Как понять результаты скрининга, и что делать, если в 3,5 раза повышен хгч?
Содержание:
- Что такое скрининг?
- УЗИ с доплером в третьем триместре
- Когда скрининг при беременности — необходимость
- Ультразвуковое исследование
- Наши программы пренатального скрининга
- Для чего нужен и когда проводить?
- Обязателен ли первый скрининг
- Биохимический скрининг (двойной и тройной тест)
- Кому показан пренатальный скрининг
- Каким образом и кому проводится второй скрининг?
- Пренатальный скрининг 2 триместра
- Отзыв пациентки ЦИР
- Не вредно ли делать УЗИ во время беременности?
- Биохимическое исследование крови, как 2 этап скрининга
- Расшифровка данных скрининга
- Категории
- Подготовка к первому скринингу
- Цели первого скрининга
Что такое скрининг?
Пренатальный скрининг в первом триместре включает проведение УЗИ и биохимические анализы. УЗИ-диагностика может проводиться трансвагинально (тогда врач применяет специальный датчик, который вводят во влагалище пациентки). Подготовка к такому методу исследования не нужна. Второй метод ультразвука — трансабдоминальный (датчиком водят по брюшной стенке женщины). Тогда к моменту проведения процедуры у беременной должен быть полный мочевой пузырь. Чтобы обеспечить такую особенность, нужно не ходить в туалет по маленькому 3-4 часа до проведения УЗИ, пить воду без ограничений. Если же вы сходили в туалет, за 1,5 ч до УЗИ выпейте 500-600 мл или больше воды (не газированной).
Как уже было отмечено, скрининг первого триместра, включая ультразвуковое исследование, нужно проводить с 11-й недели и по 13-ю неделю и 6 дней. Обязательно следите, чтобы вы уложились в эти рамки. Копчико-теменной размер .мбриона (сокращенно КТР) минимум 4,5 см. Иногда на момент проведения исследования ребенок находится в таком положении, что доктор не может измерить то, что нужно. Потому маме советуют походить, покашлять и проявить другую активность, благодаря чему плод займет более удобное для врачей положение.
Показатели УЗИ:
- КТР меняют от начала теменной кости до копчика ребенка, который уже есть на таком раннем сроке
- БПР — это расстояние между теменными буграми
- Окружность головы эмбриона
- Симметричность полушарий головного мозга и структура органа
- Расстояние от лобной кости до затылочной кости ребенка
- Частота сердечных сокращений эмбриона
- Толщина воротникового пространства
- Расположение сердца и желудка у плода
- Длина костей предплечья и голени ребенка
- Длина плечевых, бедренных костей
- Расположение плаценты и ее толщина
- Размеры сердца и крупных сосудов
- Гипертонус матки (есть или нет)
- В каком состоянии находится внутренний зев шейки матки
- Сколько сосудов есть в пуповине
- Количество вод (может быть многоводие, маловодие или норма)
УЗИ с доплером в третьем триместре
По показаниям могут назначить дополнительное доплер УЗИ – исследование, позволяющее оценить кровоснабжение плода. Во время допплерометрии изучают скорость кровотока в пуповине, сосудах матки, средней мозговой артерии, аорте плода. Исследование позволяет определить, хватает ли плоду кислорода и питательных веществ для полноценного развития.
Показания для назначения доплер УЗИ:
- обвитие пуповины;
- резус-конфликтная беременность;
- фетоплацентарная недостаточность;
- патологии беременности в анамнезе;
- сахарный диабет;
- гестоз;
- многоплодная беременность;
- неудовлетворительный результат кардиограммы;
- малый прирост высоты стояния дна матки;
- если размеры плода, определенные на предыдущем УЗИ, не соответствуют реальному сроку беременности.
Доплер УЗИ могут назначить и во втором триместре, если есть подозрения на гипоксию плода.
Когда скрининг при беременности — необходимость
Прохождение планового скрининга первого триместра – рекомендуемая процедура, которую должна пройти каждая беременная женщина для сохранения своего здоровья и предупреждения рождения ребенка с грубыми пороками развития, которые зачастую несовместимы с жизнью. Но существует группа риска, для которых скрининг беременных – это обязательное мероприятие, прохождение которого должно строго контролироваться наблюдающим врачом. К этой группе относят:
- женщин в возрасте 35 лет и старше;
- курящих беременных;
- пациенток, у которых было самопроизвольное прерывание беременности в анамнезе;
- тех, у кого отмечаются предпосылки самопроизвольного прерывания беременности;
- женщин, у которых есть дети с аномалиями развития или ранее проведенные исследования в период прошлых беременностей установили риск подобных патологий;
- пациенток, у которых в анамнезе была регрессирующая или замершая беременность;
- тех, кто переболел инфекционными заболеваниями на ранних сроках вынашивания беременности;
- женщин, которые принимали медикаменты, запрещенные или не рекомендуемые для приема в гестационный период;
- пациенток, болеющих наркоманией или алкоголизмом;
- тех, кто состоит в близкородственных отношениях с отцом ребенка, находящегося в утробе;
- женщин, у которых в семье (или семье мужа) есть серьезные наследственные болезни.
Как правило, таким пациенткам УЗИ делают более трех раз за период беременности для динамического наблюдения за состоянием плода. Скрининг при беременности в данном случае строго обязателен.
Ультразвуковое исследование
УЗИ – наиболее безопасный способ диагностики. Во всяком случае, до сих пор нет никаких исследований, которые бы доказывали обратное.
Задача: определить локализацию плода. То есть, увидеть, развивается он в полости матки или же вне ее. Определить телосложение будущего малыша, правильное расположение ручек и ножек, увидеть, соответствует ли его размер норме.
Когда делать: 5-14 неделя, оптимальный срок – 12 неделя.
Что покажет УЗИ:
Срок беременности: измерив размер плода, врач сможет с точностью определить, когда произошло оплодотворение, и откорректировать срок беременности
Это важно для дальнейших исследований. Вероятность развития врожденных патологий: даже на таком маленьком сроке, врач сможет определить риск развития у малыша различных отклонений
Например, синдром Дауна, на который указывает утолщенная шейная складка.
Наличие патологической беременности: развитие плода вне полости матки, патология шейки матки, которая влияет на способность удерживать плод и увеличивает риск выкидыша.
Установить приблизительную дату родов вы можете, воспользовавшись нашим приложением.
Результаты ультразвукового исследования не являются достаточным поводом для установления диагноза. Они – только часть комплексной диагностики, и полную картину доктор может увидеть, только сравнив эти результаты с результатами биохимического анализа крови.
Если результаты скрининга 1 триместрапоказали определенные отклонения от нормы – это не повод впадать в панику. Помните, что врач делает выводы, исходя из комплексной оценки, сравнивая результаты скрининга с общей клиникой. Даже в случае выявления предрасположенности к генетическим порокам, не воспринимайте это, как приговор, а пройдите дополнительную диагностику у врача-генетика. Более того, на итоги обследования на ранней стадии беременности влияет огромное количество факторов, например, прием гормональных препаратов, несвоевременная сдача анализов. Поэтому они не всегда точны.
Наши программы пренатального скрининга
В клинике «МедикСити» используются программы международного образца, благодаря которым на ранней стадии и в сжатые сроки выявляется большинство неизлечимых генетических пороков (синдромы Дауна, Патау, Эдвардса, Корнелии де Ланге, Шерешневского-Тернера, патологии развития нервной трубки и др.).
Пренатальный скрининг:
- Пренатальный скрининг I триместра беременности, расчет риска хромосомных аномалий плода, программа LifeCycle (DELFIA)
- РАРР-А
- Свободный b-ХГЧ
- Пренатальный скрининг II триместра беременности, расчет риска хромосомных аномалий плода, программа LifeCycle (DELFIA)
- АФП
- Свободный b-ХГЧ
- Свободный эстриол
- Пренатальный скрининг I триместра с расчетом риска преэклампсии, программы LifeCycle, Predictor (DELFIA)
- PAPP-A
- Свободный b-ХГЧ
- PLGF
- Пренатальный скрининг I триместра беременности, расчет риска хромосомных аномалий плода, программа PRISCA (IMMULITE)
- PAPP-A
- Свободный b-ХГЧ
- Расчет риска ранней и поздней преэклампсии I триместра беременности, программа Predictor (DELFIA)
- PAPP-A
- PLGF
- Пренатальный биохимический скрининг I триместра беременности, без расчета риска (для внесения в программу Astraia).
- Определение биохимических маркеров РАРР-А, свободный b-hCG беременным на сроке от 9 недель до 13 недель 6 дней. Исследование проводится на анализаторе Delfia (PerkinElmer, США) в соответствии с рекомендациями FMF (Fetal Medicine Foundation — Фонд Медицины Плода, Лондон).
Для чего нужен и когда проводить?
Исследования являются безопасными для будущей мамы и для плода. Скрининг актуален для обнаружения серьезных пороков развития эмбриона, а также, чтобы вовремя обнаружить генетические аномалии и патологии развития при их наличии. Скрининг нужно проводить с 11-й недели гестации до 13 недель и 6 дней. Если провести исследования раньше или позже, результаты будут не показательными.
В России дородовой скрининг рекомендовано Министерством проводить всем женщинам, которые узнали о своей беременности. Конечно, вероятен отказ роженицы по каким-то соображениям. Но это может иметь очень печальные последствия. Берегите свое здоровье и здоровье будущего малыша, вовремя проходите все назначенные гинекологом исследования.
В группе риска, подлежащей скринингу 1-го триместра в первую очередь, находятся такие роженицы:
- беременные в возрасте от 35 лет
- зафиксированная ранее регрессирующая или замершая беременность (минимум одна)
- наличие в анамнезе женщины самопроизвольного выкидыша или нескольких выкидышей
- женщины с угрозой прерывания беременности в первом триместре
- работающие на вредных для здоровья работах
- наличие беременностей или рожденных детей с пороками развития или аномалиями хромосом
- те, кто в первые три месяца переболел чем-либо инфекционным
- женщины, которые лечились запрещенными для беременных препаратами в первые три месяца гестации
- наркомания или алкоголизм у матери или отца
- когда мать и отец ребенка являются близкими родственниками
- если в семье отца или матери есть передающиеся по наследству патологии
Обязателен ли первый скрининг
Когда будущая мать становится на учет, то комплекс исследований, дающих возможность отслеживать состояние беременной и ее плода, являются обязательными. Сюда же можно включить и скрининг, что дает возможность роженице быть спокойной за генетически-хромосомное развитие малыша. Но, если сама женщина отказывается от данной процедуры, то врач не может принудительно заставить ее сделать первый скрининг.
Прежде всего, гинекологи ориентируются на интерес беременной. Поскольку каждую мать должно волновать состояние плода с момента зачатия. Опасность отказа от проведения скрининга может заключаться в том, что на раннем сроке у плода может присутствовать серьезнейшее заболевание головного мозга, что приведет или к летальному исходу до рождения или к тяжелой инвалидности в дальнейшем. Даже если беременность запланирована и оба родителя полностью здоровы, а среди родственников нет людей, больных генетическими недугами, то ведущий врач все равно настоятельно рекомендует пройти процедуру скрининга.
Биохимический скрининг (двойной и тройной тест)
Двойной тест биохимии крови матери — это определение количественного содержания эмбриональных белков-маркеров: свободного b-ХГЧ (гормона гонадотропина) и PAPP-A (особого белка плазмы, появляющегося во время вынашивания) в крови женщины. Срок исследования четко ограничен — 11-13 неделя гестации.
Тройной тест — это определение b-ХГЧ, АФП — гликопротеина плода и Е3 — свободного эстриола. Сроки проведения — 16-18 недель.
Все перечисленные субстанции типичны для беременности — вне ее их нет в крови женщины или их количество ничтожно. По количественному показателю и динамике его изменений в сочетании с другими диагностическими обследованиями, можно сделать выводы о том, что у плода, возможно, имеются отклонения в развитии.
Гормон, вырабатываемый хорионом b-ХГЧ появляется в организме с момента зачатия. В промежутке между 2 и 5 неделей каждые двое суток его концентрация повышается в 1,5 — 2 раза. В 10-11 недель определяется его максимум, а далее его содержание стабилизируется и к концу беременности снижается. Чрезмерное его количество может говорить о риске синдрома Дауна, снижение — синдрома Эдвардса.
У РАРР-А большая роль в поддержании работы плаценты, иммунитета. Его показатели растут по мере развития беременности. Если показатель этого белка низок, то вероятность хромосомных нарушений велика. Особенно важен он как маркер синдрома Дауна.
АФП — белок плазмы, вырабатывается организмом плода. С 10 по 30 неделю его количество в крови матери нарастает, а потом постепенно опускается. Высокий уровень этого белка может, служить маркером аномалий плода, в том числе связанных с дефектами нервной системы. Низкие его цифры могут быть при синдромах Дауна и Эдвардса.
Свободный эстриол вырабатывается плацентой и обеспечивает нормальную работу беременной матки. С начала плацентарного периода его уровень растет. Поэтому быстрое снижение возможно указывает на нарушения развития эмбриона и плода, его тяжелые заболеваний, в том числе геномные.
Для этих анализов кровь берется из вены, утром натощак. Данные переводятся в особый коэффициент — МоМ. Это среднее (медианное) значение с учетом множества индивидуальных факторов женщины (возраст, наличие вредных привычек, хронических заболеваний, особенно сахарного диабета, какая по счету беременность и количество плодов в ней и т. п.). Медиана заносится в специальную программу, где рассчитывается МоМ профиль женщины. Полученный расчет сравнивается с типичными профилями при тех или иных патологиях плода. По степени сходства профилей можно говорить о риске патологии. Если риск есть, то женщина направляется на дополнительные обследования к генетику, на процедуры забора материала от плода — кордоцентез, амниоцентез и биопсию хориона.
Кому показан пренатальный скрининг
Биохимическую и ультразвуковую пренатальную диагностику рекомендуется проводить всем беременным женщинам. Полученные в результате скринингов данные позволяют выделить группы риска осложнений беременности и риска врожденных пороков у плода.
При этом отнесение женщины и плода по результатам пренатального скрининга к группе риска по какой-либо патологии вовсе не означает, что это осложнение неминуемо разовьется. Правильнее будет сказать, что вероятность развития определенного вида патологии у ребенка этой пациентки выше, чем у остальных.
Также в группы риска автоматически входят пациентки:
- в возрасте 35+ (и/ или если будущий отец старше 40 лет);
- имеющие в роду генетические аномалии развития плода;
- принимавшие препараты, способные негативно повлиять на развитие плода;
- подвергшиеся вредному облучению;
- перенесшие инфекционные или вирусные заболевания в первом триместре беременности;
- с отягощенным анамнезом (замершая беременность, мертворождение, невынашивание в прошлом).
Какие параметры учитывает биохимический пренатальный скрининг:
Двойной тест (скрининг первого триместра). Сдается на 10-13 неделе беременности (на более поздних сроках анализ не проводится, поскольку становится неинформативным).
В ходе исследования определяются:
- свободная b-субъединица хорионического гонадотропина человека (ХГЧ) — гормон, вырабатываемый на всем протяжении беременности и регулирующий множество важнейших процессов в развитии плода.
- РАРР-А (pregnancy associated plasma protein A) — плазменный протеин А, вырабатываемый плацентой. Его концентрация растет постепенно в течение беременности.
Просчитать риски хромосомных аномалий у плода позволяет специальное программное обеспечение. Причем учитываются не сами показатели концентрации ХГЧ и РАРР-А в крови беременной женщины — эти данные программа переводит в специальные величины, именуемые МоМ. А уже по МоМ вычисляется, насколько близок к норме или далек от нее искомый показатель в соответствии с данным сроком беременности. В норме значения МоМ варьируются от 0,5 до 2. Отклонения от этих величин могут указывать на генетические дефекты.
Хромосомные патологии регистрируются примерно у 0,6-1% новорожденных. Наиболее распространенными являются синдром Дауна (встречается у 1 ребенка на 600-700 новорожденных), синдром Эдвардса (1:6500), синдром Патау (1:7800), синдром Шерешевского-Тернера (1:3000).
Анализ крови всегда делается после ультразвукового исследования плода. Каждое из обследований дает свой объем информации о беременности и помогает врачу максимально верно объединить результаты в общую картину.
Тройной тест. Данная биохимическая диагностика проводится на 16-20 неделе беременности (оптимально на — 16-18 неделе).
Тройным тест называется из-за того, что в его ходе определяются три показателя:
- общий хорионический гонадотропин (ХГЧ);
- эстриол — гормон беременности, вырабатываемый плацентой. При нормально протекающей беременности его концентрация неуклонно растет;
- альфа-фетопротеин (АФП) — белок, вырабатываемый при беременности. Его концентрация возрастает по мере увеличения срока, затем постепенно уменьшается.
Иногда в исследование еще включают гормон ингибин А. Его уровень в норме также изменяется в ходе беременности — в сторону понижения концентрации к поздним срокам.
Информативность тройного теста такова, что позволяет в 80% выявить пороки развития нервной трубки (то есть позвоночника, спинного и головного мозга) и ряд генетических дефектов (синдромы Дауна, Эдвардса, Клайнфельтера).
Опираясь на все полученные данные, врач корректирует тактику ведения беременности, либо (при худшем сценарии) решается вопрос о возможности пролонгирования беременности.
Важно: не следует интерпретировать результаты пренатального скрининга самостоятельно, опираясь на советы «экспертов» из интернета. Только опытный специалист, получивший специальное образование, имеет право трактовать данные исследований, заниматься расшифровкой данных
Беременность — не то состояние, при котором возможны самодиагностика или самолечение!
В третьем триместре в пренатальный скрининг входит только УЗИ. Вся информативная ценность стандартных биохимических тестов к этому времени уже исчерпана.
Неинвазивный пренатальный тест ДНК.
Сегодня появился еще один метод определения хромосомных отклонений — неинвазивный пренатальный тест ДНК. Исследование информативно и безопасно как для женщины, так и для плода. А сдать кровь на анализ можно уже после 9 недель беременности. К сожалению, на сегодня этот тест еще мало распространен и весьма дорогостоящ.
Каким образом и кому проводится второй скрининг?
Обследование состоит также из сдачи крови и УЗИ, которые могут быть сделаны в течение одного дня. По тем показателям, которые во время предыдущего исследования были в норме, по желанию женщины, обследование повторно можно не проводить. Иногда же это скрининговое обследование назначается беременным, которые вместо первого скрининга проходили обычное УЗИ. Скрининг на 16-20-й неделе рекомендуют проводить при таких показателях:
- после 4-4,5 месяцев беременности при ультразвуком обследовании обнаружилась аномалия развития будущего малыша;
- беременная женщина на 4-5 месяце переболела инфекционным заболеванием;
- у беременной женщины обнаружили опухоль.
Второе УЗИ при беременности на скрининге II триместра очень важно. Во время УЗИ доктор оценивает такие показатели, как:
- длина тела будущего младенца;
- окружность его грудной клетки, а также головы и живота;
- размер носогубного треугольника;
- длина костей;
- симметричность лица;
- строение позвоночника и черепа;
- внутренние органы плода;
- органы матери.

Что касается анализов крови, то на этот раз предлагается исследовать 3 или 4 гормона. Первый из них — ХГЧ. В это время его норма — от 10 до 35 тыс. мЕд/мл. Оценивается он и сам по себе, и в пропорции с остальными гормонами. Например, если ХГЧ в норме, а фетопротеин – повышен, это может означать проблемы с ЦНС плода.
Второй исследуемый гормон — альфа-фетопротеин. Если его концентрация понижена, то это может служить показателем даунизма или синдрома Эдврдса, а также это может означать гибель плода. Если уровень АФП повышен, возможны патологии желудочно-кишечного тракта плода, недостатки развития его ЦНС.
Третий гормон называется эксриол. Он понижен при хромосомных аномалиях плода, а повышен — при крупном плоде или многоплодной беременности.
Наконец, 4-й гормон, который исследуют, когда делают анализ, — ингибин A. Он подавляет созревание новых яйцеклеток, пока длится беременность. С течением ее срока его концентрация уменьшается. Повышенный уровень может свидетельствовать о болезни Дауна.
Пренатальный скрининг 2 триместра
Скрининг 2 триместра начинается с 16-18-й недели беременности. На этом сроке можно провести3D или 4D УЗИ. В этот период плод достигает 20 см, можно рассмотреть личико ребёнка, определить пропорциональность развития конечностей, правильное формирование органов. 4D УЗИ также показывает насколько подвижен плод и определяет пол.
В случае, когда анализы предыдущих результатов показали наличие отклонений, будущей матери рекомендуют пройти повторный пренатальный биохимический скрининг. Также обязательно прохождение скрининга 2 триместра если:
- будущей матери или отцу больше 35 лет — в этом возрасте риск генетических аномалий и мутаций, передаваемых половыми клетками увеличивается;
- раньше у женщины были выкидыши или замершая беременность;
- вроду у родителей имелись дети с генетическими отклонениями;
- у кого-то из родственников рождались дети с синдромом Дауна.
Биохимический анализ включает измерение в крови уровня гормонов: ХГЧ, АФП (альфа-фетопротеина), свободного эстриола. Анализы скрининга 1 и 2 триместров схожи, и, если первые результаты не выявили аномалий, то скрининг 2 триместра также с большой вероятностью пройдёт благополучно.
Отзыв пациентки ЦИР
«Сейчас я провела первый скрининг, мне сделали УЗИ, и сейчас меня просто переполняют эмоции! Первая встреча с малышом, это, конечно, просто незабываемо! Малыш оказался немного больше по сроку, видимо, прошла ранняя овуляция. И размерами, честно, была удивлена, почему-то думала, что он гораздо меньше.
С малышом всё хорошо, по скринингу у меня тоже всё отлично, никаких отклонений не выявлено, поэтому будем ждать кровь. Надеемся, что там тоже всё будет очень хорошо, и есть предположение, что это будет все-таки мальчик. Так что будем ждать второго скрининга и посмотрим, всё-таки, кто у нас там: мальчик или девочка.»
Не вредно ли делать УЗИ во время беременности?
Ультразвуковая диагностика абсолютно безвредна и безопасна, поскольку, в отличие от рентгена, не сопровождается радиоактивным облучением. УЗИ в акушерстве, применяемое в мире с шестидесятых годов прошлого столетия, показало себя как высокоинформативный метод, не оказывающий отрицательного воздействия. Ультразвуковые волны не накапливаются в организме и не влияют на развитие органов и систем ребенка.
Некоторые пациентки не хотят делать ультразвук, боясь услышать плохой результат и испытать стресс. Такая позиция недальновидна – отказавшись от диагностики, будущая мама всё равно будет переживать, правильно ли развивается малыш. Только в этом случае она будет находиться в неведении, что подвергнет ее не меньшему стрессу.
Если ребёнок болен, всё равно с проблемой придётся столкнуться. Но проявится она в послеродовом периоде, когда психика женщины испытывает большие нагрузки, что может привести к нервному срыву и даже послеродовому психозу. Поэтому лучше узнать правду, пока можно что-то изменить.
Биохимическое исследование крови, как 2 этап скрининга
Биохимическое исследование крови осуществляется в лабораторных условиях. С помощью биохимического тестирования крови, проводимого на 13 неделе, устанавливается уровень белка РАРР-А и гормона ХГЧ. Еще это исследование имеет название «двойного теста».
Главный гормон, который начинает образовываться после оплодотворения яйцеклетки, — это хорионический гонадотропин человека. Когда уровень гормона ХГЧ низкий, то это указывает на то, что существует плацентарная патология. Содержание гормона в крови выше нормы говорит о плодных хромосомных патологиях, либо свидетельствует о многоплодной беременности.
Уровень плазменного белка в крови женщины также может указывать на различные отклонения в развитии эмбриона. Когда отмечается существенное снижение показателя РАРР-А, то это указывает на возможные хромосомные нарушения и другие врожденные генетические пороки.
В случае, если результаты первого пренатального скрининга выявляют высокую вероятность существования описанных патологических состояний, в обязательном порядке назначают проведение дополнительных диагностических процедур. Будущая мама направляется на процедуру изучения свойств околоплодных вод – амниоцентез. Методика дает возможность определить наличие хромосомных патологий и некоторых генных. Так же делают хорионобиопсию, т.е. проводится биопсия хорионических ворсинок. Для осуществления теста берут клетки, формирующие плаценту, и с их помощью определяют внутриутробные и заболевания, передающиеся по наследственности.
Расшифровка данных скрининга
При расшифровке данных, полученных на ультразвуковом обследовании и при исследовании крови, врач проводит сравнение результатов со стандартными нормальными значениями и вычисляет вероятность возможных отклонений. Для этого специалист определяет коэффициенты, которые показывают несоответствие полученных данных некоторым стандартным величинам. Обычно полученный коэффициент обозначается аббревиатурой МоМ:
- Нормальное значение МоМ для первых 12 – 14 недель колеблется в пределах 0,5 – 2,5. Самым лучшим считается МоМ равный 1.
- Величина МоМ, рассчитанная для показателя ХГЧ, ниже 0,5, говорит о высоком риске синдрома Эдвардса. МоМ выше значения 2,5 считается признаком развития синдрома Дауна.
По результатам обследований вычисляют общий коэффициент вероятности существования серьезных генетических патологий. В случае, если величина обобщенного коэффициента на 13 неделе колеблется в пределах от 1:251 до 1:399, такой результат обследования считается плохим, а по содержанию гормонов негативными показателями считаются значения коэффициента ниже 0,5 и больше 2,5.
Развитие двух зародышей, избыточный вес женщины, сахарный диабет, либо другие заболевания эндокринной системы могут влиять на результаты скрининга, тут допускается отклонение многих характеристик от нормативных значений. Иногда даже психологическое состояние влияет на достоверность данных, полученных во время исследований.
Нежелательные результаты скрининга не должны стать поводом для серьезных огорчений. Насколько бы высока ни была степень риска развития патологии, есть такая же высокая вероятность рождения здорового ребенка.
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Подготовка к первому скринингу
УЗИ скрининг может проводиться двумя способами. Первый из них — трансвагинальный — когда датчик вводится во влагалище. При таком виде ультразвукового исследования женщине не требуется специальной подготовки.
Трансабдоминальный скрининг
Второй способ проведения УЗИ трансабдоминальный — когда датчик находится на поверхности живота. В данном случае для достоверных результатов мочевой пузырь должен быть наполнен, поэтому подготовка к первому скринингу включает в себя прием одного литра жидкости за час до исследования.
Анализ крови из вены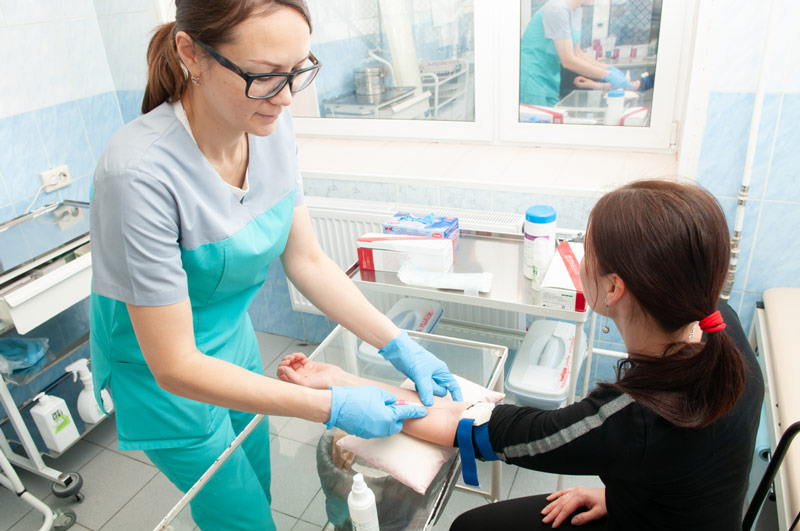
Для прохождения второго этапа скрининга на последних неделях 1 триместра будущей матери следует сдать анализ крови из вены. Забор материала для биохимического исследования производится утром. Для достоверных результатов женщине не следует завтракать перед анализом. В день сдачи крови разрешается лишь употребление одного стакана чистой негазированной воды.
Как подготовится к анализу
За трое суток до взятия крови на биохимический анализ женщине рекомендуется исключить аллергены из рациона. К ним относятся морепродукты, арахис, молоко, рыба, шоколад. Также нежелательно употреблять жареное, соленое, копченое — данная пища может исказить результаты исследования.
Для получения достоверных результатов женщине нужно постараться расслабиться, поскольку повышенная активность нервной системы может повлиять на выработку гормонов плаценты. Перед исследованиями следует хорошо выспаться и отдохнуть. Также многие специалисты рекомендуют исключить половую жизнь за трое суток до предполагаемого скрининга.

Цели первого скрининга
Что показывает скрининг? Главная цель скрининга первого триместра — выявление степени риска врожденной патологии плода. С помощью ультразвуковой аппаратуры специалист осматривает «маркеры» генетических заболеваний. Их наличие указывает на высокую вероятность хромосомных аномалий. Как делают скрининг на 12 неделе беременности у женщины?
Что оценивает биохимический скрининг
Биохимический скрининг 1 триместра оценивает количество гормонов, продуцируемых плацентой. Его называют «двойным», поскольку он состоит из подсчета ХГЧ и РАРР-А. Их отклонение от нормальных значений указывает на высокую вероятность наличия врожденных заболеваний.
С помощью описанных исследований специалисты могут установить повышенный риск некоторых хромосомных аномалий — синдрома Эдвардса, Патау, Дауна, де Ланге и т.д. Их опасность заключается в том, что многие дети погибают в первые месяцы и годы после рождения, поскольку их органы имеют нетипичное строение и не могут полноценно функционировать. Но если ребенку удается выжить, его умственное и физическое развитие будет сильно отставать от сверстников.
Внимание! Оба обследования первого скрининга не могут точно сказать, имеется ли у плода хромосомная аномалия, данные тесты лишь отражают риск ее наличия, поэтому при плохих результатах будущим матерям не стоит впадать в отчаяние — довольно часто тревога оказывается напрасной. Высокий риск синдрома Дауна по первому скринингу оценивается по ширине шейной складки
В норме она не должна превышать 0,3 сантиметра. Чем больше отклонение от данного значения, тем выше вероятность наличия хромосомной аномалии
Высокий риск синдрома Дауна по первому скринингу оценивается по ширине шейной складки. В норме она не должна превышать 0,3 сантиметра. Чем больше отклонение от данного значения, тем выше вероятность наличия хромосомной аномалии.
Еще один маркер синдрома Дауна — строение носовой кости. О высоком риске хромосомной аномалии говорит ее отсутствие на любом сроке беременности. После 12 недели врачи измеряют длину носовой кости, в норме она должна превышать 3 мм. Более короткие размеры данной анатомической структуры являются маркером хромосомной патологии.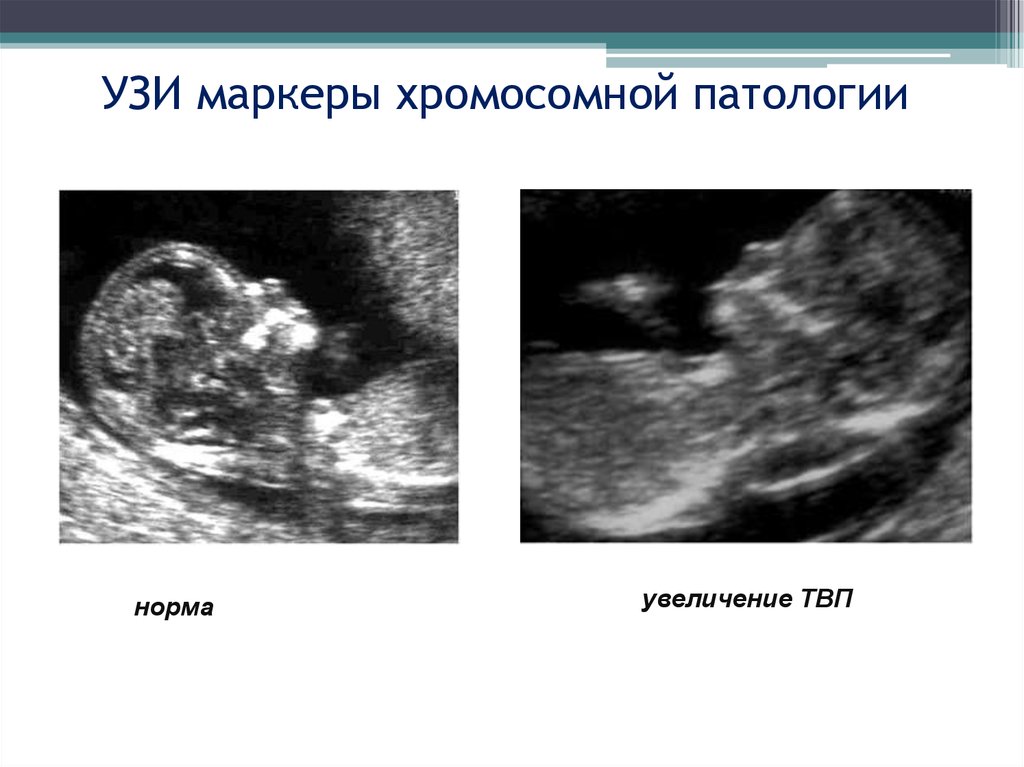
Помимо хромосомных патологий первый скрининг при беременности в сроки проведения помогает в диагностике пороков развития нервной трубки. Данная группа заболеваний характеризуется неправильной закладкой головного или спинного мозга, что редко совместимо с жизнью. Также ультразвуковое исследование может выявить аномалии других органов — отсутствие конечностей, закладка сердца вне грудной полости, грыжевое выпячивание передней брюшной стенки и т.д. Как делают первый скрининг при беременности?