Аритмия сердца
Содержание:
- Что такое сердечная недостаточность?
- Симптомы аритмий
- Первая помощь при аритмии
- Осложнения
- Симптомы сердечной недостаточности
- Ритм под контролем
- Виды и симптомы сердечной аритмии
- Кто в группе риска
- Почему тахикардия опасна для здоровья
- Причины ишемической болезни. Предупреждаем сердце
- Когда сердце просит помощи
- Желудочковая тахикардия
- Что такое мерцательная аритмия?
Что такое сердечная недостаточность?
Сердечная недостаточность — патологическое состояние, обусловленное неспособностью сердца обеспечивать адекватное кровоснабжение органов и тканей при н агрузке, а в более тяжелых случаях и в покое. При сердечной недостаточности сердце не в состоянии эффективно перекачивать кровь, в связи с чем происходит нарушение циркуляции кислорода и питательных веществ в организме, что приводит к застою крови в тканях, появлению отеков на ногах, в тяжелых случаях в брюшной полости (асцит), в легких. Сердечная недостаточность не является самостоятельным заболеванием, рассматривается как осложнение других заболеваний и состояний. В США сердечной недостаточностью страдает около 1% населения (2,5 миллиона человек). Сердечная недостаточность является причиной одной из 20 госпитализаций, приводит к летальному исходу чаще, чем многие виды рака. Заболеваемость сердечной недостаточностью увеличивается с возрастом — 10% населения старше 75 лет в США.
Симптомы аритмий
Проявления аритмий могут быть самыми различными и определяются частотой и ритмом сердечных сокращений, их влиянием на внутрисердечную, церебральную, почечную гемодинамику, а также функцию миокарда левого желудочка.
Встречаются, так называемые, «немые» аритмии, не проявляющие себя клинически. Они обычно выявляются при физикальном осмотре или электрокардиографии.
Основными проявлениями аритмий служат сердцебиение или ощущение перебоев, замирания при работе сердца. Течение аритмий может сопровождаться удушьем, стенокардией, головокружением, слабостью, обмороками, развитием кардиогенного шока.
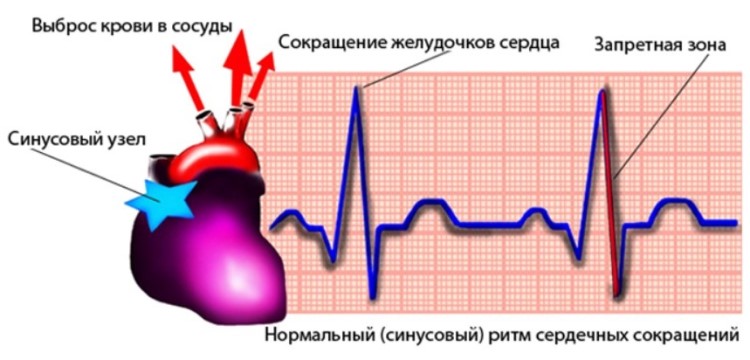
Ощущения сердцебиения обычно связаны с синусовой тахикардией, приступы головокружения и обмороков – с синусовой брадикардией или синдромом слабости синусового узла, замирание сердечной деятельности и дискомфорт в области сердца – с синусовой аритмией.
При экстрасистолии пациенты жалуются на ощущения замирания, толчка и перебоев в работе сердца. Пароксизмальная тахикардия характеризуется внезапно развивающимися и прекращающимися приступами сердцебиения до 140-220 уд. в мин. Ощущения частого, нерегулярного сердцебиения отмечается при мерцательной аритмии.
Первая помощь при аритмии
При обнаружении первых симптомов сердечной аритмии необходимо провести реанимационные мероприятия для облегчения состояния больного:
- Открыть окна для циркуляции свежего воздуха
- Ославить пояс и ворот одежды
- Разместить больного в полулежащее положение
- Попросить пациента закрыть глаза и легко нажимать на глазные яблоки подушечками пальцев по 10-15 секунд. Манипуляции производить 3-4 раза в минуту
- Провести с больным расслабляющую дыхательную гимнастику (если пострадавший в сознании).
Что можно делать
Ограничения физической активности при сердечной аритмии весьма условны. Следует отказаться от занятий с тяжелыми спортивными снарядами (штанга, гирьевой спорт, без на дольние дистанции, и т.д.)
Что нужно делать при аритмии:
- Полезны будут занятия на беговой дорожке (в щадящем режиме), йога, гимнастика, катание на лыжах. Отдельного внимания заслуживает плаванье. В процессе плаванья задействованы все группы мышц, сердечная мышца хорошо покачивается, укрепляются стенки сосудов, кровь активно циркулирует, без застоя в конечностях. Происходит ее насыщение кислородом.
- Аритмия сердца опасна риском образования тромбов, поэтому пешие прогулки на свежем воздухе благоприятно влияют на работу сердца, способствуют полноценному кровотоку, Высокоэффективным способом поддержания сердечного тонуса является скандинавская ходьба. В отличии от бега или обычных прогулок, во время скандинавской ходьбы спина находится в правильном анатомическом положении, грудная клетка расслаблена, давление на сердце минимальное.
- После адаптации организма к режиму щадящих тренировок постепенно можно добавлять силовые элементы. Прежде чем прибегать к более серьезным тренировкам необходима консультация врача.
Что нельзя делать при аритмии сердца?
При обнаружении у пациента сердечной аритмии вводится ряд ограничений, связанные с необходимостью максимально облегчить нагрузку на сердечную мышцу.
- Прежде всего необходимо отказаться от тяжелой физической активности. Не рекомендуется поднятие тяжестей, занятия легкой атлетикой, контактные виды спорта.
- Еще одно ограничение касается системы питания. полностью исключается употребление кофеинсодержащих напитков и алкоголя. Максимально снижается употребление поваренной соли. Для поддержания оптимального веса следует ограничить употребление продуктов с высокой калорийностью (выпечка, десерты, еда из фастфуда), продукты с высоким содержанием холестерина сводятся к минимуму.
- Предпочтительнее употреблять в пищу свежие овощи и фрукты, цельнозерновые крупы, рыбу, нежирные сорта мяса, кисломолочные продукты с низкой жирностью.
- Обязательным условием при лечении сердечной аритмии является соблюдение питьевого режима. Употреблять рекомендуется негазированную воду, отвары лекарственных растений, травяные чаи.
Как самостоятельно купировать приступ МА
В случае неожиданно начавшегося приступа мерцательной аритмии сердца рядом с больным никого не оказалось, то он вполне может самостоятельно с ним справиться до приезда медиков.
Прежде всего необходимо принять удобное положение, максимально ослабить давление на грудную клетку одежды, закрыть глаза, несколько раз надавить указательным и средним пальцами на глазное яблоко, для стабилизации состояния. Для снижения уровня паники необходимо сделать несколько глубоких вдохов-выдохов, с задержкой дыхания на 10 секунд.
Для стабилизации частоты сердечного ритма следует принять капли или желатиновые капсулы на основе фенобарбитала.
Запрещается делать резкие движения, быстрый подъем с постели может спровоцировать головокружение, вплоть до потери сознания.
Важно до прибытия кареты скрой помощи сохранять максимальное спокойствие, чтобы иметь возможность четко отвечать врачу о проделанных манипуляциях и принятых препаратах
Осложнения
Фибрилляция может вызвать потенциально опасные для жизни проблемы со здоровьем.
Сгустки крови (тромбы)
Кровь может скапливаться в предсердиях, если сердце бьется нерегулярно. В местах застоя могут образовываться тромбы.
Сегмент сгустка, называемый эмболом, может оторваться и попасть в разные части тела через кровоток и вызвать закупорку.
Эмбол ограничивает приток крови к почкам, кишечнику, селезенке, мозгу или легким. Сгусток крови может быть смертельным.
Инсульт
Инсульт возникает, когда эмбол блокирует артерию в головном мозге и снижает или останавливает приток крови к части мозга.
Симптомы инсульта различаются в зависимости от того, в какой части мозга он возникает. Последствия инсульта могут включать мышечную слабость на одной стороне тела, спутанность сознания, потерю чувствительности и проблемы со зрением, а также трудности с речью и движением.
По данным CDC, инсульт — основная причина инвалидности и пятая по частоте причина смерти в мире.
Сердечная недостаточность
Мерцательная аритмия может привести к сердечной недостаточности, особенно при высокой частоте сердечных сокращений. Когда частота сердечных сокращений нерегулярна, количество крови, текущей от предсердий к желудочкам, меняется при каждом сердечном сокращении.
Таким образом, желудочки могут не заполняться до сердцебиения. Сердце не может перекачивать достаточно крови к телу, и количество крови, ожидающей циркуляции, вместо этого накапливается в легких и других областях.
Когнитивные проблемы
Исследование, опубликованное в Журнале Американской кардиологической ассоциации, показало, что у людей с фибрилляцией более высокий долгосрочный риск когнитивных проблем и деменции, которые не связаны со снижением кровотока в мозге.
Симптомы сердечной недостаточности
Когда сердце работает неэффективно, люди замечают, что они затрачивают большее количество энергии, чем раньше при выполнении одинаковой работы, они быстрее устают, отмечают учащенное дыхание (одышку). Это связано с тем, что ткани не получают кислород в достаточном количестве. Могут возникать аритмии, головокружение, потемнение в глазах, обмороки, набухание шейных вен, бледность кожи, появление припухлости в области лодыжек — что называется отеком и связано с накоплением избыточной жидкости в тканях. Кожа становится «рыхлой» и, если вы надавите на нее пальцем, появившаяся «вмятина» или ямка остается на достаточно продолжительное время. При прогрессировании сердечной недостаточности уровень отмечаемого отека становится выше, пастозность тканей можно заметить даже в области живота и нижней части спины.
Эти симптомы, как правило, развиваются постепенно и обычно остаются незамеченными в течение длительного времени. Симптомы сердечной недостаточности нарастают, медленно ухудшается общее состояние и все больше оказывает влияние на способность человека выполнять обычную работу. Часто бывают периоды, когда состояние человека остается достаточно стабильным, и временами чередуется с эпизодами острого ухудшения симптомов. На поздних стадиях жалобы возникают не только при нагрузке, но и в покое, трудоспособность утрачивается полностью. Из-за недостаточного кровоснабжения страдают в той или иной степени все органы и системы организма. Нарушения сердечного ритма является плохим признаком сердечной недостаточности — около половины людей с сердечной недостаточностью умирают внезапно в результате развития фатальных аритмий.
Основные жалобы больных при развитии сердечной недостаточности:
- Отеки мягких тканей стоп и голеней — начальные симптомы правожелудочковой сердечной недостаточности, равномерно поражают обе ноги, возникают ближе к вечеру и проходят к утру. С развитием недостаточности отеки становятся плотными и полностью уже не проходят, обычная обувь становится тесной, пациенты комфортно чувствуют себя только в домашних тапочках.
- Асцит – скопление жидкости в брюшной полости.
- Увеличение печени в размерах — отмечается дискомфорт (неприятные ощущения, тяжесть) и боли в правом подреберье.
- Быстрая утомляемость.
- Одышка является основным, часто первым симптомом хронической левожелудочковой недостаточности. По мере прогрессирования сердечной недостаточности, одышка может отмечаться при обычном разговоре, а иногда – и в состоянии полного покоя.
- Приступообразный кашель после выполнения интенсивной нагрузки.
- Учащенное сердцебиение (синусовая тахикардия) — ощущение «трепыхания» в грудной клетке, которое возникает при какой-либо двигательной активности.
Ритм под контролем
Врачом выбирается стратегия противоаритмического лечения. Основным вариантом для нормализации нарушений ритма сердца являются антиаритмические препараты. Медикаментозная терапия назначается в строго индивидуальном порядке. Она зависит от формы тахикардии, имеющихся хронических заболеваний и нарушений, а также от причин вызвавших такое состояние! Существуют различные группы антиаритмических препаратов в зависимости от основного механизма действия. Из-за индивидуальных особенностей в назначении терапии категорически не заниматься самолечением. В сложных случаях необходимо срочное медицинское вмешательство для купирования приступа.
Дополнительно кардиолог оценивает факторы риска, которые могут ухудшить состояние пациента. Это может быть семейный анамнез, пожилой возраст, артериальная гипертония, некоторые хронические заболевания, образ жизни и пр. Положительным эффектом обладаютпростые правила адекватного режима труда и отдыха. Это полноценный и спокойный сон, хорошее питание, ограничение стрессовых ситуаций, правильный подход к физической нагрузке. При тахикардии не следует курить, употреблять спиртные напитки. Алкоголь и никотин могут самостоятельно влиять на сердечный ритм, а также стать провокаторами более серьезных патологий
Если возникает учащенное сердцебиение, то очень важно всегда соблюдать все назначения врача постоянно приходить на плановые осмотры. Специалист оценит эффективность назначенной терапии, уточнит самочувствие. Не отменяйте назначенные лекарственные препараты самостоятельно. Только кардиолог поможет выбрать правильную тактику и взять ритм Вашего сердца под контроль
Виды и симптомы сердечной аритмии
Главные проявления аритмии — это изменения в сердцебиении (учащение, урежение), ощущение перебоев, замираний, которым могут сопутствовать одышка, удушье, головокружение, слабость, обморок и т.д.
Существуют десятки видов аритмий сердца. Вот наиболее распространенные из них:
Синусовая аритмия — неправильное чередование сердечных ударов. Чаще всего наблюдается в юном возрасте, функционально может быть связана с дыханием (дыхательная аритмия): при вдохе сокращения сердца урежаются, при выдохе становятся чаще. Синусовая аритмия не является опасным для жизни состоянием и, как правило, не требует лечения.
Тахикардия. В основе патологической тахикардии всегда лежат системные нарушения здоровья. Этот вид аритмии проявляется учащенным сердцебиением.
Пароксизмальная тахикардия характеризуется внезапным патологическим учащением сердцебиения с частотой сердечных сокращений более 140 в мин. Патология может являться опасной для жизни, так как затянувшийся приступ способен привести к сердечной недостаточности, обмороку и другим осложнениям.
Выделяются следующие виды пароксизмальной тахикардии:
- пароксизмальная наджелудочковая тахикардия (пароксизмальная предсердная и предсердно-желудочковая тахикардия);
- пароксизмальная желудочковая тахикардия.
Сама пароксизмальная тахикардия также может быть симптомом некоторых заболеваний, например, синдрома Вольфа-Паркинсона-Уайта (WPW-синдром, врожденное заболевание, характеризующееся наличием дополнительных путей проведения электрического импульса в сердце), синдрома Клерка-Леви-Кристеско (CLC-синдром, одна из разновидностей синдрома преждевременного возбуждения желудочков).
Брадикардия проявляется сердцебиением реже 60 ударов в минуту. У людей, привыкших к регулярным физическим нагрузкам, спортсменов, брадикардия может быть вариантом нормы, однако чаще она является признаком какой-либо сердечной патологии, чреватой осложнениями вплоть до внезапной сердечной смерти.
Симптомы: слабость, полуобморочные состояния, кратковременная потеря сознания, головокружение.
Экстрасистолия — сердечная аритмия, характеризующаяся внеочередными сокращениями (экстрасистолами), которые могут возникать из предсердий или желудочков.
По жалобам людей, страдающих данной аритмией, их сердцебиение напоминает то усиленные толчки, то провалы или замирания.
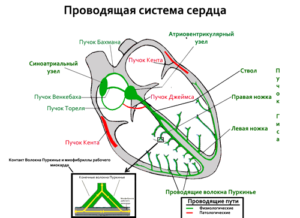
Блокады сердца. При этом виде аритмии замедляется и прекращается проводимость импульсов по различным структурам проводящей системы сердца. Типичным проявлением блокад сердца является периодическое пропадание пульса (паузы). Это крайне опасное, грозящее смертью, состояние. Другие симптомы: спутанность сознания, головокружение и обмороки.
В зависимости от локализации различают синоатриальную блокаду, внутрижелудочковую (блокады ножек пучка Гиса, в т.ч. полная блокада левой ножки пучка Гиса), внутрипредсердную, межпредсердную, предсердно-желудочковую (атриовентрикулярная блокада 1 степени, атриовентрикулярная блокада 2 степени, атриовентрикулярная блокада 3 степени, полная атриовентрикулярная блокада, поперечная атриовентрикулярная блокада) и другие виды блокад сердца.
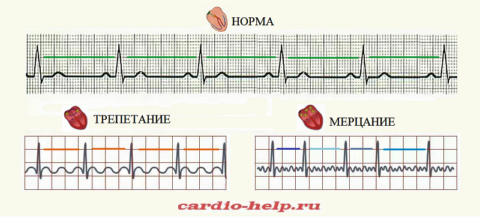
Мерцательная аритмия, трепетание предсердий. Для них обычны жалобы на учащенные и неритмичные сердцебиения, одышку, могут отмечаться отеки ног. Этот тип аритмии возникает из-за хаотичной электрической активности предсердий (фибрилляция предсердий), приводящей к беспорядочному сокращению разных отделов сердца. Частота мерцания или трепетаний предсердий может равняться 350-600 ударам в минуту, при этом частота сокращений желудочков — 100-180 ударам в минуту. При длительном протекании мерцательной аритмии нарушаются сократительные способности мышечных волокон.
На долю мерцательной аритмии приходится не менее 10% всех пароксизмальных наджелудочковых тахикардий. Недуг опасен крайне серьезными осложнениями (острое нарушение мозгового кровообращения, внезапная сердечная смерть).
Пароксизмальная мерцательная аритмия. Во время такого приступа аритмии отмечается учащенное сердцебиение с неправильным ритмом. В период приступа ЧСС может достигать 140-240 ударов в минуту.
1
Анализы крови при аритмии
2
Анализы крови при аритмии
3
Анализы крови при аритмии
Кто в группе риска
- Страдающие заболеваниями сердечно-сосудистой системы (врождённые и приобретённые пороки сердца, ишемическая болезнь сердца, гипертоническая болезнь, кардиомиопатия, сердечная недостаточность, миокардиты);
- имеющие электролитные нарушения (гиперкальциемия, гипокалиемия, гиперкалиемия, гипомагниемия);
- пожилые;
- имеющие родственников, больных аритмией;
- больные сахарным диабетом;
- страдающие заболеваниями щитовидной железы (гипотиреоз, гипертиреоз)
- курильщики, в том числе пассивные;
- злоупотребляющие кофе;
- злоупотребляющие алкоголем, принимающие наркотики;
- принимающие некоторые лекарственные средства (сердечные гликозиды, диуретики, антиаритмические препараты, симпатомиметики);
- подверженные эмоциональным стрессам.
Почему тахикардия опасна для здоровья
Приступы тахикардии чаще всего носят периодический характер. Они могут возникать кратковременно и с относительно небольшим увеличением частоты сердечных сокращений, а сильное сердцебиение влияет на трудоспособность. Во всех случаях требуется срочное обследование пациента! Главную опасность представляют еще не выявленные кардиологические заболевания, которые могут проявлять себя учащенным сердцебиением
Большое внимание требуется людям с уже диагностированными серьезными проблемами. Это может быть ишемическая болезнь сердца, хроническая сердечная недостаточность
В тяжелых случаях тахикардия провоцирует еще более опасные нарушения ритма и более серьезные осложнения (сердечная астма, отек легких). Появляющиеся нарушения гемодинамики в целом являются неблагоприятным фактором для состояния внутренних органов.
При приступе тахикардии необходимо немедленно вызвать врача (в случае любого ухудшения самочувствия: потеря или спутанность сознания, сильные боли в области сердца и пр.). Во время приступа человеку необходимо обеспечить покой.
Причины ишемической болезни. Предупреждаем сердце
Если рассматривать органические поражения сердечно-сосудистой системы, то аритмии чаще всего встречаются при ИБС, миокардитах, кардиомиопатиях, пороках сердца, патологиях крупных сосудов (тромбоэмболиях легочной артерии, аневризмах аорты), при гипертонической болезни, перикардитах и опухолях сердца. Аритмии также могут наблюдаться и при эндокринопатиях (феохромоцитома, тиреотоксикоз), интоксикациях медикаментами (гликозиды, катехоламины), острых инфекционных заболеваниях, анемиях, при нарушении электролитного баланса организма (особенно калиевого, кальциевого и магниевого) и других патологических состояниях.
Иногда нарушения сердечного ритма возникают и под влиянием экзогенных факторов: неумеренного употребления кофе, алкоголя, табака. Некоторые виды аритмий могут развиваться и у здоровых людей в ответ на физическую нагрузку или нервное напряжение.
Об аритмическом варианте ИБС говорят только в тех случаях, когда нарушения ритма сердца являются единственным симптомом этого заболевания. Диагноз ИБС остается предположительным до проведения ЭКГ, холтеровского мониторирования и коронароангиографии, которые и выявляют различные поражения сердца. Однако у большинства больных аритмии сочетаются с другими клиническими формами ИБС. Нарушения ритма – также частый симптом атеросклеротического кардиосклероза, особенно при стенокардии или сердечной недостаточности. Однако, несмотря на множество причин, которые могут вызвать нарушения ритма, все аритмии можно разделить на три основные группы: связанные с нарушением образования импульса, связанные с нарушением проведения импульса и комбинированные аритмии. В таблице 1 представлена классификация аритмий в зависимости от механизма их возникновения.
Таблица 1.
Классификация аритмий в зависимости от механизма возникновения
|
Механизм возникновения |
Нарушения образования импульса |
Нарушения проведения импульса |
Комбинированные нарушения |
|
Виды нарушений ритма |
Синусовые тахи- и брадиаритмии, синдром слабости синусового узла, эктопические ритмы (непароксизмальные тахикардии), экстрасистолии, желудочковые тахикардии, фибрилляция и трепетание предсердий и желудочков |
Блокады: синоатриальные, внутрипредсердные, атриовентрикулярные; синдром преждевременного возбуждения желудочков |
Атриовентрикулярные диссоциации, эктопические ритмы с блокадой, парасистолии* |
* Встречаются редко
Когда сердце просит помощи
Своевременная диагностика заболеваний часто играет решающую роль, особенно если речь идет о кардиологических проблемах
Чем раньше поставлен точный диагноз, тем быстрее можно назначить правильное лечение. Очень важно быть внимательным к своему сердцу и обращаться к врачу при появлении любых признаков неблагополучия. Тахикардия – это увеличение частоты сердечного ритма больше нормы. В некоторых случаях она является одним из признаков заболевания сердца
Обратитесь к врачу при появлении следующих симптомов:
- у Вас уже выявлена какая-либо форма тахикардии, но Вы не обращались к кардиологу для дальнейшего наблюдения и/или лечения
- периодически появляется частое сердцебиение
- боли в груди, «колит» сердце
- затруднение дыхания, чувство нехватки воздуха
- предобморочные состояния или обмороки (даже без неприятных ощущений в области сердца)
- головокружения
- при подсчете пульса в домашних условиях Вы самостоятельно обнаружили частоту пульса 90 ударов в минуту и более
- повышение или понижение артериального давления
- наличие кардиологических заболеваний у Вас или у родственников.
Даже если приступ тахикардии у Вас возник впервые, то обращение к врачу считается обязательным.
Жалобы на учащенное сердцебиение являются серьезным поводом для срочного обследования. В Клинике ЭКСПЕРТ ведут прием врачи с большим опытом работы. Возможна самая современная диагностика нарушений сердечного ритма.
Желудочковая тахикардия
наблюдается реже и всегда связана с заболеванием сердца, может быть предвестником мерцания (фибрилляции) желудочков.
Лечение желудочковой тахикардии
- Покой,
- отказ от физических нагрузок;
пароксизм наджелудочковой тахикардии можно прекратить рефлекторными методами:
- натужиться,
- сдавить брюшной пресс,
- задержать дыхание,
- надавливать на глазные яблоки,
- вызвать рвотные движения.
При неэффективности применяют медикаментозные средства:
- пропранолол (обзидан, анаприлин),
- верапамил,
- новокаинамид,
- ритмилен,
- иногда дигоксин.
В тяжелых случаях проводят внутрипредсердную или чрезпищеводную сверхчастую стимуляцию предсердий, электроимпульсную терапию. При желудочковой тахикардии вводят лидокаин, этацизин, этмозин, также проводят электроимпульсную терапию.
Что такое мерцательная аритмия?
Мерцательная аритмия (МА) — это собирательный термин, включающий в себя такие нарушения ритма, как трепетание и фибрилляцию предсердий. При МА в предсердиях возникают множественные импульсы, в результате которых вместо одного полноценного сокращения в каждом сердечном цикле возникают множественные хаотичные неполноценные сокращения предсердий. Эти импульс так же хаотично проводятся на желудочки ердца, вызывая их неритмичные сокращения.
Обычно МА возникает как следствие заболеваний сердца или поражения других органов и систем организма. Чаще всего к возникновению МА приводят:
- Ишемическая болезнь сердца и, в частности, инфаркт миокарда,
- Пороки сердца,
- Миокардиты (воспаление мышцы сердца);
- Кардиомиопатии (как самостоятельное заболевание, так и в результате исхода других заболеваний);
- Гипертоническая болезнь;
- Тиреотоксикоз (повышение функции щитовидной железы);
- Интоксикации различными веществами (в том числе алкоголем);
- Психо-эмоциональное перенапряжение;
- Гипокалиемия (пониженная концентрация ионов калия в крови);
МА бывает нескольких видов:
- Приступообразная (пароксизмальная) Это тот случай, когда эпизод аритмии длится до недели, а бывает и всего минуты/ часы, и самопроизвольно или с помощью лечения проходит. Такой вариант имеет наибольшие шансы на восстановление и удержание правильного ритма.
- Персистирующая (промежуточное состояние между пароксизмальной и постоянной МА) Длительность аритмии больше недели, месяцами, но меньше года. Но и этот случай имеет хороший прогноз на восстановление ритма.
-
Постоянная МА. Попытки восстановить ритм менее эффективны, а эффект зачастую непродолжителен. Это часто бывает, когда имеются структурные изменения в анатомии сердца, мешающие удерживать правильный ритм. Последний вид аритмии не приговор, как может показаться на первый взгляд. Врачи всегда «до последнего» стараются бороться за восстановление и удержание нормального (синусового) ритма. Но не всегда нужно «держаться» за синусовый ритм, так как частые попытки восстановить ритм могут быть сопряжены с нежелательными рисками. Тогда врач назначает лечение для того, чтобы снизить неблагоприятные последствия аритмии.
Не сама МА представляет опасность для жизни, стоит остерегаться осложнений , вызванных аритмией. Самым грозным осложнением являются тромбы, формирующиеся в камерах сердца при МА, что может приводить к тромбозам в различные органы, чаще всего в головной мозг с развитием инсульта. Также велик риск развития сердечной недостаточности вследствие «усталости» сердца от сокращения с большей частотой.