Менюркдц
Содержание:
- Метод 5. Допплер-эхокардиография (ЭХО-КГ)
- Диагностика заболеваний сердца по ЭКГ
- Симптомы атеросклероза
- Тест для сердца на лестнице
- Список литературы и библиографических ссылок:
- Метод 12. Магнитно-резонансная томография (МРТ)
- Проба с подскоками
- Когда назначают коронарографию сосудов сердца?
- Электрокардиография (ЭКГ)
- ЭХО-кардиографию (ЭХО-КГ)
- Методы остановки носового кровотечения
Метод 5. Допплер-эхокардиография (ЭХО-КГ)
Допплер-эхокардиография — это метод исследования предназначенный для визуализации больших кровеносных сосудов и для измерения скорости крови.
Как делается Допплер-эхокардиография?
Пациент ложится на спину. Врач ставит на его груди ультразвуковой приемопередатчик и изучает получаемые изображения на контрольном мониторе.
Изображения похожи с анатомическим разрезом.
Для чего делается Допплер-эхокардиография?
Это обследование позволяет измерить размеры полостей сердца и больших кровеносных сосудов, проверить состояние сердечных стенок и клапанов, а также искать наличие сгустков крови и опухолей внутри этого органа.
Допплер-эхокардиография позволяет получить такие информации:
- сердечный выброс;
- скорость крови;
- состояние сокращения сердца.
Диагностика заболеваний сердца по ЭКГ
В 50-х годах прошлого столетия медицинской общественностью была повсеместно принята система съема ЭКГ в 12 общепринятых отведениях. Начали массово выпускаться электрокардиографы, позволяющие регистрировать такие ЭКГ. Электрокардиография стала стандартным методом исследования сердечно-сосудистой системы. В настоящее время известно огромное количество статей, монографий, атласов, в которых описаны проявления тех или иных нарушений функций сердца на ЭКГ. Расшифровка или интерпретация ЭКГ, или выявление нарушений функций сердца по изменениям ЭКГ является обратной задачей. Это весьма сложный процесс, так как нарушений может быть несколько, каждое из них вносит свои изменения с возможными наложениями, которые затрудняют правильную интерпретацию.
Любое изменение ЭКГ является симптомом того или иного нарушения функций сердца. В результате интерпретации на основе выявленных симптомов формируются синдромы тех или иных нарушений или патологий. Для постановки диагноза необходимы дополнительные исследования. Поэтому расшифровка ЭКГ называется синдромальной диагностикой, которая проводится врачом электрокардиологом. Окончательный диагноз устанавливается врачом кардиологом на основании расшифрованной ЭКГ и других исследований, им же назначенных.
Понятно, что никакая расшифровка ЭКГ не была бы возможной без количественного ее описания. Впервые обозначения основных фрагментов ЭКГ в систолической фазе, которые используются и в настоящее время, были предложены В.Эйнтховеном.
На рисунке показаны три волны (P, T, U) и три зубца (Q, R, S). График ЭКГ в одном систолическом цикле называется PQRST или кардио, или предсердно-желудочковым комплексом. Количественными параметрами, описывающими ЭКГ, являются амплитуды и длительности волн и зубцов, интервалы между волнами и зубцами, полярности и формы волн Р и Т. Всего 19 параметров. На ЭКГ не всегда присутствуют все фрагменты, поэтому количество параметров может быть меньшим. Кроме этого, важным параметром ЭКГ для оценки функции автоматизма или ритма сердца являются интервалы между соседними диастолическими циклами – интервалы RR.
Ниже показана ЭКГ, зарегистрированная в 12 общепринятых отведениях. В столбцах слева направо расположены отведения по В.Эйнтховену (I, II, III), Э.Гольдбергеру (aVR, aVL, aVF) и Ф.Вильсону (V1, … V6) соответственно.
ЭКГ, зарегистрированная в 12 общепринятых отведениях.
Общее количество параметров, описывающих ЭКГ, как показано ниже, может достигать 154.
Отображение значений количественных параметров, описывающих ЭКГ.
Интерпретируя ЭКГ, врач-кардиолог измеряет параметры кардиокомплексов и интервалов RR и затем, используя решающие правила, которым он обучен, описывает выявленные синдромы (если они имеются). Таким образом, заключение врача по ЭКГ выполняется по оценке сердечного ритма и форме предсердно-желудочкового комплекса.
Электрокардиография, благодаря своим достоинствам (неинвазивность, относительно недорогая и малогабаритная аппаратура, не требуются какие-либо особые условия для съема и расшифровки, высокая диагностическая эффективность) широко используется в качестве первичного исследования состояния сердечно-сосудистой системы. В связи с тем, что ЭКГ в 12 общепринятых отведениях снимается с пациента в положении лежа, такой вид исследования называется ЭКГ в покое. Распространенность данного исследования подтверждается тем, что в Санкт-Петербурге в 2010 г. были зарегистрированы и расшифрованы 2 700 000 ЭКГ в покое.
ЭКГ в покое используется:
- в поликлиниках при обращениях пациентов с подозрениями на сердечно-сосудистые заболевания;
- во врачебно-физкультурных диспансерах для решения вопросов о допуске и возможности продолжения занятий спортом;
- при профилактических обследованиях различных групп населения с целью выявления нарушений в работе сердечно-сосудистой системы на ранних стадиях;
- при оказании скорой и неотложной помощи;
- при приеме и во время лечения в стационарах.
Симптомы атеросклероза
Атеросклероз начинается незаметно. Человек не может почувствовать, что на стенках артерий возникли бляшки, пока они не стали существенным препятствием для кровотока. А вот с помощью инструментальной диагностики атеросклеротические изменения могут быть выявлены даже на ранней стадии.
Данные последних исследований показывают, что атеросклеротическое поражение артерий может быть обнаружено у большинства людей в возрасте от 30-лет и старше. С возрастом риск развития атеросклероза возрастает. При этом мужчины страдают атеросклерозом в несколько раз чаще, чем женщины.
Проявления атеросклероза различаются, в зависимости от того, какие именно артерии наиболее пострадали.
Атеросклероз аорты (главного сосуда артериальной системы) обычно приводит к артериальной гипертензии (стойкому повышению артериального давления). Характерным признаком является, прежде всего, повышение систолического давления (то есть первого, большего числового показателя при измерении давления).
Атеросклероз сосудов сердца выступает основной причиной ишемической болезни сердца (ИБС). Наиболее распространенной формой ИБС является стенокардия, проявляющаяся в виде боли за грудиной, как правило, давящего характера, а также (в некоторых случаях) одышки, слабости, повышенного потоотделения. Атеросклероз собственных сосудов сердца может привести к развитию инфаркта миокарда, пороков сердца, сердечной недостаточности.
Атеросклероз сосудов головного мозга может проявляться такими симптомами, как ухудшение памяти, снижение внимания, головокружения, шум в ушах, нарушения сна. Полное перекрытие сосуда грозит ишемическим инсультом (отмиранием части ткани головного мозга вследствие нарушения кровоснабжения).
Симптомом атеросклероза сосудов нижних конечностей является перемежающаяся хромота. Перемежающаяся хромота – это боль в икроножных мышцах, заставляющая останавливаться при ходьбе. Стоит постоять и боль проходит, можно продолжать двигаться дальше. Дальнейшее развитие заболевания приводит к болям в икроножных мышцах в состоянии покоя и возникновению трофических язв.
Атеросклероз почечных артерий проявляется повышением артериального давления (также как и атеросклероз аорты).
Атеросклероз артерий верхних конечностей встречается довольно редко, проявляется как слабость в одной или обеих руках.
Атеросклероз является системным заболеванием, то есть при обнаружении атеросклеротического поражения артерий одной области весьма вероятно развитие атеросклероза и на других артериях.
Повышение артериального давления
Проявляется при атеросклерозе аорты и атеросклерозе почечных артерий.
Боль в груди
Проявляется при атеросклерозе сосудов сердца в виде боли за грудиной, как правило, давящего характера.
Одышка
Проявляется в некоторых случаях при атеросклерозе сосудов сердца.
Общая слабость
Проявляется в некоторых случаях при атеросклерозе сосудов сердца. Слабость может сопровождаться повышенным потоотделением. Больного «бросает в пот».
Нарушения сердцебиения
Также при атеросклерозе сосудов сердца могут наблюдаться нарушения ритма сердца, поэтому возникновение чувства ускоренного или неритмичного сердцебиения также может быть признаком атеросклероза.
Ухудшение памяти
Нарушение мозговой деятельности может проявляться в виде ухудшения памяти или снижения способности концентрировать внимание. Головокружения
Головокружения
Головокружение может быть одним из симптомов атеросклероза сосудов головного мозга.
Шум в ушах
Проявляется при атеросклерозе сосудов головного мозга.
Нарушения сна
Могут наблюдаться при атеросклерозе сосудов головного мозга.
Перемежающаяся хромота
Проявляется при атеросклерозе сосудов нижних конечностей. Пациент вынужден останавливаться при ходьбе из-за возникающей боли в икроножных мышцах. Для того, чтобы продолжить движение, необходимо постоять на одном месте и подождать, пока пройдет боль.
Слабость в руках
Слабость в одной или обеих руках может указывать на атеросклероз артерий верхних конечностей.
Тест для сердца на лестнице
В книге Николая Амосова «Энциклопедия Амосова. Алгоритм здоровья» приведены тесты, помогающие установить исходную тренированность, которая и определяет уровень работоспособности сердца и дыхательной системы.
Один из таких простых тестов предполагает использование лестницы.
Суть теста заключается в том, чтобы за 4 минуты осилить максимальное количество ступенек.
Однако перед выполнением теста необходимо пройти небольшую проверку. Поднимитесь в медленном темпе на 4 этаж и сосчитайте свой пульс:
- Если пульс ниже 100 уд./мин. – все отлично, можете продолжить тест.
- Если пульс в пределах 100 – 120 уд./мин. – хорошо, но могло бы быть лучше, если бы Вы уделяли больше внимания своему здоровью и физическим нагрузкам.
- Пульс от 120 до 140 ударов в минуту – посредственный результат, указывающий на изношенность сердца.
- Если пульс превышает 140 уд./мин., если появилась сильная одышка, значит, Ваше сердце в плохом состоянии. Дальнейшее прохождение теста запрещено!
Если Ваш пульс после проверочного захода меньше 140 уд./мин., приступайте к проведению теста, то есть к подъему по лестнице.
Если за 4 минуты Вы преодолели больше 15 этажей, при этом у Вас отсутствует сильная одышка, Ваше сердце в отличном состоянии.
Если 4 минуты истекли, а Вы осилили 12 – 15 этажей, это тоже хороший результат.
Если Вы «покорили» 11 этажей, работу Вашего сердца можно оценить на «удовлетворительно».
О плохой работе сердца можно говорить, если отведенное для теста время окончилось между 7 и 11 этажами.
Если же за 4 минуты Вы не поднялись выше 7 этажа, Ваше сердце работает на износ.
При оценке результатов этого теста следует учитывать возрастной фактор. Поскольку наиболее полно он отражает состояние сердца людей в возрасте от 30 до 50 лет.
Люди до 50 лет со здоровым сердцем вполне могут показать хорошие и отличные результаты, то есть подняться выше 11 этажа.
Для людей в возрасте от 50 до 70 лет результаты «удовлетворительно» и «хорошо» вполне оптимистичны.
Если Вам больше 70 лет, то показатель «удовлетворительно» не должен Вас расстраивать, поскольку в таком возрасте сердце априори не может работать, как у 30-летнего человека.
Важно! Независимо от возраста Ваш пульс в процессе выполнения теста не должен превышать отметку в 140 уд./мин. И еще: для выполнения теста на лестнице не надо искать дом, высотность которого превышает 15 этажей
Достаточно считать спуск за 1/3 подъема. Таким образом, если Вы поднялись на 3 этажа, а затем спустились вниз, считайте, что Вы преодолели 4 этажа
И еще: для выполнения теста на лестнице не надо искать дом, высотность которого превышает 15 этажей. Достаточно считать спуск за 1/3 подъема. Таким образом, если Вы поднялись на 3 этажа, а затем спустились вниз, считайте, что Вы преодолели 4 этажа.
Список литературы и библиографических ссылок:
Опубликовано: 23.3.2019
Дополнено: 02.12.2020
Просмотров: 41388
Поделиться
281897
Одышка. Причины одышки — сердечная, легочная, при анемии. Диагностика и лечение причин
41599
Болит в груди. Боли за грудиной, в области сердца, давящие и жгучие боли в груди
162441
Инфаркт миокарда. Причины, симптомы, признаки, диагностика и лечение патологии
107866
Легочное сердце. Причины, симптомы, признаки, диагностика и лечение патологии
119736
Сердечная аритмия — причины, симптомы, современная диагностика и эффективное лечение
10904
Сексуальная активность признана безопасной для пациентов с заболеваниями сердца
Метод 12. Магнитно-резонансная томография (МРТ)
С помощью магнитно-резонансной томографии можно проанализировать размеры полостей сердца, больших кровеносных сосудов и кровотока.
Принцип магнитно-резонансной томографии
Пациент находится в лежачем положении внутри электромагнита.
Получаются статические изображения (в разделе) и изображения в движении сердца. Существует возможность визуализации артерий.
Показания магнитно-резонансной томографии
Благодаря магнитно-резонансной томографии можно выявить такие нарушения:
- анормальное расширение больших кровеносных сосудов (аневризм);
- перикардиальные аномалии;
- заболевания клапанов;
- врожденные пороки развития.
Проба с подскоками
Данный тест, как и предыдущий, помогает определить работоспособность сердечно-сосудистой системы. Особенно он важен для спортсменов и людей, чья трудовая деятельность связана с интенсивными физическими нагрузками, влияющими на работу сердца.
Проведение теста:
- Измерьте пульс в положении сидя в течение минуты (можете потратить на эту процедуру 15 секунд, но тогда полученный результат умножьте на 4). При этом Вы должны быть абсолютно спокойны.
- Запишите результат.
- Встаньте, положите руки на пояс и сделайте 60 подскоков за 30 секунд (прыжки должны быть неглубокими – тело должно подниматься на 5 – 6 см над уровнем пола).
- Снова измерьте пульс, но уже в положении стоя.
- Запишите результат.
- Отдохните в течение одной минуты и вновь измерьте пульс, но уже в сидячем положении.
- Сравните результаты по аналогии с пробой Мартине-Кушелевского либо путем математических вычислений.
Если Вы решили прибегнуть к помощи математики, то для получения результатов придерживайтесь следующего алгоритма:
- Сложите три полученных результата (пульс в состоянии покоя, непосредственно после прыжков и через одну минуту после прыжков).
- Отнимите от полученной суммы число 200.
- Разделите полученный результат на 10.
Результат теста:
- 1 – 5: Вы – обладатель здорового сердца, поэтому тренируйтесь без опасений.
- 6 – 10: несмотря на то, что Ваше сердце работает хорошо, уделите его состоянию больше внимания.
- 11 – 15: Ваше сердце подает Вам сигнал о том, что в его работе происходят изменения, способные привести к развитию серьезных патологий сердечно-сосудистой системы.
- 15 и более: срочно запишитесь на консультацию к кардиологу! Ваше сердце в опасности!
Примечание! Если Вы не привыкли к физическим нагрузкам или имеете в анамнезе заболевания сердца, начните с половинной нагрузки: с 30 подскоков или 10 приседаний, если для проверки сердца используете пробу Мартине-Кушелевского. В том случае, если Ваш пульс участился менее чем на 50%, можете проходить полные варианты тестов.
Когда назначают коронарографию сосудов сердца?
Первое, что стоит сказать, – коронарографию может назначить только лечащий врач и только в тех случаях, когда без неё не обойтись, так как эта процедура может давать ряд осложнений. Основными показаниями для коронарографии считаются:
Подозрение на ишемическую болезнь, развитие которой обусловлено закупоркой или сужением коронарных сосудов сердца.
Выявленная на ЭКГ нестабильная стенокардия (поддаётся медикаментозному лечению). Обычно такая проблема возникает у людей, перенёсших инфаркт миокарда (левый желудочек сердца функционирует с перебоями).
Необходимость подготовки к операции на сердце (например, для замены сердечного клапана, шунтирования и т. д.). Коронарография в этом случае помогает спланировать операцию, оценить риски осложнений.
Необходимость оценки динамики восстановления функции сердца после перенесённого пациентом инфаркта.
Электрокардиография (ЭКГ)
Первичным, самым распространенным и часто назначаемым методом исследования функции сердца является электрокардиография (ЭКГ).
ЭКГ – это запись электрической активности сердца в покое, в данный момент времени, на бумагу или электронный носитель.
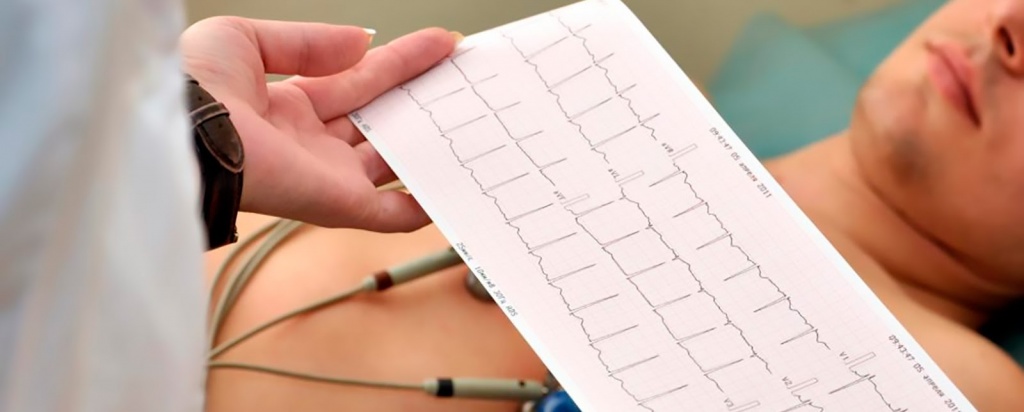
ЭКГ является основным методом диагностики патологии сердца в амбулаторно-поликлинической практике и позволяет диагностировать:
- нарушения ритма сердца и внутрисердечной проводимости;
- наличие гипертрофии сердечной мышцы и перегрузки различных отделов сердца, например, при пороках сердца, гипертонической болезни, сердечной недостаточности;
- изменения миокарда при кардиомиопатиях, миокардите, ишемической болезни сердца, инфаркте миокарда.
Следует отметить, что электрокардиография даже в норме отличается вариабельностью, что зависит от возраста, пола, анатомических и конституциональных особенностей человека и других факторов. И именно правильная интерпретация графического отображения деятельности сердца, проводимая врачом функциональной диагностики, анализ зубцов, интервалов ЭКГ, позволяет проводить правильную клиническую оценку и дифференциальную диагностику.
ЭКГ часто используется и при неотложных клинических ситуациях, требующих экстренного лечения:
- жалобах на боли в грудной клетке, под левой лопаткой, боли в левой руке, боли в эпигастральной области;
- ощущении «неправильности» работы сердца (перебои в работе сердца, сердцебиение, ощущение «остановок» сердца);
- внезапно возникшей одышке, ощущении нехватки воздуха;
- эпизодах головокружения, потери сознания, «потемнения» в глазах для исключения кардиальной причины этих жалоб.
ЭКГ включена практически во все терапевтические программы диспансерного наблюдения, предварительные, периодические и профилактические медицинские осмотры.
С ЭКГ начинается обследование всех пациентов, предъявляющих жалобы на повышение артериального давления, имеющих указание в истории жизни (анамнезе) на наличие хронического или перенесенного острого заболевания сердца.
ЭХО-кардиографию (ЭХО-КГ)
При выявлении у пациента в ходе осмотра повышенных цифр артериального давления, расширения границ сердца, шумов при выслушивании сердца, выявлении на ЭКГ патологических изменений, а также, если на рентгенограмме органов грудной клетки видны изменения размера и формы сердца, нетипичное его расположение, или же определяются видоизмененные аорта и легочная артерия, врач назначает ультразвуковое исследование сердца: трансторакальную ЭХО-кардиографию.
ЭХО-кардиография (ЭХО-КГ, УЗИ сердца) это ультразвуковой метод исследования строения и функции сердца. Метод основан на улавливании датчиком отраженных от структур сердца ультразвуковых сигналов и преобразовании их в изображение на экране монитора. При выполнении ЭХО-КГ врач оценивает:
- размеры сердца и его камер, а также давление в них,
- состояние предсердий и желудочков (камер сердца) и клапанов сердца,
- толщину стенок сердца, их структуру и целостность,
- сократительную функцию миокарда (работу сердечной мышцы),
- особенности движения крови внутри сердца через клапаны
- состояние внешней оболочки сердца – перикарда
- состояние легочной артерии и аорты, давление в них.
ЭХО-КГ является основным методом диагностики острых и хронических заболеваний сердца: пороков, воспалительных заболеваний клапанного аппарата сердца и его оболочек (эндокардит, перикардит). При данном исследовании также проводится оценка и уточняется степень гипертрофии миокарда, наличие дисфункции работы сердечной мышцы при ее поражении (инфаркт, миокардит), наличие тромбов в полостях сердца. Врач-кардиолог или терапевт, соотнося данные, полученные при ЭХО-КГ с клинической картиной, решают вопрос о тактике дальнейшего ведения пациента.
Методы остановки носового кровотечения
Древний, но действенный метод— передняя тампонада полости носа. При тампонаде врач использует марлевую турунду, пропитанную лекарственными средствами. Используя носовое зеркало и пинцет, врач послойно устанавливает туры в полости носа от преддверия носа до носоглотки и от дна до верхних отделов. Этот метод эффективен, но имеет отрицательные стороны. Установка турунды занимает от 2-3 минут до 10-15 минут. Процедура достаточно болезненна и переносится больными тяжело. Поэтому для передней тампонады применяют гемостатические тампоны Merocell. Эти тампоны небольшой толщины, поэтому с минимальным дискомфортом устанавливаются в полость носа. После установки тампоны смачиваются физиологическим раствором, под воздействием которого они разбухают и заполняют полость носа.
При задних носовых кровотечениях, когда источник кровотечения находится в задних отделах полости носа и кровоточат крупные сосуды, показана установка заднего тампона. Особенность этого метода в том, что через нос заводят специальный проводник, который выводят через рот. К концу проводника завязывается тампон, смоченный кровоостанавливающим препаратом. Проводник вытягивают из носа и заводят тампон за мягкое небо в носоглотку, а потом в полость носа. Отрицательная сторона метода – дискомфорт для пациента и техническая сложность проведения при его эмоционально-возбужденном состоянии.
Эффективным методом борьбы с задним и передним носовым кровотечением, независимо от локализации, является катетер «Эпистоп». Катетер представляет собой трубку, состоящую из системы трех баллонов. После установки катетера в нос, при помощи теплой воды, раздувается задний баллон и пережимает сосуды задней локализации. Затем раздувается баллон средний локализации, пережимая сосуды в области носовых раковин и средней перегородки носа. И в конце расширяется передний баллон, пережимающий сосуды в области локус Киссельбахи. Плюсы данного метода в том, что установка такого катетера занимает 1-3 минуты и процедура менее болезненна для пациента.
Хирургические методы остановки носового кровотечения
В специализированных учреждениях и клиниках, при неэффективности остановки заднего носового кровотечения с помощью тампонирования, прибегают к ангиографии (рентгенологическое исследование кровеносных сосудов) и эмболизации сосудов (прекращение кровотока по сосуду) полости носа под контролем электронно-оптического преобразователя. Перечисленные методы используются в тех случаях, когда доктору не удается выявить локализацию кровотечения. Причиной чему часто являются кровотечения из глубоких отделов полости носа.
При передних носовых кровотечениях источник кровотечения локализуется в области Локус Киссельбахи. И если доктор выявил кровоточащие сосуды, то тактика остановки кровотечения заметно отличается от перечисленных методов.
Электрокоагуляция
Почти во всех случаях в лор-практике для остановки кровотечения из Локус Киссельбахи применяют электрокоагуляцию. После предварительной местной анестезии кровоточащие сосуды прижигают электрокоагулятором или аппаратом Сургитрон. В нашей клинике подобная процедура проводится под контролем эндоскопа. Это позволяет произвести хороший детальный осмотр полости носа, выявить поврежденные сосуды и прижечь их, минимизировав риск возникновения рецидива. Но электрокоагуляция имеет противопоказания. Абсолютным противопоказанием будет искусственный водитель ритма сердца – «пейсмейкер». Электрокоагуляция в данном случае может вывести из строя «пейсмэйкер» и привести к нежелательным последствиям для пациента вплоть до остановки сердца.
Существуют альтернативные методы остановки носового кровотечения. Такие как прижигание кровоточащих сосудов препаратами, содержащими серебро, или разрушение сосудов в области локус Киссельбахи с помощью острой ложки, которая называется «абразио».
Нередко причиной кровотечения является искривленная перегородка носа. Образуя острые выступы, искривленная перегородка повреждает слизистую носа, тем самым стимулируя постоянные кровотечения. В данном случае пациенту показано оперативное вмешательство. От локального удаления искривленного участка перегородки носа (кристотомия) до полной коррекции перегородки носа (септопластика).