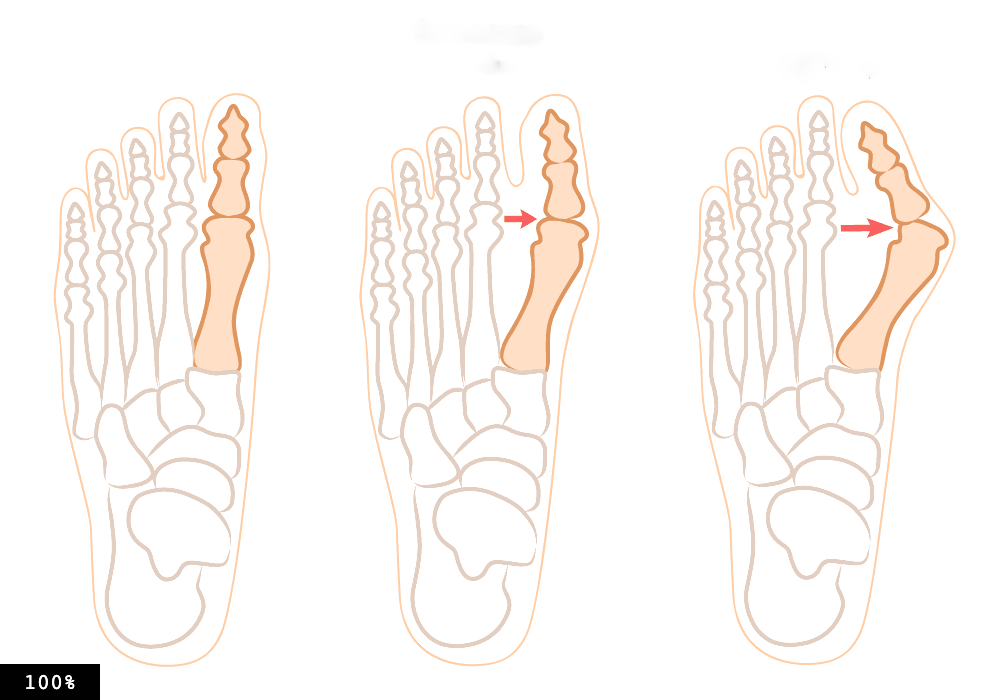
Плюсна. кости пальцев стопы
Содержание:
- Мышцы и сухожилия голени
- Плоскостопие
- ПЯТОЧНАЯ ШПОРА
- Диабетическая стопа
- Травмы стопы
- Натоптыши
- Лечение боли в стопе
- Диагностика плоскостопия
- Диагностика патологии, при которой болит стопа посередине при ходьбе
- Лечение боли в стопе
- Своды стопы
- Причины
- Цены
- Наши врачи
- Внешние мышцы и сухожилия стопы
- Симптомы и клинические проявления
Мышцы и сухожилия голени
Икроножная мышца
Эта мощная мышца голени состоит из двух головок, медиальной и латеральной, которые начинаются на задней поверхности дистального конца бедра и прикрепляются с помощью ахиллова сухожилия к пяточной кости.
Икроножная мышца участвует в беге, прыжках и при всех типах активности, связанных с высокоинтенсивной нагрузкой на нижние конечности.
Вместе с камбаловидной мышцей она образует мышцу голени, носящую название трехглавой мышцы голени. Функцией икроножной мышцы является сгибание стопы и голеностопного сустава вниз (подошвенное сгибание).
Насильственное тыльное сгибание стопы может стать причиной повреждения этой мышцы.
Камбаловидная мышца
Эта мышца начинается от большеберцовой кости ниже уровня коленного сустава и располагается под икроножной мышцей. Дистально ее сухожилие объединяется с сухожилием икроножной мышцы с образованием ахиллова сухожилия. Как и у икроножной мышцы, основная функция этой мышцы – подошвенное сгибание стопы.
Икроножная мышц участвует в ходьбе, танцах, поддержании вертикального положения тела, когда мы стоим. Также одной из важных ее функций является обеспечение тока крови по венам от нижней конечности к сердцу.
Подошвенная мышца
Это небольшая мышца, начинающаяся вдоль латеральной головки икроножной мышцы. Сухожилие этой мышцы – самое длинное сухожилие человеческого тела. Она является слабым, но все же подошвенным сгибателем стопы. Повреждение этой мышцы может возникать при занятиях спортом.
Ахиллово сухожилие
Ахиллово сухожилие образуется на уровне середины голени икроножной и камбаловидной мышцами и прикрепляется к пяточной кости. Это наиболее мощное и прочное сухожилие человеческого тела.
Оно подвергается наиболее значительным по сравнению со всеми остальными сухожилиями нагрузкам. При беге и прыжках сухожилие подвергается нагрузкам, в 8 раз превышающим вес тела, при ходьбе – в 4 раза.
Посредством ахиллова сухожилия икроножная и камбаловидная мышцы осуществляют подошвенное сгибание стопы и голеностопного сустава.
Сухожилие состоит из трех частей:
- Мышечно-сухожильная часть (проксимальная часть сухожилия, на уровне которой мышечные волокна превращаются в сухожильные)
- Неинсерционная часть (тело) ахиллова сухожилия
- Инсерционная часть ахиллова сухожилия
Кровоснабжение ахиллова сухожилия по сравнению с другими анатомическими образованием достаточно скудное. Сухожилие в верхнем своем отделе получает кровоснабжение со стороны мышц, образующих сухожилие, внизу – со стороны пяточной кости, к которой оно прикрепляется. Средняя часть сухожилия кровоснабжается ветвями малоберцовой артерии и кровоснабжение это наиболее скудное, поэтому неудивительно, что именно эта часть сухожилия наиболее подвержена повреждениям. Ахиллово сухожилие окружено мягкотканной оболочкой, которая называется паратенон. Средняя часть сухожилия получает кровоснабжение как раз счет этой оболочки. Паратенон обеспечивает скольжение ахиллова сухожилия относительно окружающих тканей на протяжении до 1,5 см.
Спереди от ахиллова сухожилия расположено жировое тело Кагера, выполняющее важную функцию защиты ахиллова сухожилия.
МР-анатомия ахиллова сухожилия
- Мышечно-сухожильная часть
- Жировое тело Кагера
- Неинсерционная часть ахиллова сухожилия
- Инсерционная часть ахиллова сухожилия
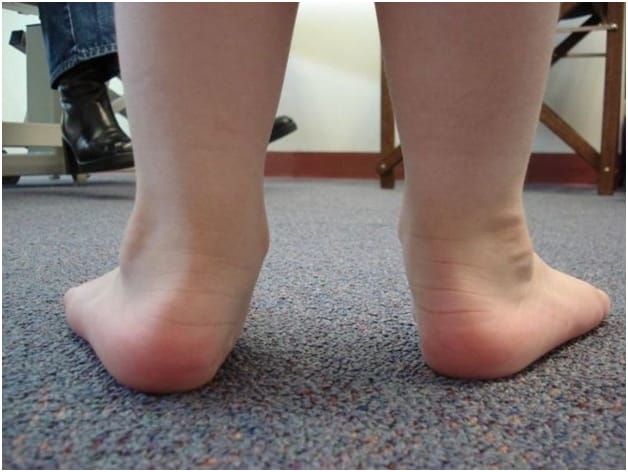
Плоскостопие
Плоскостопие
- меняется нормальное взаиморасположение костей стопы, конфигурация суставов, что приводит к болям в стопе;
- в области свода стопы находятся важные сосуды и нервы: при плоскостопии они сдавливаются во время ходьбы, приводя к усилению болевого синдрома.
- врожденная слабость связочного аппарата: под действием постоянных нагрузок связки стопы у таких людей намного легче растягиваются, в итоге появляется деформация;
- рахит, перенесенный в детстве, способствует деформации стопы;
- врожденная разница в длине ног – состояние, которое встречается у многих людей;
- интенсивные, чрезмерные нагрузки, например, поднимание штанги, стоя на ногах;
- ношение неудобной обуви;
- иногда плоскостопие развивается после травмы, во время которой происходит перелом костей стопы.
- Занятия лечебной физкультурой и гимнастикой. При сильно выраженном плоскостопии должны проводиться только под контролем врача-ортопеда. Эти мероприятия направлены на укрепление мышц, которые обеспечивают нормальную конфигурацию стопы.
- Ношение удобной обуви. При необходимости врач может назначить специальную ортопедическую обувь.
- Общеукрепляющие процедуры: хождение по росе, инею, босыми ногами по земле и камням. Стоит помнить о том, что закаливающие процедуры нужно выполнять методично и постепенно.
- Ношение ортопедических стелек.
- Применение специальных кремов и мазей от болей в ногах – сегодня они представлены в аптеках в широком ассортименте.
ПЯТОЧНАЯ ШПОРА

Нередко люди сталкиваются с такой проблемой, как появление острой боли в области пятки при опоре на нее. Такая боль является главным симптомом пяточной шпоры — болезни, при которой происходит формирование костного нароста в нижней части пяточной кости вследствие отложения солей кальция. Однако болевые ощущения обусловлены не наличием шпоры, а воспалением тканей, окружающих пяточную кость.
Костный нарост образовуется в качестве компенсаторной реакции на повреждение связок или мышц в месте их прикрепления к пяточной кости. Основной причиной появления пяточной шпоры является подошвенный фасциит (воспаление подошвенной фасции), но не исключены и другие: плоскостопие, заболевания позвоночника и суставов, травмы пятки, бег по твердой поверхности, избыточные нагрузки, лишний вес, нарушение походки и ношение неудобной обуви.
Все меры по борьбе с болезнью направляются на устранение ее причины — снятие воспаления. Также необходимы занятия лечебной гимнастикой, массажи, физиопроцедуры, соблюдение щадящего режима для ног, ношение специальных ортопедических подпяточников и стелек. Действие последних заключается в облегчении боли благодаря их мягкой текстуре в области проекции пяточной кости и способности поглощать ударную волну при ходьбе. Также они помогают правильно распределить нагрузку на стопу, что гораздо снижает риск дополнительной травматизации плантарной фасции.
С целью профилактики пяточной шпоры, нужно предотвратить развитие предшествующих болезней, не перегружать связки и мышцы стоп длительными нагрузками, подбирать удобную обувь и желательно носить ортопедические стельки или подпяточники.
Как видите, процесс лечения этой болезни занимает немало труда и времени, поэтому старайтесь не забывать об элементарных мерах ее предупрждения.
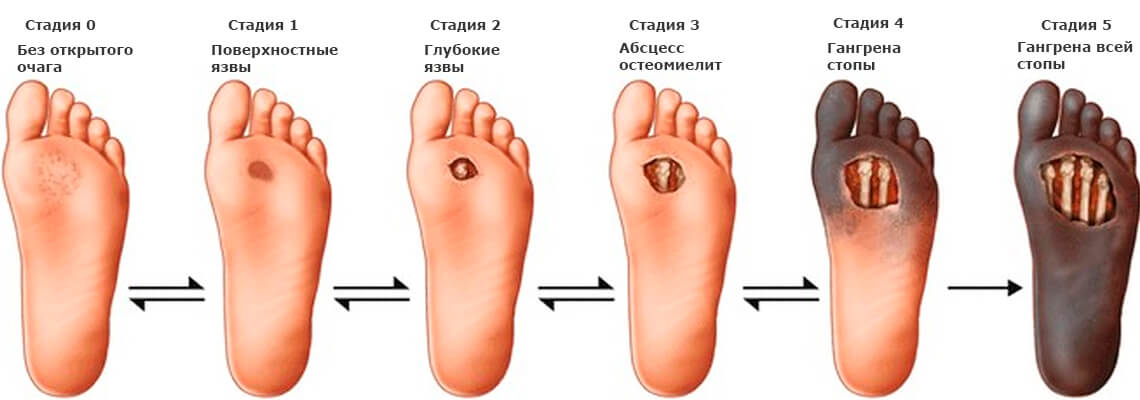
Диабетическая стопа
Одним из самых опасных и трудноизлечимых осложнений сахарного диабета является диабетическая стопа. Она возникает спустя десятилетия после начала заболевания и в той или иной форме встречается у большинства больных диабетом. Это осложнение развивается вследствие характерного для диабета нарушения кровоснабжения и иннервации тканей конечности. Воздействуя на мягкие ткани, суставы и кости, диабетическая ангио- и нейропатия приводит к их отмиранию. В результате диабетическая стопа зачастую влечет за собой ампутацию конечности.
Синдром диабетической стопы — явление комплексное. Оно состоит из:
- поражения артерий малого и сверхмалого диаметра;
- повреждения нервных волокон;
- прогрессирующего атеросклероза сосудов;
- разрушения костной ткани;
- снижение устойчивости к инфекциям;
- нарушению процессов заживления и восстановления тканей.
Симптомы диабетической стопы
На первых порах признаки диабетической стопы выглядят несерьёзными. Чувство жжения, «беганья мурашек», покалывания и онемения стоп многие больные оставляли без внимания, тем самым позволяя синдрому диабетической стопы прогрессировать, что приводит в итоге к печальным последствиям.
В результате больные диабетом теряют чувствительность ног. А раз так, травмы стоп становятся практически неизбежными. И это приводит к опасным осложнениям. Пониженный иммунитет провоцирует развитие инфекций, поэтому раны гноятся, воспаляются и долго заживают.
Специалисты различают три формы синдрома диабетической стопы:
- ишемическая форма — преобладают нарушения кровообращения. Характерны боли, формируются язвы;
- нейропатическая форма характеризуется диабетическим повреждением периферических нервов, снижением чувствительности;
- нейроишемическая, смешанная — объединяет симптомы двух вышеперечисленных форм диабетической стопы.
Только цифры
Диабетическая язва стопы — самая частая причина госпитализации людей с диабетом в мире.
Чаще всего синдром диабетической стопы встречается у пациентов в возрасте старше 40 лет.
Ампутации нижних конечностей у больных сахарным диабетом производятся в 17-45 раз чаще, чем у лиц, не страдающих диабетом. При этом 6-30% больных после первой ампутации подвергаются ампутации второй конечности в течение 1-3 лет, через 5 лет — 28-51%.
Диагностика синдрома диабетической стопы включает в себя исследование тактильной и температурной, а также вибрационной чувствительности; измерение давления в артериях ног, рентгенологическое исследование костей стопы, проведение ангиографии сосудов; исследование выделений из ран на бактерии; развернутый анализ крови.
Лечение диабетической стопы
Поскольку диабетическая стопа развивается на фоне сахарного диабета, в первую очередь, необходимо нормализовать углеводный обмен. Пациент должен находиться под наблюдением эндокринолога, строго выполнять его назначения самостоятельно контролировать уровень глюкозы крови. При наличии язв пациенту назначаются антибиотики, длительность их приема составляет от двух недель до нескольких месяцев. Чтобы разгрузить больную ногу, используются костыли, коляски или ортопедическая обувь. Для улучшения состояния сосудов при лечении диабетической стопы нужно регулярно ходить, принимать спазмолитики и витамин В, проходить сеансы физиотерапии. Зачастую назначаются средства для повышения иммунитета.
Тем не менее, прогрессирование синдрома диабетической стопы даже при правильном лечении далеко не всегда можно остановить. До сих пор развитие гнойно-некротического процесса на фоне диабетической стопы более чем в 50-75% случаев приводит к ампутациям.
| В нашей клинике применяются самые современные малоинвазивные методы рентгенангиохирургического, эндовазального лечения синдрома диабетической стопы. Баллонная дилатация пораженных диабетом артерий голени позволяет остановить инфекционный процесс, заживить язвы и избежать диабетической гангрены и ампутации на 1-3 стадиях заболевания. Восстановление проходимости артерий голени у больных с уже начавшейся диабетической гангреной (4-5 стадии) дает возможность ограничить объём операции удалением только необратимо пораженных тканей стопы (чаще всего — одного или двух пальцев), избежать «высокой» ампутации и сохранить ногу. |
Травмы стопы
- Ушибы – наиболее распространенные травмы, возникают от тупых ударов и характеризуются появлением боли в стопе, припухлости, гематом (синяков) на коже. Часто при ушибе необходимо выполнить рентгенографию для того, чтобы исключить вывих или перелом. В первые три дня после травмы рекомендуется покой, прикладывание льда и холодные компрессы. В дальнейшем, напротив, назначаются согревающие процедуры, спиртовые компрессы и йодные сетки.
- Растяжения связок. Часто случаются во время занятий спортом, подвижных игр, во время тяжелой физической работы. Сразу после травмы возникает сильная боль, отек, кровоизлияние под кожей. Так как в большинстве случаев поражаются связки голеностопного сустава, то отмечается сильная боль в верхней части стопы. Движения становятся ограничены. При растяжении связок накладывается повязка, показан покой и применение противовоспалительных препаратов в течение нескольких дней. Растяжение связок также приходится отличать от перелома, для чего применяется рентгенографическое исследование.
- Разрыв связок. Для того, чтобы это произошло, на стопу должно быть оказано очень сильное травмирующее воздействие, намного превышающее прочность связочного аппарата. В момент травмы ощущается очень сильная резкая острая боль в стопе, которая сохраняется в последующем. Быстро возникает выраженный отек, появляются кровоизлияния под кожей. Стопа болит даже в покое, наступить на нее практически невозможно. Лечение осуществляется теми же методами, что и растяжение связок, но в течение более длительного времени.
- Вывихи. Чаще всего происходит вывих в голеностопном суставе. Стопа может отклоняться вперед, назад, вбок. Также распространены вывихи таранной кости, которая входит в состав предплюсны. Часто боль в пальцах стопы также может быть обусловлена их вывихом. Так как кости предплюсны связаны между собой достаточно надежно, то здесь чаще всего встречаются подвывихи, когда кости не полностью смещаются относительно друг друга, а также вывихи, сочетающиеся с переломами. При этом возникает очень сильная боль в стопе, выраженный отек, подкожные кровоизлияния, движения в стопе практически невозможны. Диагноз вывиха устанавливается после проведения рентгенографии. Лечение – вправление под местной анестезией или общим наркозом, наложение гипсовой лонгеты.
- Переломы. При этом сильная боль в области стопы сочетается с классическими признаками: нарушением движений, деформацией, сильным отеком, кровоизлияниями. Иногда мелкий перелом или трещина могут напоминать ушиб или растяжение связок, и диагноз получается установить только после получения рентгеновского снимка. Если отломки смещены относительно друг друга, то выполняется устранение смещения (репозиция) под местной анестезией или общим наркозом. Если смещение отсутствует, то на стопу просто накладывается гипсовый лонгет.
Натоптыши
Нас должны настораживать натоптыши, ведь они имеют защитную функцию. Организм начинает защищаться и вырабатывает ороговелости, возникает гиперкератоз — огрубение кожи стоп.
Натоптыши и мозоли появляются в тех частях стопы, на которые выпадает большая нагрузка. И если сейчас нет никаких болевых проявлений, высок риск их заработать. Следует скорректировать давление на стопу ортопедическими стельками, которые можно носить как с кроссовками, так и с модельной обувью.
Лечение боли в стопе
Основной совет — внимательно относиться к своим стопам. Если вы заметили натоптыши, мозоли, чувствуете усталость или жжение, организм сам сообщает вам о том, что ему нужен отдых и нагрузку надо скорректировать
Также важно своевременно реагировать на болевые ощущения в голени и коленных суставах. Нередко они говорят о том, что нарушен баланс давления
Вернуть ситуацию в норму поможет как минимум осмотр ортопеда и подбор индивидуальных стелек.
Не сидеть нога на ногу и избегать других нефизиологичных положений ног и стоп, нарушающих работу кровеносной системы.
В случае набора веса (в том числе во время беременности) носить ортопедические стельки. Стопа не готова к резким увеличениям нагрузки, и ей буквально необходима дополнительная поддержка.
Подбирать обувь для спортивных занятий
Важно учитывать характер активности (бег или занятия со снаряжением), а также систематически менять кроссовки, так как амортизаторы в них со временем изнашиваются
Сократить время ношения неудобной обуви: с узким носом, на высоких каблуках, на плоской подошве. Если неудобная обувь — постоянная часть вашего гардероба, постарайтесь уменьшать нагрузку, подбирая для второй половины дня комфортную пару.
Ходить босиком по песку, траве, земле. Это можно назвать натуральным массажем рефлексогенных точек стоп, благодаря которому поднимается мышечный тонус и улучшается кровообращение.
Делать самомассаж. В конце дня снять усталость и восстановить кровообращение можно с помощью самомассажа и прокатки стоп на ролике (из подручных средств можно использовать бутылку).
Диагностика плоскостопия
Осмотр
На что следует обратить внимание: Цвет кожи стопы – в норме бледно- розовый, багрово-синюшный цвет может указывать на венозный застой, бледный цвет может указывать на недостаточность кровообращения. Наличие мозолей, утолщений, потертости кожи Встав на ноги, приставить стопы друг к другу, большие пальцы стоп должны тесно примыкать друг к другу Есть ли отклонение стопы внутрь или кнаружи, отклонен ли передний или пяточный отдел стопы, такие изменения являются противопоказаниями к назначению полустелек
Десять наиболее важных моментов, указывающих на плоскостопие:
- Обувь изношена с внутренней части
- При работе на ногах и ходьбе быстро появляется усталость
- Ноющие боли, усталость в стопе, мышцах бедра, голени, пояснице возникающие к концу дня, отечность.
- Чувство тяжести в ногах, ноги «налиты свинцом», судороги
- Хождение на каблуках доставляют сильный дискомфорт
- Стопа увеличивается в размере, необходимо покупать обувь на размер больше
- Нога не влезает в любимую обувь
- Приседая трудно держать равновесие
- Нарушается осанка, тяжелая неестественная походка
- На большом пальце растет «косточка»
Плантография Подометрия Определение степени плоскостопия по индексу Фридленда
| Степень плоскостопия | Продольный индекс стопы, в мм |
| В норме | 29-31 |
| I степень | 27-29 |
| II степень | 25-27 |
| III степень | Менее 25 |
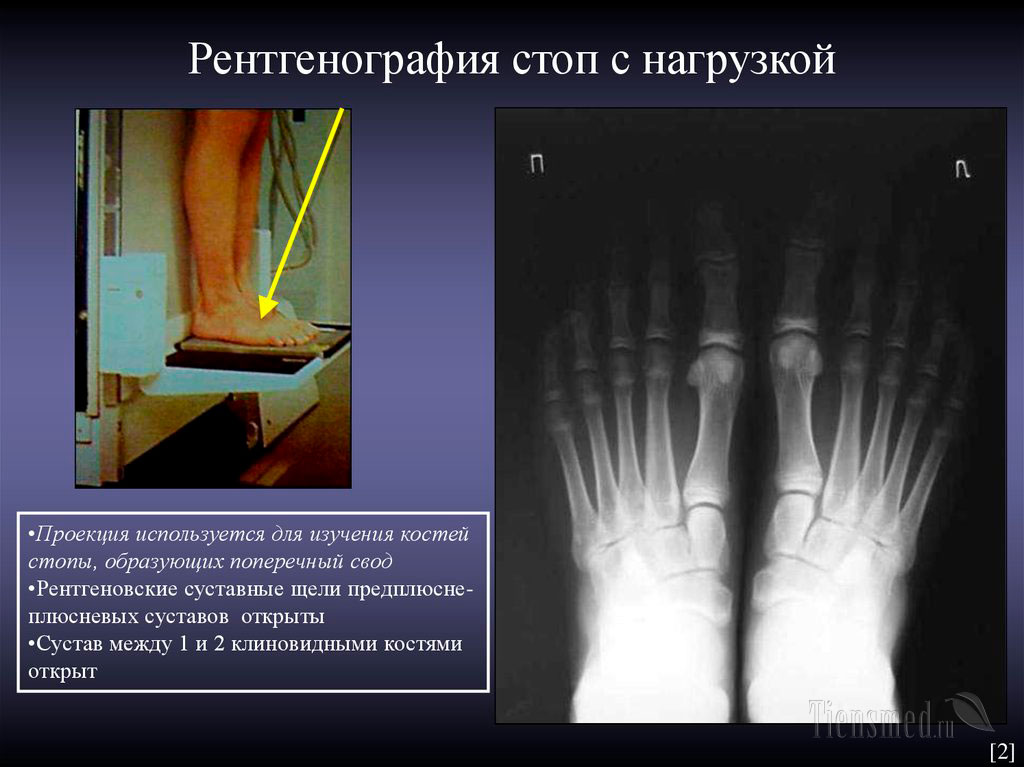
ПодографияЭлектромиография Рентгенологическое исследование Показатели продольного свода и высоты свода стопы
| Степень плоскостопия | Угол свода (градусы) | Высота свода (мм) |
| I степень | 131-140 | 35 – 25 |
| II степень | 141-155 | 24 – 17 |
| III степень | 156 и выше | Менее 17 |
| В норме | 125-130 | 39 – 36 |
Оценка степени поперечного плоскостопия
| Степень плоскостопия | Угол между костями плюсны (1-ой и 2-ой), градусы | Угол отклонения большого пальца, градусы |
| В норме | Менее 9 | Менее 14 |
| I | 10-12 | 15-20 |
| II | 13-15 | 21-30 |
| III | 16-20 | 31-40 |
| IV | Более 20 | Менее 41 |
Современные методы диагностики плоскостопия
- Компьютерно – аппаратные комплексы: SEMJA, BIODEX, МБН – Биомеханика, НОРА и др.
- Динамометрические многокомпонентные платформы: ВИСТИ, Кистлер.
- Цифровая фотосъемка и сканирование отпечатков стоп. Полученная информация обрабатывается специальными компьютерными программами (Кастинг Созвездие и др.), используя технологию Mouse Mark получают графико – математические показатели стопы (форма, индексы стопы, ширину, длину и др.)
Диагностика патологии, при которой болит стопа посередине при ходьбе
Первым специалистом, принимающим человека с жалобами на дискомфорт ног, является терапевт. Он осматривает конечность, прощупывает болезненные места, дает направление к более узким специалистам.
Визуальный осмотр дает представление о:
- рельефе ступни;
- припухлостях;
- эластичности стопы;
- специфике походки;
- объеме движения сустава;
- состоянии кожных покровов;
- расположении пальцев.
Чтобы увидеть внутреннее состояние всей ступни, пациент проходит:
- рентген;
- артроскопию;
- томографию;
- УЗИ;
- делает отпечаток подошвы.
Врач может назначить анализы мочи, крови, забор суставной жидкости.
Лечение боли в стопе
Основной совет — внимательно относиться к своим стопам. Если вы заметили натоптыши, мозоли, чувствуете усталость или жжение, организм сам сообщает вам о том, что ему нужен отдых и нагрузку надо скорректировать
Также важно своевременно реагировать на болевые ощущения в голени и коленных суставах. Нередко они говорят о том, что нарушен баланс давления
Вернуть ситуацию в норму поможет как минимум осмотр ортопеда и подбор индивидуальных стелек.
Не сидеть нога на ногу и избегать других нефизиологичных положений ног и стоп, нарушающих работу кровеносной системы.
В случае набора веса (в том числе во время беременности) носить ортопедические стельки. Стопа не готова к резким увеличениям нагрузки, и ей буквально необходима дополнительная поддержка.
Подбирать обувь для спортивных занятий
Важно учитывать характер активности (бег или занятия со снаряжением), а также систематически менять кроссовки, так как амортизаторы в них со временем изнашиваются
Сократить время ношения неудобной обуви: с узким носом, на высоких каблуках, на плоской подошве. Если неудобная обувь — постоянная часть вашего гардероба, постарайтесь уменьшать нагрузку, подбирая для второй половины дня комфортную пару.
Ходить босиком по песку, траве, земле. Это можно назвать натуральным массажем рефлексогенных точек стоп, благодаря которому поднимается мышечный тонус и улучшается кровообращение.
Делать самомассаж. В конце дня снять усталость и восстановить кровообращение можно с помощью самомассажа и прокатки стоп на ролике (из подручных средств можно использовать бутылку).
Своды стопы
Самым удивительным в строении стопы человека являются ее
своды. Лишь у человека стопа построена по принципу прочной и упругой арки с
короткими пальцами. Кости стопы образуют 2 свода — продольный и поперечный, которые
появились в связи с вертикальным положением человеческого тела. Стопа опирается
на площадь пола не всей своей подошвенной поверхностью, а только пяточным
бугром сзади и головками I и V плюсневых костей спереди, что обеспечивает ее
рессорные свойства.
Продольный свод стопы можно представить как систему из пяти
дуг, каждая из которых начинается от пяточного бугра и проходит вперед до
головки соответствующей плюсневой кости. С внутренней стороны стопы ее
продольный свод выше, с наружной — ниже. В этом легко убедиться даже при
взгляде на подошвенную поверхность стопы. Наружная часть стопы служит опорой
при стоянии и ходьбе, внутренняя пружинит при движении. Поэтому наружную часть
продольного свода стопы (образованную дугами, идущими к IV и V пальцам) принято
называть опорным сводом, а внутреннюю часть (I-III дуги) — рессорным сводом.
Поперечный свод стопы хорошо выражен в области головок
плюсневых костей. В норме стопа опирается в переднем отделе только на головки
крайних (I и V) плюсневых костей, головки II, III и IV плюсневых костей
образуют выпуклый свод.
Сводчатая конструкция стопы поддерживается благодаря форме
костей и прочности связок, особенно длинной подошвенной связки и подошвенного
апоневроза, — это так называемые пассивные затяжки стопы. Не меньшую роль в
укреплении сводов играют мышцы — активные затяжки, которые располагаются как
продольно, так и поперечно. На подошве выделяют 3 группы мышц: одни
осуществляют движения большого пальца; другие — мизинца; третьи, лежащие
посередине, действуют на все пальцы стопы. Пучки волокон этих мышц, идущие в
разных направлениях, способствуют удержанию продольного и поперечного сводов
стопы.

Причины
- Генетическая детерминированность.
- Слабый свод стопы может не беспокоить пока человек сидит, но как только он встает на ноги, он может упасть.
- Травма
- Артрит голеностопного сустава стопы
- Разрыв заднего большеберцового сухожилия
- Беременность
- Заболевания нервной системы или мышц — такие, как детский церебральный паралич, мышечная дистрофия, или расщепление позвоночника.
- Сращение костей предплюсны может вызвать уплотнение и плоскостопие. Чаще всего диагностируется в детстве.
- Диабет
- Возрастные изменения. Многолетние нагрузки (бег, прыжки, ходьба) могут иметь негативные последствия. Одним из возможных последствий может быть плоскостопие. Сухожилие задней большеберцовой мышцы может ослабнуть после повторяющихся микронадрывов. Сухожилие задней большеберцовой мышцы является основной опорной структурой свода стопы. Сухожилие может воспалиться (тендинит) после нагрузки или даже порваться. После повреждения сухожилия свод стопы может сглаживаться.
Наличие плоскостопия в детстве не является патологией, так как формирование стопы заканчивается вместе с окончанием формирования опорно-двигательного аппарата. Другими словами, наличие плоскостопия в детстве совершенно не означает то, что плоскостопие сохранится и у взрослого человека. Люди с низким сводом или полностью без свода могут и не испытывать никаких проблем до определенного времени.
Цены
Ознакомиться с ценами подробнее можно здесь
Наши врачи
-
ЛИТВИНЕНКО Андрей Сергеевич
Травматолог ортопедВрач спортивной медициныСтаж: 17 лет
Записаться
-
СКРЫПОВА Ирина Викторовна
ФизиотерапевтреабилитологСтаж: 16 лет
Записаться
-
МОИСЕЕНКО Алексей Юрьевич
Травматолог ортопедВрач спортивной медициныСтаж: 17 лет
Записаться
-
ХОЛИКОВ Тимур Вячеславович
Травматолог ортопедВрач спортивной медициныСтаж: 17 лет
Записаться
-
СИДЕНКОВ Андрей Юрьевич
Травматолог ортопед Врач спортивной медициныСтаж: 10 лет
Записаться
-
ЖЕЖЕРЯ Эдуард Викторович
Врач-ортопед вертеброневрологСтаж: 17 лет
Записаться
Внешние мышцы и сухожилия стопы
Задняя большеберцовая мышца
Задняя большеберцовая мышца начинается от задней поверхности большеберцовой и малоберцовой костей (под икроножной мышцей в заднем мышечном футляре голени). Сухожилие этой мышцы на своем пути к стопе огибает сзади внутреннюю лодыжку.
Главная точка прикрепления мышцы – бугристость ладьевидной кости и медиальная клиновидная кость. Также от сухожилия отходят пучки, прикрепляющиеся к основаниям 2-й, 3-й и 4-й плюсневых костей, промежуточной и латеральной клиновидным костям и кубовидной кости.
Мышца и ее сухожилие играют важную роль в формировании и поддержании внутреннего свода стопы.
Сокращение задней большеберцовой мышцы осуществляет инверсию (вращение внутрь) стопы и подошвенное сгибание стопы и голеностопного сустава.
Дисфункция задней большеберцовой мышцы, в т.ч. разрыв ее сухожилия, может становится причиной приобретенного плоскостопия.
Передняя большеберцовая мышца
Передняя большеберцовая мышца начинается от верхних двух третей наружной поверхности большеберцовой кости. Сухожилие ее прикрепляется к медиальной клиновидной и 1-ой плюсневой кости стопы.
Мышца осуществляет тыльное сгибание и инверсию стопы.
Повреждение общего малоберцового нерва, иннервирующего мышцу, или сухожилия этой мышцы приводит к свисанию стопы.
Короткая малоберцовая мышца
Короткая малоберцовая мышца начинается от нижних двух третей наружной поверхности малоберцовой кости. Сухожилие ее проходит позади наружной лодыжки, идет вдоль наружной поверхности пяточной кости, располагаясь выше сухожилия длинной малоберцовой мышцы, и прикрепляется в бугристости основания 5-й плюсневой кости.
Мышца осуществляет эверсию (вращение наружу) стопы и обеспечивает динамическую стабилизацию наружного отдела стопы и голеностопного сустава. Травма стопы, сопровождающаяся ее инверсией, может приводить к повреждению сухожилия этой мышцы.
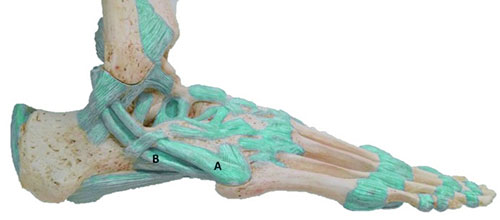
А – сухожилие короткой малоберцовой мышцы, В – сухожилие длинной малоберцовой мышцы
Длинная малоберцовая мышца
Длинная малоберцовая мышца начинается от малоберцовой кости выше короткой малоберцовой мышцы. Сухожилие ее также проходит позади наружной лодыжки, продолжается на стопу и прикрепляется к медиальной клиновидной и 1-ой плюсневой кости.
Основной функцией мышцы является подошвенное сгибание 1-го луча стопы. Также она осуществляет подошвенной сгибание и эверсию стопы. Мышца участвует в поддержании поперечного свода стопы и обеспечивает латеральную динамическую стабильность голеностопного сустава.
Длинный сгибатель 1-го пальца (FHL)
Мышца начинается на задней поверхности голени (задний мышечный футляр) и прикрепляется к нижней (подошвенной) поверхности дистальной фаланги 1-го пальца.
Мышца осуществляет сгибание (подошвенное сгибание) и инверсию стопы. Также она сгибает 1-ый палец.
Длинный разгибатель 1-го пальца (EHL)
Эта мышца расположена между передней большеберцовой мышцей и длинным разгибателем пальцев в переднем мышечном футляре голени. Прикрепляется она к основанию дистальной фаланги 1-го пальца. Длинный разгибатель 1-го пальца разгибает (выпрямляет и поднимает) первый палец, осуществляет тыльное сгибание стопы и участвует в эверсии и инверсии стопы.
Длинный сгибатель пальцев (FDL)
Это одна из трех мышц, начинающихся на задней поверхности голени (задний мышечный футляр), двумя другими являются длинный сгибатель 1-го пальца и задняя большеберцовая мышца. Длинный сгибатель пальцев прикрепляется к нижней (подошвенной) поверхности дистальных фаланг малых пальцев стопы.
Мышца осуществляет сгибание малых пальцев стопы.
Длинный разгибатель пальцев (EDL)
Мышца начинается широким основанием на передней поверхности большеберцовой и малоберцовой костей и межкостной мембране. На стопе она разделяется на 4 сухожилия, прикрепляющиеся к 4 малым пальцам. Каждое сухожилие на уровне ПФС разделяется на 3 пучка, центральный пучок прикрепляется к основанию средней фаланги, два латеральных пучка объединяются и прикрепляются к дистальной фаланге.
Основной функцией длинного разгибателя пальцев является разгибание пальцев. Однако она также участвует в тыльном сгибании стопы и голеностопного сустава.
Симптомы и клинические проявления
Признаками
синдрома полой стопы являются жалобы пациента на боль в стопе (особенно в
латеральной её части ввиду повышенной нагрузки), потерю равновесия, проблемы с
передвижением и ношением обуви. Характер симптомов может меняться в зависимости
от деформации. К основным симптомам полой
стопы причисляют такие расстройства, как:
- метатарзалгия;
- болевые ощущения под первой плюсневой костью;
- подошвенный фасцит;
- болезненные мозоли;
- артрит лодыжки;
- воспаление ахиллова сухожилия.
К
прочим симптомам относят:
- кератоз;
- латеральную дестабилизацию голеностопного сустава;
- варусное положение пятки;
- плантарную флексию носка;
- стрессовые переломы нижних конечностей;
- боль в коленях;
- синдром илиотибиального тракта;
- боль в спине;
- потерю устойчивости.