Поллакиурия
Содержание:
- Случайно обнаруженные опухоли
- Клиническая картина
- Гиперандрогения и бесплодие. Причины, симптомы и диагностика гиперандрогении
- Зачем женщине нужны мужские половые гормоны?
- Симптомы (проявления) гиперандрогении
- Диагностика гиперандрогении
- Стадии почечной недостаточности кошек
- Описание
- Лечение полиурии
- Прогноз
- Симптомы синдрома вегетативной дистонии
- 4 Клиническая картина
- Прогноз лечения, осложнения и последствия поллакиурии
- Причины возникновения панических атак
- Причины поллакиурии
- Все виды диагностики важны – от осмотра до УЗИ
- На заметку беременной женщине
- КАК ДОЛЖНО ПРОИСХОДИТЬ ОБСЛЕДОВАНИЕ БОЛЬНОГО С ПРОБЛЕМАМИ МОЧЕВЫДЕЛЕНИЯ?
- К каким докторам следует обращаться если у Вас Олигурия и анурия:
Случайно обнаруженные опухоли
При внедрении в медицинскую практику ультразвукового исследования, радиологических методов топической диагностики с высоким разрешением, таких как и магнитно-резонансная томография, у обследуемых по разным поводам пациентов стали обнаруживаться образования в надпочечниках, которые до этого клинически себя никак не проявляли. В большинстве случаев речь идет об относительно небольших новообразованиях размерами от 0,5 до 6 см в диаметре. Эти опухоли стали называть инциденталомами.
Случайное обнаружение опухоли надпочечника должно заставит врача более тщательно обследовать больного на наличие симптомов адренокортикального, адреномедуллярного заболевания или злокачественного поражения. Тактика в отношении инциденталомы надпочечника зависит, во-первых, от того является ли она источником избыточной продукции какого-либо гормона, и, во-вторых, представляет ли она собой злокачественную опухоль. Гиперсекретирующие образования надпочечников требуют специфической терапии и, чаще всего, хирургического вмешательства.
В целом, подход к инциденталомам надпочечников таков, что удаления требуют гиперсекретирующие и злокачественные образования, а также опухоли больших размеров (больше 5 см) и подозрительные на злокачественные, в то время как образования, доброкачественность которых доказана, такие как простая надпочечниковая киста, миелолипома и гематома надпочечника требуют лишь регулярного (раз в полгода) КТ-контроля.
Клиническая картина
Основной симптом полиурии – обильное выделение мочи. Суточный объем достигает 3 литров, на фоне сахарного диабета этот показатель может составлять 10 литров. При этом, отделяемая урина имеет низкую плотность.
Полиурия является проявлением основной патологии, которая привела к подобному нарушению. В связи с этим больного мучают признаки заболевания-первопричины. Например, при воспалительных патологиях почек возникает болевой синдром, который локализуется в поясничной области со стороны больного органа. Также характерна гипертермия и отхождение урины со значительным количеством белка и лейкоцитов, на что указывает появление белого осадка и хлопьев.

При мочекаменной патологии урина отходит с примесью крови. Боль ярко выраженная. Развиваются симптомы интоксикации: тошнота, рвота, диарея. Клиническая картина при нефролитиазе, как правило, возникает во время продвижения конкремента по органам мочевыделительной системы или достижении значительного размера, что травмирует стенки почек.
Для почечной недостаточности на стадии полиурии характерно: болевой синдром в области больного органа, отделение урины с кровью, выпадение белого или мутного осадка, симптомы интоксикации, шелушение и изменение цвета кожных покровов. Кроме этого, полиурия может приводить к снижению или росту показателей артериального давления, слабости и повышенной утомляемости, стремительной потерей веса, постоянной жаждой.
При появлении первых признаков необходимо обратиться к урологу, который проведет необходимую диагностику, направит на дополнительные исследования и расскажет, как лечить полиурию.
Гиперандрогения и бесплодие. Причины, симптомы и диагностика гиперандрогении
Валентина Дюльгер
11.12.201909:18
Акушер-гинеколог, гинеколог-эндокринолог, гемостазиолог
Здравствуйте, сегодня я расскажу о гиперандрогении, о повышении уровня мужских половых гормонов у женщин.Андрогены – это группа гормонов, которая включает тестостерон, андростендион, дигидротестостерон, дегидроэпиандростерон и дегидроэпиандростерона сульфат. Их принято называть мужскими половыми гормонами, но на самом деле это очень условно. Андрогены есть и в женском организме, и они выполняют важные функции. Именно из них синтезируются женские половые гормоны – эстрогены.
Зачем женщине нужны мужские половые гормоны?
Другие функции андрогенов в женском организме: это участие в процессе полового созревания, рост волос на лобке и в подмышечных областях, регуляция функций репродуктивных органов, участие в формировании костной ткани, образовании мышечных клеток; а также они играют роль в половом влечении, удовлетворении и привлекательности.Андрогены – это часть сложного женского гормонального фона. Их уровни в крови меняются циклически, и их нельзя оценивать в отрыве от других гормонов.
Симптомы (проявления) гиперандрогении
Выраженное повышение содержания андрогенов в организме женщины отмечается при таких патологиях, как синдром поликистозных яичников, гиперплазия коры надпочечников, адреногенитальный синдром, синдром Кушинга и некоторые опухоли.Гиперандрогения бывает яичникового, надпочечникового и смешанного генеза. Повышение уровня андрогенов может приводить к появлению признаков характерных для мужчин: * гирсутизму (росту волос на теле по мужскому типу)* облысению или аллопеции* появлению угрей* а так же приводит нарушению менструального цикла * бесплодию* невынашивания беременности.
Диагностика гиперандрогении
Если речь идет о выяснении причин бесплодия, то в данном случае проведение анализов на половые гормоны имеет некоторые тонкости. Во-первых, как я уже упомянула, андрогены нельзя оценивать в отрыве от остальных гормонов. При таком подходе обследование может растянуться надолго, когда врач предлагает проверить женщине один показатель, потом другой, потом третий и так далее.Мы в Центре Иммунологии и Репродукции придерживаемся такого подхода: лучше сдавать комплексный анализ, оценивать все необходимые показатели сразу. Это позволяет сразу увидеть общую картину, разобраться в причинах расстройства и назначить правильную коррекцию. Во-вторых, показатели нужно оценивать в определенные дни менструального цикла, потому что уровни половых гормонов у женщины – это не что-то замершее на одних значениях, они меняются циклично. В первые дни цикла, пока не обозначился основной, доминирующий фолликул, уровень тестостерона не определяют. Его нужно оценивать на 7–10 дни цикла, в совокупности с другими гормонами. Для того чтобы оценить овуляторную функцию В раннюю фолликулярную фазу – на 3–4 дни – лютеинизирующий гормон (ЛГ), фолликулостимулирующий гормон (ФСГ), пролактин. В среднюю фолликулярной фазы – эстрадиол,тестостерон (свободный и биодоступный), глобулин, связывающий половые гормоны, альбумин
На основе этих показателей можно рассчитать индексы, которые дадут представление о функции фолликула.В комплексном анализе важно проверить стероидные гормоны надпочечников: 17-гидроксипрогестерон, дигидроэпиандростерон-сульфат, андростендиол глюкуронид. Уровень андрогенов может быть повышен в результате инсулинорезистентности – состоянии, при котором ткани организма слабее реагируют на инсулин, и поджелудочной железе приходится вырабатывать больше гормона, чтобы держать глюкозу крови на нормальном уровне
При этом инсулин заставляет яичники вырабатывать больше андрогенов.В нашем центре для диагностики инсулинорезистентности проводится так называемый метаболический блок анализов. Он включает HOMA-индекс и другие показатели. На 20–21 дни цикла или на седьмой день после овуляции определяют прогестерон, изменения его уровня помогают выявить недостаточность лютеиновой фазы. Такой комплексный подход помогает достоверно оценить гормональные причины бесплодия и понять, как с ними бороться. Напомню: не стоит оценивать уровни гормонов-андрогенов в отрыве от общего гормонального фона, это не очень информативно.Если у вас обнаружили высокий уровень андрогенов, и вы хотите получить консультацию у опытного специалиста, пройти комплексный анализ, чтобы прояснить ситуацию – мы ждем вас в нашем Центре Иммунологии и Репродукции!Памятка по сдаче гормонов
Файлы:
Памятка по сдаче гормонов.pdf
(106.04 КБ)
Стадии почечной недостаточности кошек
1. Латентная стадия заболевания почек (ранняя).
Характеризуется снижением скорости клубочковой фильтрации, однако это не сказывается на общем состоянии животного и концентрации креатинина в крови
2. Начальная стадия ХПН.
Наблюдается умеренная азотемия, концентрация креатинина в сыворотке крови — до 250 мкмоль/л. Прогрессирование данной стадии заболевания может длиться несколько месяцев, сопровождается снижением аппетита, потерей массы тела, периодической рвотой. Компенсация может вызвать гиперпаратиреоидизм, снижение концентрационной способности почек.
3. Консервативная стадия ХПН.
Происходит дальнейшее снижение скорости клубочковой фильтрации, развивается высокая уремия, концентрация креатинина в сыворотке крови составляет 252 — 440 мкмоль/л. На данной стадии характерна полидипсия, возможно появление клинических признаков обезвоживания анемии, нарушения работы ЖКТ, метаболический ацидоз.
4. Терминальная стадия ХПН.
О терминальной стадии ХПН свидетельствуют не только высокие показатели мочевины и креатинина в крови, но и гипокальциемия (вплоть до развития судорог), симптомы уремической энцефалопатии, гиперфосфатемия, картина декомпенсированного уремического ацидоза (дыхание Куссмауля), интерстициальный отек легких. При длительной тяжелой азотемии жизнь невозможна без диализа или трансплантации почки .
По данным Douglas Slatter есть 3 фазы почечной недостаточности.
1 фаза. Заболевания почек, которые первично повреждают почечную ткань (гломерулонефрит, мочекаменная болезнь, гипертензия). Не оказывает существенного влияния на жизнь животного и не сказывается на концентрации креатинина в крови.
2 фаза. Почечная недостаточность с незначительными клиническими проявлениями. Уровень креатинина 179 – 354 мкмольл.
3 фаза. Уремия, с явными клиническими проявлениями и креатинином крови свыше 354 мкмольл.
В нашей практике мы условно разделили ХПН на три стадии по уровню креатинина в крови:
1. Начальная стадия — когда уровень креатинина не поднимается выше 250 мкмольл – при этом у таких животных может не быть никаких клинических проявлений болезни, или они незначительны. Таких кошек за последний год было 38% (от общего количества кошек страдающих ХПН).
2. Средняя – уровень креатинина крови до 500 мкмольл. Имеются явные клинические признаки заболевания (полиурия, полидипсия, нарушение функции ЖКТ, анемия, истощение). Таких кошек около 28%.
3. Терминальная – уровень креатинина выше 500 мкмольл. Полный набор клинических признаков, вплоть до летаргии. Таких кошек от общего числа страдающих ХПН – 34%.
Описание
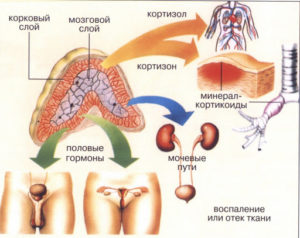
Адренокортикотропный гормон (кортикотропин, АКТГ) — важнейший регулятор синтеза и выделения гормонов коры надпочечников.Биологическая роль АКТГ
Секреция АКТГ находится под стимулирующим контролем кортикотропин-рилизинг гормона гипоталамуса. АКТГ, в свою очередь, стимулирует продукцию кортизола корой надпочечников. АКТГ регулирует выработку глюкокортикоидных гормонов в надпочечниках, и в частности, кортизола. АКТГ, также может стимулировать синтез и других гормонов, в частности альдостерона и андрогенов (дезоксикортикостерона). АКТГ повышает чувствительность клубочковой зоны коры надпочечника к веществам, активирующим выработку альдостерона. В жировой ткани стимулирует расщепление жиров, поглощение аминокислот и глюкозы мышечной тканью, высвобождение инсулина из b-клеток поджелудочной железы, вызывая гипогликемию. АКТГ стимулирует пигментацию кожи.
Повышение уровня АКТГ наблюдаются у лиц с чрезмерно АКТГ-секретирующим гипофизом (микроаденомы гипофиза) и негипофизарными опухолями (эктопическая продукция), чаще легочного происхождения. При возникновении опухоли гипофиза (аденомы) клиническая картина болезни Иценко-Кушинга обусловлена гиперпродукцией АКТГ и развивающейся гиперплазией коры надпочечников.Уровень АКТГ при стрессе
Выделение гормона зависит от времени суток: в 6–8 часов концентрация максимальна, в 21–22 часа — минимальна. Секреция АКТГ на некоторое время опережает повышение уровня кортизола в крови. В течение дня могут наблюдаться значительные колебания концентрации гормона. Основная роль в поддержании суточного ритма секреции принадлежит внешним факторам. При резкой смене часовых поясов суточный ритм секреции АКТГ нормализуется в течение 7–10 дней. Сильная стрессовая ситуация приводит к прерыванию суточного ритма, резкому повышению кортизола в крови через 25–30 минут от начала стресса. Также на уровень АКТГ влияют: фаза менструального цикла, беременность, эмоциональное состояние, боль, повышение температуры, физическая нагрузка, хирургические вмешательства и др. Из крови АКТГ захватывается паренхиматозными органами и быстро разрушается. Время биологического полураспада АКТГ — 7–12 минут.
Следует учитывать, что секреция АКТГ подвержена суточным ритмам. Наибольшее содержание гормона в крови обнаруживается в 6 часов утра и наименьшее — в 22 часа. Это необходимо учитывать при заборе материала для анализа.
Показания:
- неадекватная нагрузка, утомляемость и синдром хронической усталости;
- дифференциальная диагностика симптоматической артериальной гипертензии;
- дифференциальная диагностика первичной и вторичной надпочечниковой недостаточности;
- подозрение на синдром Иценко-Кушинга и дифференциальная диагностика с болезнью Иценко-Кушинга;
- длительная терапия глюкокортикоидами.
Подготовка
Накануне исследования необходимо исключить физические нагрузки и спортивные тренировки. За сутки до взятия крови — исключить приём алкоголя, за 1 час до взятия крови — курение. Сдавать кровь на анализ предпочтительно рано утром, если нет особых указаний эндокринолога.
Дополнительные пробы, взятые поздно вечером, могут быть полезны при диагностике синдрома Кушинга. Для адекватной сравнительной оценки в динамике пробы крови следует брать в одни и те же периоды времени.
Кровь рекомендуется сдавать утром, в период с 8 до 11 часов. Взятие крови производится натощак, спустя 6–8 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.Интерпретация результатов
Единицы измерения: пг/мл.
Альтернативные единицы измерения: пмоль/л.
Перевод единиц: пмоль/л х 4,541 ==> пг/мл.
Референсные значения: < 46 пг/мл.Повышение уровня АКТГ:
- болезнь Аддисона;
- болезнь Иценко-Кушинга (гипофизарная гиперсекреция АКТГ);
- эктопический АКТГ-синдром;
- базофильная аденома гипофиза;
- врождённая надпочечниковая недостаточность;
- эктопический КРГ-синдром (кортико-рилизинга гормона);
- травматические и послеоперационные состояния;
- двусторонняя адреналэктомия при лечении синдрома Нельсона;
- надпочечный вирилизм;
- приём таких препаратов, как метопирон, АКТГ (инъекции), инсулин.
Снижение уровня АКТГ:
- гипофункция коры надпочечника из-за ослабления функции гипофиза (потеря на 90% функции гипофиза);
- синдром Иценко-Кушинга, вызванный опухолью коры надпочечника;
- опухоль, выделяющая кортизол;
- сдерживание выделения АКТГ опухолью вследствие применения криптогептадина;
- приём глюкокортикоидов.
Лечение полиурии
В настоящее время лечение полиурии тесно связано с постановкой точного диагноза и последующим лечением причины, вызвавшей это состояние.
Если полиурии является результатом неправильно леченного диабета, следует обратиться к хорошему эндокринологу для выбора другой линии терапии, например, с использованием инсулина (НовоРапид, Abasaglar, Gensulin Н, Gensulin R) или оральных антидиабетических препаратов (Metformax, Сиофор и др.).
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Прогноз
Особенности личности пациента напрямую влияют на течение панической атаки, ее тяжесть и продолжительность. Наиболее тяжелыми панические атаки становятся для пациентов, которые первый подобный случай восприняли как настоящую катастрофу. Иногда реакция медицинских работников также может поспособствовать более быстрому развитию заболевания. Например, госпитализируя пациента на машине скорой помощи, в его подсознании формируется мысль касательно серьезных проблем со здоровьем и наличии тяжелых заболеваний.
Максимально быстрое начало лечения способствует положительным прогнозам касательно выздоровления. Каждый приступ усугубляет ситуацию, формирует ограниченность в поведении, а также является для пациента ярким доказательством того, что заболевания имеется и оно очень опасное. Выздоровление возможно при совпадении двух факторов: адекватное лечение медицинскими работниками и усилиями самого пациента. При хронических панических атаках эти факторы поспособствуют колоссальному увеличению межпанического времени.
Симптомы синдрома вегетативной дистонии
Симптомы СВД напрямую зависят от того, какая система или какой орган были поражены. Заболевание приводит к дисфункции систем организма. По характеру течения у детей выделяют следующие отклонения:
Ваготония – нарушение нервной системы, которое проявляется акроцианозом стоп и кистей. Данная патология проявляется посинением конечностей. Причиной тому является чрезвычайно медленное поступление крови к конечностям через маленькие сосуды. Также симптомами СВД являются угревая сыпь, гипергидроз, а также аллергии и отеки под глазами. В случае депрессивного нарушения нервной системы кожа становится холодной, сухой и достаточно бледной, сосудистая сетка становится невыраженной. В некоторых случаях могут быть замечены экзематозное высыпание, зуд.
Характерным нарушением является отчетливое нарушение терморегуляции: плохая переносимость морозов, сырой погоды, сквозняков, а также постоянный озноб и зябкость.
Дети с синдромом вегетативной дистонии часто жалуются на плохую работу желудочно-кишечного тракта. Тошнота, боль в животе, рвота, изжога, понос или, наоборот, длительные запоры, боль за грудиной, ком в горле – привычное дело при СВД. Причиной этих нарушений является сокращение мышц пищевода и глотки. В зависимости от возраста ребенка самыми популярными симптомами синдрома вегетативной дистонии являются: боль в области живота – 6-12 лет; периодическая рвота – 3-8 лет; поносы и запоры – 1-3 года; колики и срыгивания – до 1 года.
Наиболее отчетливо СВД представлен нарушениями функции сердечно-сосудистой системы. Это состояние называется нейроциркуляторная дистония. При данном заболевании может быть огромное количество нарушений работы сердца, самые популярные из которых связаны с нарушением проводимости и сердечного ритма. Традиционно к дисфункции сердца относят:
Экстрасистолия – сокращение сердца раньше установленного времени. Среди всех аритмий детская экстрасистолия заметно лидирует: порядка 75% случаев приходятся именно на это нарушение. При экстрасистолии пациенты жалуются на головную боль, раздражительность, головокружение, чрезмерную утомляемость и так далее. Параллельно с этим возникают и другие заболевания и отклонения: высокая метеотропность, метеозависимость, а также вестибулопатия. Пациенты быстро утомляются при нагрузках, их работоспособность находится на очень низком уровне.
Пароксизмальная тахикардия – крайне внезапный симптом. Без адекватных на то причин сердце ребенка начинает стучать намного быстрее. Это может длиться как несколько часов, так и пару секунд. Чаще всего жертвами пароксизмальной тахикардии как следствия синдрома вегетативной дистонии становятся дети с высоким исходным тонусом и легкой либо острой недостаточностью симпатического отдела.
Пролапс митрального клапана часто сочетается со стигмами дизэмбриогенеза (незначительные аномалии развития). Чаще всего это указывает на некую неполноценность вегетативной дистонии, а также соединительной ткани.
Вегетативная дистония в сочетании с артериальной гипертензией характеризуется увеличением артериального давления. Это достаточно популярное отклонение, которое нередко перерастает в гипертонию различных степеней. Симптоматика данного отклонения следующая: ухудшение памяти, кардиалгия, раздражительность, чрезмерная утомляемость, головокружения и частые головные боли. Что касается головной боли, она одолевает затылочно-теменную или затылочную зону и имеет монотонный давящий характер. Она появляется после пробуждения или днем и способна усиливаться после определенных нагрузок. Зачастую к головным болям добавляется еще один симптом – тошнота, но до рвоты дело не доходит.
Вегетативная дистония, сочетающаяся с артериальной гипертензией проявляется уже в 7-9 лет. Как правило, она влияет на пульсовое давление, которое опускается до отметки в 30-35 мм ртутного столба. Головные боли при данном заболевании можно легко притупить при помощи перерыва в учебе или отдыхе от физических нагрузок, полноценного здорового сна, пеших прогулок на свежем воздухе.
При данном заболевании отмечается ухудшенное физическое развитие детей. Степень этого отставания зависит исключительно от степени самого заболевания. Чаще всего дети, страдающие вегетативной дистонией с артериальной гипертензией, имеют бледную кожу, красный дермографизм и ярко выраженную сосудистую сетку.
4 Клиническая картина
Для синдрома полиурии характерны следующие симптомы:
- , моча выводится в большом объеме;
- снижение артериального давления;
- субъективное ощущение сухости полости рта и связанное с этим чувство жажды;
- общая слабость, головокружение, потемнение в глазах;
- ощущение перебоев в работе сердца (нарушение сердечного ритма, учащение или урежение сердечных сокращений);
- одышка и др.

Длительное течение патологии совместно с заболеваниями почек приводит к обезвоживанию и гиповолемии (снижению объема циркулирующей крови), даже с учетом повышенного употребления человеком жидкости. В силу того, что, кроме воды, из организма в больших количествах выводятся соли, наблюдается изменение кислотно-щелочного баланса. Клинически это проявляется сухостью и побледнением кожных покровов, появлением на них трещин, незначительным западением глаз.
Если полиурия является индикатором заболеваний мочевыделительной системы, наряду с увеличением объема отделяемой мочи наблюдается развитие следующих клинических признаков:
- болевой синдром различного характера и интенсивности — ноющие, острые боли, локализующиеся в нижней трети живота, области поясницы;
- появление дискомфорта (легкое жжение, рези в области проекции мочевого пузыря) во время акта мочеиспускания;
- повышение температуры тела до субфебрильных (37°C) и фебрильных (38°С) цифр в случае присоединения бактериальной инфекции;
- ;
- формирование утренних периферических отеков (под глазами, в областях лодыжек);
- симптомы общего недомогания — сонливость в дневное время, снижение работоспособности, повышенная утомляемость;
- миалгии (боли в мышцах).
В случае влияния эндокринных нарушений наблюдается возникновение следующих симтомов:
- полидипсия – неконтролируемая жажда;
- полифагия — неуемный голод, не проходящий даже после плотного приема пищи;
- ожирение – увеличение индекса массы тела выше индивидуальной нормы;
- гинекомастия – увеличение объема груди у мужчины.
Прогноз лечения, осложнения и последствия поллакиурии
В большинстве случаев поллакиурия перестаёт беспокоить пациента после устранения основного заболевания, которое и вызвало учащение актов уринации. Если же болезнь запустить, она может перейти в хроническую форму, тогда частота позывов в туалет не приходит в норму. Также могут развиться:
- полиурия;
- странгурия (болезненное и затруднённое мочеиспускание);
- энурез (недержание мочи);
- олигурия (уменьшение суточного диуреза);
- анурия (прекращение выделения мочи);
- инфекции мочеполовой системы.
 Отсутствие лечения может привести к болезненному мочеиспусканию и развитию инфекций органов мочеполовой системы
Отсутствие лечения может привести к болезненному мочеиспусканию и развитию инфекций органов мочеполовой системы
Причины возникновения панических атак
Панические атаки традиционно провоцируются физиогенными, биологическими и психогенными факторами. Зачастую имеет место быть комбинирование факторов, один из которых обуславливает первоначальный приступ, а другие – его рецидивы.
Физиогенные триггеры проявляются в результате физических перегрузок, высокой инсоляции, акклиматизации, метеорологических колебаний, приема наркотиков и др. Некоторые медикаменты также способны в той или иной степени повлиять на возникновение панических атак: холецистокинин (используется при диагностики желудочно-кишечного тракта), бемегрид (добавляется для введения в состояние наркоза), некоторые виды стероидов.
Пациенты, подверженные паническим атакам, в большинстве своем имеют схожие черты характера и личностные качества. У мужчин это необычайно трепетная забота о собственном здоровье. У женщин – желание находиться в центре внимания, привлечение заинтересованности к собственной персоне, драматичность и чрезмерная демонстративность. Люди, которые предпочитают заботу о других эгоистичному отношению к себе, никогда не подвергались паническим атакам.
Причины поллакиурии
Поллакиурия развивается главным образом по причине воспалительных процессов эпителия шеечного сегмента внутри мочевого пузыря в связи с инфекционными болезнями — простатитом, циститом или уретритом и сопровождается при этом лейкоцитурией (обнаружением лейкоцитов в лабораторном анализе мочи).
Также причинить поллакиурию могут:
- мочекаменная болезнь, закупорка камнем мочетоточника;
- туберкулез мочеполовой системы;
- гиперактивность мочевого пузыря (возникновение ургентных позывов к мочеиспусканию);
- тканное рубцовое уплотнение шейки пузыря (склероз);
- сужение мочеиспускательного канала (т.н. стриктура);
- гиперплазия тканей предстательной железы;
- воспаление луковично-уретральных желез, а также семенных пузырьков;
- опущение, выпадение половых органов у женщин (в связи с оказываемым давлением на мочевой пузырь)
- онкологические заболевания простаты;
- инородные предметы в мочеиспускательном канале, а также в мочевом пузыре;
- аутоиммунные недуги мочевого пузыря и радиационные поражения;
- термические, химические ожоги слизистой оболочки заднего участка уретры и пузыря (осложнения терапевтических процедур, например, электрокоагуляции);
- применение некоторых медикаментозных препаратов (например, диуретиков).
Вызвать поллакиурию могут и разнообразные функциональные состояния, а также психические расстройства:
гипотермия;
- состояние алкогольного опьянения;
- эмоциональное возбуждение;
- начальная стадия беременности у женщин;
- оргазм при половом акте;
- нарушения в половой жизни;
- неврозы, истерии, фобии (страхи);
Наконец поллакиурия может развиться в случае любых заболеваний, которые сопровождаются полиурией – повышенным количеством мочи (к примеру, при сахарном, а также несахарном диабете, нефросклерозах, во время схождения отеков при почечных, сердечных недугах).
Все виды диагностики важны – от осмотра до УЗИ
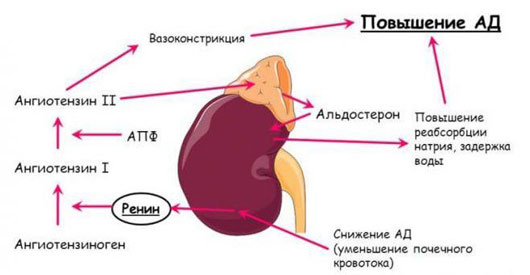
Диагностический комплекс исследования патологии надпочечников должен включать: клинический осмотр, лабораторные (клинические, биохимические, гормональные), инструментальные и патоморфологические методы обследования. Клинический осмотр и опрос пациентов проводят для выявления признаков, характерных для различных симптомокомплексов надпочечниковой патологии. В лабораторной диагностике для выявления патологии надпочечников наиболее часто определяют уровни адренокортикотропного гормона, кортизола, альдостерона, дегидроэпиандростерона-сульфата (ДЭА-сульфата), активность ренина и ангиотензина плазмы крови, суточную экскрецию адреналина, норадреналина и ванилилминдальной кислоты в моче.
С целью топической диагностики используют с цветным доплеровским сканированием, компьютерную рентгеновскую томографию (), (), в сложных случаях с целью дифференциальной диагностики – ангиографию или селективную флебографию с раздельным забором крови. В ряде случаев для верификации морфологической структуры образований надпочечников проводится аспирационная пункция тонкой иглой под контролем УЗИ или КТ с цитологическим исследованием.
УЗИ почек
Стоимость: 2 700 руб.
Подробнее
На заметку беременной женщине
Само по себе частое посещение туалета в период беременности явление нормальное. Проявить легкую обеспокоенность следует лишь в случае, когда процесс мочеиспускания сопровождается болями. Такой симптом может быть признаком развития инфекции в мочевыводящих путях, что не есть хорошо.
Здесь на помощь может прийти уролог, визит к которому позволит развеять опасения или, в крайнем случае, даст возможность выявить заболевание на ранней стадии и назначить эффективное лечение.
Как правило, это единичные случаи, поэтому частое мочеиспускание не должно вызывать сильной обеспокоенности. Это нормальная ситуация, которая сопровождает будущую маму в процессе вынашивания ребенка. Относится к данному симптому следует спокойно, а где-то даже и с юмором.
Статья не является медицинским советом и не может служить заменой консультации с врачом.
КАК ДОЛЖНО ПРОИСХОДИТЬ ОБСЛЕДОВАНИЕ БОЛЬНОГО С ПРОБЛЕМАМИ МОЧЕВЫДЕЛЕНИЯ?
Не обязательно все анализы сдавать сразу. Врач на консультации определяет объем обследования (какие анализы в первую очередь, а какие можно сдавать позже, или вовсе можно обойтись). Выбирайте врача, а он выберет с чего начинать.
Обследование больного с нарушениями мочеиспускания должно включать тщательное изучение анамнеза, осмотр, мазок из уретры, общий анализ мочи, анализ мочи по Нечипоренко, анализа сока простаты, посева мочи (сока простаты) на флору и определение чувствительности к антибиотикам, УЗИ почек, УЗИ предстательной железы и мочевого пузыря, обследования на заболевания, передающие половым путем (ЗППП). В некоторых случаях — рентгенологическое исследование почек, цистоскопию, функциональные методы исследования уродинамики, возможно, рентгеновский снимок пояснично-крестцового отдела позвоночника (прямой и боковой). На первом этапе диагностики заполняются анкеты I-PSS, дневник мочеиспускания.
К каким докторам следует обращаться если у Вас Олигурия и анурия:
Нефролог
Уролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Олигурии и анурии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.