Гиперальдостеронизм — симптомы и лечение
Содержание:
- Причины повышенного уровня альдостерона
- Тактика лечения и прогноз больных с альдостеромой
- Анализ на С-реактивный белок
- Что такое гиперальдостеронизм
- Биологическая функция
- К каким докторам следует обращаться если у Вас Гиперальдостеронизм:
- Клиническая картина
- Клиническая картина
- Пониженный альдостерон
- Значения нормы
- Причины низкого уровня альдостерона
- 2.Как подготовиться и как проводится анализ?
- Повышенный гормон альдостерон
Причины повышенного уровня альдостерона
- Недостаток магния (R, R2)
- Недостаток цинка (R)
- Низкое артериальное давление (). Если у вас низкое кровяное давление, то организм пробует компенсировать это снижение, и вырабатывает больше альдостерона.
- Получение много калия с пищей или рост уровня калия при болезни почек ()
- Повышение кислотности крови (ацидоз) ()
- Высокие уровни гистамина. Этот медиатор аллергических заболеваний очень сильно стимулирует выработку альдостерона (в опытах на собаках) (Р)
- Наличие опухоли, продуцирующей альдостерон (R)
- Аденома надпочечника, секретирующая альдостерон – самая частая причина
- Гиперплазия надпочечника
- Сердечная недостаточность
- Прием или инъекции эстрогена, ангиотензина
- Сильное кровотечение
- Цирроз печени с асцитом
- Высокие дозы мочегонных и слабительных препаратов
- Нефротический синдром
- Беременность
- Термический стресс
- Голодание более 10 дней
- Хроническая обструктивная болезнь легких
РОСТ УРОВНЯ АЛЬДОСТЕРОНА И РЕЦЕПТОРОВ К НЕМУ ПРИВОДИТ К УВЕЛИЧЕНИЮ РИСКОВ ГИПЕРТОНИИ, ФИБРОЗА И ОБЩЕГО ВОСПАЛЕНИЯ (R)
Тактика лечения и прогноз больных с альдостеромой
При выявлении у больных альдостеромы прибегают к хирургическому вмешательству, которое заключается в проведении адреналэктомии, то есть удалении опухоли вместе с пораженным надпочечником, либо в проведении резекции надпочечника с сохранением его части. Для проведения операции необходимо проведение предварительной подготовки больного, предполагающее назначение за пару недель до хирургического вмешательства особого рациона питания, предусматривающего ограничение в потреблении натрийсодержащих продуктов. Дополнительно назначаются препараты калия и антагонисты альдостерона — верошпирон, альдактон. Для предупреждения возможного постоперационного осложнения в виде острой корковой недостаточности надпочечников больным назначают глюкокортикоиды — кортизон, гидрокортизон и др. В постоперационный период проводят мониторинг уровня калия и натрия в крови и показателей на электрокардиограмме.
Оперативное лечение альдостеромы может проводиться с использованием трех основных вариантов доступа к надпочечнику:
1. открытый доступ
– операция проводится через разрез кожи длиной до 15-20 см с пересечением мышц брюшной стенки и диафрагмы;
2. лапароскопический доступ – операция проводится через проколы на передней брюшной стенке, а хирург проводит манипуляции на надпочечнике после предварительного введения в брюшную полость углекислого газа;
3. ретроперитонеоскопический доступ – операция проводится через три прокола или через один доступ длиной до 3 см, расположенные на спине.
В настоящее время ретроперитонеоскопический доступ, разработанный в конце 90-х годов в Германии, является наименее травматичным и обеспечивающим максимально сжатые сроки реабилитации пациентов и наилучший косметический результат. В подавляющем большинстве случаев пациенты после операции, проведенным этим доступом, уже вечером могут принимать пищу, а выписка может быть произведена на следующий день после операции. Остальные доступы (открытый и лапароскопический) характеризуются значительно большей травматичностью.
В Северо-Западном центре эндокринологии и эндокринной хирургии в настоящее время проводится наибольшее число операций на надпочечниках в России
– более 100 в год. Операции проводятся ретроперитонеоскопическим способом, в том числе и с использованием единственного разреза кожи (технология SARA – single accessretroperitoneoscopicadrenalectomy). Длительность госпитализации обычно составляет 3-4 дня. Пациенты размещаются в комфортных палатах, обеспеченных кондиционированием воздуха, отдельным санузлом с душем, телефоном, ТВ, беспроводным интернетом.
В подавляющем большинстве случаев операции при альдостероме проводятся бесплатно, в рамках системы федеральных квот (высокотехнологичная медицинская помощь, ВМП) или в рамках системы специализированной медицинской помощи.
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
Что такое гиперальдостеронизм
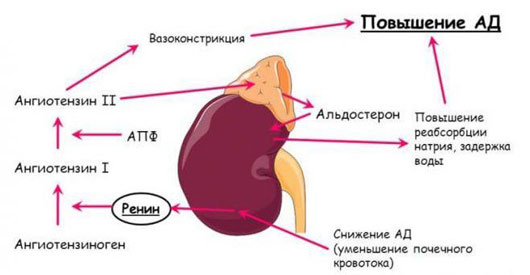
Негативный процесс развивается при повышенной выработке альдостерона в коре надпочечников. Избыток гормона нарушает натриево-калиевый баланс в организме. При первичной форме гиперальдостеронизма альдостерон сверх нормы вырабатывает кора надпочечников. Повышенное продуцирование ренина, избыток калия и натрия в крови, нарушение секреции АКТГ, сбои в работе других органов провоцируют развитие вторичной формы заболевания.
Избыточная секреция альдостерона либо неправильный обмен минералокортикоида отрицательно влияет на состояние сердечной мышцы, повышает риск гипертонического криза.
На фоне потери калия появляются неприятные симптомы в мышечной ткани, снижается продуцирование инсулина.
Избыток альдостерона появляется под влиянием различных факторов: доброкачественного и злокачественного опухолевого процесса, врожденной либо приобретенной недостаточности определенных ферментов, тяжелых аутоиммунных заболеваний.
Нарушение работы надпочечников с гиперсекрецией основного минералокортикоида чаще встречается у женщин 35–40 лет, некоторые формы первичного гиперальдостеронизма развиваются у подростков и юношей. Избыточная выработка альдостерона отмечена у четверти пациентов с диагнозом «артериальная гипертензия». У дошкольников чаще проявляется синдром Лиддла или псевдогиперальдостеронизм.
Признаки вторичной формы патологии, степень тяжести симптоматики зависит от течения фонового заболевания. Характерная особенность – отсутствие ярко-выраженной отечности в большинстве случаев.
Биологическая функция
Альдостерон является основным из нескольких эндогенных представителей класса минералокортикоидов у человека. Дезоксикортикостерон — еще один важный представитель этого класса. Альдостерон способствует удержанию Na + и воды, а также снижает концентрацию K + в плазме за счет следующих механизмов:
- Воздействуя на ядерные минералокортикоидные рецепторы (MR) в основных клетках дистального канальца и собирательного канала нефрона почки, он активирует и активирует базолатеральные насосы Na + / K + , которые перекачивают три иона натрия из клетки в межклеточная жидкость и два иона калия попадают в клетку из межклеточной жидкости. Это создает градиент концентрации, который приводит к реабсорбции ионов натрия (Na + ) и воды (которая следует за натрием) в кровь и секреции ионов калия (K + ) в мочу (просвет собирательного канала).
- Альдостерон активирует эпителиальные натриевые каналы ( ENaC ) в собирательном канале и толстой кишке, увеличивая проницаемость апикальной мембраны для Na + и, таким образом, абсорбцию.
- Cl — реабсорбируется вместе с катионами натрия для поддержания электрохимического баланса системы.
- Альдостерон стимулирует секрецию К + в просвет канальцев.
- Альдостерон стимулирует реабсорбцию Na + и воды в кишечнике, слюнных и потовых железах в обмен на K + .
- Альдостерон стимулирует секрецию Н + через Н + / АТФазу во вставленных клетках кортикальных собирающих канальцев.
- Альдостерон постоянно усиливает экспрессию NCC в дистальных извитых канальцах и резко усиливает его активность.
Альдостерон отвечает за реабсорбцию около 2% отфильтрованного натрия в почках, что почти равно общему содержанию натрия в крови человека при нормальной скорости клубочковой фильтрации .
Альдостерон, вероятно, действуя через минералокортикоидные рецепторы, может положительно влиять на нейрогенез в зубчатой извилине .
К каким докторам следует обращаться если у Вас Гиперальдостеронизм:
Эндокринолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Гиперальдостеронизма, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Клиническая картина
АГ — один из самых постоянных симптомов ПГА. АГ проявляется головной болью, головокружением, появлением мушек перед глазами и др. Характер АГ варьирует от злокачественной, резистентной к традиционной гипотензивной терапии, до умеренной и мягкой, поддающейся коррекции небольшими дозами гипотензивных препаратов (чем выше концентрация альдостерона в крови, тем выше значения АД). АГ может иметь как кризовое течение, так и персистирующее. Нарушения нейромышечной проводимости и возбудимости (мышечная слабость, парестезии, судороги, брадикардия, редко тетания) в основном связано с гипокалийемией. Ввиду эликтролитных нарушений и измененяется функция почечных канальцев (жажда, полиурия, никтурия). Одновременно всех указанных признаков ПГА может не быть, и нередко наблюдают случаи малосимптомного или даже бессимптомного течения. Отсутствие нейромышечных и почечных нарушений не следует рассматривать в качестве критерия исключения ПГА.
Клиническая картина
Клиническая картина изолированного Г. определяется недостаточной продукцией альдостерона на фоне нормальной или повышенной секреции других гормонов, в частности глюкокортикоидов. Выраженность клин, симптомов и тяжесть заболевания в значительной мере определяются степенью гиперкалиемии. Отмечаются общая и мышечная слабость, быстрая утомляемость, головокружения, гипотония, периодические обморочные состояния, брадикардия до полной атрио-вентрикулярной блокады (приступы Адамса—Стокса) с нарушением ритма дыхания, гиперкалиемия (6—10 мэкв/л), нормальная или повышенная скорость секреции кортизола и экскреция с мочой 17-оксикортикостероидов.
Течение Г. хроническое, периоды обострения сопровождаются циркуляторными коллапсами, резкой брадикардией, помрачением сознания, тоническими судорогами и нарушением ритма дыхания. Уровень калия в крови резко возрастает. На ЭКГ регистрируются изменения, обусловленные гиперкалиемией: укорочение интервала S—T, полная поперечная блокада, высокий остроконечный зубец T в грудных отведениях. Периоды ухудшения состояния больного, страдающего Г., сменяются спонтанными ремиссиями в результате повышенной продукции глюкокортикоидов, частично компенсирующих недостаток альдостерона.
Симптомы Г. при острой и хрон, гипофизарной и надпочечниковой недостаточности усиливают потерю натрия и увеличивают задержку калия, что ведет к его повышению в крови и снижению отношения натрий/калий в слюне и моче. В результате уменьшается объем внеклеточной жидкости и минутный объем сердца, снижается клубочковая фильтрация.
Г. при общей недостаточности коры надпочечников проявляется признаками выраженного нарушения минерального обмена (резкая слабость, судороги, парестезии), а также симптомами нарушения углеводного обмена (повышение чувствительности к инсулину, гипогликемия). Одновременно с этим наблюдается снижение либидо и потенции.
Пониженный альдостерон
Гипоальдостеронизм – это недостаток альдостерона. Существует нарушения в надпочечниках и других органах, которые вызывают заболевание.
- Изменения гормонов, которые регулируют количество альдостерона (ангиотензин). Нарушение в работе ренин-ангеотензиновой системы.
- Нарушение выделения ферментов, которые принимают участие в синтезе альдостерона. В результате его становится меньше, но количество других гормонов не меняется.
- Нарушение структуры гормона из-за которой рецепторы его не воспринимают.
- Выделяется нормальный альдостерон, но он не может соединиться с рецепторами из-за их невосприимчивости.
- Резекция опухоли надпочечника. Измененная ткань удаляется вместе с частью здоровой. Уменьшается число ферментов, гормонов, которые выделяет кора надпочечников.
- Полная резекция надпочечников.
- У новорожденных проблема обусловлена генетическими нарушениями, которые вызывают снижение уровня альдостерона. При этом выработка других гормонов надпочечников сохранена.
- Воздействие токсических, инфекционных, канцерогенных факторов.
При гипоальдостеронизме наблюдается уменьшение количества натрия, задержка ионов калия. По этой причине тонус гладкой мускулатуры снижен. Это приводит к замедлению сердечного ритма (орган не может качать кровь в достаточном количестве из-за слабости мышц сердца). Органы и ткани перестают снабжаться кровью в полном объеме. Наблюдается картина невралгии из-за недостаточного кровоснабжения головного мозга.
Гипоальдостеронизм делится на первичный (наблюдается у детей после рождения, вызван низким уровнем ферментов) и вторичный (проявляется у взрослых людей, возникает по причине заболевания, например сахарного диабета или воспаления почек).
Симптомы гипоальдостеронизма:
Так как количество альдостерона снижается, кора надпочечников выделяет больше катехоламинов и глюкокортикоидов. Это позволяет периодически компенсировать гипоальдостеронизм. Поэтому болезнь протекает неравномерно, хаотично, с периодами ремиссии.
Значения нормы
Норма альдостерона зависит не только от пола и возраста пациента. У взрослых людей показатели этого гормона могут меняться в зависимости от принятого ими положения тела – вертикального или горизонтального. Эти факторы учитываются эндокринологом при трактовке данных анализа.
Показатели у детей
Значения нормы гормона альдостерона у маленьких детей значительно выше таковых у взрослых. Это объясняется тем, что организм ребенка интенсивно растет и развивается, поэтому он особенно сильно нуждается в минеральных веществах.
Так, показатели нормы у деток таковы (единица измерения – пикомоль):
- Новорожденные младенцы – от 1060 до 5480.
- Дети до полугода – в пределах 500 – 4450.
- Малыши от полугода до 3 лет – в рамках 400 – 1100.
У детей старше 3 лет нормы альдостерона такие же, как и у взрослых людей.
Показатели у мужчин
Норма альдостерона у мужчин колеблется в диапазоне от 100 до 350 пмоль/л крови. Показатели данного гормонального элемента у представителей мужского пола несколько ниже, чем у женщин.
Показатели у женщин
Норма альдостерона у женщин колеблется в пределах от 100 до 400 пмоль/л крови.
Если говорить об общепринятых показателях данного гормона в зависимости от положения тела, то они рассчитываются следующим образом:
- У взрослых пациентов оптимальные цифры в горизонтальном положении – от 17,6 до 230,2 пг/мл крови.
- Норма гормона в вертикальном положении у мужчин и женщин – от 25,2 до 392 пг/мл.
Исследование на альдостерон
Анализ крови на содержание альдостерона проводится при:
- подозрении на надпочечниковую недостаточность;
- первичном повышении уровня альдостерона – гиперальдостеронизме;
- гипертонии, лечение которой не приводит к желаемым результатам;
- гипокалиемии или подозрении на наличие таковой;
- ортостатической гипотензии.
Назначение анализа крови может быть проведено эндокринологом, нефрологом, онкологом или терапевтом.
Правила подготовки
Как сдавать кровь на определение содержания альдостерона? Чтобы получить достоверные данные исследования, необходимо:
- За полмесяца или месяц тщательно контролировать количество углеводов, поступающих в организм.
- За неделю до теста прекратить прием гормональных препаратов, оказывающих влияние на выработку альдостерона.
- За половину суток до забора биоматериала следует отказаться от курения и алкоголя. Также необходимо снизить интенсивность физических нагрузок.
Причины низкого уровня альдостерона
- Воспалительные заболевания с повышением уровня ФНО-альфа (даже относительно низкие по интенсивности) уменьшают синтез альдостерона в ответ на выработку АКТГ ( адренокортикотропного гормона – прекурсора кортизола) (Р)
- Воспалительные заболевания с повышением уровня цитокина IL-6 (при исследованиях с участием онкологических больных) (Р)
- Воспалительные заболевания с повышением уровня цитокина IL-1 (даже относительно низкоуровневые) уменьшают синтез альдостерона в ответ на выброс АКТГ ( адренокортикотропного гормона) (Р)
- Повышенная секреция предсердного натрийуретического пептида (ANP), который блокирует выпуск альдостерона. (R)
- Болезнь Аддисона (аутоиммунное поражение клеток надпочечников), которая приводит к снижению количества клеток, продуцирующих альдостерон. Артериальное давление в этом случае не увеличивается.
- Дефицит ренина
- Сахарный диабет (с ростом артериального давления)
- Повышенная секреция дезоксикортикостерона, кортикостерона или 18-оксидезоксикортикостерона
- Синдром Тернера
- Повышенное потребление соли
- Гипертония беременных
2.Как подготовиться и как проводится анализ?
Как подготовиться к анализу крови на альдостерон?
Анализ альдостерона может проводиться вместе с обычным анализом крови. Вам не нужно готовиться перед анализом крови.
Тем не менее, лучше соблюсти следующие правила:
- Ешьте еду с низким содержанием натрия (не больше 2300 мг в день) за две недели до анализа. Избегайте солёного: консервов, оливок, соусов, солёных закусок (чипсы);
- Не употребляйте лакричник/солодку за две недели до анализа. Лакричник может встречаться в конфетах и в некоторых лекарствах.
Некоторые другие препараты также могут изменить уровень альдостерона. Сообщите своему доктору обо всех препаратах, которые вы принимаете. Их приём также может понадобиться остановить за две недели до анализа. В число этих препаратов входят кортикостероиды, гормональные препараты (эстроген, прогестерон), диуретики, различные препараты для лечения повышенного артериального давления.
Количество альдостерона в крови также меняется в зависимости от того, лежите вы или стоите. Если первичные результаты показывают, что альдостерон повышен, то анализ могут повторить в разных позициях. Ваш доктор также может попросить сдать кровь в определённое время: ранним утром альдостерон повышен. Он также может попросить сдать кровь ещё раз на голодный желудок.
Как проводится анализ крови на альдостерон?
Анализ альдостерона проводится после взятия крови из вены. Забор крови из вены проводится по стандартной процедуре.
Повышенный гормон альдостерон
В медицинской практике гиперальдостеронизмом называется явление, когда альдостерон повышен. Уменьшение его количества — гипоальдостеронизм. Такие состояния появляются у женского и мужского пола любого возраста. Повышение уровня альдостерона развивается при разрастании коры надпочечников. Если у нее формируется больше ткани, она продуцирует увеличенное количество гормонов и ферментов. Состояние сопровождается уменьшением уровня калия в крови (гипокалиемия), гипертонией (повышением артериального давления).
Эти состояния вызваны нарушением водно-солевого баланса, которое приводит к изменению соотношения электролитов. Усиленный вывод калия с уриной сопровождается отеками из-за задержки воды внутри организма. Начинаются дистрофические изменения почек, мышц.
Причины повышения альдостерона
Гиперальдостеронемия наблюдается по физиологическим и патологическим показателям. Отличие в том, что после отмены причины, вызвавшей физиологический подъем, гормон придет в норму.
Причины физиологической альдостеронемии наблюдаются в следующих случаях:
- во время беременности;
- частая рвота при беременности;
- овуляция в лютеиновой фазе;
- употребление гормональных контрацептивов и других средств гормонального происхождения;
- постоянная диета, содержащая низкое количество натрия.
К патологическим причинам относятся:
- Генетические нарушения, приводящие к врожденному заболеванию (синдром Конна). На коре надпочечников образуется опухоль доброкачественного характера. Под ее влиянием нарушается водно-солевой баланс (меняется соотношение натрия и калия).
- Разрастание надпочечников, что приводит к чрезмерной гиперальдостеронемии.
- Развитие заболеваний сердечно-сосудистой системы, которые приводят к изменению давления: сердечная недостаточность, артериальная гипертензия (повышение сосудистого давления), атеросклероз, ишемия (сужение) сосудов органов).
- Заболевания щитовидной железы, вызывающие дефицит йода.
- Заболевания почек: недостаточность функции почек, гломерулонефрит.
- Заболевания печени: гепатит, цирроз.
- Разные формы адреногенитального синдрома.
Симптомы повышенного альдостерона
Так как гормоны регулируют множество функций организма, изменение их количества приводит к ухудшению состояния, изменению физических данных. Основные симптомы:
- сердечнососудистые проявления: нарушение проведения сердечного ритма (аритмия), тахикардия (учащенное сердцебиение), онемение конечностей, задержка жидкости, повышение или снижение артериального давления;
- признаки невралгии: головокружение, головная боль, парестезии конечностей (покалывание), онемение рук и ног, судороги, мышечная слабость;
- общие симптомы недомогания: слабость, вялость, быстрая утомляемость без физических нагрузок;
- нарушения работы ЖКТ: изменение стула (запор, диарея), нарушение пищеварения и другие заболевания;
- уменьшение потоотделения, жажда;
- отеки, которые могут увеличить конечности до огромных размеров;
- уменьшение кислотно-основного состояния, снижение его в щелочную сторону;
- резкое уменьшение массы тела;
- патология почек, вызывающая задержку натрия;
- изменение цвета кожи (потемнение кожных покровов).