Лейкоплакия шейки матки — симптомы и лечение
Содержание:
- Симптомы лейкоплакии полости рта
- Почему возникает лейкоплакия
- Лечение лейкоплакии мочевого пузыря
- Профилактика
- Симптомы рака вульвы
- Что провоцирует / Причины Лейкоплакии слизистой оболочки рта:
- Волосатая лейкоплакия
- Патогенез эпулиса
- Чем грозит отсутствие лечения?
- Народные методы и способы лечения лейкоплакии
- Диагностика и терапия
- Виды доброкачетсвенных опухолей полости рта
- Причины возникновения болезни
- Последствия
Симптомы лейкоплакии полости рта
Первичные симптомы лейкоплакии полости рта малозаметны, и обычно их случайно замечает врач-стоматолог или терапевт. А именно, появление белых пятен, которые не удаляются, как, например, в случае кандидозного стоматита, механическим способом. Лейкоплакия является множественным заболеванием, поражающим довольно обширные участки рта, и по внешнему виду различают несколько типов или стадий.
Гомогенная форма (простая лейкоплакия). Гладкие участки равномерного белого цвета, с резкими границами и (возможно) покраснением по краям.
Негомогенная веррукозная лейкоплакия полости рта. Бляшечная или «бородавчатая» форма. Гладкие белые бляшки или серовато-белые бородавчатые образования, высотой 2-3 мм, часто развивается на фоне плоской формы.
Негомогенная эрозивная форма. Образование эрозий нерегулярной формы с красными границами, развивается на фоне веррукозной лейкоплакии полости рта и очагов плоской формы. Возможно образование трещин с болезненными ощущениями.
Выделяют также лейкоплакию курильщиков – обширные ороговевшие участки твердого и мягкого неба с серовато-белым цветом и красными точками (устья слюнных желез). Но эта патология быстро проходит после прекращения курения.
В ходе дальнейших стадий количество и размер участков красного цвета увеличивается, но слой белого эпидермиса сохраняется и заболевание переходит в эритроплакию, фактически – в злокачественное образование.
Лейкоплакия слизистой полости рта чаще всего возникает на слизистых поверхностях щек, в углах рта, на нижней поверхности языка, на дне полости рта.
Почему возникает лейкоплакия
Точного ответа на этот вопрос пока нет. Но ученые однозначно утверждают, что у женщин с лейкоплакией отмечаются одна или несколько проблем:
- Гормональные расстройства, связанные с недостатком женских гормонов, сахарным диабетом, дисфункцией гипофиза и яичников, беременностью;
- Авитаминозы, особенно недостаток ретинола (витамина А), недостаточное питание;
- Заболевания, влияющие на состав флоры влагалища: хронический кандидоз (молочница), дисбиоз влагалища, кольпиты, ЗППП;
- Заражение вирусом папилломы HPV, HIV и HSV-2 (вызывает рак);
- Регулярная или разовая травматизация слизистой: неправильно подобранные гинекологические кольца, спринцевания агрессивными растворами, лечение методом электрокоагуляции и др.
Лейкоплакия может быть симптомом других заболеваний, например, сифилиса. В этом случае патологию считают вторичной.
Лечение лейкоплакии мочевого пузыря
После проведения диагностики назначается схема лечения, которая зависит от степени поражения мочевого пузыря и стадии заболевания.
Лейкоплакию мочевого пузыря можно лечить терапевтическим и хирургическим способами.
1
Трансуретральная резекция мочевого пузыря
2
Трансуретральная резекция мочевого пузыря
3
Трансуретральная резекция мочевого пузыря
Терапевтические методы
Терапевтическое лечение лейкоплакии мочевого пузыря проводится после выявления возбудителя заболевания.
Пациентам назначаются антибактериальные препараты, которые воздействуют на патогенную микрофлору, а также общеукрепляющие и противовоспалительные средства.
Для восстановления поврежденных (в результате агрессивного влияния мочи) стенок мочевого пузыря применяется лекарственное орошение.
Физиотерапевтические методы (магнитотерапия, лазеротерапия, электрофорез и т.д.) способствуют устранению воспаления, обновлению пораженных клеток мочевого пузыря.
В «МедикСити» для лечения урологических заболеваний и гинекологической патологии применяется авторский метод с использованием многофункционального комплекса ЯРИЛО ЯРОВИТ.
Хирургический метод
Операция при лейкоплакии мочевого пузыря проводится, если болезнь зашла слишком далеко, или возникло подозрение на появление онкологической опухоли.
Трансуретральную резекцию мочевого пузыря (ТУР) проводят с помощью цистоскопа, который снабжен оптоволоконным источником света и камерой, благодаря чему операция лейкоплакии мочевого пузыря проходит под полным контролем врачей. Цистоскоп через уретру вводится в мочевой пузырь. Затем с помощью особой петли отсекается патологическая ткань. Благодаря этому методу достигается полное удаление нездоровых тканей при сохранении целостности органа.
Профилактика
К средствам профилактического характера относится тщательная гигиена и устранение раздражающих факторов. Также можно применять травяные настойки для санации ротовой полости и устранения язвочек от прикусов зубами или иных механических воздействий.
Среди растительных средств на помощь приходит:
- натуральное пихтовое масло;
- экстракт прополиса;
- настои лекарственных трав;
- зверобойное масло;
- сотовый мед;
- мумие.
Пихтовое масло показано при воспалительных образованиях на слизистой. Можно применять чистое масло, можно комбинировать с другими маслами — растительным, персиковым, облепиховым, рыбьим жиром. Необходимо пропитать марлевый кусок составом и наложить на пораженное место. В дальнейшем марлю можно заменить новой.
Мед в сотах и прополис дезинфицируют слизистую и помогают устранять воспалительные процессы в тканях. Профилактическим методом является жевание кусочка прополиса или сотового меда. Отработанный кусочек необходимо выплюнуть и заменить новым. Сколько времени следует жевать прополис или мед? Желательно перед сном и с утра. Очищение слизистой необходимо проводить после чистки зубов пастой.
Лекарственные травы для профилактики:
- шалфей;
- ромашка;
- сосновая хвоя;
- зверобой;
- листья земляники;
- кора дуба;
- душица.
Лейкоплакия языка лечение и профилактика травами: настои санируют полость рта, устраняют очаги воспалений, мягко воздействуют на слизистую. Однако перед началом профилактики следует побеседовать с врачом, потому что не все травы полезны при некоторых заболеваниях. Также существует риск аллергии на некоторые соцветия или мед.
Рецепт с хвоей
Эфирное масло хвои обеззараживает поверхность слизистой и устраняет очаги инфекции. Для компресса на пораженную слизистую можно взять напар сосновой хвои с травой зверобоя (1:4). Растительные компоненты смешать, взять 4 столовые ложки смеси и залить кипятком (стакан). Варить на небольшом огне минуты три, затем оставить настаиваться на пару часов. После снова варить на небольшом огне до упаривания объема на половину (предварительно отвар процедить). Напаром пропитывают марлевые или ватные тампоны и прикладывают к пораженным участкам слизистой.
Зверобойное масло
Данный рецепт прост в приготовлении и оказывает мощный лечебный эффект. Отделите листочки растения от соцветий и смешайте в пропорции 2:1. Затем возьмите оливковое масло и залейте растение так, чтобы листочки были покрыты сверху. Для этого необходимо взять прозрачную стеклянную емкость — бутылку или банку — и поставить на солнышко. Масло должно настаиваться 2 недели. Далее следует процедить смесь и нагреть до 60С. После охлаждения маслом можно пользоваться в лечебных целях — смачивать тампоны и смазывать пораженные места. Чем чаще смазывать, тем быстрее заживет.
Ромашка с медом
Хороший заживляющий эффект дает рецепт ромашки с медом. Три горсти цветков ромашки залить 0,5 л. кипящей воды и поставить париться на водяной бане 15-17 минут. В процеженный настой положить пару ложек меда и полоскать рот несколько раз в день.
- Министерство здравоохранения Российской Федерации
- Takubo, Kaiyo (2007). Pathology of the esophagus an atlas and textbook (2nd ed.). Tokyo: Springer Verlag
- Гигиена полости рта / Ю.А. Федоров. — М.: Медицина
- Villa A, Woo SB (April 2017). «Leukoplakia-A Diagnostic and Management Algorithm». Journal of Oral and Maxillofacial Surgery.
Симптомы рака вульвы
На клиническую картину заболевания оказывает влияние локализация патологического процесса. Опухоли наружных половых органов чаще локализуются на больших половых губах, далее по мере убывания — малых половых губах, клиторе, уретре и промежности.
Иногда выявляются «целующиеся» опухоли (зеркальные), располагающиеся на малых половых губах, по форме напоминающие бабочку.
Опухоли имеют экзофитный (наружу) и эндофитный (внутрь) формы роста. Редко встречаются раки с инфильтративным ростом и отечным компонентом, обладающие крайне агрессивным течением.
Основными частыми симптомами заболевания являются:
- Наличие опухолевидного образования.
- Усиливающийся зуд (встречается у половины больных) и раздражение.
- Появление незаживающих язв.
- Ноющие, упорные и рецидивирующие боли.
- Увеличение паховых лимфоузлов.
Реже встречаются такие симптомы, как:
- Выделения кровянистые.
- При присоединении вторичной флоры выделения гнойные.
Со временем выраженность симптомов заболевания усиливается. Растущая опухоль вызывает боли в промежности. При локализации в области наружного отверстия мочеиспускательного канала появляются жжение и рези при мочеиспускании. При значительных размерах новообразований могут возникать кровотечения, при присоединении вторичной флоры появляются обильные зловонные выделения. При прорастании опухоли в тазовые кости развивается периостит, появляются эрозии костной ткани.
Признаки и симптомы HPV-позитивных раков вульвы
На стадии дисплазии патологический процесс протекает бессимптомно. Зуд может быть единственной жалобой больной. Далее при прогрессировании заболевания развивается раковая опухоль, имеющая вид цветной капусты, бородавки или незаживающей язвы. Со временем появляются такие симптомы, как боль и кровянистые выделения. При метастазировании пальпируются увеличенные лимфоузлы.
Признаки и симптомы HPV-негативных раков вульвы
При развитии рака вульвы на фоне отсутствия дистрофических процессов на ранних стадиях какие-либо симптомы могут отсутствовать, но со временем появляется ощущение дискомфорта, зуд и жжение, чуть позже образуется язва небольших размеров. Зуд является ведущим симптомом, усиливается ночью, носит приступообразный характер.
При развитии рака вульвы на фоне дистрофических неопухолевых процессов симптомы рака зависят от вида заболевания:
- При развитии склерозирующего лишая (крауроз) подкожная клетчатка вульвы истончается. Кожа бледнеет, приобретает блеск и желтоватый оттенок, становится «пергаментной», На ней появляются трещины. Суживается вход во влагалище.
- При лейкоплакии очаги появляются на коже и слизистых оболочках в области наружных половых органов, влагалища и шейки матки. Они одиночные или множественные, плоские, имеют вид бляшек или пленок белого цвета с перламутровым оттенком, не удаляются с помощью ватных шариков. При слерозирующем лишае и лейкоплакии зуд является основным симтомом, он часто нестерпимый, приступообразный, появляются трещины и боль во время полового акта.
Рис. 6. На фото рак вульвы.
Что провоцирует / Причины Лейкоплакии слизистой оболочки рта:
Причины лейкоплакии слизистой оболочки рта окончательно не выяснены. Однако большинство исследователей рассматривают лейкоплакию как реакцию слизистой оболочки на различные внешние раздражители не отрицая при этом влияния эндогенных факторов. Среди последних одно из первых мест занимает патология желудочно-кишечного тракта, влекущая за собой снижение устойчивости слизистой оболочки к внешним раздражителям, а также недостаток или нарушение обмена витамина А, роль которого в процессе ороговения общеизвестна. Определенное значение в патогенезе лейкоплакии имеют генетические факторы, что подтверждается развитием лейкоплакии у больных с врожденным и наследственным дискератозами. Важную роль в возникновении лейкоплакии играют внешние (механические, термические, химические и др.) раздражающие факторы, особенно в сочетании друг с другом. При этом в возникновении лейкоплакии на слизистой оболочке рта первостепенное значение имеют действие горячего табачного дыма, хроническая травматизация вследствие нарушения зубного ряда и гальванический ток, возникающий в полости рта при наличии протезов из разнородных металлов. При локализации лейкоплакии на красной кайме губ первостепенное значение в ее возникновении имеют хроническая травма мундштуком, папиросой или сигаретой (давление), систематическое прижигание губы при докуривании сигареты до конца, неблагоприятные метеорологические условия, в первую очередь инсоляция, особенно в сочетании с гландулярным хейлитом. Лейкоплакия может возникнуть как профессиональное заболевание, например в результате действия продуктов сухой перегонки каменного угля — пека или каменноугольной смолы. Одной из причин развития лейкоплакии могут быть нейродистрофические процесы в полости рта, осложненные хроническим воспалением.
Волосатая лейкоплакия
Плоская кондилома, ворсинчатая лейкоплакия, ротовая вирусная лейкоплакия – все это названия волосатой лейкоплакии, которая особенно часто возникает у ВИЧ-серопозитивных больных. Именно волосатую лейкоплакию, как правило, ассоциируют с ВИЧ-инфекцией, и при ее наличии в полости рта больного могут даже отправить обследоваться на наличие вируса иммунодефицита. По последним данным, у 75% больных волосатой лейкоплакией впоследствии был обнаружен ВИЧ.
Чаще всего проявления волосатой лейкоплакии локализуются на боковых поверхностях языка, хотя процесс может распространиться и на всю внутреннюю поверхность щек. Иногда лейкоплакия возникает только на одной щеке или на одной половине языка.
Патогенез эпулиса
Данная гранулема состоит из агрегатов многоядерных гигантских клеток и мезенхимальных веретеновидных клеток. Наибольшее количество случаев развития болезни отмечается среди женщин моложе 30 лет.
Специалисты различают две основные клинические формы эпулиса: доброкачественную и злокачественную формы.
ВАЖНО: Специалисты рекомендуют при первых признаках эпулиса обратиться к хирургу или стоматологу и не пытаться вылечить проблему своими силами в домашних условиях. Доброкачественная форма эпулиса характеризуется меньшими размерами, медленным ростом и бессимптомным протеканием
Во многих случаях локализация доброкачественного эпулиса отмечается в области нижней челюсти, кпереди от первого из премоляров, и может распространяться за пределы срединной линии. В типичных случаях данной опухоли она отличается многокамерным строением по причине зубчатых краев или тонких трабекул
Доброкачественная форма эпулиса характеризуется меньшими размерами, медленным ростом и бессимптомным протеканием. Во многих случаях локализация доброкачественного эпулиса отмечается в области нижней челюсти, кпереди от первого из премоляров, и может распространяться за пределы срединной линии. В типичных случаях данной опухоли она отличается многокамерным строением по причине зубчатых краев или тонких трабекул.
Злокачественная форма эпулиса характеризуется выраженной болезненностью, отечностью, быстрым ростом, диаметром более 2 сантиметров, перфорацией кортикальной пластинки и разрушением верхушек зубных корней.
Рецидивы эпулиса, особенно при его злокачественной форме, отмечаются в 20% всех случаев.
С учетом морфологических и клинических особенностей различают такие типы эпулиса:
- Ангиоматозный эпулис;
- Фиброматозный эпулис;
- Гигантоклеточный эпулис.
По мнению специалистов, ангиоматозный и фиброматозный эпулисы принято считать следствием выраженной продуктивной реакции тканей в процессе хронического воспаления десны. Гигантоклеточный эпулис включает в себя появляющуюся из кости альвеолярного отростка репаративную, или центральную, гигантоклеточную гранулему, а также возникающую из тканей десны периферическую гигантоклеточную гранулему.
Ангиоматозный эпулис
Ангиоматозныйэпулис расположен около шейки зуба, он имеет мелкобугристую либо гладкую поверхность, отличается ярко-красным оттенком и достаточно мягкой консистенцией. Данный тип эпулиса даже при нанесении легкой травмы в области пораженной десны вызывает кровоточивость. Отмечается относительно быстрый рост данного эпулиса. Под микроскопом представляет собой большое число тучных клеток и кровеносных сосудов, имеющих тонкие стенки, на их фоне отмечается созревающая и растущая фиброзная ткань.
Фиброматозный эпулис
Фиброматозный эпулис отличается неправильной или округлой формой, располагается в основном с вестибулярной стороны пораженной десны на широком либо узком основании, прилежит к области зубов. Данный тип эпулиса способен распространяться на оральную сторону посредством межзубного пространства. Образование покрыто бледно-розовой слизистой оболочкой, оно имеет бугристую или гладкую поверхность и консистенцию средней плотности. Эпулис не кровоточит и не вызывает болевых ощущений, для него характерен медленный рост. Под микроскопом представляет собой разрастание возникшей фиброзной ткани с отдельными перекладинами костной ткани.
Гигантоклеточный эпулис
Специалисты выделяют две разновидности гигантоклеточного эпулиса:
- Периферическая гигантоклеточная гранулема. Представляет собой образование овальной или округлой формы, отличающееся безболезненностью, бугристой поверхностью, а также мягкой или средней плотности консистенцией. Имеет синюшно-багровый оттенок, локализуется в основном на альвеолярной челюстной области. Образование характеризуется медленным ростом и кровоточивостью, легко травмируется с образованием изъязвлений и эрозий. На эпулисе отмечаются следы давления зубов-антагонистов. Прилежащие к эпулису зубы склонны к расшатыванию и смещению. В основном поражаются десны на нижней челюсти, кпереди от моляров. Данный тип эпулиса распространен среди женщин от 40 до 60 лет. Под микроскопом представляет собой большое число гигантских многоядерных клеток и гранул гемосидерина. Строма из соединительной ткани в основном васкуляризована;
- Центральная гигантоклеточная гранулема. Внешне напоминает периферическую гранулему. Под микроскопом представляет собой фиброзную ткань, имеющую множественные очаги геморрагий, отложения гемосидерина и скопление гигантских многоядерных клеток.
Чем грозит отсутствие лечения?
Если отказываться от простой операции под различными предлогами, то можно ожидать следующие, далеко не самые приятные последствия:
- Развитие неправильного прикуса – дефект уздечки почти со 100% вероятностью приведет к искривлению нижней челюсти.
- Деформации лица и естественного положения губ – прямое последствие патологий прикуса. Часто именно оно приводит к серьезным психологическим проблемам из-за неудовлетворенности собственной внешностью.
- Появление дефектов речи – не только шепелявости, но и тяжелых форм заикания из-за того, что язык теряет естественную и здоровую подвижность.
- Регулярные микротравмы мягких тканей – прикусывается язык, губы и внутренняя поверхность щек. При плохой гигиене это вызовет еще и осложнение в виде стоматита.
- Проблемы с желудочно-кишечным трактом – плохо пережеванная пища приводит к гастритам, расстройству кишечника, коликам и другим патологиям.
Избежать последствий можно только одним способом – своевременно обратиться за помощью в стоматологию. Чем раньше диагностируется проблема и начнется лечение, тем больше шансов избежать серьезных осложнений в будущем.
Народные методы и способы лечения лейкоплакии
Для стабилизации иммунитета используют чаи и настои из сбора трав, если на это не имеются противопоказания. Свежевыжатый фруктовый и овощной сок поможет поднять иммунитет, и станет первоисточником витамина А.
Готовый сок нужно разбавить водой, чтобы защитить слизистую от избытка раздражителей. Из-за этого также надо избегать употребления кислой пищи . Локальное лечение предполагает регулярное полоскание полости рта травяными настоями, обладающими антисептическим действием. Днем следует употреблять концентрированный зеленый чай, являющийся природным антиоксидантом.
Для локального применения наряду с другими фармацевтическими препаратами пользуются облепиховым и шиповниковым маслами. Сок каланхоэ применяется при эрозивных формах лейкоплакии. При обычном виде болезни эти масла могут оказывать поддерживающее действие, а порой заменяют консервативную терапию. Однако стоит помнить, что лейкоплакия является предраковым состоянием, и потому не стоит избегать эффективных современных методов и способов лечения. Народные методики идеальны в сочетании с медицинскими процедурами.
Диагностика и терапия
Диагностика начинается с визуального осмотра пораженного участка. Далее назначаются следующие манипуляции:
- цитологическое обследование;
- получение данных гистологии и биопсии.
Цитологическое обследование позволяет выявить наличие начальной формы перерожденных клеток в исследуемых тканях — клеточную атипию. Однако исследование мазка предоставляет не полную картину состояния биологического материала, а лишь его наружную часть, то есть, поверхность пораженного участка.
Для анализа глубоких слоев пораженного участки применяют метод гистологического анализа. Если исследование внутреннего слоя ороговевшего участка показало наличие атипичных клеток, предположение о раковом перерождении имеет смысл. При ярко выраженном атипичном развитии клеточных структур показана консультация у онколога.
При диагностике важно выявить отличие лейкоплаксии от некоторых других патологических форм:
- красного плоского лишая;
- кандидоза;
- болезни Кейра;
- болезни Боуэна.
Если обнаружена волосатая лейкоплакия языка — лечебные манипуляции проводят комплексно. Прежде всего, следует устранить источник раздражения:
- удалить некачественные протезы;
- прекратить курени е сигарет/трубки;
- восполнить недостаток организма в витаминах;
- вылечить патологию ЖКТ и эндокринной системы;
- удалить очаги воспалительного характера.
Если клеточная атипия не обнаружена, радикального подхода к исцелению не требуется. Пациент выполняет назначенные манипуляции и проходит плановое тестирование у врача. При обнаружении клеточной атипии воспаленный участок удаляют лазерным лучом или при помощи радиоволн. Проводится иссечение патологических тканей электроножом (электроэкзиция) или диатермокоагуляция.
Метод криодеструкции менее популярен: после замораживания тканей жидким азотом остаются плотные рубцы. Следует помнить, что радикальное оперативное вмешательство показано лишь в случаях злокачественного перерождения клеток слизистой. Своевременно поставленный диагноз и оперативное вмешательство позволяют получить исцеление. Однако пациенту необходимо периодическое тестовое обследование во избежание появления рецидива: повторное появление лейкоплакии не исключено.
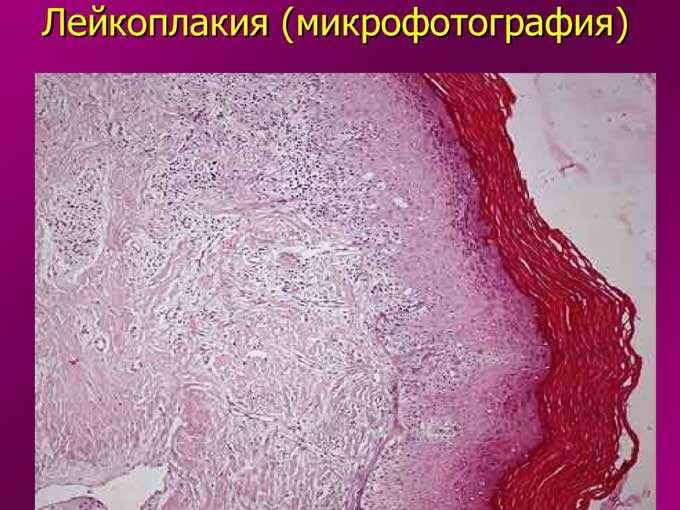
Виды доброкачетсвенных опухолей полости рта
Опухоли полости рта бывают несколько разновидностей. В первую очередь они делятся на две большие группы: эпителиальные и неэпителиальные опухоли. Как ясно по названию, первые разрастаются из тканей эпителия, а вторые из других тканей, например, из сосудов. Внутри этих больших групп также есть различные виды опухолей.
Эпителиальные опухоли
- Болезнь Боуэна – особая форма дискератоза, очень часто переходящая в рак;
- Лейкоплакия – белесые плоские участки на слизистой оболочке, при прощупывании мягкие и гладкие;
- Лейкокератоз – разрастание плоского эпителия, причем его поверхностные слои имеют свойство ороговевать. Внешне лейкокератоз выглядит как разные по форме и размеру белесые участки, выделяющиеся над слизистой оболочкой. Чаще всего они имеют бородавчатый вид, иногда на них видны эрозии и трещины. Консистенция у образований весьма плотная;
- Папилломатоз – сосочковые разрастания соединительных тканей, покрытые несколькими слоями эпителия. Внешне они выглядят как множественные образования овальной или округлой формы, диаметром до двух сантиметров. Белесые, склонны к ороговению, на ощупь мягкие. Папилломы очень часто воспаляются и изъязвляются, особенно из-за частой травматизации. В связи с этим довольно быстро перерождаются в раковую опухоль.
Неэпителиальные опухоли
Неэпителиальных доброкачественных опухолей полости рта тоже достаточно много, и они также часто перерастают в рак. Для неэпителиальных опухолей характерно длительное развитие, обычно в толще языка, очень медленный рост, четкие границы, а также практически полное отсутствие симптомов. Из-за этого часто опухоли очень сложно обнаружить вовремя. Более-менее клинически различимы только сосудистые опухоли.
Доброкачественные опухоли полости рта
Из несосудистых выделяют миомы, липомы, фибромы и нейрофибромы, однако, как уже было сказано, они практически не имеют симптомов. Отдельно стоит поговорить о гемангиомах и лимфангиомах, то есть сосудистых и лимфатических опухолях.
- Гемангиомы бывают трех видов: ветвистые, кавернозные и капиллярные, однако по клинической картине они похожи друг на друга. Гемангиома представляет собой синюшное или розово-красное образование, вырастающее из толщи языка и постепенно распространяющееся на соседние ткани ротовой полости. Консистенция у него мягкая, а окраска опухоли при нажатии слабеет. Лечить гемангиомы можно только удаляя их хирургически или при помощи жидкого азота. При лечении капиллярной гемангиомы неплохой эффект дает лучевая терапия;
- Лимфангиомы – это тестообразные по консистенции опухоли, абсолютно безболезненные и всегда покрытые слизистой. Постепенно они развиваются, приобретая склонность к изъязвлению.
Доброкачественные опухоли полости рта
ВАЖНО: Как правило, все доброкачественные опухоли ротовой полости являются предраковыми состояниями, которые без лечения быстро становятся злокачественными
Причины возникновения болезни
Данное заболевание считается реакцией организма на негативные внешние раздражители и внутренние факторы:
- курение — дым и смолы становятся причиной разрушения слизистой;
- чрезмерное употребления алкоголя травмирует слизистую;
- запущенные, требующие лечения зубы легко переносят инфекции на слизистую языка;
- длительная нехватка в организме витаминов комплекса А или В;
- воспалительные процессы, возникшие в ротовой полости;
- травмы языка, которые становятся вратами для инфекции;
- вредные условия труда — вдыхание пыли, порошков и т.д.;
- как побочное действие некоторых сильнодействующих лекарственных препаратов;
- ослабленный иммунитет.
Последствия
Многие пациенты, получив от врача подобный диагноз, интересуются, опасна ли лейкоплакия. Большинство врачей считают простые формы данного заболевания безопасными и не требующими специального лечения. Лейкоплакия в начальной стадии имеет благополучный прогноз, особенно если вызвана она лишь внешними раздражителями, а не функциональным нарушением деятельности внутренних органов.
Однако нередки случаи и предраковой лейкоплакии — чем опасна такая форма, понятно каждому. При обнаружении в гистологическом анализе полученного материала атипичных раковых клеток, такой вид заболевания требует незамедлительной операции. При отсутствии лечения, последствия лейкоплакии на раковой стадии могут быть неутешительными. После проведения операции и окончания реабилитационного периода, пациенту рекомендуется периодически проходить обследования и принимать курсовые препараты, нацеленные на скорейшее восстановление.