Наботовы кисты шейки матки и их лечение
Содержание:
- Порядок проведения исследования качеств шейки матки
- Также в разделе
- Основные симптомы предменструального синдрома
- Причины женского бесплодия
- Методы диагностики
- Наботовы кисты шейки матки — лечение медикаментозными препаратами
- Как удаляют кисту
- Наботова киста: симптомы
- 3.Симптомы и диагностика
- Цервикальная киста и беременность
- В каких случаях нужно отменить прием препарата
- Война микроорганизмов
- Наботова киста шейки В зависимости расположения, наботова киста на шейке матки (фото ее достаточно часто путают с эрозией шейки) бывматки: что это такое?
- Причины возникновения кисты шейки матки
- Можно ли пить гормональные препараты до самой менопаузы
- Диагностика бесплодия. Что нужно пройти?
Порядок проведения исследования качеств шейки матки
Чтобы научиться правильно проводить исследование и трактовать его результаты, женщине потребуется 2-3 менструальных цикла. Исследование специфическое, и полагаться можно только на свои тактильные ощущения, сделать выводы на основании которых не так-то просто. Поэтому следуйте следующим простым советам:
- проводите исследование положения шейки матки только в том случае, если у вас нет воспалительных или инфекционных заболеваний половых органов;
- начинайте исследования, когда закончились менструальные выделения;
- определяйте положение шейки матки один раз в день примерно в одно и то же время;
- перед тем, как проводить манипуляции, тщательно вымойте руки;
- на пальце, который вы выберите для определения качеств шейки матки, не должно быть длинного острого ногтя, так как нежный эпителий этого органа можно повредить;
- исследование удобно проводить сидя на корточках, сидя на унитазе или приподняв одну ногу (ее можно поставить на край ванны или унитаза). Выбрав наиболее удобное положение, не меняйте его до конца исследования;
- не полагайтесь на память, ежедневно записывайте все наблюдения в специально выделенной блокнот.
Потренировавшись некоторое время, вы научитесь безошибочно определять положение, степень твердости и открытия шейки матки. Запомнив эти ощущения, женщина может проводить исследования лишь в дни предположительного наступления овуляции, чтобы определить свою фертильность.
Также в разделе
| Злокачественные заболевания груди (рак молочной железы) Риск рака молочной железы увеличивается с возрастом больных и является максимальным у женщин около 50 лет. Рак молочной железы является ведущей причиной смерти… | |
| Беременность: общие положения Бурное эволюционное развитие, улучшение питания в течение последних нескольких веков привели к изменениям строения, роста и массы тела женщины, что… | |
| Вульвит Вульвит — воспаление наружных половых органов (вульвы). У женщин репродуктивного периода вульвит чаще развивается вторично при кольпите, эндоцервиците,… | |
| «Острый живот» в гинекологии Собирательным термином «острый живот» обозначают остро возникающие патологические процессы в брюшной полости различной этиологии и клинического течения…. | |
| Внематочная беременность: понятие, диагностика, лечение Под внематочной или эктопической, беременностью понимают имплантацию плодного яйца вне полости матки (вне эндометрия). В 97,7- 99% случаев эктопическая… | |
| Параметрит Параметрит — воспаление клетчатки, окружающей матку. Возникает при распространении инфекции из матки после родов, абортов, выскабливаний слизистой оболочки… | |
| Осложнения беременности (развития плода) Наблюдение, обследование, профилактика и лечение при возникновении осложнений должно происходить в соответствии с периодом развития беременности…. | |
| Гиперплазия эндометрия: симптомы Эндометрий — слизистый слой, устилающий изнутри матку девушек и женщин. Эта ткань регулируется посредством половых гормонов, которые вырабатываются в… | |
| Генитальный туберкулез Туберкулез — инфекционное заболевание, вызываемое микобактерией. Генитальный туберкулез, как правило, развивается вторично в результате переноса инфекции из… | |
| Непроходимость влагалища и шейки матки Под непроходимостью влагалища и шейки матки подразумевайся аплазия (отсутствие части или всего органа) или атрезия (перегородка протяженностью менее 2 см),… |
Основные симптомы предменструального синдрома
По данным ВОЗ у женщин разного возраста, состояния здоровья и других факторов, наблюдается до 150 разных признаков ПМС. Из-за такого количества в гинекологии принято делить симптоматику по группам:
- Психовегетативная. У пациентки наблюдается повышенная раздражительность, сопровождающаяся или сменяющаяся плаксивостью, апатией. Женщина становится забывчивой и невнимательной, у нее появляется сонливость или бессонница, на их фоне возникает агрессия и обидчивость. Иногда появляется чувствительность к запахам.
- Отечная. Появляются отеки конечностей, лица, набухают молочные железы. Как следствие – появляется кожный зуд и болезненность. Женщина замечает вздутие живота, увеличение массы тела на 300-800 гр.
- Цефалгическая (связанная с работой головного мозга). Пациентку преследуют головные боли разной локализации. Они сопровождаются головокружениями, тошнотой, слабостью, онемением затылочной области, повышением артериального давления.
- Кризовая. Пациентку преследуют панические атаки. Развиваются резко, от повышения артериального давления или чувства страха до учащенного до максимума сердцебиения, потоотделения, блокировки дыхания.
- Сочетанные. Группа включает некоторые симптомы из трех групп.
Особенно сложны для диагностики и выбора программы лечения атипичные формы ПМС. Связаны они обычно с каким-то одним ярким признаком – повышением температуры, появлением аллергической реакции или сильными орбитальными болями.
Чтобы правильно диагностировать патологию, важно провести обследование. Опытный гинеколог на основе жалоб женщины назначит наиболее информативные и точные методы диагностики
Предположительная форма ПМС
Наиболее точные методы исследования
Психовегетативная
Биохимический анализ крови, отдельно анализ крови на содержание половых гормонов и кортикостероидов. Поможет рентгенография черепа, эхоЭГ.
Отечная
УЗИ почек, надпочечников, тесты на определения диуреза, маммография.
Цефалгическая
Рентгенография, КТ, МРТ, УЗИ головного мозга, шейного и грудного отделов позвоночника. Проверка внутричерепного и внутриглазного давления, энцефалограмма.
Кризовая
МРТ, КТ, УЗИ головного мозга, контроль артериального давления, ЭКГ. Реоэнцефалограмма, биохимия крови и мочи
Также важно провести УЗИ надпочечников, чтобы исключить злокачественные опухоли органов.
Гинеколог при диагностике нередко работает в команде с другими специалистами, так как им нужно дифференцировать относительно безобидный ПМС с более серьезными патологиями: шизофрения, опухоли головного мозга, остеохондроз, нарушения функции щитовидной железы.
Причины женского бесплодия
В МКБ-10 эксперты выделяют формы женского бесплодия трубного, маточного или цервикального происхождения. То есть, причина локализуется в одном из названных элементов. Помимо этого проблема может быть связана с тем, что овуляция не наступает из-за какого-то общего заболевания.
Наиболее распространенная причина, почему пациентка не беременеет – созревшая яйцеклетка не высвобождается из яичника или путь ее к матке нарушен. Ситуация возможна при следующих проблемах:
- Дисбаланс гормонов из-за неправильной работы гипоталамуса, гипофиза, щитовидной железы и яичников;
- Поликистоз яичников;
- Ранняя менопауза;
- Длительный прием гормональных контрацептивов;
- Повреждение фаллопиевых труб;
- Вирусные, бактериальные или грибковые инфекции;
- Эндометриоз;
- Воспалительные реакции мочеполовой системы;
- Повреждения слизистой матки, при которых яйцеклетка не может закрепиться;
- Иммунологическое (организм вырабатывает антитела к сперматозоидам);
- Спаечные процессы в органах малого таза;
- Хромосомные аномалии;
- Новообразования доброкачественные и злокачественные.
Женское здоровье тесно связано со стабильным уровнем психики. Поэтому любое длительное отклонение от нормы (стресс, эмоциональные нагрузки) влекут нарушение фертильности. Гинекологи выделяют психологическое бесплодие, когда на подсознательном уровне пациентка не хочет иметь детей (боится родов, изменения внешности и других факторов).
Чрезмерные физические нагрузки, лишний вес или наоборот, малая масса тела, также не способствуют зачатию. Если специалистам после полноценного обследования не удается установить причины патологии, они ставят диагноз бесплодие неясного генеза (неуточненное).
Гинекология
Цена
ВЛОК (лазерное облучение крови)
800
Внутривенная инъекция (без стоимости лекарств)
500
Внутривенная инъекция (без стоимости лекарств, капельница)
1000
Внутримышечная инъекция (без стоимости лекарств)
300
Вскрытие кисты бартолиниевой железы
7500
Интравагинальная обработка (ванночка+лекарство)
550-1000
Кольпоскопия
1300
Кольпоскопия (Видеокольпоскопия)
1500
Комплексное консервативное лечение ИППП с лекарствами
от 18 000
Комплексное лечение
22000
Консультация врача гинеколога (эндокринолога)
1300
Лазер местно
400
Лазер ректально/уретрально
400
Лазерная вапоризация шейки матки ( в зависимости от размеров эрозии)
5000-7000
Лазерное удаление кисты шейки матки (Ov. Naboti) – 1 ед.
1500
Лазерное удаление кондилом на половых органах — 1 ед.
600
Лазерное удаление эндометриоидной кисты — 1 ед.
1000
Марсупиализация
15000
Медикаментозное прерывание беременности (Миропристон – российский препарат) – до 6 недель
6700
Медикаментозное прерывание беременности (Мифегин – французский препарат) – до 6 недель
9800
Медикаментозное прерывание беременности (Мифепристон – китайский препарат) – до 6 недель
5000
Местная анестезия
1000
Множественный кондиломатоз половых органов
до 7000
Назначение курса терапии/Повторная консультация с назначением лечения
1500
Общая анестезия
3500
Первичная консультация врача-гинеколога по подбору контрацепции
1000
Первичная консультация и осмотр врача-гинеколога
1200
Повторная консультация врача-гинеколога
800
Справка
300
Удаление внутриматочной спирали (без технических сложностей)
1000
Удаление внутриматочной спирали (с техническими сложностями)
от 3000
Удаление кисты бартолиновой железы
15 000
Удаление липомы на половых органах с общей анестезией
8000
Удаление полипа цервикального канала
5000
Установка внутриматочной спирали (без стоимости спирали)
2000
Установка внутриматочной спирали (со стоимостью спирали)
7500
Химическая деструкция кондилом п/ч (солкодерм)
1500
Методы диагностики
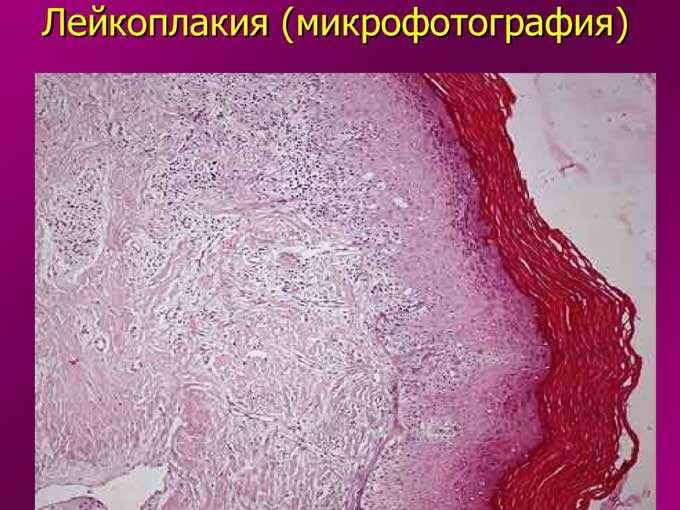
Наботовы кисты – исключительно доброкачественный процесс, однако нередко они возникают вместе с другими заболеваниями. Без специального оборудования при обычном осмотре за кистой сложно разглядеть эрозию, дисплазию, цервицит. Поэтому для уточнения диагноза рекомендуется пройти обследование:
- Мазок на флору и бактериологический посев из цервикального канала. Эти методы помогают выявить воспаление шейки матки и определить его причину – а значит, и подобрать рациональное лечение.
- ПАП-тест. Мазок на онкоцитологию назначается всем без исключения женщинам при любой патологии шейки матки.
- Кольпоскопия. Нужно оценить состояние шейки матки под микроскопом и выявить возможные нарушения.
- Биопсия. Проводится только по показаниям – например, если врач при кольпоскопии видит подозрительный очаг на шейке матки. Он берет кусочек тканей для гистологического исследования.
Наботовы кисты шейки матки — лечение медикаментозными препаратами
Проявление симптоматики или увеличение размера и количества фолликулов предполагает лечение наботовых кист на шейке матки.
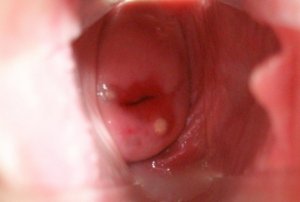
Таким образом, назначения врача опираются на проведенные исследования и выявленные причины заболевания и представляют собой:
Терапию, направленную на стабилизацию гормонального фона
Гормональное нарушение – распространенная причина образования наботовой кисты матки, лечение такого сбоя предполагает прием противозачаточных препаратов и представляет собой комплексную терапию, включающую:
- Прием оральных контрацептивов. Выбор таких препаратов напрямую зависит от индивидуальных особенностей женского организма, а применять их стоит только после консультации лечащего врача. Дело в том, что противозачаточные препараты имеют достаточно внушительный список противопоказаний и побочных эффектов, приводящих к серьезным последствиям.
- Прием витаминов группы А и Е и кальция.
- Гормональные препараты, типа Климадинона (назначают в случаях, когда причиной сбоя является менопауза).
- Терапию, направленную на подавление инфекции
Как говорилось ранее, бактериальные и грибковые инфекции могут стать причиной такого заболевания, как наботовы кисты. Их лечение, в этих случаях, направлено на подавление воспалительных процессов и напрямую зависит от вида самой инфекции. Как правило, терапия включает:
- Прием антибиотиков. Чаще всего назначают такие препараты, как Метронидазол, Клиндамицин.
- Лечение средствами местного применения: гелями, кремами, свечами.
- Прием препаратов, оказывающих имуностимулирующее действие.
- Прием бактерий для восстановления микрофлоры влагалища.
- Прохождение физиопроцедур.
- Терапию, направленную на лечение эрозии
В отличие от эктопии (псевдоэрозии), эрозия представляет собой достаточно опасное заболевание, способное привести к таким последствиям, как онкология. Большинство врачей придерживаются мнения, что консервативное лечение не всегда позволяет достичь желаемого результата, а самой эффективной терапией является прижигание.
Наиболее результативными, в борьбе с эрозией, препаратами являются:
- Депантол. Курс лечения достигает 2-3 недель, а прием препарата назначается дважды в сутки. Данные свечи способствуют восстановлению кровообращения и делению здоровых клеток. Препарат не рекомендован для применения беременным и кормящим женщинам.
- Генферон. Достаточно эффективное средство, направленное на восстановление процессов регенерации поврежденных тканей, оказывающее антисептическое и противовоспалительное воздействие. Как правило, курс лечения данным препаратом колеблется от 10 дней до 3-х месяцев.
- Супорон. Введение свечей 1 раз в день в течение 1-го месяца позволяет снять воспаление и восстановить поврежденные ткани шейки матки. Данный препарат противопоказан аллергикам, поскольку имеет в своем составе продукт пчеловодства – прополис.
- Тержинан. Средство, позволяющее быстро и эффективно восстановить поврежденные эрозией ткани. Особенностью данного препарата является возможность его применения во время беременности.
- Бетадин. Курс лечения данным препаратом не превышает 10 дней. За это время, противовирусные средства и йод, входящие в состав свечей, отлично справляются не только с эрозией, но и с причинами появления заболевания.
- Свечи фиторовые. Препарат, способный вызвать процесс регенерации слизистой и противостоять микробам, вызвавшим эрозию. Прием лекарства не превышает 2-х недель.
Как удаляют кисту
Сегодня специалисты предлагают несколько методик удаления кист шейки матки, каждая из которых обладает своими преимуществами перед остальными.
Первым этапом вмешательства гинеколог проколет увеличенную в размерах железу и тщательно очистит ее от скопившегося содержимого.
Второй этап – удаление самой оболочки образования одним из возможных вариантов:
- эндоскопическое иссечение (через влагалище к области шейки матки вводят эндоскоп – полую гибкую трубку с оптической системой на конце, через которую специальным инструментарием иссекают кисту);
- иссечение патологически измененных тканей при помощи лазера;
- прижигание, или электрокоагуляция железы у основания;
- с использованием высокочастотных радиоволн (специальный аппарат направляет их строго на пораженные ткани и за счет тепла, выделяемого ими же, рассекает их);
- криодеструкция (разрушение образования при помощи жидкого азота, их замораживание).
Наботова киста: симптомы
Мелкие полости выявляются лишь при осмотре, а более крупные образования или проникновение инфекции в полость кисты может привести к появлению следующих симптомов:
- Боли внизу живота. Острые или тянущие боли могут возникать как при множественных кистах, перекрывающих цервикальный канал, так и при инфицировании единичных фолликулов. Сужение канала препятствует выходу менструального кровотечения, а скопление его в маточной полости приводит к появлению болевого синдрома.
- Изменение цвета выделений. Воспалительные процессы, протекающие в цервикальном канале, приводят к изменению консистенции и цвета выделяемого секрета.
- Резкий, специфический запах выделений. Наличие гнойно-воспалительных процессов отражается на запахе цервикальной слизи.
- Боли во время полового акта. Так может проявляться киста, расположенная на влагалищной части шейки, эндоцервикальная наботова киста симптомы, лечение предполагает несколько иные.
- Головные боли. Гнойное воспаление влечет за собой интоксикацию в организме и общее ухудшение самочувствия женщины, кроме того, острое течение заболевания может привести к повышению температуры тела.
- Нарушение микрофлоры влагалища и скудность выделений цервикальной слизи. В том случае, когда протоки железы перекрываются клетками ткани или густым секретом, выделение цервикальной слизи значительно снижается, что приводит к дискомфорту во время полового акта.
- Кисты шейки матки могут вызывать изменения в ощущениях женщины. Нередко, образовавшиеся полости ощущаются как инородное тело и доставляют боль во время полового акта.
- Полипы, сопровождающиеся кровянистыми выделениями между менструациями, болями во время полового акта, тянущими болями в пояснице и в нижней части живота.
- Эрозия, симптомами которой являются нарушения менструального цикла, обильные выделения, дискомфорт во время полового акта и выделения с кровью после него.
- Эндометриоз, проявляющийся мажущими кровянистыми выделениями, болями внизу живота, и болями при интимной близости.
3.Симптомы и диагностика
Единичная мелкая наботова киста может, действительно, ничем себя не проявлять и не оказывать влияния на репродуктивную функцию, психосексуальную сферу и т.д. Однако множественные и достаточно крупные кисты обусловливают неприятные ощущения во время полового акта и отсутствие адекватной коитальной реакции (диспареуния), те или иные нарушения менструального цикла (дисменорея), сухость влагалища или, наоборот, рефлекторную гиперсекрецию. Кроме того, наличие наботовых кист значительно повышает риск инфицирования и сопряжено с частыми цервицитами (инфекционно-воспалительными процессами в шейке матки). Получены также данные о том, что число и размеры наботовых кист достоверно коррелируют с риском разрывов при прохождении плода родовыми путями и с риском преждевременных родов.
Бессимптомные кисты нередко выявляются как случайная находка при стандартном планово-профилактическом гинекологическом осмотре, однако во многих случаях идентифицируются как главная причина тех жалоб, – неспецифических, как видно из вышесказанного, – с которыми пациентка обратилась к врачу. В этом случае назначается дополнительное обследование с применением лабораторных и, по показаниям, инструментальных методов (в первую очередь, трансвагинального УЗИ и/или гистероскопии). Для решения вопросов уточняющей или дифференциальной диагностики может понадобиться биопсия, консультация эндокринолога, онколога и других профильных специалистов.
Цервикальная киста и беременность
Неосложненные наботовы кисты не мешают зачатию, вынашиванию и рождению ребенка. Возможно наступление беременности на фоне патологии. Роды могут вестись через естественные родовые пути, если нет иных показаний к операции.
Множественные и крупные кисты могут стать причиной развития осложнений:
- Бесплодие. При деформации шейки матки или сужении цервикального канала сперматозоиды не могут проникнуть внутрь и встретиться с яйцеклеткой;
- Невынашивание беременности. При деформации шейки матки развивается истмико-цервикальная недостаточность. Наружный и внутренний зевы раскрываются раньше срока, и происходит выкидыш. Если патология выявляется после 22 недель, говорят о высоком риске преждевременных родов. ИЦН корригируется ушиванием шейки матки или установкой акушерского пессария;
- Внутриутробное инфицирование плода. Наботовы кисты – это резервуар опасных микроорганизмов. Они поддерживают воспаление в половых путях. Если инфекция проникает в полость матки, возникает эндометрит. Возможно заражение плода. На ранних сроках это грозит пороками развития внутренних органов и нервной системы, самопроизвольным выкидышем. После 22 недель сохраняется риск преждевременных родов, рождения ребенка с признаками ВУИ.
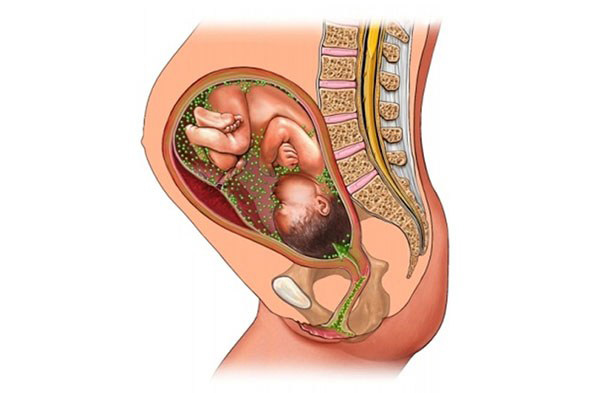
Наличие цервикальных кист может привести к внутриутробному инфицированию плода, поскольку образования – источники скопления патологических микроорганизмов.
Роды при наботовых кистах могут вестись через влагалище. При рождении ребенка повышается риск развития осложнений:
- Разрывы половых путей. Воспаленная шейка матки легко травмируется и не выдерживает нагрузки;
- Аномалии родовой деятельности. Возникают при множественных и крупных кистах. Наблюдается медленное раскрытие внутреннего и наружного зева, ригидность органа;
- Активный воспалительный процесс может стать причиной послеродового эндометрита.
Кесарево сечение показано при выраженной деформации шейки матки и сужении цервикального канала.
В каких случаях нужно отменить прием препарата
- При планировании беременности.
- При возникших заболеваниях печени, в том числе перенесенном вирусном гепатите.
- При длительной иммобилизации конечностей или планируемом серьезном хирургическом вмешательстве. В этом случае на фоне приема КОК в сосудах могут образоваться тромбы.
- При аллергии на препарат, выражающейся сыпью, зудом, покраснением кожи. Если препарат не подошел конкретной женщине. В этом случае его тоже заменяют другим, но перерыв в приеме не обязателен.
- Скачки артериального давления. В этом случае нужно обратиться к врачу, чтобы выяснить, вызваны ли они приемом КОК.
Противозачаточные средства с осторожностью применяют у курящих женщин. В ряде случаев им приходится подбирать другие способы контрацепции, например установку ВМС, спермициды или барьерные методы
Война микроорганизмов
При росте условно-патогенной флоры в половых путях начинается «война за ресурсы». Лактобактерии и гарднереллы прикрепляются к одним и тем же рецепторам эпителия, поэтому начинают воевать друг с другом. Если победа останется за гарднереллой, у женщины возникает гарднереллёз – заболевание, сопровождающееся выделением неприятно пахнущей желтовато-зеленой слизи.
Кокковая флора при разрастании начинает выделять вещества, разрушающие красные кровяные тельца – эритроциты. Особенно опасны стафилококк и стрептококк для беременных, поскольку заражают новорожденного, проходящего по родовым путям. Streptococcus agalactiae вызывает сепсис у детей. Этот микроб выделяет вещества, снижающие иммунитет и позволяющие ему беспрепятственно колонизировать организм новорожденного.
Грибок Candida в любом случае выйдет победителем. Он отлично размножается в щелочной среде, особенно в отсутствии другой флоры. В результате возникает обширное поражение половых путей – молочница. У женщины появляются творожистые выделения с запахом кислого молока. Заболевание сопровождается воспалительными процессами в уретре и мочевом пузыре. Распространение грибковых колоний на наружные половые органы приводит к воспалению вульвы. Процесс может затрагивать прямую кишку.
В результате теряется сопротивляемость инфекциям и женщина легко заражается ЗППП, которые сразу приобретают тяжелое течение.
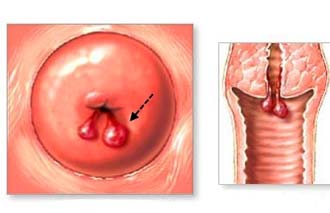
Наботова киста шейки В зависимости расположения, наботова киста на шейке матки (фото ее достаточно часто путают с эрозией шейки) бывматки: что это такое?
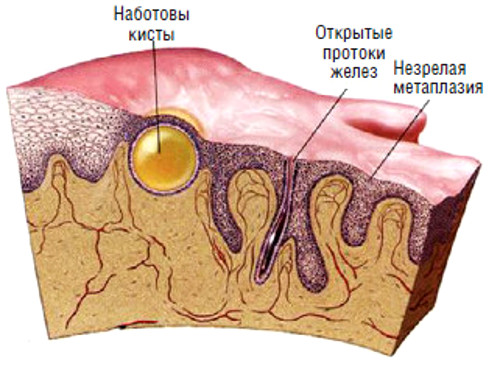
Данный канал состоит из множества желез (названных в честь ученого – наботовыми), выделяющих особый секрет — цервикальную слизь, выполняющую следующие функции:
- Защитную. Секрет влагалища имеет вязкую консистенцию и образует своеобразную пробку, перекрывающую канал, тем самым, обеспечивает защиту половых органов от проникновения инфекции в полость матки.
- Вспомогательную. В зависимости от фазы менструального цикла меняется и консистенция выделяемого секрета, в период овуляции слизь становится жидкой и позволяет беспрепятственно передвигаться сперматозоидам в маточную полость.
Кисты, расположенные на шейке матки бывают нескольких видов, классифицируются в зависимости от причин возникновения и делятся на:
- Травматические. Возникают в следствии механических повреждений и смещения тканей шейки.
- Опухолевые. Причиной возникновения таких фолликулов служат отклонения в новообразованиях, при этом, не принципиально являются ли опухоли злокачественными или доброкачественными.
- Инфекционными. Кистозные полости, образовавшиеся вследствие жизнедеятельности патологических микроорганизмов.
- Врожденные. Такие кисты проявляются в репродуктивной системе еще во время внутриутробного развития по различным причинам.
- Ретенционные. Данные новообразования несколько отличаются от вышеописанных, поскольку не могут перерождаться в злокачественные и появляются при закупорке протоков желез.
Перекрытие протока железы приводит к образованию полости, в которой накапливается слизь. Данные новообразования являются доброкачественными, не влияют на гормональный фон женщины и называются наботовыми кистами шейки матки.
Почему образуется затор в протоках? Все дело в том, что эпителиальные клетки цервикального канала имеют цилиндрическую форму, а клетки защитного слоя шейки матки – плоские. Эпителий канала склонен к разрушению под воздействием кислотной среды, а плоские клетки могут отслаиваться. Таким образом, протоки наботовой железы могут быть перекрыты в следствии:
Воспаления и разрушения цилиндрических клеток эпителия цервикального канала.
Отслоение плоских клеток и перемещение их в полость цервикального канала.
Наботовы кисты на шейке матки делятся на несколько видов и могут быть классифицированы по следующим признакам:
В зависимости расположения, наботова киста на шейке матки (фото ее достаточно часто путают с эрозией шейки) бывает нескольких видов:
- Эндоцервикальная – киста, расположенная в цервикальном канале. Такие новообразования достаточно сложно обнаружить при гинекологическом осмотре, кроме того, они редко вызывают дискомфорт или болевые ощущения при половых актах.
- Парацервикальная– киста, расположенная на влагалищной части шейки матки. Локализация таких новообразований позволяет быстро диагностировать заболевание, поскольку кисты заметны при обычном осмотре с зеркалом.
В зависимости от количества:
- Единичные – одна или несколько, расположенных далеко друг от друга, кист. Достаточно редкое, сложно диагностируемое явление, не сопровождающееся характерной симптоматикой и дискомфортными ощущениями.
- Множественные – новообразования небольшого размера, расположенные обособленно или сгруппировано.
В зависимости от размера:
- Мелкие — образования, не достигающие 4 мм.
- Средние – кисты, размером в 5-8 мм.
- Крупные – полости, достигающие 2 см.
- Полости, образовавшиеся в наботовых железах, несмотря на свое название, имеют несколько отличий от истинных кистозных образований:
- Главное отличие от истинных кист состоит в том, что полости, образовавшиеся в наботовых железах, не имеют толстой оболочки.
- Наботовы кисты увеличиваются из-за накопления выделяющегося секрета, а не вследствие разрастания капсулы.
- Кисты на шейке матки, в большинстве случаев, имеют небольшой размер.
- Чаще всего, встречаются множественные образования.
Наботовы кисты способны регрессировать.
Причины возникновения кисты шейки матки
Внутренняя поверхность цервикального канала (канала шейки матки) выстлана однослойным цилиндрическим эпителием, имеющим железы, вырабатывающие специальный секрет – наботовы железы. Снаружи же шейка матки выстлана плоским эпителием без желез. Плоский эпителий выполняет защитную функцию, выступая в роли барьера, не пускающего инфекции внутрь полости матки.
Заболевания шейки матки, любая патология с возможной атипией (развитием онкологического процесса) связаны со способностью этих двух видов эпителия видоизменяться – когда клетки цилиндрического эпителия обнаруживаются в наружном канале шейки матки, а плоского – во внутреннем.
В результате появления клеток цилиндрического эпителия не в тех местах, где ему положено быть, у женщины значительно снижается иммунитет, т.к. цилиндрический эпителий не может долго противостоять кислой среде влагалища, которая является для него чужеродной. Происходит воспаление, нарушение нормального оттока секрета наботовых желез, их закупорка. Так образуются наботовы кисты.
При кольпоскопии они визуализируются в виде небольших бугорков бело-желтого цвета, средне-плотной консистенции, часто бывают множественными. Их размер составляет от 1 мм до 2 см, в некоторых случаях больше.
Можно ли пить гормональные препараты до самой менопаузы
Можно, причем при некоторых заболеваниях, например, при эндометриозе или дисменорее, КОК позволяет улучшить состояние здоровья пациентки.
Продолжительный прием контрацептивных препаратов снижает риск злокачественной опухоли матки, молочных желез и яичников, нередко возникающих в предклимактерический период. Защитный эффект сохраняется в течение 10 лет после окончания приема препаратов.
Однако женщине, решившей принимать в этом возрасте гормональные контрацептивы, ни в коем случае нельзя назначать себе их самостоятельно. В мире существует огромное количество таких средств, поэтому выбрать нужное сможет только врач. Самолечение может привести к кровотечениям и обострению воспалительных процессов половой сферы.
Диагностика бесплодия. Что нужно пройти?
Задача гинеколога во время консультации – подтвердить или опровергнуть женское бесплодие. Для этого определяют уровень фертильности женщины и мужчины, которые желают стать родителями. Далее врач переходит к выявлению причин установленного типа бесплодия. Для каждого из мероприятий предусмотрен ряд лабораторных анализов и инструментальных методик.
В любом случае на начальном этапе специалист проводит опрос, гинекологический осмотр с забором мазков на микрофлору, цитологию. Тогда же врач забирает частички слизи и тканей, которой выстлан цервикальный канал, исследование под микроскопом этих веществ покажет, происходит ли овуляция.
Анализ крови
Врач направляет пациентку на сдачу анализов крови. Анализ крови на уровень гормонов покажет функциональность яичников, их способность вырабатывать зрелые яйцеклетки. Врачам важен уровень фолликулостимулирующего и лютеинизирующего гормона, один из которых показывает на уровень стимуляции фолликулов, а другой – на уровень секреции, оба свидетельствуют о состоянии репродуктивной системы.
Дополнительно гинекологи проверяют уровень антимюллерового гормона, который сигнализирует о запасе яйцеклеток. Уровень пролактина и тиреотропного гормона говорит о гиперфункции или гипофункции гипофиза и щитовидной железы, которые контролируют работу всех остальных эндокринных желез и влияют на работу репродуктивной системы.
УЗИ и гистеросальпингография
Врачи проводят трансвагинальное УЗИ с целью проверить структуру, размер, форму матки и яичников, развитие фолликулов. На исследовании удается выявить возможные кисты, зачатки эндометриоза, качество слизистой ткани влагалища, цервикального канала и матки.
Гистеросальпингография – метод, благодаря которому можно проверить проходимость маточных труб и оценить внутреннюю полость матки. Исследование сводится к введению через шейку матки контрастного вещества, которое потом распространяется по полости матки и проходит по трубам, если нет никаких препятствий. Врачи проводят проверку под контролем рентген-аппарата или УЗИ.
Гистероскопия и лапароскопия
Гинекологи используют специальные инструменты для этого типа диагностики. По сути лапароскопия или гистероскопия – малоинвазивные операции, при которых врачи проверяют матку, яичники и маточные трубы изнутри.
Пациентке внизу живота делают три глубоких прокола, через них вводят оптический прибор, который будет передавать изображение внутренней оболочки матки и других элементов на монитор. Через другие проколы вводят щипцы для забора тканей для дальнейшего исследования, по необходимости через них же удаляют спайки, устраняют кровотечения и другие проблемы.
Диаграмма фертильности
Метод исследования заключается в контроле двух показателей в течение менструального цикла – базальной температуры и качества (количества) цервикальной слизи. Помогает определить точное время овуляции.
Женщина измеряет температуру тела обычным способом во время бодрствования: сразу после пробуждения, желательно в одно и то же время. Самое низкое значение на градуснике, сменившееся на следующий день повышением примерно на 0,5 градуса свидетельствует об овуляции. Цервикальная жидкость в этот момент должна стать эластичной, скользкой, по консистенции напоминать сырой яичный белок. Пациентке полезно отмечать качество и количество слизи ежедневно, чтобы оценить результаты каждого менструального периода.
Если женщина точно будет знать, когда наступает овуляция (или не наступает), врачу будет проще разработать грамотную программу диагностики и дальнейшего лечения.