Инфаркт
Содержание:
- Жизнь после инфаркта миокарда
- Симптомы сердечного приступа
- Диагностика
- Периоды (стадии) инфаркта миокарда
- Классификация
- Этиопатогенез
- Формы инфаркта миокарда
- Прогноз
- Общая характеристика, классификация патологии
- Что такое инфаркт
- Диагностика и лечение в CBCP
- Осложнения инфаркта миокарда
- Диагностика
- Лечение крупноочагового инфаркта миокарда
- Лечение инфаркта миокарда
- Последствия инфаркта миокарда
- Клиническая картина нетипичных случаев
- Описания ЭКГ при инфаркте миокарда
- Патогенез
Жизнь после инфаркта миокарда
После стабилизации состояния больного, перенесшего острый инфаркт, усилия врачей направляются прежде всего на уменьшение риска прогрессирования атеросклероза и ИБС. Для вторичной профилактики используются лекарственные средства, эффективность которых доказана во множестве крупных международных исследований, и одни из них — антитромбоцитарные препараты, или антиагреганты .
Антиагреганты уменьшают агрегацию, то есть объединение тромбоцитов, чем препятствуют формированию кровяных сгустков. Один из самых известных антиагрегантов — ацетилсалициловая кислота. Она уменьшает содержание вещества, активирующего процесс тромбообразования, — тромбоксана А2, необратимо подавляя таким образом агрегацию тромбоцитов, а также незначительно расширяет сосуды. Даже после однократного применения ацетилсалициловой кислоты ее антиагрегантный эффект сохраняется на протяжении до 7 суток.
В начале 2000-х годов ученые выяснили, что антиагрегантная терапия, направленная на предотвращение риска повторных сердечно-сосудистых событий, может быть гораздо эффективней, если наряду с ацетилсалициловой кислотой назначать антиагрегант с другим механизмом подавления активности тромбоцитов, например, клопидогрел, тикагрелор или прасугрел. Такая схема лечения получила название двойной антитромбоцитарной терапии (ДАТТ). Сегодня в составе ДАТТ используются комбинации ацетилсалициловой кислоты с новыми антиагрегантами, например, ингибиторами P2Y12 тромбоцитов.
В большинстве случаев для снижения риска рецидива инфаркта миокарда ДАТТ назначают на протяжении года после первичного сердечно-сосудистого события. Решение о длительности терапии принимает врач с учетом индивидуальных особенностей пациента. Эффективность профилактики во многом зависит от дисциплинированности пациента. Известно, что самостоятельная отмена лекарств в течение полугода после эпизода острого коронарного синдрома по сравнению с дальнейшим профилактическим лечением приводит к повышению риска смертности в 2,7 раза. Если же пациент прекращает принимать ДАТТ в течение 7-12 месяцев после первичного ИМ, риск рецидива возрастает в 2,3 раза.
Таким образом, в значительной мере люди, перенесшие ИМ, сами влияют на его прогноз. Изменение образа жизни, соблюдение всех рекомендаций врачей и аккуратный прием назначенных препаратов — залог успешного восстановления и полноценной жизни после эпизода острого коронарного синдрома.
Симптомы сердечного приступа
Симптомы сердечного приступа могут включать боль в груди или дискомфорт, затрудненное дыхание и головокружение
Важно отметить, что не все люди имеют одни и те же симптомы. У некоторых людей симптомы сердечного приступа могут проявляться постепенно, а у других — внезапно
Не каждый человек будет иметь все симптомы сердечного приступа, и они могут варьироваться по интенсивности и продолжительности. Если человек уже пережил сердечный приступ в прошлом, симптомы в следующий раз могут появиться аналогично или по-другому.
Симптомы сердечного приступа могут включать
Боль или дискомфорт в груди
Боль в груди — распространенный симптом сердечного приступа. Во время этой стадии сердечного приступа люди могут иметь следующие ощущения в груди:
- острая боль
- давление
- ноющая боль
- тяжесть в груди
Некоторые люди также говорят, что отмечают чувство стеснения, которое может ощущаться, как будто их «сжимают». Иногда эти ощущения могут появляться внезапно и интенсивно. Это происходит, когда закупорка произошла внезапно. Если закупорка медленно прогрессирует с течением времени, то симптомы появляются постепенно. В этих случаях пациенты могут ошибочно принять эти ощущения за изжогу и расстройство пищеварения.
Если человек имеет симптомы, возникающие при физической нагрузке и проходящие при отдыхе, даже если они возникают постепенно, то необходимо обсудить это с врачом, особенно если симптомы прогрессируют с течением времени.
Однако люди не должны ждать, чтобы обратиться за медицинской помощью из-за боли в груди. Они должны немедленно обратиться за медицинской помощью, особенно если появляются другие признаки сердечного приступа.
Боль или дискомфорт в других областях
Ощущения, которые человек может иметь в груди, могут распространяться в другие области тела, включая:
- спину
- челюсть
- шею
- живот
- руку или плечо
Одышка
Человек может иметь трудности с дыханием до или во время сердечного приступа. Одышка может возникать вследствие повышения давления в сердце или как симптом закупорки кровеносных сосудов.
Головокружение
Некоторые могут чувствовать слабость и головокружение. Это может быть связано с плохим кровообращением или быть прямым результатом симптомов закупорки.
Холодный пот
Ощущение холодного пота или липкости может также возникать во время сердечных приступов. Холодный пот может быть похож на пот, который возникает во время гриппа или другого вирусного заболевания
Люди должны обратить внимание на другие симптомы, которые возникают наряду с холодным потом
Если они похожи на сердечный приступ, важно срочно обратиться за медицинской помощью
Желудочные симптомы
Некоторые люди могут ощущать желудочно-кишечные симптомы,
- тошноту
- рвоту
- расстройство желудка
- боль или жжение
Эти желудочные симптомы могут привести к тому, что люди ошибочно принимают сердечный приступ за изжогу.
Усталость
Необъяснимая усталость — еще один потенциальный симптом сердечного приступа или надвигающегося сердечного приступа. Люди часто сообщают, что чувствуют себя более уставшими, чем обычно, поскольку блокировки могут прогрессировать.
Тревога
Во время сердечного приступа люди также могут отмечать чувство паники или тревоги. Люди могут путать панические атаки и сердечные приступы, учитывая сходство симптомов.
Диагностика
Заподозрить развитие инфаркта миокарда возможно при наличии характерных клинических проявлений; выявления специфических изменений на электрокардиограмме (формирование патологического зубца Q или комплекса QS, изменение расположения сегмента ST по отношению к изолинии, изменение амплитуды зубцов R).
Нарастание маркеров повреждения миокарда (нарастание тропонинов I и T и активности MB-фракции креатинфосфокиназы); выявление окклюзии коронарной артерии при коронарографии.
Дифференциальная диагностика
Дифференциальный диагноз острого инфаркта миокарда проводится со следующими заболеваниями:
• продолжительный приступ стенокардии;
• расслаивающаяся аневризма аорты;
• тромбоэмболия лёгочной артерии;
• острый панкреатит;
• гипертрофическая кардиомиопатия;
• прободная язва желудка или двенадцатиперстной кишки; гастроэзофагорефлюксная болезнь, дискинезия пищевода;
• пищевая токсикоинфекция;
• спонтанный пневмоторакс;
• межрёберная невралгия.
Периоды (стадии) инфаркта миокарда
В ряде случаев инфаркт миокарда развивается стремительно и неожиданно. Однако существует несколько предварительных стадий заболевания (длящихся от 2-3 дней до нескольких месяцев), по которым опытный врач всегда определит степень опасности для пациента.
-
Первый период называют стадией повреждения. Происходит острое нарушение сердечного кровообращения, что фиксируется с помощью ЭКГ. На данном этапе появляются явные признаки инфаркта миокарда. В сердечной мышце образуется зона омертвевших тканей. Чаще всего это происходит через 1-2 суток после начала инфаркта, хотя в ряде случаев процесс занимает несколько недель. По данным ЭКГ врач делает прогноз развития ситуации.
-
Второй период – острая стадия. Острый инфаркт миокарда может длиться несколько дней или 1-2 недели — вследствие того, что часть тканей отмирает, а часть восстанавливается.
-
Третий период – подострая стадия, в ходе которой в сердце очерчивается определенная область некроза, по размерам которой можно определить степень и характер инфаркта. Этот период может длиться несколько недель.
-
Четвертый период – стадия рубцевания – может продолжаться несколько лет. Ткани сердца, подверженные поражению, постепенно рубцуются. Сердечная мышца восстанавливает работу и адаптируется в новых условиях. В ряде случаев возможно исчезновение рубца.
Классификация
По стадиям развития:
- Острейший период (до 2 часов от начала ИМ)
- Острый период (до 10 дней от начала ИМ)
- Подострый период (с 10 дня до 4-8 недель)
- Период рубцевания (с 4-8 нед до 6 месяцев)
По анатомии поражения:
- Трансмуральный
- Интрамуральный
- Субэндокардиальный
- Субэпикардиальный
По объёму поражения:
- Крупноочаговый (трансмуральный), Q-инфаркт
- Мелкоочаговый, не Q-инфаркт
- Локализация очага некроза.
- Инфаркт миокарда левого желудочка (передний, боковой, нижний, задний).
- Изолированный инфаркт миокарда верхушки сердца.
- Инфаркт миокарда межжелудочковой перегородки (септальный).
- Инфаркт миокарда правого желудочка.
- Сочетанные локализации: задне-нижний, передне-боковой и др.
По течению:
- Моноциклическое
- Затяжное
- Рецидивирующий ИМ (в 1у коронарную артерию подсыпает, новый очаг некроза от 72 часов до 8 дней)
- Повторный ИМ (в др. кор. арт., новый очаг некроза через 28 дней от предыдущего ИМ)
Клиническая классификация, подготовленная объединённой рабочей группой Европейского общества кардиологов, Американского кардиологического колледжа, Американской ассоциации сердца и Всемирной кардиологической федерации (2007):
- Спонтанный ИМ (тип 1), связанный с ишемией вследствие первичного коронарного события, такого как эрозия бляшки и/или разрушение, растрескивание или расслоение.
- Вторичный ИМ (тип 2), связанный с ишемией, вызванной увеличением недостатка кислорода или его поступления, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии.
- Внезапная коронарная смерть (тип 3), включая остановку сердца, часто с симптомами предполагаемой ишемии миокарда с ожидаемой новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или аутопсии, наступившей смертью до получения образцов крови или перед повышением концентрации маркеров.
- ЧКВ-ассоциированный ИМ (тип 4а).
- ИМ, связанный с тромбозом стента (тип 4б), который подтверждён ангиографией или аутопсией.
- АКШ-ассоциированный ИМ (тип 5).
Нужно иметь в виду, что иногда у пациентов может возникать несколько типов ИМ одновременно или последовательно. Следует учесть, что термин «инфаркт миокарда» не входит в понятие «некроз кардиомиоцитов» вследствие проведения АКШ (отверстие в желудочке, манипуляции с сердцем) и влияния следующих факторов: почечной и сердечной недостаточности, кардиостимуляции, электрофизиологической абляции, сепсиса, миокардита, действия кардиотропных ядов, инфильтративных заболеваний.
Этиопатогенез
Продолжительное выраженное уменьшение кровоснабжение клеток сердечной мышцы становится причиной их гибели. Гибель клеток миокарда развивается не одномоментно, от образования микроскопических участков некроза до формирования некротических очагов, которые определяются при макро- и микроскопическом патологоанатомическом исследовании, проходит несколько часов.
Продолжительность ишемии, при которой возможно развитие некроза сердечной мышцы, составляет от 2-х до 4-х часов. Скорость развития этого процесса зависит от развитости коллатеральной сосудистой сети в области ишемии, стойкой или интермиттирующей окклюзии кровоснабжающей этот участок артерии, индивидуальной чувствительности клеток миокарда к недостаточности кровоснабжения, феномена ишемического прекондиционирования, индивидуальной потребности в кислороде и питательных веществах.
Патофизиологический процесс рубцевания обычно продолжается от 5-ти до 6-ти недель.
Восстановление кровоснабжения ишемизированного участка может оказать значительное влияние на макро- и микроскопическую картину.
1-й тип (спонтанный инфаркт миокарда) – развивается после разрыва атеросклеротической бляшки; при образовании эрозии, трещины, или диссекции с формированием тромба внутри одной или нескольких коронарных артерий, что становится причиной значительного уменьшения миокардиального кровотока или дистальной эмболии тромбоцитами, завершающихся гибелью кардиомиоцитов.
2-й тип (инфаркт миокарда, вторичный по отношению к ишемии) – гибель кардиомиоцитов происходит без связи с ишемической болезнью сердца: дисбаланс между потребностью в кислороде и/или его поступлением к кардиомиоцитам (дисфункция эндотелия, спазм коронарной артерии, эмболия коронарных артерий, тахи- или брадиаритмии, анемия, дыхательная недостаточность, снижение или повышение артериального давления).
3-й тип (инфаркт миокарда со смертельным исходом и невозможностью определить биомаркеры) – внезапная смерть с признаками, предполагающими возникновение ишемии миокарда, которые сопровождаются вновь возникшими характерными изменениями или новой блокадой левой ножки пучка Гиса на электрокардиограмме, и наступившая до момента нарастания сердечных биомаркеров в крови (в исключительных случаях биомаркеры могут быть не были определены по другим причинам).
4-й a тип (инфаркт миокарда, связанный с чрескожным коронарным вмешательством) – диагностируется при определении уровня тропонина 5х 99 перцентиль URL у больных с его нормальными значениями или нарастание его титра +20% при уже повышенном уровне.
4-й b тип (инфаркт миокарда, развившийся из-за тромбирования стента).
5-й тип (инфаркт миокарда, возникший при оперативном вмешательстве по поводу проведения коронарного шунтирования).
Формы инфаркта миокарда
Классификация заболевания достаточно обширна и зависит от локализации и характера развития.
Пораженный участок сердца может находиться:
- в левом желудочке (различают передний, задний, боковой, нижний инфаркт миокарда);
- в верхушке сердечной мышцы;
- в межжелудочковой перегородке;
- в правом желудочке (наименее распространенная форма).
Также известны различные сочетания: задне-передний, нижне-боковой инфаркт.
В зависимости от ширины области поражения различают мелкоочаговый и крупноочаговый (обширный) инфаркт миокарда. Последняя форма охватывает большую часть миокарда и вызывается тромбозом крупного сосуда или спазмом артерии. Мелкоочаговые инфаркты занимают около 20% от всего числа. При развитии могут отсутствовать разрывы сосудов и другие проявления.
В зависимости от поражения того или иного сердечного слоя бывает субэндокардиальный, субэпикардиальный, интрамуральный, острый трансмуральный инфаркт миокарда.
В зависимости от характера течения случается моноциклический, затяжной, рецидивирующий, повторный инфаркт миокарда.
Существует ряд атипичных форм заболевания:
- абдоминальная – симптомы похожи на острый панкреатит;
- астматическая – схожа с приступом астмы с одышкой;
- церебральная – сопровождается головокружениями, нарушениями сознания;
- бессимптомная – характерна для людей с пониженной чувствительностью (например, при сахарном диабете).
Также известны специфические формы патологии, в частности инфаркт миокарда q, название которому дал определенный зубец на ЭКГ, который фиксируется только при данной форме. В сердечных тканях увеличивается уровень ферментов, происходят обширные ишемические изменения (омертвение участка мышцы).
Наиболее тяжелой формой считается острый трансмуральный инфаркт миокарда – поражению подвергаются все слои сердца. Такое заболевание всегда обширное крупноочаговое, а среди последствий часто фиксируется постинфарктный кардиосклероз – рубцевание крупных участков ткани.
Точно определить форму, степень сложности и стадию патологии может только опытный и квалифицированный врач. Он примет экстренные меры для того, чтобы вы смогли избежать неприятностей.
Прогноз
Прогноз для жизни серьёзный, риск смерти остаётся высоким в течение нескольких месяцев. Исход заболевания напрямую зависит от сроков обращения и своевременности восстановления проходимости инфарктобуславливающей коронарной артерии. К факторам риска ранней смерти (в течение 30-ти дней) после перенесенного острого инфаркта миокарда относятся:
• лечение острейшей фазы инфаркта вне отделения кардиореанимации;
• возникновение острой левожелудочковой недостаточности и кардиогенного шока;
• возникновение желудочковых аритмий и рецидива острого инфаркта миокарда в течение госпитального периода;
• пожилой возраст.
Общая характеристика, классификация патологии
Для нормальной работы сердца и кровеносной системы органы должны получать необходимую дозу кислорода, благодаря которому происходят сердечные сокращения и перекачивание кровяной жидкости. Если нарушено кровообращение, то сердечные ткани не получают кислород, из-за чего происходит отмирание клеток. При мелкоочаговом инфаркте миокарда возникает некроз небольшого размера, который локализуется в одном или нескольких участках. Если говорить простыми словами, то происходит гибель небольших участков сердечных тканей, в основном на стенках сбоку или сзади.
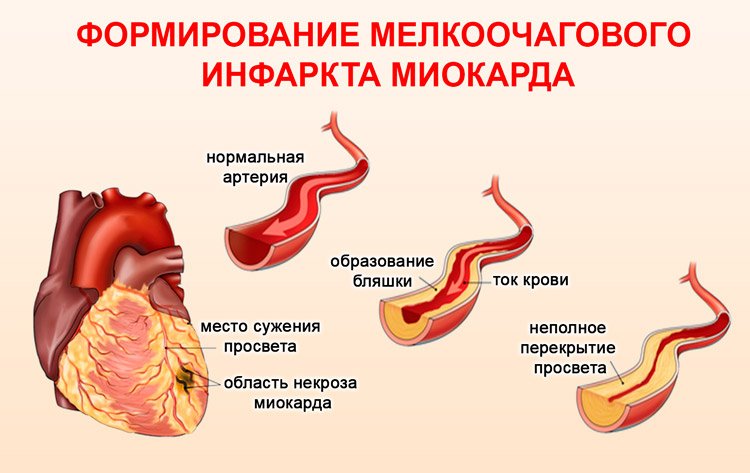
Основным провокатором нарушенного кровоснабжения является атеросклероз, при котором на стенках образуются холестериновые бляшки. То есть отложения жира и холестерина, которые перекрывают частично или полностью просвет сосудов. Болезнь чаще всего поражает мужчин, так как они чаще, чем женщины, не придерживаются правил питания, употребляют алкогольные напитки и курят.
Классификация мелкоочагового инфаркта миокарда:
- Субэндокардиальная форма возникает на фоне поражения кровеносных сосудов эндокарда.
- Субэпикардиальная форма отличается поражением сосудов, расположенных с наружной стороны серозных оболочек сердца.
- Интрамуральная форма характеризуется поражением среднего слоя органа.
- Трансмуральная форма появляется на фоне поражения трех слоев сердечных мышц.
Виды мелкоочагового инфаркта миокарда, в зависимости от течения болезни:
- Острейший период обнаруживается в самом начале развития патологии. Основным симптомом является сильная боль в области грудины, которая не прекращается на протяжении минимум получаса, максимум нескольких дней.
- Острая фаза длится 10 дней. В этот период возникает воспалительный процесс, размягчение тканей и некроз. Из-за отмирания клеток болевой синдром снижается, но повышается температура тела.
- В подострый период происходит рубцевание тканей, поэтому симптоматика отсутствует. Больной чувствует себя хорошо.
- В постинфарктной стадии также нет никаких признаков. И даже после лабораторного обследования крови изменения отсутствуют.
Виды болезни, исходя из частоты проявлений:
- первичная форма возникает впервые;
- рецидивирующая форма появляется на протяжении 6-8 месяцев после первичного приступа.
- повторная форма обнаруживается через 8 и более месяцев.
Что такое инфаркт
Инфаркт представляет собой одну из разновидностей ишемической болезни сердца. Приступ происходит из-за недостаточного или полностью прекращенного кровоснабжения миокарда. Самой распространенной причиной такого эффекта являются тромбы, которые образуются в кровеносных сосудах.
Острая боль в области сердца может быть абсолютно внезапной. В зависимости от степени локализации человеческий организм способен вернуться к жизни или наступает коронарная смерть. В результате болевого синдрома отмирают сердечные мышцы, что отражается на дальнейшей работе сердечно-сосудистой системы.
В зоне риска находятся преимущественно люди преклонного возраста, активные и пассивные курильщики. Стать причиной инфаркта могут и сопутствующие заболевания – алкоголизм, сахарный диабет, ожирение, заболевания кровеносных сосудов. По данным статистики, инфаркт чаще всего поражает мужчин и людей, ведущих малоподвижный образ жизни.
Диагностика и лечение в CBCP
Центр патологии органов кровообращения предоставляет пациентам широкие возможности для диагностики, лечения и реабилитации после инфаркта.
Заметили первые признаки нарушения работы сердца? Не ждите, когда они разовьются в серьезное заболевание с негативным прогнозом. Пройдите диагностику в CBCP на современном оборудовании европейского уровня. Наши специалисты выявят малейшие изменения в сердечно-сосудистой системе и назначат лечение, которое в максимальной степени предотвратит у вас развитие инфаркта миокарда.
Нуждаетесь в профессиональной реабилитации после заболевания? Мы предлагаем эффективные методики, основанные на инновациях в кардиологии.
Осложнения инфаркта миокарда
Степень осложнений зависит от формы болезни. Чаще всего при обширном инфаркте сердце утрачивает нормальную способность сокращаться, поэтому у пациента развиваются различные аритмии. Нередка и острая сердечная недостаточность, выражающаяся в одышке, нехватке кислорода. Диагностируются аутоиммунные осложнения.
Сразу после инфаркта в области поражения могут развиваться воспалительные процессы. Небольшой процент осложнений приходится на нарушения целостности сердечной мышцы: может выйти из строя митральный клапан, произойти разрыв миокарда. Возникает перикардит, аневризма. В ряде случаев заболевание негативно отражается на других органах – в частности вызывает отек легких.
Среди поздних осложнений наиболее часто встречаются нейротрофические расстройства. У большинства пациентов диагностируется постинфарктный синдром. Нередки случаи пристеночного тромбоэндокардита.
Диагностика
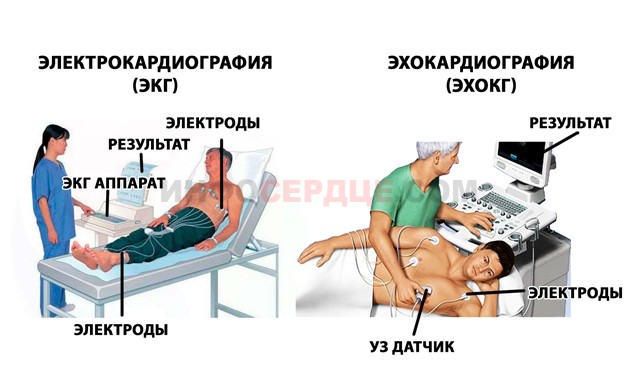
После приезда скорой помощи пациентку, как правило, проводят срочную электрокардиограмму, по показаниям которой можно определить развитие инфаркта. Одновременно, медики собирают анамнез, анализируя, время начала приступа, его длительность, интенсивность боли, ее локализацию, иррадиацию и пр.
Электрокардиографическими критериями развития приступа могут считаться следующие изменения:
- повреждение или дугообразный рост сегмента st, который может сливаться с положительным зубцом t либо даже переходить в зубец t отрицательного типа;
- появление патологически измененного зубца q с уменьшением амплитуды у зубца r. иногда может наблюдаться полное исчезновение зубца r с формированием qs;
- возникновение отрицательного часто симметрично расположенного зубца T.
Помимо этого, косвенными признаками развития инфаркта может оказаться остро возникающая блокада ножек пучка Гиса. Также диагностика инфаркта миокарда основывается на обнаружении маркеров повреждения мышечных тканей сердца.
Сегодня наиболее убедительным (явным) маркером такого типа может считаться показатель тропонина в крови, который при наступлении описываемой патологии будет существенно повышен.
Уровень тропонина может резко повышаться в первые пять часов после наступления инфаркта и может оставаться таким до двенадцати дней. Помимо этого для обнаружения рассматриваемой патологии медики могут назначать эхокардиографию.
Лечение крупноочагового инфаркта миокарда
Лечебные мероприятия при крупноочаговом поражении миокарда осуществляются в стационарных условиях. Терапия направлена на ускорение кровообращения, насыщение сердечных мышц кислородом и питательными веществами, а также купирование болевого синдрома. Такое лечение применяется на первом этапе. Далее используются препараты, которые предупреждают развитие осложнений.
Оказание первой помощи
Первое, что нужно сделать, это вызвать бригаду скорой помощи. Далее необходимо уложить больного и расстегнуть ему все пуговицы, снять обтягивающую одежду и открыть окна, чтобы попадало больше свежего воздуха. Обязательно надо дать выпить ацетилсалициловую кислоту, которая направлена на разжижение крови. Это позволит избежать тромбирования сосудов.
В таком состоянии больной чувствует беспокойство, испытывает страхи, поэтому не лишним будет применение седативных препаратов. Можно использовать валериановую настойку, пустырник, боярышник или «Валокордин». Если артериальное давление находится в норме или повышено, дайте препарат «Нитроглицерин». При сниженном давлении давать его запрещено.
Лечение в стационаре
Медикаментозная терапия включает прием таких групп препаратов:
- Анестетические средства для купирования сильного болевого порога. Обычно используются наркотические анальгетики группы опиоидов: «Фентанил» или «Морфин».
- При острой стадии развития инфаркта назначаются транквилизаторы, нейтрализующие нервную перевозбудимость: «Феназепам», «Диазепам».
- Обязательным считается тромболитическое лечение, так как с его помощью можно растворить образовавшиеся тромбы и расширить просвет коронарных сосудов. Препараты: «Альтеплаза», «Тенектеплаза». Есть у этих средств противопоказания: перенесенный инсульт, кровотечение в органах ЖКТ, новообразования.
- Для разжижения кровяной жидкости используется антиагрегантная терапия. Это может быть обычная ацетилсалициловая кислота или «Кардиомагнил».
- В острой и подострой фазе применяются антикоагулянты: «Кибернин», средства на основе гепарина.
- Чтобы снизить нагрузки на сердечные мышцы и восполнить недостаток кислорода в миокарде, врач назначит бета-адреноблокаторы. Самые популярные средства: «Атенолол», «Конкор».
- Терапевтическая схема лечения крупноочагового инфаркта миокарда предполагает использование ингибиторов АПФ. Данная группа медикаментов обладает сосудорасширяющим и гипотензивным эффектом.
Хирургическое вмешательство
Если от медикаментозной терапии нет положительного результата, а также в запущенных формах инфаркта применяется хирургия. Операция позволит нейтрализовать причину возникновения болезни и предупредить развитие осложнений.
Используются такие современные методики:
- Шунтирование коронарных артерий. В ходе процедуры искусственно создается дополнительный путь для кровообращения.
- Стентирование коронарного сосуда – расширяется артерия при помощи вставленного стента.
- Иссечение аневризмы – удаление пораженного участка.
- Установка кардиостимулятора или дефибриллятора.
Даже после оперирования возможен летальный исход. Иногда смерть наступает сразу, но может возникнуть и через трое суток.
Лечение инфаркта миокарда
Инфаркт миокарда — неотложное заболевание в кардиологии и служит показанием для безотлагательной госпитализации в реанимацию.
Задачей номер один для докторов является максимально быстрое восстановление кровотока в тромбированном сосуде. Добиваются этого по-разному. Приоритетным и наиболее эффективным является хирургическое вмешательство — ангиопластика со стентированием пораженного участка артерии или аортокоронарное шунтирование. Параллельно используют медикаменты, тормозящие развитие тромба — дезагреганты (аспирин, клопидогрел) и антикоагулянты (гепарин), а в случае невозможности немедленной операции тромболитики — препараты, растворяющие тромб (альтеплаза, проурокиназа).
Купирование болевого синдрома осуществляется наркотическими анальгетиками, нейролептиками, внутривенными инфузиями нитроглицерина.
Уменьшить размер зоны некроза позволяет снижение потребления кислорода миокардом использованием бета-блокаторов (метопролол, бисопролол, атенолол), ингибиторов АПФ (эналаприл, лизиноприл, рамиприл), оксигенотерапия.
При аритмиях применяют антиаритмики (магнезия, лидокаин, амиодарон), атропин при брадикардии. Анксиолитики, седативные средства назначают с целью обеспечения психоэмоционального покоя больного.
Крайне важное значение имеют строгий постельный режим на ранних сроках лечения и дробное питание, ограниченное по объему и калорийности
Последствия инфаркта миокарда
Вернуться к привычной жизни после лечения будет непросто, восстановление может занять несколько месяцев. Многое зависит от формы заболевания. Последствия обширного инфаркта миокарда могут быть весьма печальными, если не придерживаться рекомендаций врача. Заболевание негативно влияет на работу всего организма, поэтому за болезнью последует необходимость полностью поменять образ жизни, дозируя любые нагрузки на сердце – физические и эмоциональные. Ведь последствия повторного инфаркта миокарда могут оказаться трагичными.
- Пациентам пожизненно назначается ряд препаратов.
- Обязательна дозированная физическая нагрузка для приведения в тонус сердечно-сосудистой системы.
- Придется полностью отказаться от алкоголя и табака и перейти на здоровое питание.
- Посещение физиотерапевтических процедур позволит быстрее преодолеть негативные последствия.
- Необходимо регулярно посещать кардиолога и проходить обследования, чтобы исключить повторный инфаркт.
К сожалению, инвалидность после острого инфаркта миокарда – частое явление. Однако только от вас и квалификации лечащего врача зависит, насколько эффективно вы преодолеете последствия заболевания.
Клиническая картина нетипичных случаев
К сожалению, иногда инфаркт сердечной мышцы развивается нестандартно, усложняя его диагностику и раннее обнаружение.
К примеру, некоторые пациенты могут сталкиваться со следующими скрытыми симптомами проблемы сужения коронарных артерий:
- ощущениями боли в области нижней челюсти, левой руки или даже ноги, левого бока;
- возникновением болей в подложечной области, с добавлением тошноты, вздутия живота, рвоты;
- некоторым пациентам может просто не хватать воздуха, при отсутствии иной симптоматики.
Несколько реже при рассматриваемых приступах могут встречаться симптомы, сходные с проявлениями совсем иных недугов:
- приступ, астматического типа с развитием бронхоспазма, отека легких, сильнейшей одышки и пр.;
- приступ, сходный с обострением панкреатита – с возникновением тошноты, обильной рвоты, общей слабости, появлением боли в животе;
- приступ неврологического типа, с развитием невроза, панической атаки, с расстройствами сознания, зрения, с появлением головокружений, головных болей.
Описанная клиническая картина также должна заставить пациента срочно вызвать бригаду скорой помощи – самостоятельное лечение в таких случаях запрещено!
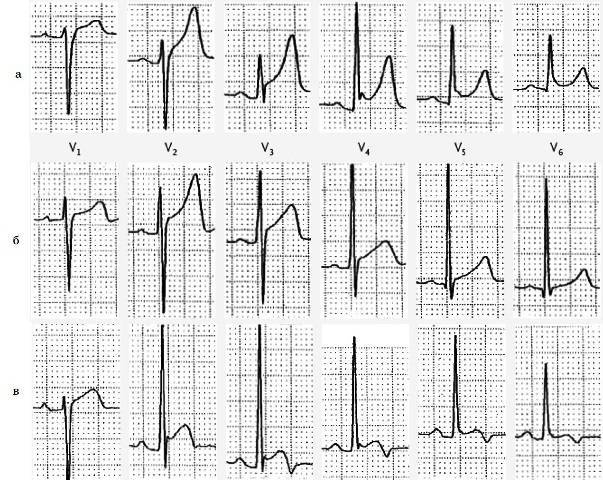
Описания ЭКГ при инфаркте миокарда
| В этом разделе не хватает ссылок на источники информации.Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена.Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники.Эта отметка установлена 29 апреля 2014 года. |
Стадия развивающегося инфаркта миокарда (0-6 часов)
- Куполообразный сегмент ST выше изолинии
- Сегмент ST сливается с зубцом T
- Зубец R высокий
- Зубец Q невысокий
Острая стадия инфаркта миокарда (6-7 суток)
- Отрицательный зубец T
- Уменьшение амплитуды зубца R
- Углубление зубца Q
Заживающий инфаркт миокарда (7-28 суток)
- Отрицательный зубец T
- Сегмент ST приближается к изолинии
Заживший инфаркт миокарда (на 29 сутки — до нескольких лет)
- Стойкий зубец Q
- Сниженная амплитуда зубца R
- Положительный зубец T
- Комплекс ST на изолинии
Патогенез
Различают стадии:
- Ишемии
- Повреждения (некробиоза)
- Некроза
- Рубцевания
Ишемия может являться предшественником инфаркта и длиться довольно долго. В основе процесса — нарушение гемодинамики миокарда. Обычно клинически значимым считается сужение просвета артерии сердца до такой степени, когда ограничение кровоснабжения миокарда не может быть больше компенсировано. Чаще всего это происходит при сужении артерии на 70% площади её сечения. При исчерпывании компенсаторных механизмов говорят о повреждении, тогда страдают метаболизм и функция миокарда. Изменения могут носить обратимый характер (ишемия). Стадия повреждения длится от 4 до 7 часов. Некроз характеризуется необратимостью повреждения. Через 1-2 недели после инфаркта некротический участок начинает замещаться рубцовой тканью. Окончательное формирование рубца происходит через 1-2 месяца.