Аортокоронарное шунтирование. виды шунтирования. где сделать шунтирование сосудов?
Содержание:
- Госпитализация, как проходит операция
- Методика проведения коронарного шунтирования
- Маневры внутри грудной клетки
- 3.Когда необходимо шунтирование?
- Результаты кардиореабилитации
- Клинтона подставил фаст-фуд
- Предварительная диагностика и определение показаний
- Подготовка к операции
- АКШ – секрет кроется в позитиве
- Расходы
- Классификация
- Коронароангиография
- Новая старая операция
- Нормальные хирурги всегда идут в обход
- Реабилитация после аортокоронарного шунтирования
- Аритмия
- Количество выполненных
Госпитализация, как проходит операция
Правильнее всего ложиться в стационар за 3–5 дней до операции. За это время:
- Проводится дообследование, дополнительная диагностика и консультации разных специалистов, если в них есть потребность.
- Больные общаются с лечащим врачом, с другими пациентами, которые уже выздоравливают. Это значительно уменьшает волнение и переживания, настраивает человека на положительный результат шунтирования.
- Обеспечивается максимальный физический покой, обучение правильному дыханию в раннем послеоперационном периоде.
В день операции
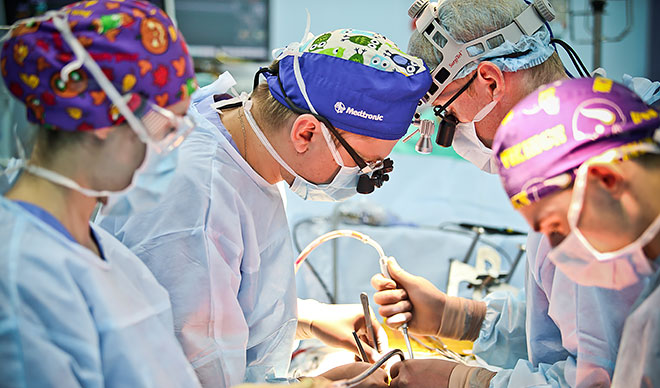
Хирургическое вмешательство начинают в утреннее время. Рано-утором бреют волосы на грудной клетке с целью подготовки оперируемой области. Больного осматривает анестезиолог (врач, который будет проводить наркоз), измеряет все жизненно важные показатели. Есть утром ничего нельзя, последний прием пищи накануне вечером в виде легкого ужина. Если все идет по плану, пациент на лежачей каталке транспортируется в операционную.
Как проходит операция
Средняя продолжительность аортокоронарного шунтирования – 3–6 часов (чем больше шунтов будет накладываться и чем сильнее поражены коронарные артерии, тем дольше операция). Необходим глубокий комбинированный наркоз на аппаратном дыхании. В зависимости от сложности шунтирования решается вопрос – нужно ли останавливать сердце больного, обеспечивая кровообращение искусственным аппаратом. Если шунт всего один, а оперирующих хирург уверен, что проблем с наложением сосудистых швов не будет, манипуляции выполняются на работающем сердце. В противном случае прибегают к аппарату искусственного кровообращения.
Короткое видео с иллюстрацией процесса (на английском языке):
Поэтапно выполняются:
- доступ к сердцу – разрез через всю грудную клетку посредине грудины с продольным пересечением кости;
- оценка сердца, аорты и коронарных артерий;
- забор фрагментов сосудов, которые будут служить шунтами – участки большой подкожной вены бедра или артерий предплечья (чаще лучевой);
- остановка сердца (если в ней есть необходимость) и присоединение аппарата искусственного кровообращения;
- наложение сосудистых швов между аортой, коронарными артериями и концами шунта;
- запуск сердца и восстановление его нормальной деятельности;
- послойное зашивание образованной раны на грудной клетке.
Места разрезов на операции по аортокоронарному шунтированию
Методика проведения коронарного шунтирования
Операция проходит под общей анестезией и требует введения премедикации. Именно с нее и начинается самый тяжелый для родственников пациента период. Затем больной доставляется в операционную, ему делается наркоз, и врачи приступают непосредственно к хирургическому вмешательству. И где бы ни производилось аортокоронарное или маммарокоронарное шунтирование, – в России, Украине, Германии или Израиле, последовательность этапов у него одинаковая.
После обработки операционного поля антисептиками производится разрез:
- при классической операции рассекается кожа и грудина под ней, жировая ткань средостения, перикард;
- при межреберном доступе – кожа, мягкие ткани в IV–V межреберье, перикард, с последующим наложением ранорасширителя;
- при миниинвазивном шунтировании, применимом только к левой передней нисходящей ветви, рассекаются те же ткани, что и при межреберном, но очень экономно. Фактически операция производится без вскрытия грудной клетки, под контролем КТ, специальными инструментами и аппаратами.
Затем извлекается необходимый сосуд, выбранный для шунтирования: большая поверхностная вена ноги или лучевая артерия – чрескожно, внутренние грудные артерии – при углублении в операционное поле. И только после этого подключается аппарат искусственного кровообращения (если врачи остановились на методе с остановленным сердцем).
Современные кардиохирургические клиники уже могут проводить аорто-коронарное шунтирование БЕЗ вскрытия грудной клетки миниинвазивными методами
Непосредственно шунтирование заключается в подшивании одного конца трансплантата к аорте со стороны пораженного сосуда, и создании анастомоза между другим концом и сердечной артерией ниже сужения. При маммарокоронарном шунтировании конец левой грудной артерии вшивают в ветви ЛКА, а правую грудную артерию «удлиняют» протезом, проводят за грудиной к сердцу, а уж потом вшивают в целевые сосуды.
В среднем накладывают 2-3 шунта. Количество шунтов влияет на сложность и продолжительность операции.
После главного этапа операции проводят контроль гемостаза, запускают остановленное сердце, отключая АИК, зашивают рану послойно наглухо и накладывают асептическую повязку. При чрезгрудинном доступе на грудину накладывают металлические швы. В общей сложности хирургическое вмешательство с отключением сердца длится от 3 до 6 часов, без применения АИК – от 1 до 2 часов, миниинвазивная – и того меньше.
Возможно ли повторное проведение шунтирования? Конечно, возможно, ведь при продолжающемся росте атеросклеротических бляшек несостоятельными могут стать и другие сосуды сердца. Что же касается самих шунтов, то статистика в хирургической кардиологии следующая:
- венозный трансплантат в течение 10 лет закупоривается в 35% случаев;
- лучевая артерия – в 20% случаев;
- внутренняя грудная артерия – лишь в 10% случаев.
Маневры внутри грудной клетки
В любом случае, чтобы добраться до сердца, хирургам необходимо вскрыть грудную клетку. А вот как именно ее вскроют — зависит от того, как именно решат оперировать пациента врачи — останавливая сердце на время операции или не останавливая. Выбор зависит от конкретного пациента и конкретной ситуации. Исторически первым вариантом была операция именно на остановленном сердце. На время вмешательства кровь из сердца отводится в специальный аппарат искуcственного кровообращения. Там кровь обогащается кислородом и возвращается в организм опять же минуя сердце. Для проведения такого варианта операции грудина рассекается по средней линии и грудная клетка открывается практичеcки целиком. Длительность вмешательства — от 3 до 6 часов, в зависимости от количества накладываемых анастомозов.
Понятно, что послеоперационная реабилитация в этом случае гораздо длиннее, так как необходимо полное сращение рассеченной кости. Обычно для полного восстановления функций после операции с искуcственным кровообращением требуется несколько месяцев. В настоящее время все более широкое применение находят менее травматичные варианты операции — через минидоступ на работающем сердце. Это стало возможным благодаря развитию хирургической и эндоскопической техники. Разрез при таком варианте производится в межреберье, между ребрами вводится специальный ранорасширитель, который помимо всего еще и уменьшает колебания сердца. Целостность костей в этом случае не нарушается, операция длится 1-2 часа, послеоперационное пребывание в клинике — не больше недели.
Понятно, что такой вариант АКШ требует высокого мастерства хирурга. Американский кардиохирург Роберт Емери, начав выполнять коронарное шунтрирование из минидоступа, охарактеризовал эту операцию как более легкую для больного и более трудную для хирурга. Еще один немаловажный факт — уменьшается риск снижения интеллекта пациента. Ученые Дьюкского медицинского центра (США) обследовали 261 пациента, которым была сделана операция аортокоронарного шунтирования с применением искусственного кровообращения и пришли к выводу, что больше чем у половины из них наблюдалось снижение интеллекта. К моменту выписки из больницы умственная работоспособность была заметно понижена у 53 процентов больных. Через полгода после выписки такие проблемы отмечены у 24 процентов пациентов. Подобные проблемы не возникают у пациентов, которым операция сделана на работающем сердце без применения искусственного кровообращения.
3.Когда необходимо шунтирование?
Не каждый человек с ишемической болезнью сердца нуждается в аортокоронарном шунтировании, так как эта операция назначается только когда все медикаментозные и другие способы лечения, в том числе, стентирование и ангиопластика, оказались безуспешными. Перечислим основные показания к хирургическому вмешательству при ИБС:
- сужение просвета левой артерии;
- ухудшение работы сердечной мышцы в связи с поражением клапана;
- поражение всех или отдельных коронарных артерий.
Помните, что решение об оперативном вмешательстве принимает врач на основе анализа индивидуальной клинической картины вашего заболевания. Если врач видит необходимость в операции – не пугайтесь. У больных, которые перенесли шунтирование, очень хорошие прогнозы. За счет создания нового участка сосуда и нормализации кровотока к миокарду жизнь пациента после коронарного шунтирования меняется в лучшую сторону:
- снижается вероятность развития инфаркта;
- исчезают приступы стенокардии;
- восстанавливается прежняя работоспособность;
- улучшается физическое состояние человека;
- снижается риск внезапной смерти и, следовательно, увеличивается продолжительность жизни;
- появляется устойчивость к физическим нагрузкам;
- сводится к минимуму потребность в медикаментах.
Результаты кардиореабилитации
К положительным эффектам кардиологической реабилитации в Клинике ЭКСПЕРТ относят:
- устранение факторов риска ИБС и снижение риска в целом
- повышение физической активности
- прекращение курения
- нормализация цифр артериального давления
- уменьшение массы тела
- улучшение липидного профиля
- улучшение метаболизма углеводов
- улучшение функции эндотелия
- замедление развития атеросклероза и его клинических последствий
- улучшение психофизического состояния
- мобилизация пациентов к сотрудничеству в процессе кардиологической реабилитации.
После оперативного лечения пациенту рекомендовано посетить кардиолога в первые дни после выписки!
В течение первого года визиты к врачу должны осуществляться с периодичностью раз в 4 мес. Далее рекомендуется посещать врача кардиолога не реже 2х раз в год.
Цель реабилитации после сердечно-сосудистых катастроф – восстановление физического и психологического здоровья пациента. Реабилитация показана всем пациентам после операции независимо от тяжести состояния – как для обретения уверенности в себе и своих силах, так и для снижения до минимума риска повторного обострения. Поэтому не запускайте свое здоровье и не позволяйте болезни развиваться! Тогда вы получите шанс продлить жизнь и улучшить ее качество.
Клинтона подставил фаст-фуд
Для 58-летнего Клинтона боль в сердце была подобна грому среди ясного неба. Диагноз, поставленный врачами, поверг в шок не только самого Клинтона, но и всех американцев, привыкших к спортивному и подтянутому, а значит, здоровому президенту. Сначала экс-президент свалил всю вину на своих предков, сказав о генетической предрасположенности к ИБС, но затем признался, что основная причина — увлечение ресторанами быстрого питания. «Я возможно причинил себе вред, тем что долгие годы был крайне неразборчив в еде», — пояснил Клинтон. Обследование выявило серьезные проблемы с кровотоком в четырех коронарных артериях, просвет некоторых из них оказался суженным на 90 процентов.
Предварительная диагностика и определение показаний
Что такое шунтирование сосудов сердца? Любой кардиохирург скажет, что при выборе стенирование или шунтирование по возможности стоит выбрать первое. Стенирование представляет собой очистку закупоренных сосудов от холестериновых бляшек, выполняется с помощью специальных микрозондов. Эта же аппаратура выявляет те случаи, когда простой очисткой обойтись невозможно. При серьезной закупорке артерий доктора принимают решение заменить собственные вены искусственными. Такое вмешательство и носит название операции по шунтированию сосудов сердца.
Показания к аортокоронарному шунтированию включают:
- Стенокардия 3-4 степени.
- Предынфарктные состояния, острая ишемия.
- Постинфарктные состояния – после месяца реабилитации.
- Поражение трех сосудов от 50% и более.
Помните, что острый инфаркт миокарда является противопоказанием. АКШ таким пациентам проводится только в экстренном порядке, если существует прямая угроза жизни. После перенесенного инфаркта необходимо выждать минимум месяц.
Подготовка к операции
Заключается в тесном взаимодействии между пациентом и медицинским персоналом отделения. Обязательна беседа с лечащим пациента врачом и оперирующим хирургом, а также анестезиологом, во время которой обсуждается индивидуальный план лечения, возможная хирургическая тактика, особенности анестезии. Пациент получает исчерпывающую информацию о предстоящей операции, создается благоприятный психологический фон для уменьшения страха и закономерных переживаний.
Продолжительность всей операции (коронарное шунтирование сосудов сердца) в среднем составляет от 2 до 4 часов.
АКШ – секрет кроется в позитиве
Шофер Александр Шаповалов в возрасте 66 лет прошел операцию аортокоронарное шунтирование, отзывы о которой внушили ему доверие перед врачебными манипуляциями. Лечение понадобилось после двух сердечных приступов. Первый произошел в ноябре 2006 года и стал полной неожиданностью для Александра и его семьи.
До приступа не проявлялись никакие симптомы: «… я был активен, востребован на работе и дома. О неблагоприятном стечении дел свидетельствовала только одышка, свистящие шумы при дыхании, боль в груди. За пару дней до приступа на глаза попалась брошюра, как вести себя во время приступа. Это спасло мне жизнь. Успев вызвать бригаду скорой помощи, я заранее, пока силы не покинули меня, открыл дверь, чтобы врачи могли без препятствий войти в квартиру.
Бригада увезла меня в больницу, где я провел 1,5 недели. После выписки врач посоветовал пройти ангиографию кровеносных сосудов. Послушался без разговоров. Не знал, что так сильно хочу жить, пока не столкнулся с угрозой преждевременно умереть. Обследование выявило закупорку коронарных артерий. Врачи рекомендовали операцию АКШ на сердце, отзывы и прогнозы были благоприятными. Не послушался профессионалов и горько поплатился за недоверие. Следом случился второй приступ, после которого я чудом выкарабкался.
Жена настояла на операции АКШ, отзывы о которой тщательно изучила в интернете, читая профильные материалы, переписываясь с людьми, пережившими несчастье. Сдался перед уговорами, решил пройти шунтирование в Израиле, хотя раньше считал, что проживу столько, сколько отмеряно свыше. Операция проводилась в клинике Ассута под внутривенным наркозом. Очнулся я в палате интенсивной терапии, вокруг провода, трубки, полная стерильность.
На следующий день меня перевели в обычную палату, где врачи начали сразу приучать меня к освоению физической нагрузки. До этого я изучал отзывы об АКШ сердца на форумах и видел, что пациенты пишут о скором возвращении в привычную жизнь. У меня болело тело, настроения не было, хотелось лежать и не шевелиться, но врач настоял на упражнениях. В первый день перевода в палату я сидел, пока медсестра поправляла мою постель.
Через три дня я потихоньку ходил вокруг кровати. Силы возвращались, самочувствие улучшалось. Спустя шесть дней я поднимался по лестнице и опускался вниз. На седьмой день меня отпустили домой. Я не ожидал, что специфику аортокоронарного шунтирования отзывы пациентов передают так точно. Действительно, всего неделя после сложнейшего вмешательства хирургов, а я отпущен домой, где уход и обработку раны проводит медсестра, приходящая проверить состояние дел. Сначала даже не верилось, но оглядываясь назад, понимал, что за неделю сделал многое, неплохо восстановился.
Врачам отдельное спасибо. Несмотря на мои сопротивления, мягко, но настойчиво делали свое дело. Выдали мне программу реабилитации. Уехал домой, строго соблюдаю предписания медиков. Первое время пил обезболивающие лекарства из-за сильной боли в груди. Помню, как медсестра сказала – не надо быть героем, если сильно болит. Надо выпить препарат и успокоить боль.
Спустя месяц после операции мне разрешили садиться за руль, но еще не снят запрет на перевозку пассажиров. Сказали, будут смотреть по состоянию, когда разрешат вернуться к исполнению обязанностей. Шрам уже подзатянулся и выглядит аккуратно. Почти зажила рана на ноге, откуда была изъята вена
Читая про аортокоронарное шунтирование, отзывы пациентов о сексе, я обратил внимание, что перенесших операцию людей интересует этот вопрос. Интересно, но после первого сердечного приступа мне не хотелось даже думать об интиме
Мы с женой вместе 44 года, за это время она располнела и не вызывает такого желания, как раньше. Однако после АКШ я стал хотеть близости с каждым днем сильнее.
Могу оставить об операции АКШ отзыв по собственным впечатлениям. На протяжении всего периода лечения я старался не унывать, а напротив, шутить, смеяться, быть на позитиве. Старался не думать о возможном осложнении, так как шунтирование перестает быть экзотической операцией, становясь стандартной процедурой. Надеюсь, что в России вскоре уровень медицины достигнет израильского. Считаю, что позитив помог мне справиться с ситуацией. Врачи Ассуты провели работу надлежащего качества. Я доволен, планирую жить как можно дольше. И, конечно, врачи проявили мастерство, подарив мне возможность радоваться каждому дню».
Получить программу лечения
Расходы
По данным CDC , средняя стоимость госпитализации (только), связанной с операцией коронарного шунтирования, в Соединенных Штатах в 2013 году составила 38 707 долларов при совокупных затратах на госпитализацию в 6,4 миллиарда долларов. Международная федерация планов здравоохранения оценила среднюю стоимость госпитализации и оплаты врачей за операцию коронарного шунтирования в различных странах, как показано в таблице ниже.
В Австралии операция коронарного шунтирования стоит 2268,75 долларов. Тем не менее, тем, кто включен в программу здравоохранения Medicare, предоставляется скидка 75%, при этом размер пособия составляет 1701,60 долларов США.
| Страна | Расходы |
|---|---|
| Соединенные Штаты | 75 345 долларов США |
| Новая Зеландия | 40 368 долларов США |
| Швейцария | 36 509 долл. США |
| Аргентина | 16 492 долл. США |
| Испания | 16 247 долл. США |
| Нидерланды | 15 742 долл. США |
| Индия | 1 583 долл. США |
| Австралия | 567,15 долл. США |
Классификация
Хирурги используют различные соединения в зависимости от локализации поражённых сосудов и их количества:
- аортокоронарное шунтирование — соединение с аортой;
- маммакоронарное шунтирование — соединение с грудной артерией.
Разница между шунтами заключается в том, что они получают питание из разных сосудов: из внутренней грудной артерии и аорты.
Аортокоронарный шунт
Из руки или ноги выделяют сосуд и соединяют его с аортой. Второй конец вшивается ниже участка суженной венечной артерии. Это позволяет обеспечить питание поражённого участка миокарда напрямую из аорты, что положительно сказывается на метаболических процессах в миокарде и обеспечивает его нормальное функционирование. У пациента улучшается переносимость физических нагрузок, уменьшается выраженность болевого синдрома.
Маммарокоронарный шунт
Маммарокоронарный шунт соединяет маммарные (грудные) артерии и повреждённые атеросклерозом коронарные сосуды сердца. Анатомия расположения сосудов позволяет соединять левую внутреннюю артерию груди с левой венечной, а правую — с правой венечной либо с межжелудочковой артерией.
Бимаммарное шунтирование
Проводится при распространённом поражении венечных сосудов. Оперативное вмешательство рекомендуется при неэффективности ранее проведённого АКШ, при тромбозе вен (невозможности их использования), сужении и закупорке шунта, сужении лучевых артерий. Преимущества данного метода:
- прочность стенки;
- устойчивость к образованию холестериновых бляшек и тромбов;
- широкий просвет грудной артерии.
Миниинвазивное коронарное шунтирование
Доступ к венечным артериям получают путём небольшого разреза в межребёрном промежутке слева от грудины. Грудная клетка при этом не вскрывается. Заживление происходит намного быстрее, а операция считается менее травматичной. Хирургическое вмешательство проводится без подключения к аппарату искусственного кровообращения, на работающем сердце. Миниинвазивная операция проводится при повреждении 1 или 2-х коронарных ветвей на передней стенке левого желудочка. Существенный недостаток данного метода – невозможность обеспечить полноценное восстановление коронарного кровотока.
Коронарное стентирование сосудов сердца
Считается щадящей, малоинвазивной, внутрисосудистой операцией на сосудах сердца, которая заключается в расширении суженной артерии путём расправления введённого стента. Стентирование обычно проводится сразу после коронароангиографии, которая позволяет выявить степень поражения венечной артерии и подобрать необходимый по диаметру и длине стент.
Коронароангиография
Коронароангиография — рентгеноконтрастный метод исследования, с помощью которого оценивается состояние артерий сердца. Коронарография наиболее точный и достоверный способ диагностики , который позволяет решить вопрос о тактике лечения пациента в каждой конкретной ситуации, например о возможности продолжения лечения медикаментами, необходимости проведения таких лечебных процедур, как ангиопластика и стентирование или аортокоронарного шунтирования. Данная процедура является инвазивной, что подразумевает введение специального катетера в условиях операционной и может выполняться как для диагностических целей, так и для контроля состояния сосудов после уже проведенных операций.
Новая старая операция
Ишемическая болезнь и ее острое проявление — инфаркт миокарда, к сожалению, всегда стабильно держались в тройке лидеров по уничтожению человеческих жизней. Боролись с непроходимостью коронарных сосудов по-разному. В первой половине XX века обходились терапевтическими методами — использовали различные группы медикаментов. Затем на помощь терапевтам-кардиологам поспешили кардиохирурги.
Приятно осознавать, что первым операцию АКШ разработал и провел наш соотечественник — ленинградский профессор Василий Иванович Колесов. Произошло это в 1964-ом году, а уже в 1966-ом всесоюзный конгресс кардиологов принял решение запретить вредоносную операцию. Гонения на Колесова продолжались до тех пор, пока революционным методом лечения ИБС не заинтересовалась мировая медицинская наука. Методику операции начали совершенствовать и развивать, травматичность самой операции и количество послеоперационных осложнений уменьшалось, количество успешно прооперированных росло. Разработки российских ученых позволили вдвое сократить время проведения операции, и теперь дать новую жизнь сердцу хирурги могут за 1-6 часов, в зависимости от тяжести заболевания.
Нормальные хирурги всегда идут в обход
Решение о необходимости АКШ тому или иному пациенту врач принимает, учитывая все данные лабораторных, функциональных, рентгеновских и инструментальных исследований. Каждый человек индивидуален, и заболевание течет у всех по-разному, поэтому и методы лечения используются разные. Суть АКШ состоит в создании обходных путей кровоснабжения сердечной мышцы — шунтов, минуя пораженные атеросклерозом коронарные артерии. Называется такой обходной путь анаcтомозом. Материалом для него чаще всего является вена самого пациента, взятая из-под кожи бедра. Один конец вены вшивается в аорту, второй — в коронарную артерию ниже места сужения (закупорки). В последнее время кардиохирурги предпочитают использовать для создания шунта не вены, а артерии, взятые либо с внутренней поверхности грудной стенки, либо с предплечья. Артерия более долговечна и приспособлена работать именно в условиях высокого кровяного давления, а в аорте оно максимально. По данным литературы, шунт, сделанный из подкожной вены (бедро), не подвергается закупорке на протяжении года в 80-90 процентах случаев и на протяжении 10 лет в 65 процентах случаев. Внутренняя грудная артерия (грудная стенка) исправно служит в течение года в 98 процентах случаев и в течение 10 лет в 90 процентах случаев. Лучевая артерия (предплечье) безотказно работает течение года в 93,5 случаев и в течение 5 лет в 83 процентах случаев. Именно поэтому популярность АКШ растет в геометрической прогрессии, а количество прооперированных исчисляется миллионами.
Реабилитация после аортокоронарного шунтирования
Больные, перенесшие аортокоронарное шунтирование, в течении нескольких первых дней после операции пребывают в реанимации. Перевод в общее отделение осуществляется после полного восстановления сознания, дыхания, кровообращения
В раннем послеоперационном периоде важно придерживаться таких правил:
- Не перенапрягаться, постепенно и плавно выполнять все разрешенные врачом движения (сидеть, вставать с кровати, ходить).
- Контролировать дыхание (дышать умеренно глубоко и плавно) с целью предотвращения воспаления легких, ускорения заживления грудины и восстановления двигательной активности грудной клетки;
- Если есть желание покашлять – не сдерживайтесь и не бойтесь этого делать. Редкий умеренный кашель улучшает состояние легких.
Ежедневно выполняют перевязки и контроль за заживлением раны. Швы снимают на 9–14 день. Несмотря на заживление кожи, костный рубец в такое время еще очень слабый. Обеспечить более быстрое рубцевание помогают специальные послеоперационные бандажи для грудной клетки.
Швы на груди удаляются перед выпиской из клиники, а в области ноги (если для шунта бралась подкожная вена бедра) через 7 — 10 дней. Даже несмотря на то, что роль удаленной вены на себя берут мелкие вены на ноге, всегда есть некоторый риск отека. Поэтому пациентам рекомендуется носить эластичный чулок в первые четыре — шесть недель после операции.
Реабилитация после аортокоронарного шунтирования сердца начинается с момента выхода из реанимации. Больному будет выдан список правил, которые необходимо соблюдать. На первом этапе самыми важными можно назвать:
- Ложиться и вставать только при помощи специального троса. Он крепится на больничной кровати так, чтобы человек мог хвататься за него руками и не опираться на локти. В противном случае существует риск расхождения грудной клетки.
- Дренаж сохраняется в течение первых двух суток постоперационного периода, затем удаляется.
- Поскольку при наркозе страдают легкие, рекомендовано разрабатывать их с помощью специального аппарата. Можно использовать обыкновенный детский мяч.
- Нельзя постоянно лежать. После тяжелой операции люди испытывают упадок сил, но врачи настоятельно рекомендуют проходить хотя бы несколько раз по больничному коридору.
При благополучном течении выписку производят на седьмой-десятый день. Однако к полноценной жизни возвращаться можно будет нескоро. Три месяца предписано использовать трос для того, чтобы ложиться на кровать и вставать с нее. Бандаж носится постоянно, снимать его на ночь или потому что «слишком туго» нельзя. Родственникам больного придется научиться обрабатывать грудные и ножные швы. Для этого понадобится:
- стерильный бинт;
- медицинский пластырь;
- раствор хлоргексидина либо перекиси водорода;
- бетадин.
Обработка швов проводится во избежание воспалений и появления лигатурных свищей дважды в день. Также прописываются медикаменты: антибиотики, препараты, разжижающие кровь и способствующие заживлению. Поскольку стенокардия и другие показания АКШ часто сопровождаются гипертоническим синдромом, нужно внимательно следить за давлением с помощью тонометра. Диабетикам потребуется поддерживать оптимальный уровень сахара в крови и соблюдать диету особенно строго.
Аритмия
По данным Всемирной Организации Здравоохранения, аритмиями – нарушениями ритма сердечных сокращений, страдает более 40% людей старше 50 лет. Впрочем, не только они. Этот коварный недуг выявляют даже у детей и нередко – на первом-втором году жизни. Чем же он коварен? А тем, что иногда маскирует под болезни сердца патологии других жизненно-важных органов. Еще одна неприятная особенность аритмии – скрытность протекания: пока болезнь не зайдет слишком далеко, вы можете о ней не догадываться…
Читайте в этой рубрике:
- как выявить аритмию на ранней стадии;
- какие ее формы наиболее опасны и почему;
- когда больному достаточно лечения антиаритмическими препаратами, а в каких случаях не обойтись без операции;
- как и сколько с живут с аритмией;
- какие приступы нарушения ритма требуют немедленного вызова скорой, а при каких достаточно принять таблетку успокоительного.
А также всё о симптомах, профилактике, диагностике и лечении различных видов аритмий.
Количество выполненных
АКШ — одна из наиболее распространенных процедур, выполняемых во время пребывания в больнице в США; на его долю приходилось 1,4% всех операций в операционных, выполненных в 2011 году. Однако с 2001 по 2011 год его объем снизился на 46%, с 395 000 операционных процедур, выполненных в 2001 году, до 213 700 процедур в 2011 году.
В период с 2000 по 2012 год количество выполненных операций АКШ уменьшилось в большинстве стран ОЭСР . Однако оставались существенные различия в частоте процедур: в США на 100 000 человек проводится в четыре раза больше операций АКШ, чем в Испании. Эти различия, по-видимому, не тесно связаны с частотой сердечных заболеваний , но могут быть связаны с различиями в финансовых ресурсах, возможностях, протоколах лечения и методах отчетности.