Шунтирование сосудов
Содержание:
- Когда нужна хирургия?
- Маневры внутри грудной клетки
- Реабилитация в послеоперационный период
- Лечение
- Возможные осложнения при аорто-бедренном шунтировании
- Инновации в медицине
- Показания к операции шунтирования сосудов сердца
- Диагностика
- Показания и противопоказания к проведению АКШ сердца
- Анализы и диагностика
- Классификация
- Клинтона подставил фаст-фуд
- Что такое атеросклероз и эндартериит?
- 4.Жизнь после шунтирования
- Как проводится операция
- Методика проведения коронарного шунтирования
Когда нужна хирургия?
Вышеперечисленные меры — это практически все, что может потребоваться пациенту для лечения атеросклероза. К сожалению, когда болезнь заходит далеко, изменения в сосудах значительные, этих мер становиться недостаточно. Тогда требуется хирургическое лечение. Только Ваш лечащий врач, хирург может решить, нуждаетесь ли Вы в этом лечении.
Обычно, когда вопрос ставиться об оперативном вмешательстве, очень важным этапом является ангиография. Это рентгенографическое исследование, которое сопровождается введением контрастного раствора (красителя) в сосудистую систему через шприц в области паха или руки. Ангиограмма показывает «карту» Ваших артерий и дает точное расположение сужений и закупорок, являющихся причиной вышеперечисленных симптомов. Некоторые из сужений и блоков могут быть ликвидированы при помощи баллонного катетера, введенного в сосуд через специальную иглу. Баллон располагается напротив сужения и затем раздувается, расширяя сосуд. Это так называемая ангиопластика. Другие сужения и закупорки, неподдающиеся ангиопластике, лечатся при помощи хирургической операции – шунтирования, т.е. формирования обхода места закупорки.
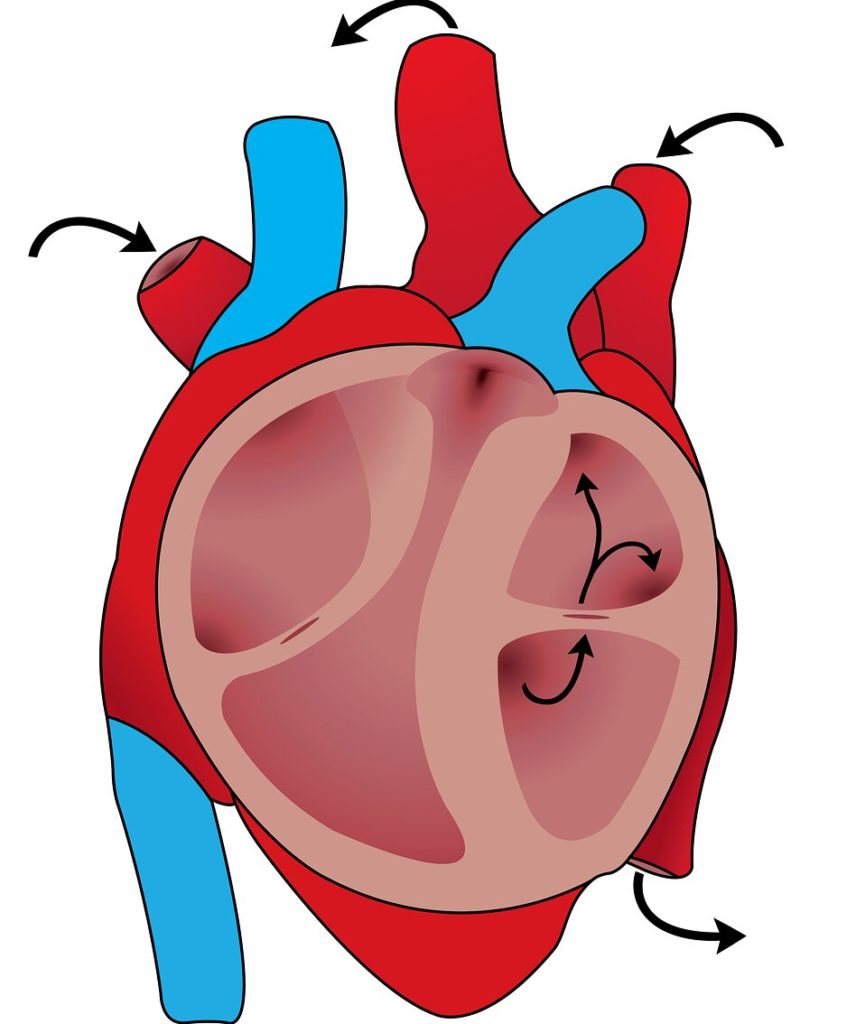
Сосудистый шунт можно описать, как объездную дорогу, построенную вокруг перенаселенного города. Перенаселенный город — это сужение в сосуде, а двойная дорога — это собственно «шунт». При данной методике суженный или заблокированный участок не удаляется, а шунт присоединяется в области здорового сосуда выше и ниже участка сужения. На картинке показана схема данной методики.
Выбор материала для шунтирования зависит от места расположения пораженного участка артерии. Чаще всего протез сосуда устанавливается вместо брюшной аорты и артерий конечностей. При данной локализации протез может безукоризненно работать в течение многих лет. Шунт в области бедра и голени очень часто изготавливается из Вашей собственной вены, которая может быть использована как «запасная деталь».
При некоторых шунтированиях хорошего результата можно достичь только с использованием искусственного протеза. В таком случае хирург должен решить, какой из них наиболее подходит в данном случае.
Маневры внутри грудной клетки
В любом случае, чтобы добраться до сердца, хирургам необходимо вскрыть грудную клетку. А вот как именно ее вскроют — зависит от того, как именно решат оперировать пациента врачи — останавливая сердце на время операции или не останавливая. Выбор зависит от конкретного пациента и конкретной ситуации. Исторически первым вариантом была операция именно на остановленном сердце. На время вмешательства кровь из сердца отводится в специальный аппарат искуcственного кровообращения. Там кровь обогащается кислородом и возвращается в организм опять же минуя сердце. Для проведения такого варианта операции грудина рассекается по средней линии и грудная клетка открывается практичеcки целиком. Длительность вмешательства — от 3 до 6 часов, в зависимости от количества накладываемых анастомозов.
Понятно, что послеоперационная реабилитация в этом случае гораздо длиннее, так как необходимо полное сращение рассеченной кости. Обычно для полного восстановления функций после операции с искуcственным кровообращением требуется несколько месяцев. В настоящее время все более широкое применение находят менее травматичные варианты операции — через минидоступ на работающем сердце. Это стало возможным благодаря развитию хирургической и эндоскопической техники. Разрез при таком варианте производится в межреберье, между ребрами вводится специальный ранорасширитель, который помимо всего еще и уменьшает колебания сердца. Целостность костей в этом случае не нарушается, операция длится 1-2 часа, послеоперационное пребывание в клинике — не больше недели.
Понятно, что такой вариант АКШ требует высокого мастерства хирурга. Американский кардиохирург Роберт Емери, начав выполнять коронарное шунтрирование из минидоступа, охарактеризовал эту операцию как более легкую для больного и более трудную для хирурга. Еще один немаловажный факт — уменьшается риск снижения интеллекта пациента. Ученые Дьюкского медицинского центра (США) обследовали 261 пациента, которым была сделана операция аортокоронарного шунтирования с применением искусственного кровообращения и пришли к выводу, что больше чем у половины из них наблюдалось снижение интеллекта. К моменту выписки из больницы умственная работоспособность была заметно понижена у 53 процентов больных. Через полгода после выписки такие проблемы отмечены у 24 процентов пациентов. Подобные проблемы не возникают у пациентов, которым операция сделана на работающем сердце без применения искусственного кровообращения.
Реабилитация в послеоперационный период
Реабилитация проходит в несколько этапов.
Через 10 дней после шунтирования сосудов сердца затягивается шов, а через полгода заживает костный каркас грудины.
На первом этапе послеоперационной реабилитации пациент должен придерживаться диеты, регулярно выполнять дыхательную гимнастику.
Чтобы избежать застоя крови в легких, и практиковать умеренные физические — гимнастика в положении лежа и ходьба.
Заниматься лечебной физической гимнастикой и принимать лекарственные средства, прописанные лечащим врачом.
Настоятельно рекомендуется отказаться от вредных привычек — никотина и алкоголя. Исключить из рациона жирное, жареное, острое и соленое.
Ввести в меню овощи и фрукты, кисломолочные продукты, постное мясо и постную рыбу.
При условии соблюдения врачебных предписаний прогнозы после хирургического вмешательства положительны.
В среднем, если аортокоронарное шунтирование сердца прошло успешно, пациенты живут после операции более десяти лет.
Лечение
Существует три главные возможности лечения стенокардии напряжения: медикаментозное, коронарное стентирование (ангиопластика с установкой стентов) и коронарное шунтирование. В любом случае лечение начинается с активного воздействия на факторы риска: с низкохолестериновой диеты, с отказа от курения, с нормализации артериального давления и т. д.
Каждый пациент, которому поставлен диагноз ИБС, должен в отсутствие противопоказаний принимать как минимум три препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин) и статин (например, аторвастатин, розувастатин).
Надо иметь в виду, что ни коронарное стентирование, ни коронарное шунтирование в целом не удлиняет жизнь. Есть лишь избранные группы пациентов, для которых это не верно. Так, шунтирование удлиняет жизнь у больных с поражением нескольких сосудов в сочетании с сахарным диабетом, при сильно сниженной общей сократительной функции сердца, при поражении проксимальных (начальных) отделов левой коронарной артерии.
Стентирование при стабильной стенокардии тоже имеет ограниченный набор жизненных показаний, и в целом служит улучшению качества жизни (то есть устранению симптомов), а не ее продолжительности. Надо иметь в виду, что стентированная артерия хоть и выглядит на снимках, как нормальная, на деле таковой не является. Стенты (расправленные металлические пружины) подвержены тромбозу и другим осложнениям. Поэтому после стентирования в течение длительного времени необходимо принимать не только аспирин, но и другой антиагрегант — клопидогрел, а это, в свою очередь, увеличивает риск кровотечений.
В любом случае решение о методе лечения надо принимать вместе с лечащим врачом, терапевтом или кардиологом, а не с ангиографистом и не с кардиохирургом — теми, кто выполняет стентирование или шунтирование.
Возможные осложнения при аорто-бедренном шунтировании
Аорто-бифеморальное шунтирование достаточно сложная и травматичная операция. Работа хирурга может быть очень сложной из за значительного изменения стенок аорты и бедренных артерий. Иногда это приводит к осложнениям, связанным с кровотечением и требует больших усилий для коррекции.
Пациенты с распространенным атеросклерозом часто имеют проблемы с сосудами сердца и мозга, которые необходимо выявлять до предполагаемой операции. Если они значительные, то первым этапом необходимо их устранить. В нашей клинике для этого используются щадящие эндоваскулярные методы. Однако при тяжелых операциях иногда возможно развитие инфаркта миокарда или инсульта, поэтому мы стараемся оперировать таких больных методами эндоваскулярной хирургии или щадящими хирургическими способами.
Иногда в местах разрезов на бедре может скапливаться лимфа и развивается отек. Это обратимое осложнение. Скопления жидкости удаляются шприцом под контролем ультразвука и, как правило, полностью исчезают через 7-10 дней.
Инновации в медицине
Американские кардиохирурги создали программы искусственного интеллекта, с помощью которых можно предполагать, насколько велик риск развития тех или иных осложнений после АКШ. Благодаря полученным данным, ученые установили, чем человек раньше начинает ходить в послеоперационный период, тем у него лучшие прогнозы на быстрое восстановление.
Доктор Шишонин рекомендует, у кого есть возможность, пройти профессиональные программы на медицинских лечебных тренажерах. Грамотно подобранная кардиотренировка не нагружает миокард, но при этом прорабатывает все основные мышцы тела. Она направлена на активацию кровотока, что помогает снять нагрузку с сердца, облегчить его работу и одновременно улучшить кислородный обмен во всех органах и тканях нашего тела.
Важно. Если пациент не будет выполнять рекомендации по питанию и правильной реабилитационной нагрузке, то, скорее всего, через некоторое время у него возникнет рецидив, но повторную операцию он не перенесет, поэтому делать ее никто не будет. При проблемах с сердечно-сосудистыми заболеваниями нужно срочно и кардинально менять свои взгляды на правильный образ жизни.

Показания к операции шунтирования сосудов сердца
Устанавливаются на основании симптомов, а также рентгенологических и инструментальных исследований. Операцию назначают коллегиально (кардиохирург, интервенционный кардиолог) после согласования с пациентом.
Операция на сердце показана при:
- Стенозировании ствола левой коронарной артерии ≥50%.
- Трехсосудистом поражении коронарного русла ≥70%.
- Двухсосудистом стенозировании коронарного русла с проксимальным поражением передней нисходящей артерии ≥70%.
- Двухсосудистом стенозировании коронарного русла ≥70% без проксимального поражения передней нисходящей артерии с выраженной стенокардией.
- Однососудистом проксимальном поражении передней нисходящей артерии ≥70% с выраженной стенокардией при шунтировании левой внутренней грудной артерии.
- При внезапной сердечной смерти в анамнезе в результате предполагаемой ишемически-опосредованной желудочковой тахикардии с поражением основной коронарной артерии ≥70%.
Диагностика
При постановке диагноза учитываются основные и дополнительные критерии.
Основные:
- Типичные приступы стенокардии покоя и напряжение, выявленные на основе анамнеза и наблюдения.
- Убедительные признаки, указывающие на стенокардию.
- Положительные результаты нагрузочных проб.
- Положительные результаты коронарографии.
Дополнительные:
- Нарушения сердечного ритма и проводимости.
- Признаки, указывающие на наличие сердечной недостаточности.
Более точным методом является стресс-эхокардиография, суть его заключается в нагрузке миокарда и увеличении его потребности в кислороде посредством введения добутамина, чреспищевой стимуляции или физической нагрузке с последующим наблюдением в изменении работы сердца в условиях стресса.
Некоторые инструментальные методы исследования помогают определить внесердечные признаки развития стенокардии, например, рентгеноскопия грудной клетки позволяет увидеть аортоатеросклероз, а реовазография— атеросклероз сосудов нижних конечностей.
Биохимический и клинический анализы крови позволяют увидеть гиперлипидемию, которая является фактором риска развития стенокардии и ИБС в целом.
Сцинтиграфия миокарда позволяет визуализировать мышечный слой сердца и отследить участки ишемии, при этом используется радиофармакологический препарат, который фиксируется на участках миокарда с ишемией.
Диагноз стенокардии необходимо подтвердить различными методами исследований. Одним из самых простых и доступных методов является электрокардиограмма. Очень хорошую информацию о течении заболевания даёт кардиограмма, сделанная во время приступа боли.
Важно производить пробы на нагрузки, чтобы получить информацию о реакции сердца при них. Это тредмилтест, ходовая проба, велоэргометрия и другие. При нагрузках миокард нуждается в повышенном количестве кислорода, и это позволяет выделить ишемию, если она имеется
При нагрузках миокард нуждается в повышенном количестве кислорода, и это позволяет выделить ишемию, если она имеется.
Проводят также рентген коронарных артерий — коронарную ангиографию. Она даёт чёткую и конкретную видимость поражений сердечных артерий.
Существует интракоронарное ультразвуковое исследование. Оно в обычный перечень мероприятий по исследованию стенокардии не входит. Используется, чтобы получить срезы в поперечнике артерии коронарной. Ввиду этого рассчитывается объём бляшки, размер артерии и уровень стеноза.
Диагноз стенокардии напряжения может быть поставлен кардиологом на основании анализа жалоб, клинико-лабораторного и инструментального обследования. Наиболее информативным методом диагностики стенокардии напряжения является ЭКГ, снятая во время приступа.
В этот период можно зафиксировать смещения ST-сегмента вверх (при субэндокардиальной ишемии) или вниз (при трансмуральной ишемии). Для провокации ишемии используются нагрузочные пробы: тредмил тест, велоэргометрия, холодовая проба, ишемический тест, проба с атропином, ЧПЭКС.
В процессе ЭхоКГ производится оценка сократительной способности миокарда, исключается другая сердечная патология. Проведение стресс-ЭхоКГ необходимо для оценки ишемического ответа миокарда на стрессовое воздействие и оценки подвижности левого желудочка.
Коронарография (КТ- коронарография, мультиспиральная КТ- коронарография) позволяет выявить локализацию и степень сужения артерий сердца, определить показания к оперативному лечению стенокардии напряжения.
Достоверным методом выявления ИБС является ПЭТ сердца. Стенокардию напряжения необходимо отличать от гастроэзофагеального рефлюкса, язвенной болезни желудка, пневмоторакса, плевропневмонии, ТЭЛА, межреберной невралгии, перикардита, пороков сердца, мерцательной аритмии, других видов стенокардии.
Часто для подтверждения наличия у пациента ишемической болезни сердца используют пробы с нагрузкой. Для проведения такой пробы пациент под врачебным контролем выполняет какую-либо физическую нагрузку, а врач в это время контролирует показатели ЭКГ.
Оптимальным методом диагностирования стенокардии напряжения является мониторирование ЭКГ по Холтеру. В этом случае пациенту дается специальный прибор, способный записывать работу сердца на протяжении 24 часов.
Получая на руки холтеровский монитор, пациент обычно получает и рекомендацию вести дневник нагрузок, чтобы у врача было больше данных для анализа.
Для того чтобы выяснить степень поражения артерий атеросклеротическими бляшками, применяется коронарная ангиография.
Также врач обычно по своему усмотрению назначает ряд лабораторных анализов.
Показания и противопоказания к проведению АКШ сердца
Аортокоронарное шунтирование, показания к проведению операции:
- очень сильный стеноз коронарных артерий,
- закупорка магистральных артерий на 60-70%,
- противопоказания к стентированию и ангиопластике,
- сильная стенокардия, не поддающаяся медикаментозной коррекции,
- одновременное поражение коронарных артерий и клапанов сердца.
Однако надо учитывать при назначении коронарного шунтирования и противопоказания. Несмотря на то, что АКШ сердца показывает высокую эффективность, необходимо взвесить все за и против, проанализировать состояние здоровья и убедиться, что данная операция — наилучший вариант.
Противопоказания для аортокоронарного шунтирования
- Сужение всех коронарных артерий,
- Фракция выброса левого желудочка меньше 30%.
Кроме того для коронарного шунтирования противопоказаниями также могут быть:
- Хронические тяжелые заболевания легких,
- Онкологические болезни,
- Почечная недостаточность.
Однако данные противопоказания относительны и решение, делать шунтирование коронарных артерий или нет, даже при наличии какого-то из них принимается индивидуально с учетом особенностей здоровья и конкретной ситуации.
Анализы и диагностика
Полную информацию о состояния сосудистой системы сердца получают после проведения коронароангиографии и мультиспиральной компьютерной томографии. Оба метода исследования позволяют оценить степень поражения венечных сосудов и определиться с дальнейшей тактикой лечения.
МРТ сердца и коронарных сосудов
Магнитно-резонансная томография считается неинвазивным диагностическим исследованием, который основывается на методе ядерного магнитного резонанса. МСКТ позволяет получить чёткое изображение сердца и оценить состояние коронарных сосудов. Абсолютные противопоказания:
- наличие зажимов, скоб и имплантов из металла;
- наличие инсулиновой помпы, кардиостимулятора, феррамагнитного импланта и других электронных систем.
Цена исследования колеблется в диапазоне от 15 до 35 тысяч рублей. В сравнении с магнитно-резонансным методом исследования КТ сердца является более информативным в плане оценки состояния сосудистой системы сердца.
Дополнительные методы обследования:
- коагулограмма;
- биохимический и общий анализ крови;
- УЗИ органов брюшной полости;
- липидный спектр;
- рентгенография органов грудной клетки;
- УЗДС нижних конечностей;
- ЭКГ;
- ЭхоКГ;
- анализ мочи.
Классификация
Хирурги используют различные соединения в зависимости от локализации поражённых сосудов и их количества:
- аортокоронарное шунтирование — соединение с аортой;
- маммакоронарное шунтирование — соединение с грудной артерией.
Разница между шунтами заключается в том, что они получают питание из разных сосудов: из внутренней грудной артерии и аорты.
Аортокоронарный шунт
Из руки или ноги выделяют сосуд и соединяют его с аортой. Второй конец вшивается ниже участка суженной венечной артерии. Это позволяет обеспечить питание поражённого участка миокарда напрямую из аорты, что положительно сказывается на метаболических процессах в миокарде и обеспечивает его нормальное функционирование. У пациента улучшается переносимость физических нагрузок, уменьшается выраженность болевого синдрома.
Маммарокоронарный шунт
Маммарокоронарный шунт соединяет маммарные (грудные) артерии и повреждённые атеросклерозом коронарные сосуды сердца. Анатомия расположения сосудов позволяет соединять левую внутреннюю артерию груди с левой венечной, а правую — с правой венечной либо с межжелудочковой артерией.
Бимаммарное шунтирование
Проводится при распространённом поражении венечных сосудов. Оперативное вмешательство рекомендуется при неэффективности ранее проведённого АКШ, при тромбозе вен (невозможности их использования), сужении и закупорке шунта, сужении лучевых артерий. Преимущества данного метода:
- прочность стенки;
- устойчивость к образованию холестериновых бляшек и тромбов;
- широкий просвет грудной артерии.
Миниинвазивное коронарное шунтирование
Доступ к венечным артериям получают путём небольшого разреза в межребёрном промежутке слева от грудины. Грудная клетка при этом не вскрывается. Заживление происходит намного быстрее, а операция считается менее травматичной. Хирургическое вмешательство проводится без подключения к аппарату искусственного кровообращения, на работающем сердце. Миниинвазивная операция проводится при повреждении 1 или 2-х коронарных ветвей на передней стенке левого желудочка. Существенный недостаток данного метода – невозможность обеспечить полноценное восстановление коронарного кровотока.
Коронарное стентирование сосудов сердца
Считается щадящей, малоинвазивной, внутрисосудистой операцией на сосудах сердца, которая заключается в расширении суженной артерии путём расправления введённого стента. Стентирование обычно проводится сразу после коронароангиографии, которая позволяет выявить степень поражения венечной артерии и подобрать необходимый по диаметру и длине стент.
Клинтона подставил фаст-фуд
Для 58-летнего Клинтона боль в сердце была подобна грому среди ясного неба. Диагноз, поставленный врачами, поверг в шок не только самого Клинтона, но и всех американцев, привыкших к спортивному и подтянутому, а значит, здоровому президенту. Сначала экс-президент свалил всю вину на своих предков, сказав о генетической предрасположенности к ИБС, но затем признался, что основная причина — увлечение ресторанами быстрого питания. «Я возможно причинил себе вред, тем что долгие годы был крайне неразборчив в еде», — пояснил Клинтон. Обследование выявило серьезные проблемы с кровотоком в четырех коронарных артериях, просвет некоторых из них оказался суженным на 90 процентов.
Что такое атеросклероз и эндартериит?
При облитерирующем эндартериите возникает спазм сосудов. Длительный спазм ведет к изменению внутренней стенки артерии, ее огрубению, утолщению. В результате страдают ткани конечностей. Эндартериит характерен для мужчин в возрасте 20-30 лет.
Причина облитерирующего атеросклероза — всем известная атеросклеротическая бляшка: место скопления холестерина и других жиров. Атеросклероз — системный процесс, он поражает артерии во многих органах. Кроме нижних конечностей, его «добычей» становятся головной мозг, сердце, почки.
Атеросклеротическая бляшка растет в просвет артерии, образуются тромбы, и кровоснабжение нижних конечностей резко ухудшается. Атеросклероз поражает, как правило, крупные сосуды: аорту, подвздошные артерии, отходящие от нее артерии бедра и голени. Чем выше ощущается боль, тем ближе к сердцу пораженная артерия, тем тяжелее протекает болезнь. У атеросклероза свой «контингент» — мужчины старше 40. Подавляющее большинство из них — курильщики. Поскольку кровоснабжение тканей уменьшается, оставшиеся без кислорода клетки мертвеют, погибают — развивается гангрена. И тогда неминуема ампутация — пальца, стопы, части голени, колена, бедра… Страшно. Особенно если учесть, что инвалидами становятся молодые, трудоспособные мужчины. Омертвение может развиваться постепенно, а может наступить внезапно. Резкая боль в ноге говорит о том, что произошла катастрофа. В чем еще проявляются заболевания артерий? Возникают зябкость, покалывание, жжение в кончиках пальцев. Нога бледнеет, становится холодной на ощупь. Кожа стоп и голеней сохнет, шелушится. Замедляется рост ногтей, на ноге выпадают волосы.
В большинстве случаев специалист может установить предположительный диагноз уже на основании осмотра. Чтобы уточнить диагноз, врач может назначить обследование, включающее реовазографию, термографию, ультразвук. Один из самых информативных методов диагностики заболеваний артерий — ангиография — рентген сосудов после заполнения их специальным контрастным веществом. Полученная информация даст врачу возможность определить тактику лечения, а главное — решить, нужна ли хирургическая операция, шунтирование пораженных артерий и создание обходного пути для кровотока.
Коварство атеросклероза заключается в том, что поражаются не только артерии ног, но и сосуды других органов. При поражении артерий сердца возникает ишемическая болезнь сердца (стенокардия, аритмия, инфаркт миокарда), при поражении почечных артерий – гипертония, при вовлечении в процесс артерий головного мозга – хроническая цереброваскулярная недостаточность и инсульт. Поэтому к обследованию привлекаются врачи смежных специальностей – терапевты, кардиологи, невропатологи.
4.Жизнь после шунтирования
Закрепить положительный результат после шунтирования при ишемической болезни сердца вы можете и сами! Главное помнить, что максимальную пользу от шунтирования вы получите, если будете придерживаться здорового образа жизни: правильно питаться и регулярно выполнять физические упражнения. Подобные изменения позволят вам обеспечить более длительное использование шунтов. Если на время реабилитационного периода вам был назначен прием профилактических медикаментов – не пропускайте ни одной таблетки! Последовательное и системное медикаментозное лечение принесет вашему организму больше пользы, чем разрозненное употребление лекарств.
Как проводится операция
Способы АКШ:
- традиционный – выполняется через разрез по середине грудины при открытой грудной клетке и при подключении сердца к аппарату искусственного кровообращения или при работающем сердце;
- малоинвазивный – проводится через небольшой разрез на груди при закрытой грудной клетке с использованием искусственного кровообращения или на работающем сердце.
Для выполнения шунта используются такие участки артерий:
- внутренние грудные артерии (используются чаще всего);
- подкожные вены ног;
- лучевые артерии;
- нижняя эпигастральная артерия или желудочно-сальниковая артерия (используются редко).
Во время одной операции может накладываться один шунт или несколько. Метод выполнения АКШ определяется индивидуальными показаниями, полученными в процессе всестороннего обследования больного, и техническим оснащением кардиохирургического учреждения.
Методика проведения коронарного шунтирования
Операция проходит под общей анестезией и требует введения премедикации. Именно с нее и начинается самый тяжелый для родственников пациента период. Затем больной доставляется в операционную, ему делается наркоз, и врачи приступают непосредственно к хирургическому вмешательству. И где бы ни производилось аортокоронарное или маммарокоронарное шунтирование, – в России, Украине, Германии или Израиле, последовательность этапов у него одинаковая.
После обработки операционного поля антисептиками производится разрез:
- при классической операции рассекается кожа и грудина под ней, жировая ткань средостения, перикард;
- при межреберном доступе – кожа, мягкие ткани в IV–V межреберье, перикард, с последующим наложением ранорасширителя;
- при миниинвазивном шунтировании, применимом только к левой передней нисходящей ветви, рассекаются те же ткани, что и при межреберном, но очень экономно. Фактически операция производится без вскрытия грудной клетки, под контролем КТ, специальными инструментами и аппаратами.
Затем извлекается необходимый сосуд, выбранный для шунтирования: большая поверхностная вена ноги или лучевая артерия – чрескожно, внутренние грудные артерии – при углублении в операционное поле. И только после этого подключается аппарат искусственного кровообращения (если врачи остановились на методе с остановленным сердцем).
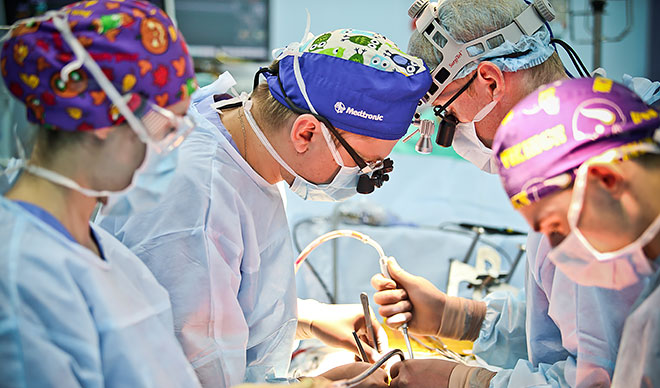 Современные кардиохирургические клиники уже могут проводить аорто-коронарное шунтирование БЕЗ вскрытия грудной клетки миниинвазивными методами
Современные кардиохирургические клиники уже могут проводить аорто-коронарное шунтирование БЕЗ вскрытия грудной клетки миниинвазивными методами
Непосредственно шунтирование заключается в подшивании одного конца трансплантата к аорте со стороны пораженного сосуда, и создании анастомоза между другим концом и сердечной артерией ниже сужения. При маммарокоронарном шунтировании конец левой грудной артерии вшивают в ветви ЛКА, а правую грудную артерию «удлиняют» протезом, проводят за грудиной к сердцу, а уж потом вшивают в целевые сосуды.
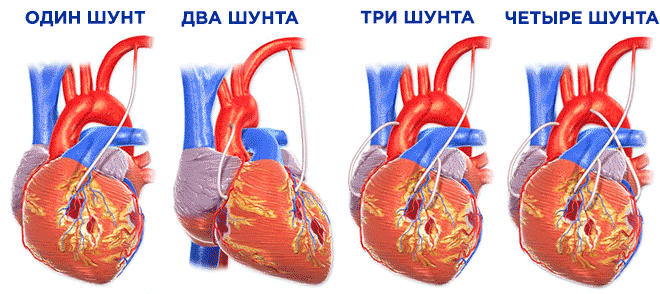 В среднем накладывают 2-3 шунта. Количество шунтов влияет на сложность и продолжительность операции.
В среднем накладывают 2-3 шунта. Количество шунтов влияет на сложность и продолжительность операции.
После главного этапа операции проводят контроль гемостаза, запускают остановленное сердце, отключая АИК, зашивают рану послойно наглухо и накладывают асептическую повязку. При чрезгрудинном доступе на грудину накладывают металлические швы. В общей сложности хирургическое вмешательство с отключением сердца длится от 3 до 6 часов, без применения АИК – от 1 до 2 часов, миниинвазивная – и того меньше.
Возможно ли повторное проведение шунтирования? Конечно, возможно, ведь при продолжающемся росте атеросклеротических бляшек несостоятельными могут стать и другие сосуды сердца. Что же касается самих шунтов, то статистика в хирургической кардиологии следующая:
- венозный трансплантат в течение 10 лет закупоривается в 35% случаев;
- лучевая артерия – в 20% случаев;
- внутренняя грудная артерия – лишь в 10% случаев.