Спаечная болезнь
Содержание:
- Виды и симптомы непроходимости кишечника
- Виды стом
- Диагностика Инвагинации кишечника:
- Диагностика инвагинации
- Клинико-лабораторные критерии, характерные для развития нарушения кровообращения в инвагинате
- Профилактика Инвагинации кишечника:
- Виды кишечной непроводимости
- Лечебная тактика
- Лечение кишечной непроходимости
- Online-консультации врачей
- Особенности клинической картины в зависимости от длительности заболевания
- Лечение инвагинации
- Аномалии твердых тканей
- Разобраться в терминологии
- Симптомы Инвагинации кишечника:
Виды и симптомы непроходимости кишечника
Кишечная непроходимость — это неотложное состояние, связанное с частичным или полным нарушением продвижения пищи по желудочно-кишечному тракту из-за механических препятствий или расстройств двигательной активности кишечника.
Существуют механический и динамический виды кишечной непроходимости.
Динамическая непроходимость проявляется парезом (снижение силы, отсутствие произвольных движений) толстой кишки, и бывает вызвана травмой, перитонитом, гипокалиемией, длительным отсутствием двигательной активности и отравлением солями тяжелых металлов.
Механическая непроходимость кишечника чаще всего обусловлена:
- Онкологической патологией — образованием опухоли в просвете кишечника;
- Перекрутом кишки (странгуляционная непроходимость);
- Наличием спаек, сращений между петлями кишечника, образовавшихся после перенесенной ранее операции;
- Удлинением нижней части ободочной кишки у пожилых людей;
- Резким переходом с естественного вскармливания на искусственное у детей до 1 года.
Признаки непроходимости кишечника, какой бы причиной она не была вызвана, одинаковы — это схваткообразные боли в животе с перерывом в 10-15 минут, тошнота, рвота (часто с запахом кала), вздутие живота и задержка стула.
Куда обратиться при симптомах непроходимости кишечника?
Кишечная непроходимость — это острое хирургическое заболевание пищеварительной системы, которое требует срочной госпитализации. Неотложную помощь при проявлении симптомах «острого живота» можно получить круглосуточно в Медицинском доме Odrex. Это крупная частная клиника с собственным отделением хирургии и службой скорой помощи.
Оперативные вмешательства на желудочно-кишечном тракте в Odrex проводят хирурги со стажем работы более 20 лет. Клиника располагает инновационным диагностическим оборудованием и оснащенными на высоком уровне операционными, с уникальными наркозными станциями и системами стерилизации воздуха.
В клинике есть современные одноместные и двухместные палаты для максимально комфортного пребывания пациентов, которые перенесли не только операции при непроходимости кишечника, но и другие оперативные вмешательства.
Виды стом
В зависимости от органа стома называется:
- трахеостома — создается на передней поверхности шеи при рассечении стенки трахеи между двумя соседними хрящевыми кольцами для восстановления движения воздушного потока по верхним дыхательным путям. Аналогично называется вставляемая в трахеостомическое отверстие трубка, поддерживающая стенки трахеи от слипания;
- гастростома — отверстие в желудке, формируется на передней брюшной стенке для подачи пищи непосредственно в желудок при повреждении, стриктуре или опухоли пищевода;
- нефростома — сделанное при пункции небольшое отверстие, в отличие от других видов вывод мочи из почечной лоханки наружу осуществляется катетером, без соединения кожи со стенкой полого органа. Нефростома необходима при блокировке оттока мочи по мочеточнику, что возникает при опухолевом поражении забрюшинных лимфоузлов, стенозе мочеточника;
- уростома — формируется из части мочеточника и, часто, резецируемого отрезка тонкой кишки, открывается в поясничной области, как и нефростома необходима для пассажа мочи при полном удалении мочевого пузыря после травмы или при раке;
- цистостома — этот вид необходим при нарушении оттока мочи по мочевыводящему каналу — уретре при аденоме или раке предстательной железы, для чего в мочевой пузырь вводится катетер, моча собирается по нему в специальный мешок;
- колостома — противоестественное анальное отверстие при выведении на брюшную стенку толстой кишки, при сдавлении её извне, обтурации её просвета опухолью или значительном сужении рубцами, имеет несколько подвидов в зависимости от уровня стомирования на протяжении кишечной трубки;
- еюностома — вывод отрезка тонкой кишки наружу в верхней части живота, часто решает задачи аналогично гастростоме и накладывается при раке желудка или его ожоге;
- илеостома — выведение на брюшную стенку конечной части тонкой кишки, причины аналогичны стомированию толстой кишки — непроходимость;
- цекостома — стомирование слепой кишки, выходное отверстие находится внизу живота справа.
Виды толстокишечных колостом:
- асцендостома — в правом подреберье выводит наружу часть восходящего отрезка ободочной кишки;
- трансверзостома — накладывается в поперечно-ободочной кишке, следующем после восходящего отдела толстого кишечника, поэтому может выходить наружу под ребрами справа или слева и на небольшом расстоянии от средней линии живота;
- десцендостома — устанавливается на нисходящей части толстой кишки, формируется в левой половине живота сбоку ниже или выше линии талии;
- сигмостома — самый частый вид колостом, располагается внизу живота слева на уровне сигмовидной кишки, необходима при раке зоны перехода толстой кишки в прямую, а также при опухолях прямой кишки.
Кишечная стома по внешнему виду может быть:
- одноствольной, когда наружу открывается только верхняя и здоровая часть кишки, остальная трубка удаляется, анальное отверстие наглухо зашивается, как правило, к такому варианту стомы прибегают при злокачественных опухолях;
- двуствольной, если на живот выводятся две части рассеченной кишки, при петлевой стоме две выведенные кишки располагаются рядом, при раздельной между кишечными отверстиями оставляют небольшой участок кожи.
По длительности существования любая стома может быть:
- временной, то есть удаляемой после ликвидации причины, вызвавшей заболевание;
- постоянной.
Диагностика Инвагинации кишечника:
При подозрении на инвагинацию кишечника у детей срочно проводят диагностику для скорейшего назначения лечения. Консервативное лечение будет менее эффективным, если медлить с диагностикой и началом терапии.
Проводят рентгеноконтрастное обследование с барием. Вещество вводится через прямую кишку. Этот метод считается не только диагностическим, то и лечебным. В предыдущие годы давление бария часто расправляло инвагинат. Но барий через перфорацию в некоторых случаях попадает в брюшную полость (о перфорации было неизвестно врачам, поскольку симптомы не проявлялись), что вызывало тяжелый перитонит.
Потому при возможности сегодня отдают предпочтение такому диагностическому методу как УЗИ. Чтобы провести дезинвагинацию (если диагноз подтвердился), в прямую кишку нагнетают воздух, это снижает вероятность и последствия перфорации. За ребенком медики наблюдают 12-24 ч после проведения процедуры.
Диагностика инвагинации
Необходима консультация детского хирурга. При нечеткой клинической картине заболевания и недостаточно убедительных данных, полученных при обследовании живота, целесообразно провести пальцевое ректоабдоминальное исследование. Это помогает иногда бимануально обнаружить инвагинацию. По извлечении пальца из прямой кишки вслед за ним довольно часто выделяется кровь со слизью.
Большое значение для ранней диагностики инвагинации имеет рентгенологическое исследование, которое проводят следующим образом
В прямую кишку под рентгенологическим контролем с помощью баллона Ричардсона осторожно нагнетают воздух и следят за постепенным его распространением по толстой кишке до выявления головки. При этом инвагинация хорошо видна на фоне газа в виде округлой тени с четкими контурами, чаще в области печеночного угла толстой кишки
Клинико-лабораторные критерии, характерные для развития нарушения кровообращения в инвагинате
В работе проанализированы результаты лечения 224 пациентов в возрасте от 3 месяцев до 15 лет с инвагинацией кишечника с 2000 по 2015 года. Основными симптомами инвагинации без осложнений являлись: приступообразное беспокойство у 217 пациентов (97%), рвота у 165 (74%), примесь крови в стуле у 54 (24 %), наличие при пальпации объемного образования в брюшной полости у 81 ребенка (36%). Осложнения инвагинации (нарушение кровообращения кишки) отмечались в 6 случаях. У всех детей с осложнениями отмечались симптомы интоксикации, дегидратации. Из 6 детей 4 ребенка поступили в поздние сроки от начала заболевания (более 40 часов от начала заболевания). Однако 2 пациента поступили с давностью заболевания до 12 часов. Мы провели анализ клинических симптомов у пациентов, которым потребовалась резекция кишки в связи с ее некрозом (Рисунок 23).
Для всех детей с некрозом кишки было характерно тяжелое состояние, независимо от давности заболевания. Однократное беспокойство практически у всех детей сменялось вялостью, адинамией. У всех пациентов отмечалась многократная рвота, преимущественно желчью. Для всех пациентов с некрозом кишки была характерна лихорадка выше 38 и стул с примесью крови. Мы проанализировали также лабораторные данные у детей с некрозом кишки (табл. 2).
У всех детей с некрозом кишки выявлены изменения электролитных показателей (снижение уровня К и Na). Кроме того отмечался выраженный лейкоцитоз, более 20 x 109/L и сдвиг показателей кислотно-основного состояния (КОС) в сторону метаболического ацидоза. У 4 пациентов с гистологически подтвержденным некрозом кишки отмечалось до операции повышение уровня лактата — фермента, который повышается при гипоксии тканей и участвует в процессе окисления глюкозы и образования молочной кислоты. В исследовании 42 пациентов без нарушения кровообращения подобных клинико-лабораторных признаков не было. В таблице 3 представлены клинические и лабораторные признаки у прооперированных детей с необратимыми нарушениями кровообращения в инвагинате. Таблица 3 — Клинико-лабораторные критерии у пациентов с некрозом кишки
При исследовании клинико-лабораторных критериев у 30 пациентов без нарушений кровообращения и с необратимыми нарушениями кровообращения, выявлена положительная статистически значимая корреляция (р 0,001).
Таким образом, оценка тяжести состояния ребенка с установленным диагнозом инвагинации кишечника является важным фактором для определении выбора метода лечения. Определены факторы риска, позволяющие заподозрить некроз кишки, такие как: вялость, рвота с желчью, симптом «малинового желе», лихорадка 38, выраженный лейкоцитоз, электролитные нарушения, изменение КОС (метаболический ацидоз), повышение уровня лактата ( более чем в 2 раза) в анализе крови. Именно сочетание выявленных факторов, а не каждый по отдельности, указывает на высокую вероятность развития некроза кишки, а следовательно является основанием для оперативного лечения детей с инвагинацией кишечника.
Профилактика Инвагинации кишечника:
Чтобы избежать инвагинации кишечника, нужно своевременно вводить качественные прикормы. Старайтесь давать ребенку адекватное его возрасту и физиологическим потребностям количество пищи, не переусердствуйте. Будьте осторожны с введением прикорма из овощей и фруктов (об этом было детальнее сказано выше).
Если у ребенка возникли проявления острых кишечных инфекций, срочно ведите его к доктору и начинайте лечения
Важно вовремя лечить глисты у детей и взрослых любого возраста, эта не такая уж безобидная проблема. Регулярно обследуйте ребенка на предмет новообразований и спаек кишечника
После операции есть риск пареза кишечника ребенка, потому важно нормализовать функционирование кишечника. После завершения операции проводят инфильтрацию корня брыжейки раствором новокаина, а также декомпрессию кишечника через аппендикостому, примененяют перидуральную анестезию
Чтобы выявить повышение температуры в постоперационном периоде, ребенку измеряют температуру каждые 3 — 4 ч.
Виды кишечной непроводимости
Принято выделять динамическую кишечную непроходимость, когда нарушается двигательная функция кишечной стенки (т.е. нарушается перистальтика и продвижение содержимого по кишечнику останавливается) и механическую кишечную непроходимость (в этом случае происходит механическая закупорка кишечника на каком-либо уровне).
Механическая непроходимость встречается значительно чаще и может развиваться вследствие закупорки кишечника инородным телом, опухолью, каловыми массами, а также вследствие сдавления или ущемления кишечника извне при спаечном процессе в брюшной полости, завороте или образовании узлов. Динамическая кишечная непроходимость может развиться при разлитом перитоните любой этиологии, при длительно не купирующихся желчной или почечной колике, после оперативного вмешательства на органах брюшной полости, при отравлениях солями тяжелых металлов, а также травмах и опухолях головного и спинного мозга (когда нарушается иннервация кишечной стенки).
Лечебная тактика
При первых симптомах заболевания пациента необходимо сразу же госпитализировать в стационар. Перед осмотром врача-хирурга запрещается принимать болеутоляющие и какие-либо другие лекарственные препараты, очищать желудок и кишечник, дабы не смазать клиническую картину и не навредить.
Если кишечная непроходимость диагностирована в начальной его стадии, можно применить консервативные методы лечения:
- Освобождение желудка и кишечника от пищевых и каловых масс с помощью зондирования и сифонной клизмы.
- Прием спазмолитиков при наличии спазмов или стимулирующих перистальтику препаратов при парезе кишечника.
- Внутривенные капельные инфузии солевых растворов для достижения водно-электролитного равновесия.
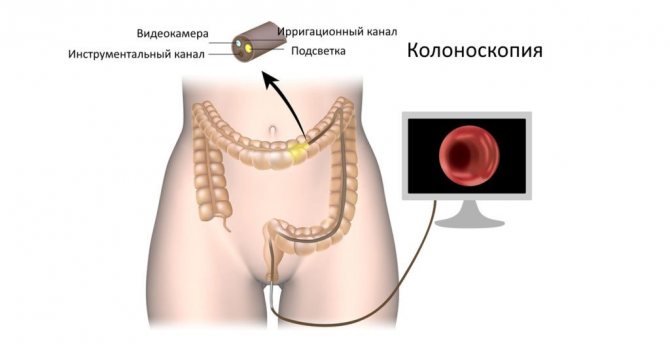
- Колоноскопия с диагностической и лечебной целью.
Если консервативный подход к лечению не устраняет заболевание, необходимо думать о механической обтурации или развитии осложнений и прибегать к оперативному вмешательству.
Применяют следующие варианты хирургического лечения:
- распутывание петель кишки;
- разрезание спаек;
- грыжепластика при наличии грыжи;
- иссечение некротизированноого участка кишки;
- наложение колостомы для вывода каловых масс наружу (при злокачественных новообразованиях и невозможности наложения анастомоза).
После операции проводится медикаментозная коррекция, которая, как правило, включает в себя антибиотикотерапию, дезинтоксикационные мероприятия, восстановление перистальтики и прочее. Основной задачей лечения является спасение жизни больного и предотвращение возможных осложнений, которые могут развиться при несвоевременной диагностике и лечении заболевания. Наиболее опасными для жизни последствиями считаются болевой шок, сепсис и перитонит.
Лечение кишечной непроходимости
Больных со сверхострой формой заболевания оперируют в экстренном порядке.
Динамическая — одна из самых частых форм в детском возрасте. Различают паралитическую и спастическую формы. Преобладает первая.
У новорожденных и грудных детей она возникает как результат функциональной неполноценности пищеварительной системы на фоне родовой черепно-мозговой травмы, пневмонии, кишечных заболеваний и сепсиса, а также после операций на брюшной и грудной полостях. У старших детей чаще развивается в послеоперационном периоде.
Явления паралитической поддерживаются гипокалиемией, обусловленной большой потерей солей и жидкости с рвотными массами, а также недостаточным поступлением в организм калия при парентеральном питании.
Клиника и диагностика. Для динамической непроходимости характерны повторная рвота с примесью зелени, нарастающее вздутие живота, задержка стула и газов и выраженная интоксикация. В результате высокого стояния диафрагмы затрудняется дыхание. Живот мягкий, перистальтика не прослушивается.
При рентгенологическом исследовании выявляют множественные чаши Клойбера, однако диаметр их невелик и расширение равномерно, в то время как при механической Н особенно резко расширены петли над препятствием.
Online-консультации врачей
| Консультация дерматолога |
| Консультация онколога |
| Консультация проктолога |
| Консультация эндоскописта |
| Консультация специалиста банка пуповинной крови |
| Консультация неонатолога |
| Консультация инфекциониста |
| Консультация детского невролога |
| Консультация онколога-маммолога |
| Консультация анестезиолога |
| Консультация генетика |
| Консультация нарколога |
| Консультация оториноларинголога |
| Консультация вертебролога |
| Консультация детского психолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Особенности клинической картины в зависимости от длительности заболевания
Клиническая картина инвагинации у детей меняется в зависимости от длительности заболевания. Поэтому мы посчитали целесообразным выделить изменения клинической картины в зависимости от сроков заболевания. Большинство детей поступили в сроки до 12 часов от начала заболевания (178 пациентов – 79,4%), но были и пациенты, которые поступили позже 48 часов – 8 детей (3,5%). На рисунке 7 представлена частота основных симптомов инвагинации при поступлении с длительностью заболевания (ДЗ) до 12 часов.
У 176 из 178 детей, которые поступили с длительностью заболевания до 12 часов, заболевание начиналось внезапно, среди полного здоровья с приступообразного беспокойства, продолжающегося от 5 до 20 минут. Начавшийся приступ боли в животе также резко прекращался и наступал «светлый» промежуток, который длился 10-30 мин. По окончании «светлого» промежутка вновь повторялись схваткообразные боли в животе, сопровождающиеся беспокойством. Рвота (как правило съеденной пищей), наблюдалась у 126 детей (71%), из них у 37,4% она была однократной. Симптом «малинового желе» отмечался только у 18 из 178 пациентов (10,1%).
В сроки от 12 до 24 часов от начала заболевания были госпитализированы 30 детей (13,9%). На рисунке 8 представлена частота клинических симптомов инвагинации с длительностью заболевания 12-24 часов.
Для детей, поступивших со сроками от начала заболевания12-24 часа было характерно сохранение приступообразного беспокойства в 100% случаев, рвота наблюдалась в 76%, при этом в 46,3% она была однократной. Однако увеличивалась частота симптома «малинового желе» до 77% (23 ребенка из 30). Температура тела у всех пациентов была нормальной.На рисунке видно, что болевой синдром, характерный для детей, поступивших с длительностью заболевания до 24 часов, начинает ослабевать и отмечался лишь в 37,5% наблюдений. Исчезает острота болевого синдрома. В 62,5% случаев однократное беспокойство детей сменялось вялостью, адинамией. Происходит заметное ухудшение общего состояния. У 62,5% детей состояние было расценено как тяжелое за счет симптомов интоксикации и дегидратации. Рвота наблюдалась у 100% пациентов, у 62,5% она имела многократный характер с примесью желчи. Сухость кожных покровов и слизистых оболочек вследствие многократной рвоты наблюдалась у 62,5% детей. Вздутие живота определялось у 4 из 8 детей (50%), однако симптомов перитонита не было ни у одного пациента. Симптом «малинового желе» при поступлении выявлен у всех 8 детей.
В сроки заболевания более 48 часов госпитализированы 8 детей (3,5%).
На рисунке 10 представлена частота симптомов инвагинации в сроки заболевания более 48 часов.
Необходимо отметить, что 5 из 8 детей в этой группе были старшего возраста – старше 7 лет. У них не было типичной, классической клинической картины инвагинации кишечника. Длительность заболевания у этих пациентов определить затруднительно, так как периодические боли в животе разной интенсивности их беспокоили длительное время, от 7 дней до 2 месяцев. Дети были оперированы с подозрением на острый аппендицит. Диагноз инвагинации у этих 5 детей установлен во время операции. Как видно на рисунке, ведущим остается болевой симптом – 100%. Рвота наблюдалась у всех больных (1-2-кратная). Симптом «малинового желе» отмечен у 3 из 8 пациентов (37,5%). Вздутие живота и симптомов перитонита не отмечались ни у одного пациента.
Таким образом, наиболее информативными клиническими симптомами инвагинации на ранних сроках являются характерное приступообразное беспокойство и рефлекторная рвота. Симптом «малинового желе» встречался у небольшого количества пациентов и возникал в основном при длительных сроках заболевания. При оценке клинического течения инвагинации необходимо помнить о динамике развития патологического процесса на разных сроках от начала заболевания.
По мере развития заболевания снижается частота симптомов, характерных для классической картины инвагинации и появляются признаки, указывающие на возможное развитие осложнений со стороны органов брюшной полости.
Лечение инвагинации
Инвагинацию можно устранить как консервативным, так и хирургическим лечением. Консервативное расправление показано при раннем поступлении ребенка в клинику (в первые 12 часов от начала заболевания). Во время диагностического рентгенологического исследования продолжают нагнетание воздуха , критерием чего является проникновение воздуха в дистальный отдел подвздошной кишки. По окончании исследования в прямую кишку вводят газоотводную трубку для удаления избыточного газа из толстой кишки.
После расправления ребенок обычно успокаивается и засыпает. В случаях поступления больного позже чем через 12 час от начала заболевания резко возрастает вероятность расстройства кровообращения ущемленного отдела кишечника. В таких случаях проводят оперативное лечение.
Прогноз зависит от сроков поступления в хирургический стационар. При ранней диагностике и своевременно произведенной операции летальных исходов от инвагинации, как правило, не наблюдается.
Аномалии твердых тканей
Такие патологии бывают трех основных видов:
- Гипоплазия и гиперплазия эмали. Для второй характерно образование отложений на зубной поверхности, для первой – появление на эмали мелоподобных пятен. Постепенно поражаются все зубы, учащаются кариесы, повышается чувствительность зубов
- Несовершенный амелогенез. Эмаль при этом покрывается желтыми или коричневыми пигментными пятнами
- Несовершенный дентиногенез. Зубы становятся желто-коричневыми, быстро стираются и очень чувствительны
Несовершенный дентиногенез
Такие патологии лечатся с большим трудом, и зачастую в итоге единственной мерой остается полное удаление, а затем протезирование.
Разобраться в терминологии
Под загадочным термином «пролапс» понимается нарушение положения тазовых органов (матки, мочевого пузыря, прямой кишки), в частности изменение анатомии влагалища, его опущение, выпадение, смещение матки ниже физиологического уровня, влекущее за собой нарушения в работе мочевой системы, кишечника.
Естественное положение органов определяется тазовыми мышцами, именно они обеспечивают стабильное положение матки при возрастании внутрибрюшного давления, физической нагрузке. Они же задействуются во время беременности и родов. Именно последний фактор, ведет к сильному растяжению мышц, что наиболее часто и становится основной причиной пролапса. Наряду с ним, могут оказывать влияние:
- наследственная предрасположенность,
- возрастная атрофия мышц,
- легочные заболевания и курение – хронический кашель,
- нарушения в работе желудочно-кишечного тракта – хронические запоры,
- стрессы, неврологические проблемы,
- хирургические вмешательств,
- подъем тяжестей и чрезмерно интенсивные занятия спортом.
Разнообразие провоцирующих патологию моментов определяет и высокую частоту диагностики пролапса. На долю патологии приходится почти 40% от всех гинекологических заболеваний.
Не факт
Мнение: «Мне рассказывали, что пролапс бывает только у пожилых женщин, а мне еще нет и 35 лет. Поговорим о проблеме, когда я выйду на пенсию».
Факт
Частое заблуждение. По данным статистики, примерно 10%- 12% пациенток гинекологов с опущением тазовых органов моложе 30 лет. Причинами могут стать врожденные анатомические особенности, определяющие недостаточность мышц тазового дна, истощение структур вследствие беременностей, а также использование во время родов вспомогательных технологий – щипцов, ведущее в том числе и к разрыву тканей. Стремление к идеальной фигуре тоже может вызвать пролапс из-за резкой потери массы тела и чрезмерных физических нагрузок.
Не факт
Мнение: «Всегда думала, что пролапс равно недержание мочи».
Факт
Часто пролапс диагностируется при обращении женщины к врачу по поводу снижения качества интимной жизни, причем его отмечает и партнер. Других симптомов на первых этапах может и не быть. При выраженной патологии возникает болевой синдром, чувство давления и тяжести, ощущение инородного тела в половых органах. Частые позывы к мочеиспусканию одно из проявлений пролапса, свидетельствующее уже и об ослаблении связочного аппарата мочевого пузыря. Однако, это проявление заболевания часто становится самым тягостным, из-за постоянной, навязчивой необходимости посетить туалет, а также из-за страха опорожнения мочевого пузыря во время полового контакта. Кроме того, может беспокоить недержание газов, запоры, трудности с дефекацией (иногда требуется вправление стенок влагалища для того, чтобы очистить кишечник).
Не факт
Мнение: «Зачем тратить время и деньги на обследование, когда и так все понятно. Выпадение половых органов нельзя не заметить»
Факт
Аппаратная визуализация состояния тазового дна позволяет наиболее точно оценить характер и выраженность патологического процесса. Для чего используют ультразвуковую диагностику, рентген. При этом наиболее современные методы УЗИ-диагностики дают возможность оценить и состояние тазовой мускулатуры. Процедуры безболезненные, и по сравнению с другими методами диагностики не очень дорогостоящие. При необходимости получить расширенную картину заболевания врач может также направить на МРТ. Без диагностики не может идти речи о качественном лечении.
Не факт
Мнение: «Пролапс – заболевание современное, раньше женщины такое состояние за болезнь не считали, и не лечили».
Факт
Уже в V веке до н.э. женщины использовали специальные приспособления для удержания матки внутри организма. Они получили название – влагалищные пессарии. Сейчас это силиконовые или пластиковые кольца, имеющие более 100 модификаций, назначаемые для устранения генитального пролапса дамам пожилого возраста. То есть тем, кому не показаны другие методы коррекции. Ограничение применения пессариев связано с частыми побочными явлениями: эрозиями, увеличением количества выделений, риском инфекционных заболеваний.
Не факт
Мнение: «Лучше жить с пролапсом, чем согласиться на хирургическую операцию. Да еще и риски рецидива высокие, зачем себя мучить»
Факт
Симптомы Инвагинации кишечника:
Среди первых симптомов кишечной инвагинации называют боли в животе, которые наступают как бы схватками. Их повторение совершается каждые 15-20 минут. Часто при болях возникает и рвота у грудничка. Между приступами ребенок выглядит нормально. При развитии ишемии кишечника, которое происходит позже, живот болит постоянно. Ребенок становится вялым, поскольку болезнь изматывает его.
В слизистую происходят кровоизлияния, потому при исследовании в кале обнаруживают кровь (ректальное исследование). Иногда у ребенка случается стул в виде «малинового» желе. Пальпационные методы выявляют такое проявление заболевания как сосискообразный тяж в брюшной полости. Перфорация обнаруживает проявление перитонита. Фиксируют выраженную болезненность и напряжение мышц передней брюшной стенки. Малыш щадит пораженную область. На развитие шока указывают такие проявления как тахикардия и одышка.