Коронарное кровообращение — coronary circulation
Содержание:
- Как узнать есть ли у меня ИБС?
- Методика проведения исследования
- Чувствительная иннервация
- Стенты с лекарственным покрытием
- Возможности 64 МСКТ в диагностике
- Как выполняют амбулаторную коронарографию?
- Подготовка к процедуре
- Процесс формирования бляшки
- Возрастные особенности сердца
- Анатомические особенности
- ПЕРИКАРД
- Определение
- Что влияет на здоровье сосудов сердца?
- Часто задаваемые вопросы
Как узнать есть ли у меня ИБС?
Симптомы – стенокардия.
Часто первым симптомом ИБС является стенокардия- боль в груди, связанная с недостаточным притоком крови к сердцу. Стенокардия, возникшая впервые, — очень опасна. Она часто в течение 2-3 недель приводит к развитию инфаркта миокарда. Это состояние требует срочных действий. Как отличить стенокардию?
- Боль чаще всего локализуется за грудиной — по центру грудной клетки.
- Боль возникает при физической нагрузке и заставляет пациента остановиться или хотя бы замедлить шаг.
- При остановке боль проходит в течение 3-5 минут.
Если Ваши симптомы похожи на стенокардию- срочно обращайтесь к врачу, до инфаркта миокарда могут оставаться считанные часы.
Если боли возникают в левой половине грудной клетки, если они связаны с дыханием, держатся в течение дня, вероятность стенокардии минимальна. Однако, точно поставить диагноз сможет только врач.
К сожалению, нередко ИБС «дебютирует» инфарктом миокарда, что может привести к необратимым последствиям для сердца.
Методика проведения исследования
МСКТ ангиография основана на технике сканирования в течение артериальной фазы во время быстрого пассажа контрастного вещества.
Специальной подготовки пациента к исследованию не требуется. Выполняется МСКТ в амбулаторном порядке. Больной находится в положении лежа на спине. После предварительного сканирования, необходимого для точного определения расположения интересующих органов в обследуемой области, внутривенно болюсом вводится контрастное йодсодержащее вещество, затем с небольшой задержкой начинается сканирование под контролем в течение чуть более 10 секунд, в дальнейшем полученные данные обрабатывает компьютер. Полное время исследования пациента занимает около 15-20 минут. Окончательные данные в дальнейшем доступны для анализа и построения 4-х мерных изображений.
Развитию метода способствовали:
1. высокая диагностическая ценность,
2. относительная простота выполнения,
5. скорость получения информации,
4. удобство для пациента (отсутствие необходимости в премедикации, в предварительной сдаче анализов и т.д.),
5. а также то, что МСКТ является первой неинвазивной техникой визуализации коронарных артерий, не требующей госпитализации, без риска интра — и послеопрерационных осложнений.
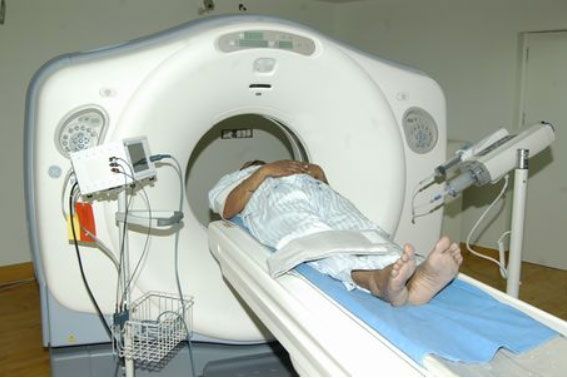 |
| Рис.32. Методика проведения исследования |
Чувствительная иннервация
Она может быть как сознательной, так и рефлекторной. Чувствительная иннервация сердца первого типа осуществляется:
- Нейронами спинномозговых узлов (первыми). Их рецепторные окончания образуются дендритами в слоях стенки сердца.
- Вторыми нейронами симпатической нервной системы. Они находятся в собственных ядрах задних рогов спинного мозга.
- Третьими нейронами. Расположены в вентролатеральных ядрах. Их дендриты отходят к клеткам четвёртого и второго слоёв постцентральной извилины.
Что относительно рефлекторной иннервации? Её обеспечивают нейроны нижнего и верхнего узлов блуждающего нерва, о котором столько всего было рассказано выше.
Есть ещё один нюанс, который необходимо отметить вниманием. Чувствительную иннервацию сердца (на схеме это обычно не показывается) осуществляют афферентные клетки второго типа Догеля, что находятся в узлах сердечных сплетений
Именно благодаря их дендритам в стенке сердца формируются рецепторы, с которыми замыкающиеся на эффекторных нейронах аксоны образуют внецентральную рефлекторную дугу. Она является очередной сложной системой, обеспечивающей мгновенную регуляцию кровоснабжения всех локальных отделов человеческого сердца.
Это – средний мышечный слой сердца. Он составляет основную часть его массы, о чём уже упоминалось выше
И раз речь идёт про деятельность сердца, то миокард обойти вниманием нельзя
Его особенность – создание ритмических движений мышцы (чередование сокращений с расслаблением). Но вообще, у миокарда четыре свойства – возбудимость, автоматизм, проводимость, а также сократимость. О каждом из них вкратце стоит рассказать.
Возбудимость. По сути, это «ответ» сердца на раздражитель (химический, механический, электрический). Интересно, что реагирует мышца только на сильные воздействия. Раздражитель допороговой силы ею не воспринимается. Это всё из-за особого строения миокарда – возбуждение по нему проносится быстро. Поэтому, чтобы мышца отреагировала, оно должно быть ярко выраженным.
Автоматизм и проводимость. Так называется способность пейсмейкерных клеток (водителей ритма) к инициации спонтанного возбуждения, при котором не требуется участие нейрогуморального контроля. Оно возникает в проводящей системе, после чего распространяется по всем частям миокарда.
Сократимость. Это свойство, понять которое легче всего. И тут есть кое-какие особенности. Мало кто знает, что сила сокращений зависит от длины мышечных волокон. Чем больше крови притекает к сердцу – тем сильнее они растягиваются. И тем мощнее становятся сокращения
Это важно, так как от силы зависит полное опорожнение сердечных полостей, что, в свою очередь, поддерживает равновесие количество притекающей и утекающей крови.
Стенты с лекарственным покрытием
Стенты с лекарственным покрытием или стенты, выделяющие лекарственные препараты, совершили революцию в ангиопластике. Вероятность рестеноза при лечении , например, снизилась на порядок и составляет менее 5%. Это означает, что эффект полученный при практически гарантирован на всю жизнь. Стенты с лекарственным покрытием оказались средством выбора у определенной категории пациентов, например с сахарным диабетом, при поражениях большой длины и на развилках артерий, при которых «обычные» стенты почти наверняка «зарастают». Также, незаменимы стенты с лекарственным покрытием и для лечения больных с трофическими язвами, с поражениями артерий голени.
Конечно не бывает методов лечения, лишенных недостатков. В связи с тем, что стенты с лекарственным покрытием выделяют препараты, противодействующие размножению клеток, они медленнее приживаются. Клетки, выстилающие изнутри поверхность стента обеспечивают наиболее совершенную защиту от тромбов. Поэтому после имплантации стентов с лекарственным покрытием необходимо длительно принимать препараты против тромбообразования. Кроме того, точность подбора диаметра и длины стента, аккуратность в выполнении процедуры приобретают решающее значение и несмотря на кажущуюся простоту в применении, стенты с лекарственным покрытием требуют высокого мастерства оператора.
Технология развивается, появились стенты с лекарственным покрытием второго и третьего поколения, стенты на основе биорастворимых материалов и временные стенты. Все они также выделяют лекарственные препараты. На сегодня, стенты с лекарственным покрытием — основной инструмент в руках врачей. В сочетании с медикаментозной терапией современные стенты позволяют быстро, «малой кровью», эффективно и безопасно устранять симптомы, вызванные заболеваниями артерий.
Возможности 64 МСКТ в диагностике
64 МСКТ используется в диагностике сердечно-сосудистой системы при :
1. ()
2. Заболеваниях аорты (коарктации, аневризмы, диссекции и т. д.)
3. Поражении периферических артерий (облитерирующий атеросклероз артерий нижних конечностей, атеросклероз сонных артерий и т. д.)
4. Миокардитах
5. Перикардитах
6. Инфекционных эндокардитах
7. Тромбоэмболии легочной артерии
8. Врожденных аномалиях развития сердечно-сосудистой системы
9. Приобретенных пороках сердца (к примеру, кальциноз аортального клапана с развитием стеноза или недостаточности и т. д.)
10. Аритмиях.
| Рис.1. 3-D реконструкция коронарных артерий при МСКТ. Визуализируются ствол ЛКА, ПМЖА, ПКА по всей длине. |
I. Коронарные артерии сердца.
| Рис.2. МСКТ сердца. Аневризма в области верхушки левого желудочка (стрелка), кальциноз коронарных артерий. |
| Рис.3. МСКТ сердца. Разрыв межжелудочковой перегородки при остром инфаркте миокарда (стрелка). |
| Рис.4. 3-D реконструкция у пациента после АКШ и ЧТКА со стентированием.Рисунок слева: стрелками отмечены аорто — коронарные шунты. Рисунок справа: стеноз проксимального сегмента коронарной артерии и ниже — функционирующий стент. |
| Рис.5. КАГ (E, F) и МСКТ коронарных артерий( A, B, C, D). Гемодинамически значимый стеноз ПКА (стрелки). |
II. Экстра- и интракраниальные сосуды.
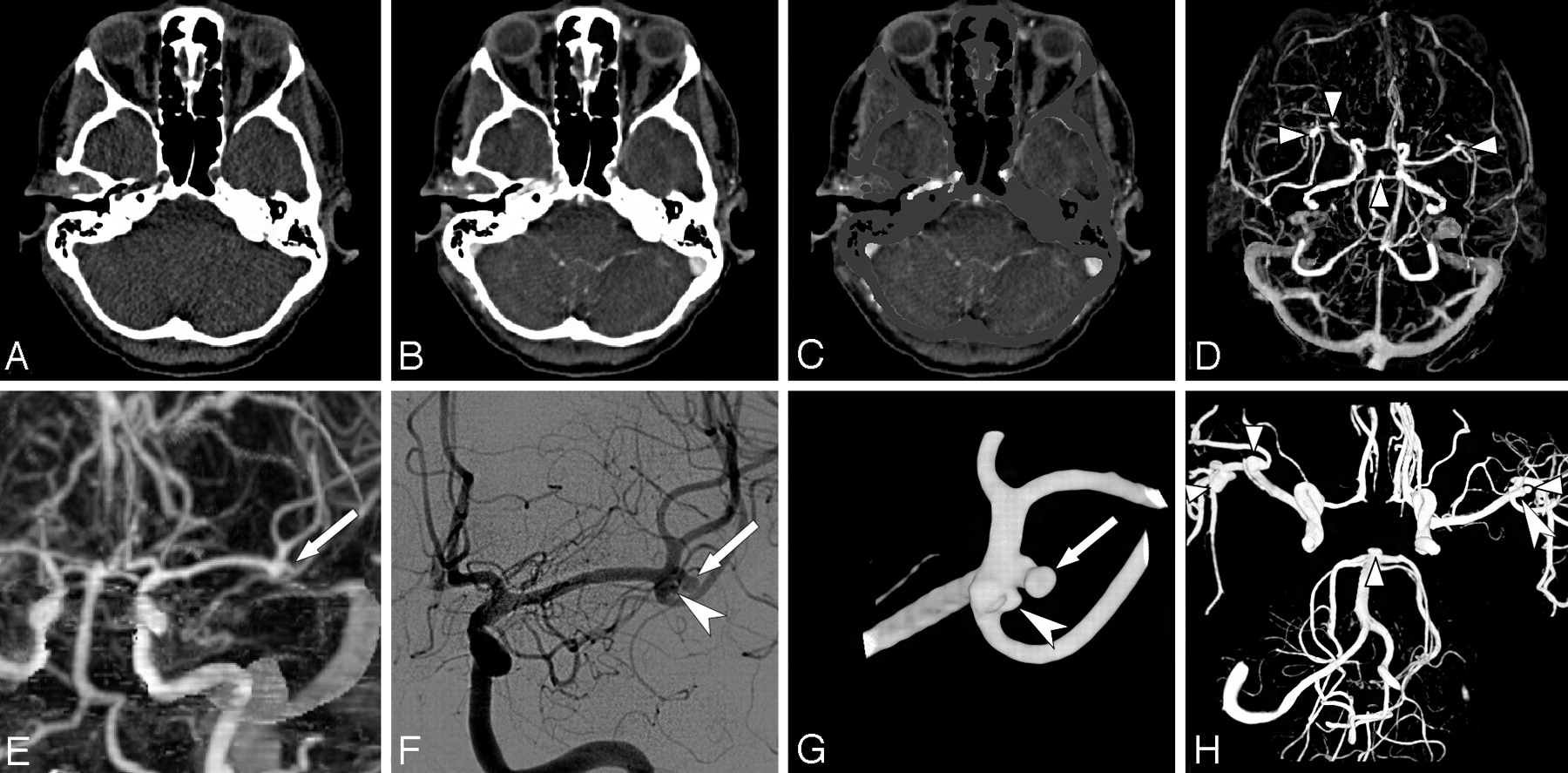
| Рис.6-7. Диагностированная аневризма артерии при МСКТ интракраниальных артерий (стрелки). |
| Рис.8. МСКТ 3-D реконструкция сонных артерий. Стеноз левой внутренней сонной артерии (стрелка). |
III Дуга аорты, грудная и брюшная аорта.
| Рис.9. МСКТ у пациента с коарктацией аорты (А,В) (стрелка). Аортография (С,D). Контроль за эффективностью эндоскопического лечения, последующее наблюдение(E,F). |
| Рис.10. МСКТ у пациента с коарктацией аорты . |
| Рис.11. Аномалия развития, двойная дуга аорты (стрелки). |
| Рис.12. МСКТ у пациента с вазоренальной артериальной гипертензией. Стеноз правой почечной артерии (стрелка). |
| Рис.13-14. МСКТ 3-D реконструкция брюшной аорты и периферических артерий. Справа: стеноз верхней мезентериальной артерии (стрелка). Слева: окклюзия правой подвздошной артерии (стрелка). |
IV. Периферические артерии верхних и нижних конечностей.
| Рис.15-16. 3-D реконструкция периферических артерий при МСКТ. Окклюзия левой подколенной артерии (стрелка). Множественные атеросклеротические поражения, правой бедренной и правой подколенной артерии. |
V. МСКТ сердца.
| Рис.17. Аномалия развития коронарных артерий. ЛКА берет начало от ПКА (стрелка). |
| Рис.18-19. МСКТ. Артальный клапан (слева), митральный и аортальный клапаны (справа). Норма. |
| Рис.20-21. Слева — бикуспидальный аортальный клапан (стрелка). Справа-кальцинированный бикуспидальный аортальный клапан (стрелка). |
| Рис.22-23. Кальциноз аортального клапана (стрелка). Справа протез аортального клапана. |
| Рис.24. Инфекционный эндокардит. Вегетации на аортальном клапане (стрелка). |
1.
| Рис.25. МСКТ сердца. Визуализируется увеличенный правый желудочек (стрелка). |
2.3.4.
| Рис.26. Добавочная правая легочная вена (стрелка) выявленная при МСКТ(A) и трансторакальной ЭХОКГ(B). Общее устье (двойная стрелка) левой легочной вены выявленное при МСКТ (C) и трансторакальной ЭХОКГ (D). |
| Рис.27. 64-МСКТ устьев легочных вен. |
| Рис.28. МСКТ сердца, миксома левого предсердия (стрелка) |
| Рис.29-30. Экссудативный перикардит, выпот (стрелки). |
VI. Легочные сосуды.
| Рис.31. МСКТ визуализация сердца, легких, легочных вен и артерий. |
Как выполняют амбулаторную коронарографию?
Алгоритм проведения коронарографии в амбулаторных условиях включает три этапа. На первом этапе осуществляется отбор больных на диагностическую процедуру, проводятся необходимые дополнительные обследования. Показания к коронароангиографии: — выявленная или подозреваемая ; — боли за грудиной, подозрительные на стенокардию; — инфаркт миокарда; — планируемая операция по поводу пороков сердца; — сердечная недостаточность, желудочковые нарушения ритма. Показания к коронарографии определяются лечащим врачом в соответствии с принятыми критериями. В ходе подготовки пациента к проведению КАГ выполняются необходимые анализы и исследования. Помимо этих, могут выть назначены дополнительные исследования. Второй этап амбулаторной КАГ- собственно процедура ангиографии. Пациент поступает в палату дневного стационара. После оценки стабильности его состояния, проводится премедикация и он транспортируется в рентгенооперациюнную, где и выполняется процедура коронарографии. После обезболивания зоны доступа приступают к исследованию — специальный катетер проводят через артерию предплечья в просвет коронарных артерий. С помощью катетера в кровь вводится рентгеноконтрастное вещество, благодаря которому просвет сосудов становится видимым на специальном приборе — ангиографе. В ходе коронарографии устанавливают степень и размер поражения коронарных сосудов, что и определяет дальнейшую тактику лечения. Данная процедура является малотравматичной, что позволяет проводить ее под местной анестезией без применения общего наркоза. Длительность процедуры, как правило, не превышает 20 мин. Из операционной больной в сопровождении медицинского персонала доставляется в палату дневного стационара. Третий этап амбулаторной КАГ- наблюдение за пациентом в условиях палаты дневного стационара в течение 4-5 часов после выполненного исследования. В палате больной может пить воду или соки без ограничений, обедать. При отсутствии осложнений пациента отпускают домой. В день проведения амбулаторной КАГ пациент получает заключение с рекомендациями о дальнейшей тактике лечения и диск с результатом коронарографии. При возникновении осложнений во время выполнения или в контрольный период предусмотрена госпитализация больных в блок интенсивного наблюдения стационара.
Подготовка к процедуре
Проводится коронарография сосудов сердца после того, как пациент к ней подготовится:
за неделю до процедуры пациенту необходимо прекратить приём препаратов, разжижающих кровь (если такие ранее были показаны);
за несколько дней пациент должен сдать кровь на общий анализ, биохимию, ВИЧ, сифилис, гепатит, резус-фактор;
за 2-3 дня пациент проходит ЭКГ и ЭХО (УЗИ сердца);
если процедура назначена на утро, то последний приём пищи и воды должен быть вечером, не позднее 18:00 (в противном случае во время процедуры может начаться рвота);
с утра перед процедурой необходимо опорожнить мочевой пузырь и кишечник (чаще всего делают очистительную клизму).
Процесс формирования бляшки
Согласно теории патогенеза липидной инфильтрации, в развитии атеросклероза ведущее место занимает атерогенез. Это сложный процесс формирования атеросклеротической бляшки, который развивается согласно определённой схеме. Она состоит из нескольких этапов, имеющих чёткую последовательность. От того, на какой стадии патогенеза находится болезнь, зависит её клиника, а соответственно схема лечения.
Появление жировых пятен и полосок
Это начальный этап в патогенезе атеросклероза. Первичная стадия заболевания носит название липоидоз. В это время происходит формирование пенистых клеток. Далее они оседают на эндотелиальной выстилке крупных сосудов в виде едва заметных жировых напластований, которые выглядят как пятна желтоватого цвета. По мере развития болезни происходит постепенное слияние пятнистых элементов, что приводит к появлению липидных полос на интиме сосудов.
На фоне изменений, характерных для первичного звена патогенеза атеросклероза, повышается проницаемость стенок сосудистого русла. Проходимость сосудов не изменяется, кровоснабжение органов осуществляется в штатном режиме, поэтому пациенты не наблюдают ещё у себя никаких симптомов заболевания.
Первичная закупорка
Вторая стадия в патогенезе атеросклероза носит название липосклероз. Морфогенез этого этапа заключается в том, что в сформированных ранее жировых полосах начинается процесс разрастания соединительной ткани, что приводит к их фиброзу. Фиброзная бляшка имеет ядро, которое представлено скоплением липидных частиц.
Атеросклеротическая бляшка имеет плотную текстуру, значительно увеличивается в объёме, приобретает округлые очертания. Эти негативные изменения приводят к тому, что жировое напластование выступает в просвет сосудистого русла, становясь препятствием на пути у тока крови. На этом этапе патогенеза диагностика заболевания становится информативной – с помощью инструментальных методов представляется возможным визуализировать наличие патологических разрастаний внутри сосудов, обнаружить нарушения кровотока на пораженном участке сосудистого русла.
Осложнённая бляшка
В том случае, если не были предприняты никакие лечебные действия, патогенез атеросклероза переходит на следующую стадию, для которой характерна определённая патологическая анатомия. Ядро, состоящее из жира, значительно увеличивается в размерах. Это провоцирует повреждение сосудистой сети атеросклеротического образования, что приводит к кровоизлияниям в его полость. Фиброзная капсула подвергается истончению, разрушается, на её поверхности постепенно образуются дефекты: трещины, язвы.
На этой стадии патогенеза заболевания пациенты, страдающие атеросклерозом, подвержены опасности тромботических осложнений. Из-за разрыва бляшки её увеличившееся липидное ядро попадает в просвет сосудистой сети. С током крови жировой шар может закупорить тот или иной сосуд, став причиной ишемических повреждений органа, который кровоснабжается данным участком сосудистого русла. Конечный этап патогенеза атеросклероза – это отложение кальциевых солей в атеросклеротических новообразованиях, а также в стенках поражённых сосудов.
Схема патогенеза атеросклероза сосудов
Возрастные особенности сердца
Сердце у новорожденного имеет округлую форму. Его поперечный диаметр равен 2,7-3,9 см, длина сердца в среднем составляет 3,0-3,5 см. Передне-задний размер — 1,7-2,6 см. Предсердия по сравнению с желудочками велики, причем правое из них значительно больше левого. Сердце растет особенно быстро в течение года жизни ребенка, причем длина его увеличивается больше, чем ширина. Отдельные части сердца изменяются в разные возрастные периоды неодинаково: в течение 1-го года жизни предсердия растут сильнее, чем желудочки. В возрасте от 2 до 6 лет рост предсердий и желудочков происходит одинаково интенсивно. После 10 лет желудочки увеличиваются быстрее предсердий. Общая масса сердца у новорожденного равна 24 г, в конце 1-го года жизни увеличивается примерно в 2 раза, к 4-5 годам — в 3 раза, в 9-10 лет — в 5 раз и к 15-16 годам — в 10 раз. Масса сердца до 5-6 лет больше у мальчиков, чем у девочек, в 9-13 лет, наоборот, она больше у девочек, а в 15 лет масса сердца вновь больше у мальчиков, чем у девочек.
Миокард левого желудочка растет быстрее миокарда правого желудочка, и к концу 2-го года жизни его масса вдвое больше массы правого желудочка. В 16 лет эти соотношения сохраняются. У детей 1-го года жизни мясистые трабекулы покрывают почти всю внутреннюю поверхность обоих желудочков. Наиболее сильно развиты трабекулы в юношеском возрасте (17-20 лет). После 60-75 лет трабекулярная сеть сглажена и её сетчатый характер сохраняется только в области верхушки сердца.
У новорожденных и детей всех возрастных групп предсердно-желудочковые клапаны эластичны, створки блестящие. В 20-25 лет створки этих клапанов уплотняются, края их становятся неровными. В старческом возрасте происходит частичная атрофия сосочковых мышц, в связи с чем может страдать функция клапанов.
У новорожденных и детей грудного возраста сердце располагается высоко и лежит поперечно. Переход сердца из поперечного положения в косое начинается в конце 1-го года жизни ребенка. У 2-3-летних детей преобладает косое положение сердца. Нижняя граница сердца у детей до 1 года расположена на один межрёберный промежуток выше, чем у взрослых людей, верхняя граница — на уровне второго межреберья, верхушка сердца проецируется в четвертом левом межрёберье (кнаружи от среднеключичной линии). Правая граница сердца наиболее часто располагается соответственно правому краю грудины или на 0,5—1,0 см вправо от него. По мере увеличения возраста ребенка изменяются отношения грудино-рёберной (передней) поверхности сердца к грудной стенке: у новорожденных эта поверхность сердца образована правым предсердием, правым желудочком и большей частью левого желудочка. С передней грудной стенкой соприкасается главным образом желудочки; у детей старше 2 лет, кроме этого, к грудной стенке прилежит ещё часть правого предсердия.
Перикард новорожденного имеет шаровидную (округлую) форму. Объем полости перикарда незначителен, он плотно облегает сердце. У новорожденных верхняя граница перикарда располагается очень высоко по линии, соединяющей грудиноключичные суставы; нижняя его граница соответствует нижней границе сердца. Перикард новорожденного подвижен, так как грудино-перикардиальные связки, фиксирующие у взрослого перикард, развиты слабо. К 14 годам границы перикарда и его взаимоотношения с органами средостения аналогичны таковым у взрослого.
Анатомия человека. В 2-х томах. Т.2 / Авт.: Э.И.Борзяк, В.Я.Бочаров, Л.И.Волкова и др.; / Под ред. М. Р. Сапина.— М.:Медицина, 1986.— 480 с. Анатомическое строение сердца и сосудов — Ангиология:
с.156-161 ;
с.161-168 ;
с.168-176 ;
с.176-179 ;
с.179-200 ;
с.200-215 ;
с.215-235 ;
с.235-245 .
Анатомические особенности
Согласно схемы сосудов сердца выделяют два основных ствола коронарных сосудов:
- правая коронарная артерия – исходит от правого аортального синуса, отвечает за кровенаполнение правого и задне-нижней стенки левого желудочков и некоторой части межжелудочковой перегородки;
- левая – исходит из левого аортального синуса, далее подразделяется на 2-3 мелкие артерии (реже четыре); наиболее значимыми считаются передняя нисходящая (передняя межжелудочковая) и огибающая ветви.
В каждом отдельном случае анатомическое строение сосудов сердца может варьироваться, поэтому для полноценного изучения показана кардиография сосудов сердца (коронарография) с использованием йодсодержащего контрастного вещества.
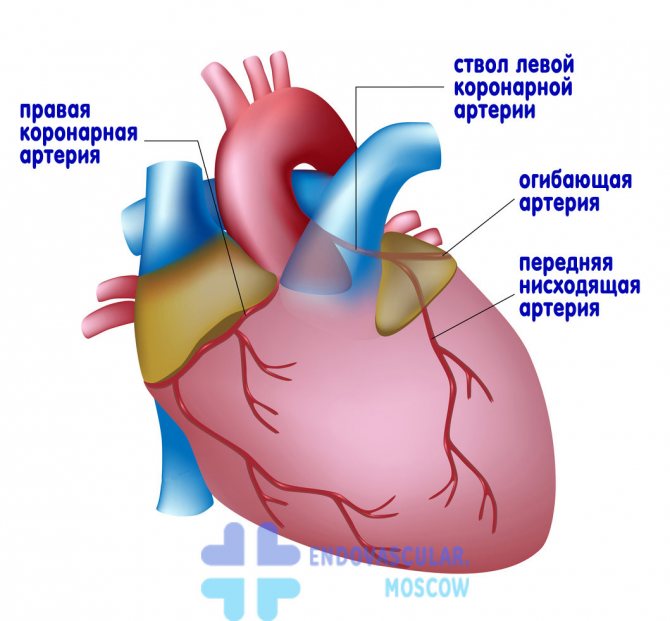
Анатомия коронарных артерий
Основные ветви правой коронарной артерии: ветвь синусного узла, конусная ветвь, правожелудлочковая ветвь, ветвь острого края, задняя межжелудочковая артерия и задне-боковая артерия.
Левая коронарная артерия начинается стволом, который делится на переднюю межжелудочковую и огибающую артерии. Иногда между ними отходит промежуточная артерия (a.intermedia). Передняя межжелудочковая артерия (передняя нисходящая) отдает диагональные и септальные ветви. Основными ветвями огибающей артерии являются ветви тупого края.
ПЕРИКАРД
Перикард, pericardium (околосердечная сумка) (рис. 113), отграничивает сердце от соседних органов, является тонким и в то же время плотным прочным фиброзно-серозным мешком, в котором расположено сердце. Он состоит из двух слоев, имеющих различное строение: наружного — фиброзного и внутреннего — серозного. Наружный слой — фиброзный перикард, pericardium fibrosum, возле крупных сосудов сердца (у его основания) переходит в их адвентицию. Серозный перикард, pericardium serosum, имеет две пластинки (два листка) — париетальную (lamina parietalis), которая выстилает изнутри фиброзный перикард, и висцеральную (lamina visceralis), которая покрывает сердце, являясь наружной его оболочкой — эпикардом. Другими словами, эпикард — висцеральный листок перикарда. Париетальная и висцеральная пластинки перикарда переходят друг в друга в области основания сердца, в том месте, где фиброзный перикард сращен с адвентицией крупных сосудов (аорты, легочного ствола, полых вен).
Между париетальной пластинкой серозного перикарда снаружи и его висцеральной пластинкой (эпикардом) имеется щелевидное пространство — перикардиальная полость, cavitas pericardialis, охватывающая сердце со всех сторон и содержащая небольшое количество серозной жидкости.
Рис. 113. Перикард (после удаления сердца; видны отверстия крупных сосудов).1 — truncus pulmonalis; 2 — vv. pulmonales sinistrae; 3 — sinus obliquus pericardii; 4 — lam. parietalis pericardii; 5 — v. cava inferior; 6 — vv. pulmonales dextrae; 7 — sinus transversus pericardii; 8 — v. cava superior; 9 — aorta.
См. в атласе рис. 973 и др.
Перикард по форме напоминает неправильный конус, основание которого плотно (нижний отдел) сращено с сухожильным центром диафрагмы, а вверху (у вершины конуса) охватывает начальные отделы крупных сосудов (восходящую часть аорты, легочный ствол, а также верхнюю и нижнюю полые и легочные вены). В перикарде различают 3 отдела (передний, нижний и медиастинальный): передний — грудино-рёберный, который соединен с задней поверхностью передней грудной стенки грудино-перикардиальными связками (ligg. sternopericardiaca), занимет участок между правой и левой медиастинальными плеврами; нижний отдел перикарда — диафрагмальный, сращенный с сухожильным центром диафрагмы; медиастинальный отдел перикарда (правый и левый) — наиболее значительный по своей протяженности. С латеральных сторон и спереди этот отдел перикарда плотно сращен с медиастинальной плеврой. Слева и справа между перикардом и плеврой проходят диафрагмальный нерв и кровеносные сосуды. Сзади медиастинальный отдел перикарда прилежит к пищеводу, грудной части аорты, непарной и полунепарной венам, окруженным рыхлой соединительной тканью, лежащим в заднем средостении.
В полости перикарда между ним, поверхностью сердца и крупными сосудами имеются довольно глубокие карманы — пазухи. Это поперечная пазуха перикарда, sinus transversus pericardii, расположенная у основания сердца. Спереди и сверху она ограничена начальным отделом восходящей аорты и легочным стволом, а сзади — передней поверхностью правого предсердия и верхней полой веной. Косая пазуха перикарда, sinus obliquus pericardii, находится на диафрагмальной поверхности сердца, ограничена основанием левых легочных вен слева и нижней полой веной справа. Передняя стенка этой пазухи образована задней поверхностью левого предсердия, задняя — перикардом.
Сосуды и нервы перикарда. В кровоснабжении перикарда участвуют перикардиальные ветви грудной части аорты, ветви перикардиодиафрагмальной артерии (из a. thoracica interna) и ветви верхних диафрагмальных артерий. Вены перикарда, сопровождающие одноименные артерии, впадают в плечеголовные, непарную и полунепарную вены. Лимфатические сосуды перикарда направляются к латеральным перикардиальным, предперикардиальным, передним и задним средостенным лимфатическим узлам. Нервы перикарда являются ветвями диафрагмального и блуждающего нервов, а также шейных и грудных сердечных нервов, отходящих от соответствующих узлов симпатического ствола.
Определение
Сосуды сердца — артерии и вены, которые обеспечивают кровоснабжение сердечной мышцы. При этом приток обогащенной кислородом крови осуществляется с помощью левой и правой коронарных (венечных) артерий, а отток уже деоксигенированной крови происходит посредством вен, впадающих в коронарный синус.
Коронарные сосуды сердца — сосуды, снабжающие миокард насыщенной кислородом кровью и обеспечивающие ее отток. Артериальную кровь в сердце доставляют коронарные артерии, после чего уже деоксигенированную кровь из сердечной мышцы выводят коронарные вены. Благодаря специфической форме, напоминающей корону, эти сосуды называют коронарными или венечными. Коронарные артерии (левый и правый стволы) — единственные сосуды, которые обеспечивают миокард кровью, поэтому малейшее нарушение их проходимости опасно. В случае, когда коронарный сосуд больше осуществляет свои функции в полной мере, возникают тяжелые сердечно-сосудистые заболевания.
Что влияет на здоровье сосудов сердца?
Артерии кровеносной системы, стенки которых изначально гладкие и плотные, с возрастом подвержены изменениям. На их стенках откладываются жиры, которые образуют бляшки, перекрывающие сосудистый просвет. Данное явление называют атеросклерозом. Оно влечет за собой заболевания сосудов сердца, головного мозга, нижних конечностей.
Что же такое атеросклероз и почему он так опасен для венечных артерий? В результате нарушений липидного баланса на стенках сосудов со временем появляются отложения холестерина, которые постепенно увеличиваются. Способствуют развитию этого процесса вредные привычки, неправильное питание, заболевания, сопровождающиеся нарушенным обменом веществ. Подробнее о причинах возникновения атеросклероза мы уже рассказывали в одной из предыдущих публикаций.
Поражая коронарные сосуды, атеросклероз вызывает кислородное голодание миокарда, к которому кровь уже не поступает в должном объеме. В результате у человека развивается ишемическая болезнь сердца (ИБС). Данное заболевание сопровождают повышенная утомляемость, одышка и болевые приступы — стенокардия. Такие приступы опасны своими осложнениями, среди которых острая коронарная недостаточность, инфаркт миокарда и внезапная смерть. Победить болезнь проще на ранних стадиях ее развития: как только характерные для признаки ишемической болезни сердца дали о себе знать, срочно обращайтесь к специалисту.
Часто задаваемые вопросы
Какие виды стентов используются?
Существуют различные виды стентов — без покрытия, с лекарственным покрытием, рассасываемые. Стенты без покрытия, к сожалению, часто приводят к рестенозу (повторному сужению) из-за размножения клеток, выстилающих внутреннюю поверхность стента. Стенты с лекарственным покрытием содержат препарат, подавляющий избыточное размножение клеток, вероятность рестеноза снижается до 5% и ниже. В клинике ЦЭЛТ мы предпочитаем использовать стенты с покрытием. Технологии развиваются, появляются стенты с лекарственным покрытием второго и третьего поколения, стенты на основе биорастворимых материалов. Более подробно о видах стентов можно прочитать в нашей статье .
Стентирование каких артерий может быть выполнено?
Мы выполняем стентирование:
- коронарных артерий
- сонных и позвоночных артерий
- дистальной части аорты и ее ветвей
- артерий таза
- почечных артерий
- висцеральных артерий
- артерий нижних конечностей
- артерий верхних конечностей
От чего зависит стоимость стентирования в клинике ЦЭЛТ?
Стоимость вмешательства определяется технической сложностью процедуры, количеством пораженных артерий, количеством и типом имплантируемых стентов. Диапазон стоимости самого вмешательства указан на этой странице без учета стоимости стентов и других расходных материалов. Мы используем только стенты наивысшего качества, произведенные мировыми лидерами в области оборудования для сердечно-сосудистой хирургии. Это высокотехнологичные и дорогостоящие материалы. Стоимость стентов в клинике ЦЭЛТ (возможны изменения при резких скачках курсов валют)
- Стент без лекарственного покрытия — от
40 000 рублей. - Стенты с лекарственным покрытием —
60 000-
120 000 рублей. - Рассасываемый стент —
130 000 рублей.
Нужна ли дополнительная диагностика перед ангиопластикой?
Перед операцией необходимо выполнить лабораторное обследование, а так же предоставить () и данные о рентгенографии органов грудной клетки.
Всю необходимую предоперационную диагностику, в том числе стандартное лабораторное обследование (по специальной программе со скидкой), можно пройти в ЦЭЛТ.
В зависимости от состояния пациента на момент поступления лечащий кардиолог может назначить дополнительные, необходимые перед оперативным вмешательством, обследования, такие как:
- нагрузочный тест или суточное мониторирование ЭКГ и АД
- исследование состояния сосудов различных сосудистых бассейнов.
Требуется ли специальная подготовка перед манипуляцией?
Дополнительная подготовка необходима пациентам с почечной недостаточностью. Как правило, она заключается в обильном приеме жидкости накануне обследования.
В остальных случаях необходимо явиться в отделение натощак, приняв ранее назначенные препараты (в том числе аспирин, плавикс и варфарин), не ограничивая прием жидкости.
Есть ли какие-то побочные эффекты или осложнения во время или после операции?
Возможные побочные эффекты или ощущения во время процедуры:
- слабость
- ощущение дурноты или головокружения, связанные с введением препарата или снижением давления.
Эти эффекты кратковременны, легко купируются.
Могут быть незначительные болевые ощущения в грудной клетке во время стентирования, они купируются введением обезболивающего препарата.
Редко — гематомы и болезненность в области пункции, не требующие специального лечения и проходящие самостоятельно в течение нескольких дней.
Послеоперационная реабилитация
В послеоперационном периоде в течение суток умеренные ограничения двигательной активности. В дальнейшем — лекарственная терапия по рекомендации лечащего врача в зависимости от тяжести основного заболевания. Как правило, никаких дополнительных ограничений не вводится.