Лечение полисегментарного остеохондроза
Содержание:
- Лечение пневмонии в домашних условиях
- Бронхолегочный синдром
- Симптоматика патологии
- Прогноз и профилактика
- Причины
- Общие сведения
- Виды пневмонии
- Симптомы
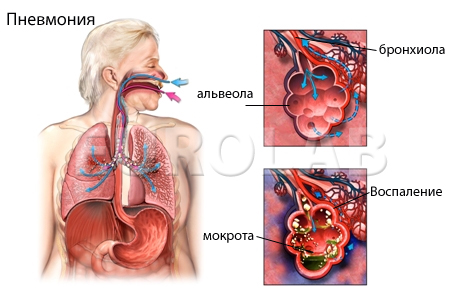
- Что такое пневмония, воспаление легких?
- Лечение
- Диагностика
- Симптомы
- Осложнения и прогноз
- Диагностика
- Лабораторно-инструментальная диагностика
- Лечение
- Диагностический процесс
Лечение пневмонии в домашних условиях
Врачи обычно назначают безрецептурные лекарства, чтобы помочь справиться с симптомами пневмонии. Они включают в себя симптоматические жаропонижающие препараты от температуры, нестероидные противовоспалительные препараты для уменьшения боли, а также средства от кашля, когда он ведет к истощению.
Для отхождения мокроты важно получать достаточно теплого питья. При первых симптомах заболевания необходимо уменьшить нагрузки на организм и больше отдыхать
При нормальном уходе пневмония вылечивается за 1-3 недели. Госпитализация может потребоваться при ослабленной иммунной системе, когда организм не справляется с заболеванием и наблюдается прогрессирование симптомов. Людям с затрудненным дыханием может потребоваться искусственная вентиляция легких или кислородная терапия.
Некоторые виды пневмонии имеют нехарактерное течение заболевания и лечения, поэтому называются атипичной пневмонией.
Получить платную консультацию врача клиники можно в удобное вам время, записавшись на прием в регистратуре.
| Часы работы | Адрес | Телефон |
| Ежедневно 8:00 — 21:00 | Москва, ул. Кржижановского 15к.7 Схема проезда | +7 (499) 120-6116 |
Бронхолегочный синдром
Бронхолегочный синдром возникает при массовом размножении бактерий в бронхах и трахее. Также способствует его развитию скопление инфильтрата в терминальной части бронхиального древа. В случае с полисегментарной пневмонией организм будет пытаться очистить дыхательные пути от скапливающейся жидкости. Это вызовет длительный и изнуряющий кашель.
Признаки бронхолегочного синдрома:
- Продуктивный кашель (с выделением мокроты);
- Мелкопузырчатые хрипы;
- Воспаление плевральных листков с болью в грудной клетке.
Эти симптомы явно говорят о том, что человек страдает воспалением легких, но выявить точную локализацию очагов и их количество с их помощью нельзя. Для точной диагностики требуется рентген легких.
Симптоматика патологии
Сопутствующая симптоматика будет разной в зависимости от того, что именно стало причиной одышки. Так, например, признаки заболеваний дыхательной системы очень сильно отличаются от сердечно-сосудистых заболеваний и нервных напряжений. Затрудненное дыхание и нехватка воздуха: причины и симптомы.
Бронхиальная астма
Такая болезнь является самой частой причиной затрудненного дыхания. Вызывает ее реакция иммунной системы на аллерген или инфекцию. После попадания раздражителя в бронхи эпителий раздражается, что приводит к сужению просветов. Это и становится причиной удушья.
Симптомы бронхиальной астмы меняются в зависимости от тяжести болезни. Так, больного может беспокоить и легкая одышка, и острое удушье. Признаками патологии являются:
- одышка;
- сухой кашель;
- хрипы при выдохе воздуха;
- вздутие грудной клетки;
- характерное положение больного — сидя с упором на руки.
Справка
Для бронхиальной астмы характерно затрудненное дыхание в момент выдоха.
Новообразования в легких
Еще одной распространенной причиной возникновения ощущения нехватки кислорода являются опухолевые образования в легкий. Больше всего этой патологии подвержены любители табакокурения, а также люди, которые вынуждены дышать сигаретным дымом.
Признаками новообразований дыхательной системы на поздней стадии развития являются:
- постоянная нехватка воздуха, которая по мере развития болезни переходит в удушье;
- внезапное снижение веса;
- быстрая утомляемость;
- частая слабость;
- кашель, который сопровождается отхождением кровавой мокроты.
О чем свидетельствует боль в грудной клетке справаЛюди все чаще обращаются в медицинские учреждения с болями в грудной клетке. Такие симптомы не всегда характеризуются…
Бронхоэктаз и эмфизема
Обе патологии приводят к увеличению диаметра бронхов за счет образования пузырьков. При бронхоэктазе пустоты наполняются гноем или жидкость, образуя затем рубцы и выводя из работы пораженные участки. А при эмфиземе пузырьки лопаются. В обоих случаях больному тяжело дышать.
Заболевания сердечно-сосудистой системы
Болезни сердца и сосудов приводят к образованию замкнутого круга: пораженное сердце не в состоянии в полном объеме доставлять кровь к легким, которые, в свою очередь, не могут насытить орган кислородом. Это приводит к повышению артериального давления и учащению сердцебиения, в результате чего больной испытывает одышку. Отличить сердечно-сосудистое заболевание от болезней легких легко — для него не характерно появление мокрого кашля.
Жировые отложения создают дополнительную нагрузку на системы и органы. В первую очередь от них страдают именно бронхи и сердце. А низкая физическая активность приводит к нарушению в функциональности мускулатуры легких. Что и становится причиной затрудненного дыхания.
Тромбоэмболия легких
Развитие этой болезни связано с образованием тромбов в крупных венах конечностей, которые, отрываясь, попадают в артерию легкого. Это приводит к развитию инфаркта органа. Для тромбоэмболии характерно состояние, в котором человек не может сделать вдох из-за резкого приступообразного кашля, который сопровождается отхождением кровавой мокроты.
Нервные расстройства
Нередко причиной нехватки воздуха становятся и нервные расстройства. Связано это с тем, что при сильных стрессах больной дышит глубоко носом, но часто. Из-за этого кислород не успевает дойти до легких и до других органов — появляется одышка. Кислородное голодание приводит к развитию панических атак.
Для устранения атак рекомендуется принять транквилизаторы, в течение нескольких минут медленно дышать в бумажный пакет или на протяжении некоторого времени делать по очереди два вдоха — это позволит нормализовать дыхание.
Прогноз и профилактика
Для большинства случаев вирусной пневмонии прогноз является благоприятным, и заболевание лечится за 14 дней. В 30-40% случаев течение болезни может быть тяжелым, затяжным (до 3-4 недель) с риском развития хронических болезней органов дыхания. Дыхательная функция легких после пневмонии может быть снижена в результате образования очагов фиброза (рубцов) в местах поражения легочной ткани (рис. 4).
Снизить риск развития вирусной пневмонии можно несколькими способами (рис. 5).
Пройти вакцинацию. Есть несколько видов вакцин для профилактики гриппа и других вирусных инфекций. Нужно проконсультироваться с врачом, чтобы составить график прививок. Вакцинация особенно важна для людей из групп риска.
Важно! Во время повышенного риска развития пневмоний (весна, осень) следует подумать о получении вакцин против гриппа, пневмококка, гемофильной инфекции
Соблюдать правила гигиены и меры предосторожности. Нужно чаще мыть руки, а в период эпидемий пользоваться средствами индивидуальной защиты (медицинскими масками и перчатками), стараться избегать мест скопления людей
Желательно меньше контактировать с болеющими людьми.
Отказаться от вредных привычек: не курить и ограничить употребление алкоголя. Это поможет улучшить общее состояние здоровья и снизит нагрузку на иммунитет.
Контролировать общее состояние здоровья
Важно укреплять иммунитет, правильно питаться, принимать рекомендованные врачом витамины, достаточно спать, быть физически активным.
Причины
Чаще всего пневмонию вызывают бактерии и вирусы. Реже причиной воспаления легких становится грибок или паразитарное поражение. До начала пандемии COVID-19 наиболее распространенными были бактериальные пневмонии, вызванные пневмококком Streptococcus pneumoniae. По данным Министерства здравоохранения РФ, в России в амбулаторных условиях на вызванные пневмококком пневмонии приходилось 38% от общего количества наблюдений, тогда как на респираторные вирусы только 17%. В 2020 году из-за распространения новой коронавирусной инфекции ситуация изменилась, и доля вирусных пневмоний увеличилась.
Вирусную пневмонию вызывают (рис. 1):
- вирусы гриппа A и B;
- аденовирус;
- вирус парагриппа;
- респираторно-синцитиальный вирус;
- бокавирус человека;
- метапневмовирус человека;
- Вирус Эпштейна — Барр;
- коронавирусы.
При иммунодефиците пневмонию может вызывать цитомегаловирус или герпес. У детей она может становиться осложнением кори или ветряной оспы.
Передача вирусов, способных вызывать пневмонию, происходит при контакте с зараженным человеком (рис. 2). Пути распространения — воздушно-капельный (через дыхание, при кашле, чихании) и контактно-бытовой (через вещи, поверхности).
Кто в группе риска?
Любой человек может заболеть вирусной пневмонией, но этот риск выше, а само заболевание опаснее для:
- детей младшего возраста;
- пожилых людей (возраст старше 65 лет);
- пациентов, госпитализированных в стационары;
- тех, у кого есть хронические болезни легких (бронхиальная астма, ХОБЛ и другие), а также другие хронические заболевания, включая сахарный диабет, цирроз печени и хронические болезни сердца;
- людей со сниженным иммунитетом: тех, кто заражен ВИЧ, туберкулезом, а также людей, недавно перенесших трансплантацию органов или проходящие химиотерапию;
- беременных женщин. Во время беременности повышен риск тяжелого течения гриппа, простуды, респираторных инфекций, и пневмония может стать их осложнением;
- курящих, так как курение ухудшает состояние легких и ослабляет иммунитет.
Воспаление легких опасно не только тяжелыми осложнениями, но и смертью.
Около 15% случаев смерти среди детей до 5 лет связаны с пневмонией. До 90% случаев пневмонии у детей вызывают именно вирусы. У взрослых в 2017 году на долю пневмоний приходилось 42% от общего количества смертей из-за болезней органов дыхания.
Количество смертей из-за пневмонии постепенно снижалось, но после появления новой коронавирусной инфекции оно вновь увеличилось (рис. 3).
Общие сведения
Вирусная пневмония является осложнением ОРВИ — острых респираторных вирусных инфекций, к которым относятся в том числе простуда, COVID-19 и грипп. При этом заболевании вирус поражает легкие, начинается их воспаление, появляется кашель, а дыхание становится затрудненным. Болезнь чаще протекает в легкой форме. Она становится опасной, если ее течение тяжелое, затяжное.
Чаще пневмония является бактериальной (вызванной бактериями). Вирусы становятся причиной воспаления легких примерно в трети наблюдений. Даже если пневмония была вызвана вирусом, возможно присоединение бактериальной инфекции в результате осложнения. Разница между вирусной и бактериальной формой заболевания — в подходах к лечению. Если причина воспаления легких — бактерии, для лечения понадобится антибактериальная терапия. При вирусной пневмонии антибиотики бесполезны. Их назначают только в случаях, если вирусная пневмония переходит в бактериальную.
Виды пневмонии
В зависимости от триггера, степени тяжести и локализации пневмония делится на несколько типов.
По характеру распространения выделяют:
- очаговую пневмонию, при которой происходит поражение небольшого участка легких;
- сегментарную — распространяется на одну или несколько секций легких;
- долевую, поражающую только одну долю легкого;
- сливную, характеризующуюся слиянием пораженных участков легочной ткани;
- тотальную пневмонию, при которой происходит поражение всего легкого.
В зависимости от локализации воспаление легких подразделяют на одностороннее (поражено одно из легких) и двустороннее (патологические изменения наблюдаются в обоих легких).
Первичная пневмония возникает как самостоятельное заболевание, триггером которого служат обозначенные выше вирусы или бактерии.
Вторичная пневмония возникает как осложнение на фоне уже имеющегося в организме пациента заболевания (бронхит, грипп и т.д.).
Посттравматическое воспаление легких является следствием перенесенных травм грудной клетки, в результате которых происходит паталогический сбой в вентиляции легких, что приводит к осложнению в виде пневмонии.
Рентгеновское облучение, используемое для лечения онкологических заболеваний, может привести к развитию радиационной пневмонии.
В зависимости от тяжести течения пневмонию разделяют на:
- острую с периодом течения от 3 недель до 2 месяцев;
- подострую, лечение которой занимает, как правило от 3 до 6 недель.
Также в медицине выделяют больничную пневмонию, возникшую через 48–72 часа после поступления пациента в стационар; внебольничную — развившуюся вне лечебного учреждения или в первые 48 часов после поступления больного в стационар.
Типовые возбудители воспаления легких, такие как пневмококки, стрептококки и вирусы, провоцируют развитие типичной пневмонии. Нестандартные возбудители — грибы, хламидии, микоплазмы — являются триггером для развития атипичной пневмонии.
Симптомы
Через 1-2 дня воспалительных изменений появляются первые признаки. Вот их проявления:
- лихорадка, особенно бактериальной этиологии, до 39 0 С;
- повышенная утомляемость и общее недомогание из-за интоксикации;
- учащенное сердцебиение (тахикардия);
- боль в желудке, если инфекция коснулась и этой области;
- частое потоотделение, особенно при смене положения туловища;
- влажный кашель;
- рабочее дыхание (сужение дыхания);
- суставные и мышечные боли.
Полисегментарная пневмония отличается тем, что при внешнем самочувствии может резко повыситься температура. У детей она достигает даже 40 0 С. Причиной такого скачка чаще всего является пневмококковая инфекция. В пораженных частях может наблюдаться отек тканей, приводящий к удушью с затрудненным попаданием воздуха в легкие. Ухудшение пневмонии сопровождается сильным ознобом и обильным потоотделением.
При сегментарной пневмонии одышка возникает из-за потери определенных участков дыхательного процесса. Остальные сегменты раздуваются, увеличиваясь в размерах, чтобы устранить кислородное голодание в тканях. В таких случаях пациента госпитализируют и проводят принудительную вентиляцию легких.
Повышенная концентрация токсинов и продуктов распада болезнетворных микроорганизмов делает кровь липкой. Результат — нарушение кровоснабжения головного мозга и головные боли. Также наблюдается мышечная слабость.
Накопление жидкости в легких заставляет легкие откашляться, чтобы ее устранить. Плеврит вызывает боль в груди, потому что имеет болевые рецепторы. В самих легких воспаленные участки не вызывают боли из-за отсутствия там нервных окончаний.
Методы определения
Выявление воспалительного процесса в легких проводится несколькими методами:
- определяет количество лейкоцитов в общем анализе крови;
- анализы крови на наличие биохимических элементов (ферменты печени, белки, глюкоза);
- определение возбудителя по анализу мокроты и его чувствительность к антибиотикам;
- анализы крови на наличие аэробов и анаэробов;
- анализы на наличие атипичных возбудителей (при необходимости);
- Анализ газов артериальной крови;
- удары руками (барабанами) по границе легких.
При неэффективности процедуры дополнительно назначается бронхоскопия мокроты. Это обычно бываеткогда у пациента сильно снижен иммунитет.
Рентгеновские лучи используются для получения более полной картины размеров воспаления. Однако его не назначают маленьким детям из-за вредного воздействия радиации. Если у вас пневмония не бактериального происхождения, врач может порекомендовать компьютерную томографию. На нем более подробно показано состояние легочной ткани.
Что такое пневмония, воспаление легких?
Пневмония (или воспаление легких) — воспалительное заболевание с поражением легких. Тяжелая пневмония является наиболее распространенным диагнозом тяжелой формы COVID-19.
Существует несколько разновидностей пневмонии:
- Бактериальная пневмония — причиной чаще всего являются бактерии стрептококка;
- Вирусная пневмония, спровоцированная вирусной инфекцией, короновирусом, например, или вирусом гриппа;
- Аспирационная пневмония — связанная с попаданием инородного тела в легкие, например кусочка пищи, который приводит к воспалению;
- Грибковая пневмония, вызванная поражением легких грибком, например Coccidioides.
Вне зависимости от типа симптомы имеют схожий характер.
Лечение
Воспаление в легких длится долго и трудно поддается лечению. Основное средство в борьбе с пневмонией — антибиотики. Их подбирают в зависимости от возбудителя, вызвавшего заболевание. Обычно это таблетки, а у детей — сиропы. Однако тяжелое течение болезни требует быстрого введения препарата в организм. С этой целью используются внутримышечные инъекции.
Лучшее отхождение мокроты поддерживается отхаркиванием и лекарствами, расширяющими бронхи. Муколитики последнего поколения усиливают действие антибиотиков. Для снятия температуры используются жаропонижающие препараты.
Полисегментарная пневмония без соответствующего лечения может привести к дыхательной недостаточности и последующей смерти.
Большинство пациентов лечатся дома с учетом всех врачебных рекомендаций.
Повышенное потребление жидкости рекомендуется для устранения обезвоживания и лучшего удаления мокроты из легких. Питание должно быть калорийным, но легкоусвояемым.
Во время лечения пациент должен находиться в постели. Однако длительное пребывание в одном и том же положении вызывает спайки в плевре. Поэтому вам следует двигаться и поворачиваться как можно чаще.
Дыхательная гимнастика обязательна на время болезни. Это делается сидя на кровати или стоя на полу. Дыхательные упражнения помогают распрямить легкие и устранить задержку жидкости. Кроме того, стоит совершать движения руками и ногами. В процессе восстановления требуется больше трафика.
Чтобы более полно лечить воспалительные изменения в легких, пациенты делятся на несколько групп.
- В первую группу входят пациенты до 60 лет, не имеющие тяжелых сопутствующих диагнозов и без осложнений при пневмонии. Лечение таких больных проводится в домашних условиях с применением антибиотиков пенициллина и макролидов.
- Во вторую группу входят люди старше 60 лет с хроническими заболеваниями. Для их лечения используются цефалоспорины и защищенные аминопенициллины. У этих пациентов течение заболевания обычно тяжелое, поэтому показана госпитализация. Домашняя терапия маловероятна из-за риска осложнений.
- В третью группу входят пациенты любого возраста с тяжелой пневмонией, если существует высокий риск осложнений. По степени тяжести болезнь может быть следующей: частое дыхание (одышка), высокая температура, спутанность сознания, частый пульс, посинение кожи. В этом случае это должна быть только больница. У этого процента пациентов используются препараты фторхинолона.
Особое внимание принято уделять уходу за телом малыша. Потому что из-за реактивного иммунитета у ребенка болезнь может вернуться
Даже если бы признаков воспаления больше не было.
Когда после процедуры на рентгеновском снимке видны чистые легкие, а пациент все еще чувствует себя разбитым и бросается в пот, это означает, что болезнь полностью не исчезла. В этой ситуации назначается антибактериальный курс, чтобы не допустить перехода процесса в хроническую форму.
Если вид возбудителя не установлен, лечащий врач назначает препараты широкого действия. Если заметных результатов нет, в первую очередь, понижения температуры, применяется другой антибиотик. Успех лечения во многом зависит от исследований мокроты и рентгенограмм.
Диагностика
Диагностировать пневмонию должен врач, основываясь на симптомах, и данных медицинского осмотра. Жесткое дыхание, хрипы при прослушивании грудной клетки через стетоскоп являются наиболее часто встречающимися отличительными признаками.
Характер и тип заболевания, а также способ лечения, помогают определить дополнительные анализы и мероприятия:
- Пульсоксиметр — прибор, надеваемый на палец, позволяет быстро, в режиме реального времени определить насыщенность крови кислородом — сатурацию. Низкие значения — повод для более детального исследования.
- Ренген грудной клетки — исследует легкие на наличие пораженных областей.
- КТ — компьютерная томография — более точное рентгеновское исследование легких.
- Анализ крови — с анализом структуры позволяет определить природу инфекции: вирусную, грибковую или бактериальную.
- Анализ мокроты — помогает определить какой организм вызывает пневмонию.
- Бронхоскопия — осмотр легких под наркозом проводится специальной трубкой, бронхоскопом, опускаемой в легкие для детального исследования.
Симптомы
Легкая форма заболевания похожа на простуду или грипп, но продолжается дольше. У вирусной пневмонии следующие признаки:
- кашель с отделением мокроты;
- боль в груди при кашле или дыхании;
- появление одышки даже при небольших нагрузках или в состоянии покоя;
- слабость, усталость;
- при ослабленном иммунитете и в возрасте старше 65 лет возможна пониженная температура;
- снижение аппетита;
- редко — тошнота, рвота или диарея.
Часто симптомы разнятся в зависимости от того, какой именно вирус вызвал пневмонию.
- При аденовирусе пневмония протекает остро, с кашлем, насморком, повышением температуры до 38-39°C, одышкой, влажными хрипами в легких. Высокая температура может сохраняться до 10-15 суток.
- При гриппе типичные симптомы ОРВИ дополняются одышкой, кашлем с мокротой, болью в груди при выдохе.
- При парагриппе воспаление легких чаще развивается у маленьких детей. В тяжелых случаях может возникать резкое повышение температуры, судороги, диарея.
У детей вирусная пневмония чаще протекает без тяжелых симптомов, но со снижением аппетита, появлением бледности кожи из-за недостатка кислорода. У пожилых людей болезнь может сопровождаться головокружением, слабостью, спутанностью сознания.
Важно! Вирусная пневмония является главным осложнением COVID-19. Позвоните врачу при первых симптомах этой инфекции
Осложнения и прогноз
Осложнения полисегментарной пневмонии наступают в том случае, когда пациентом был нарушен режим лечения. Например, соблюдение постельного режима – обязательное условие для быстрого выздоровления.
Если попытаться перенести болезнь на ногах, то терапия не будет эффективной и человек столкнется с:
- Менингитом;
- Перикардитом;
- Плевропневмонией, которая легко переходит в фиброз;
- Абсцессом легких.
Самое тяжелое «осложнение» – смерть. При правильном лечении с соблюдением всех требований врача вероятность летального исхода небольшая, но при ошибках в терапии воспалительные процессы перекинутся на другие органы, и тогда трагедии избежать не получится.
Прогноз болезни следующий:
- Минимальный курс терапии продлится около месяца;
- При верном курсе лечения полностью возвращаются к полноценной жизни не менее 80% пациентов;
- После выписки из больницы необходима реабилитация – санаторий, отказ от всех вредных привычек, курс укрепления иммунитета.
Полное выздоровление возможно только в условиях стационара, попытка вылечить полисегментарную пневмонию дома приводит к печальным последствиям.
Полисегментарная пневмония – опасное заболевание, вызывающее множественные воспалительные очаги в легких. Во избежание последствий лечиться нужно под присмотром врачей, принимать антибиотики и соблюдать строгий постельный режим.
Попытки самолечения могут закончиться печально, нередки смертельные исходы. Если же курс терапии пройден полностью, то возврат к привычной полноценной жизни – вопрос пары месяцев!
Диагностика
Диагностику выполняет терапевт или пульмонолог. Врачу нужно рассказать об имеющихся симптомах, описать свое состояние. Если есть сопутствующие заболевания, особенности здоровья, о которых должен знать врач, нужно сообщить ему о них. При осмотре врач прослушает грудную клетку с помощью фонендоскопа, чтобы оценить сердцебиение и наличие посторонних звуков при дыхании. Если есть признаки дыхательной недостаточности, врач измерит уровень кислорода в крови с помощью пульсоксиметра. Это — оптический датчик, который надевают на палец. Дополнительно врач может назначить:
- флюорографию, рентгенографию или КТ грудной клетки;
- исследование образцов мокроты (для выявления возбудителя);
- клинический анализ крови для контроля общих показателей здоровья.
«Достаточно ли кислорода поступает в организм, можно узнать даже если под рукой нет пульсоксиметра. Для этого нужно подсчитать частоту дыхания в состоянии покоя: нормой считается от 16 до 18 вдохов в минуту, стоит забеспокоиться, если показатель достиг 20, а обратиться к врачу — в случае частоты дыхания 24 или больше вдохов за 60 секунд.»
Сергей Токарев, д.м.н.
Лабораторно-инструментальная диагностика
Лейкопения ниже 3х109/л или лейкоцитоз выше 25х109/л считается неблагоприятным прогностическим признаком септических осложнений.
В анализе крови пациента возможны следующие изменения:
- Лейкоцитоз или лейкопения
- Нейтрофильный сдвиг лейкоцитарной формулы
- Повышение СОЭ
- Повышение острофазовых реактантов (СРБ, фибриноген, прокальцитониновый тест). Прочие изменения в биохимическом анализе крови могут свидетельствовать о декомпенсации со стороны других органов и систем
Определение газов артериальной крови/пульсоксиметрия проводится пациентам с признаками дыхательной недостаточности, массивным выпотом, развитием ВП на фоне хронической обструктивной болезни легких (ХОБЛ). Снижение PaO2 ниже 60 мм рт. ст. является неблагоприятным прогностическим признаком и указывает на необходимость помещения пациента в отделение интенсивной терапии (ОИТ).
Проводят бактериоскопию мокроты пациента для выявления возбудителя, посев мокроты на питательные среды с определением чувствительности к антибиотикам. Для тяжелых пациентов рекомендован забор венозной крови для посева гемокультур (2 образца крови из 2 разных вен, объем образцов — не менее 10 мл), ПЦР-исследование, серологическая диагностика для выявления респираторных вирусов, атипичных возбудителей бактериальной пневмонии.
При рентгенологическом исследовании легких обычно выявляют очагово-инфильтративные изменения и плевральный выпот. КТ органов грудной клетки может быть целесообразной альтернативой рентгенографии в ряде ситуаций:
- При наличии очевидной клинической симптоматики пневомнии и отсутствии изменений на рентгенограмме
- В случаях, когда при обследовании больного с предполагаемой пневмонией выявлены нетипичные изменения (обтурационный ателектаз, инфаркт легкого при ТЭЛА, абсцесс легкого и пр.)
- Рецидивирующая пневмония, при которой инфильтративные изменения возникают в одной и той же доле (сегменте), или затяжная пневмония, при которой длительность существования инфильтративных изменений в легочной ткани превышает 4 недели
Фиброоптическую бронхоскопию с количественной оценкой микробной обсемененности полученного материала или другую инвазивную диагностику (транстрахеальная аспирация, трансторакальная биопсия) проводят при подозрении на туберкулез легких при отсутствии продуктивного кашля, а также при обструкции бронха бронхогенной карциномой или инородным телом
Если у пациента имеется плевральный выпот и есть условия для безопасного проведения плевральной пункции, необходимо проводить исследование плевральной жидкости: подсчет лейкоцитов с лейкоцитарной формулой; определение рН, активности лактатдегидрогеназы, содержания белка; окрашивание мазков по Граму; посев с целью выявления аэробов, анаэробов и микобактерий.
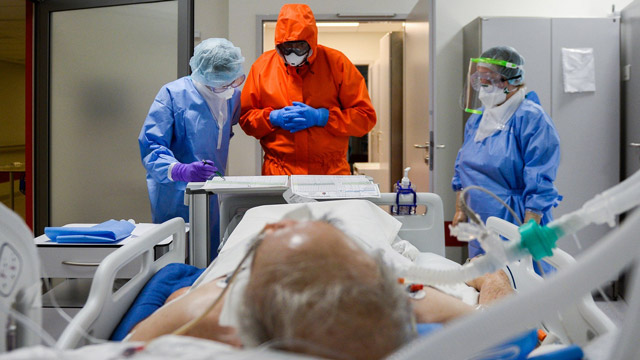
Лечение
Полисегментарная пневмония лечится исключительно в стационарных условиях. Эта тяжелая форма воспаления легких отличается затяжным течением и требует комплексного, квалифицированного терапевтического подхода. Лечащий врач должен поэтапно контролировать состояние пациента и при необходимости вносить определенные коррективы в лечебный процесс.
Лечение патологии направлено на устранение возбудителя инфекции, дезинтоксикацию организма, снятие воспаления, предотвращение респираторной дисфункции.
- Чтобы справиться с пневмонией, необходимо ликвидировать ее причину. Этиотропное лечение заключается в проведении мощной антибиотикотерапии. Больным назначают противомикробные препараты по результатам антибиотикограммы или эмпирическим путем, когда анализы не готовы. Чаще всего применяют антибиотики широкого спектра действия из группы пенициллинов – «Амоксиклав», “Аугментин»; цефалоспоринов – «Цефаклор», «Цефазолин»; фторхинолонов – «Офлоксацин», “Ципрофлоксацин»; макролидов – «Азитромицин», «Сумамед». Препараты вводят внутримышечно или внутривенно для более быстрого выздоровления. В дальнейшем пациентов переводят на пероральный прием лекарств.
- Продуктивный кашель с выделением мокроты — основной симптом заболевания. Чтобы облегчить самочувствие больных и избавить их от мучительного кашля, необходимо воспользоваться муколитическими и отхаркивающими препаратами – «АЦЦ», «Флюдитек», «Бромгексин», «Лазолван». Следует помнить, что мокрота не только затрудняет дыхание, но и является благоприятной средой для размножения опасных бактерий.
- Иммуномодулирующая терапия направлена на укрепление иммунитета и повышение общей резистентности организма. Пациентам назначают иммуностимуляторы, витаминные комплексы, адаптогены.
- Дезинтоксикационная терапия направлена на восстановление водно-солевого баланса, нормализацию уровня электролитов в крови, элиминацию токсических вещество. Для этого больным внутривенно вводят солевые и органические растворы: глюкозу, физраствор, «Рингера», «Реополиглюкин». Детоксикации также способствует употребление большого количества жидкости.
- Жаропонижающие препараты показаны при лихорадке, сотрясающем ознобе, головной боли – «Парацетамол», «Нурофен», «Панадол». Они не только снимают жар, но и уменьшают выраженность воспаления, интенсивность болевого синдрома.
- Симптоматическая терапия также включает применение кардиопротекторов, антигистаминных средств, глюкокортикостероидов, седативных препаратов.
- Физиотерапия повышает эффективность медикаментозного воздействия, ускоряет процесс выздоровления и восстановления организма после тяжелой патологии. Физиотерапевтические процедуры дополняют основное лечение и проводятся после стихания острых явлений. При пневмонии наибольшее распространение получили массажи, ингаляции, УВЧ, электрофорез, индуктометрия, магнитотерапия, УФО, дыхательная гимнастика. Эти методы уменьшают выраженность воспаления, снимают отек, подавляют патогенную микрофлору, улучшают дренажную функцию бронхов.
- При наличии у больного признаков дыхательной недостаточности проводится оксигенотерапия, а в тяжелых случаях — ИВЛ.
Пациентам с пневмонией рекомендовано полноценное питание с повышенным содержанием свежих овощей и фруктов, отказ от курения и приема алкоголя, закаливание организма и регулярные занятия спортом для укрепления иммунитета и повышения выносливости. После выписки из стационара необходима реабилитация – санаторий, здоровый образ жизни, общеукрепляющая терапия.
Диагностический процесс
Диагностика полисегментарной пневмонии начинается с выслушивания жалоб больного, сбора анамнеза, общего осмотра и физикального обследования. Специалисты определяют укорочение перкуторного отзвука, ослабление легочного дыхания, крепитацию, мелкопузырчатые хрипы.
Лабораторно-инструментальные методы исследования:
- Гемограмма — признаки воспалительного процесса: нейтрофилез, увеличение СОЭ,
- Микроскопия мокроты – уточнение природы полисегментарной пневмонии: эозинофилы преобладают при аллергии, атипичные клетки – при онкопатологии, эластические волокна – при туберкулезе или абсцессе,
- Микробиологическое исследование мокроты на микрофлору — выделение возбудителя инфекции и определение его чувствительности к антибиотикам,
- Серодиагностика — постановка реакции связывания комплемента и торможения гемагглютинации, позволяющих выявить антигены микробов в крови больного,
- Иммунограмма — оценка иммунологического статуса пациента с определением в крови иммуноглобулинов различных классов,
- Крупнокадровая флюорография или рентгенография в двух проекциях – очаги инфильтрации в виде ограниченного затемнения, захватывающего несколько сегментов одного или обоих легких,
- Бронхоскопия — выявление инородного предмета в дыхательных путях и его удаление,
- При наличии осложнений проводят ЭКГ, ЭхоКГ, спирометрию.
правосторонняя сегментарная пневмония в верхней доле
Обнаружение возбудителя инфекции в биоматериале больного вместе с характерными показателями рентгенографии — явные признаки пневмонии. Дифференциальная диагностика рассматриваемого заболевания проводится с туберкулезом легких и онкологическим процессом.