Пневмония (воспаление легких)
Содержание:
- Причины развития двусторонней пневмонии
- Симптомы заболевания
- Диагностика
- Плевроцентез или торакоцентез
- Что делать после пневмонии?
- (Памятка для населения)
- Как и чем лечить дома?
- Особенности двусторонней пневмонии
- Эффективные лекарства от пневмонии
- Ингаляции при пневмонии
- Как диагностируется
- ЧТО ЕЩЕ
- Особенности лечения
Причины развития двусторонней пневмонии
Наиболее частая причина двусторонней пневмонии – инфекция, поражающая легкие. Чаще всего это следующие виды инфекционных патогенов:
- Бактерии. Как правило, это пневмонии, вызванные стрептококками, пневмококками, стафилококками и другими видами бактериальных патогенов. В медицинской практике, бактериальные пневмонии встречаются чаще всего. Серьезную проблему составляют внутрибольничные инфекции, поражающие дыхательную систему пациента при аспирации, вентиляции легких, хирургических вмешательствах или приеме цитостатических препаратов.
- Вирусы. Вирусные пневмонии встречаются реже бактериальных. Чаще всего воспаление легких вызывается вирусами гриппа, респираторно-синцитиальным вирусом, а также коронавирусами (SARS-CoV, SARS-CoV-2, MERS-CoV). При вирусной инфекции часто воспаляются интерстициальные ткани легких с образованием инфильтратов в альвеолярных мешочках. Поражение происходит в результате иммунного ответа на инфицирование. При вирусной инфекции белые кровяные тельца (в частности, лимфоциты) активируют цитокины (так называемый цитокиновый шторм), что приводит накоплению жидкости в альвеолах и дальнейшей дыхательной недостаточности.
- Грибки. Грибковые пневмонии встречаются гораздо реже бактериальных или вирусных. Нередко грибковое поражение легких отмечается на фоне интенсивной антибактериальной терапии. Пневмония, вызванная грибками также встречается у людей с ослабленным иммунитетом (например, ВИЧ-инфицированные пациентов), а также больные с хроническими обструктивными болезнями легких (ХОБЛ).
Примечательно, что вероятность развития двусторонней пневмонии у некоторых категорий людей выше, чем у других. Рассмотрим основные факторы риска развития двустороннего воспаления легких:
- Возраст – люди старше 65 и дети младше 5 лет.
- Нехватка витаминов и питательных веществ (люди с болезненной худобой).
- Легочные заболевания, например, астма, ХОБЛ, муковисцидоз, туберкулез и другие.
- Курение.
- Наличие хронических заболеваний. В частности, это болезни сердца и сосудов, патологии легких, сахарный диабет.
- Нарушение работы иммунной системы. Примечательно, что опасность таит в себе как ослабленная иммунная система, так и гипериммунный ответ. В группе риска и люди, страдающие аутоиммунными заболеваниями.
- Пациенты, принимающие иммунодепрессанты – препараты, подавляющие иммунную систему.
- Люди, имеющие проблемы с глотанием.
- Люди, недавно перенесшие вирусную или бактериальную инфекцию дыхательных путей.
Симптомы заболевания
Обычно пневмония начинается остро, с резкого повышения температуры тела. Другие симптомы также развиваются стремительно, к ним относят следующие:
- озноб;
- слабость;
- головная боль;
- боль в мышцах;
- потливость.
Как правило, на 3-5 сутки, иногда раньше, возникает сухой кашель. Впоследствии начинает отходить мокрота, появляется боль в груди (сильнее с пораженной стороны, если речь идет об односторонней пневмонии), одышка. Боль усиливается при глубоком вдохе, иногда отчетливо ощущаются хрипы на вдохе и выдохе.
Но эти признаки проявляются не всегда, их интенсивность и последовательность может варьироваться. Во многом это зависит от причин, конкретного возбудителя болезни, состояния иммунитета, возраста человека.
Существуют и молниеносно протекающие пневмонии, особенно те, что развиваются как осложнение вирусной инфекции. Так, общеизвестный так называемый свиной грипп достаточно часто осложняется пневмонией, поражающей оба легких и приводящей к дыхательной недостаточности довольно быстро.
Диагностика
Диагностику выполняет терапевт или пульмонолог. Врачу нужно рассказать об имеющихся симптомах, описать свое состояние. Если есть сопутствующие заболевания, особенности здоровья, о которых должен знать врач, нужно сообщить ему о них. При осмотре врач прослушает грудную клетку с помощью фонендоскопа, чтобы оценить сердцебиение и наличие посторонних звуков при дыхании. Если есть признаки дыхательной недостаточности, врач измерит уровень кислорода в крови с помощью пульсоксиметра. Это — оптический датчик, который надевают на палец. Дополнительно врач может назначить:
- флюорографию, рентгенографию или КТ грудной клетки;
- исследование образцов мокроты (для выявления возбудителя);
- клинический анализ крови для контроля общих показателей здоровья.
«Достаточно ли кислорода поступает в организм, можно узнать даже если под рукой нет пульсоксиметра. Для этого нужно подсчитать частоту дыхания в состоянии покоя: нормой считается от 16 до 18 вдохов в минуту, стоит забеспокоиться, если показатель достиг 20, а обратиться к врачу — в случае частоты дыхания 24 или больше вдохов за 60 секунд.»
Сергей Токарев, д.м.н.
Плевроцентез или торакоцентез
В ходе этих процедур происходит механическое удаление жидкости. Обезболивание производится местной анестезией.
Обычно врач старается перед центезом стабилизировать состояние сердечно-сосудистой и дыхательной систем с помощью симптоматической терапии.
Пациент находится в положении сидя, слегка наклонившись вперед, руки кладет на специальный стол или заводит за голову.
Жидкость откачивается (аспирация жидкости из плевры), вставляются катетеры, через которые еще некоторое время выделяется экссудат. Откачивание жидкости из легких не занимает много времени – около 15 минут.
После этого катетеры изымаются и место прокола опять обрабатывают спиртом. Накладывается стерильная повязка.
Иногда, при необходимости, катетеры оставляют на некоторое время. Проводят контрольную рентгенографию.
Процедура откачивания жидкости должна выполняться исключительно в стерильных условиях. Поэтому откачивание жидкости из легких на дому не проводят.
В зависимости от цели аспирация может быть терапевтической или диагностической.
Процедуру выполняют опытные высококвалифицированные врачи, которые специализируются на лечении различных заболеваний, в том числе и у онкологических больных. После торакоцентеза легкие могут снова расправиться, состояние больного улучшается, возвращается возможность проведения активной терапии по назначению врача.
Наши врачи имеют большой опыт проведения торакоцентеза.
После проведения процедуры у больных восстанавливается дыхательная функция, повышается качество и продолжительность жизни.
Требуется предварительная запись!
Наши врачи высшей квалификационной категории со стажем работы более 20 лет!
и.о. главного врача
Дипломированный врач, и.о. главного врача, председатель лечебной комиссии, реабилитолог
Мокринский Юрий Александрович
Врач специалист
Дипломированный врач, специалист по лечению заболеваний органов дыхания и сердечно-сосудистой системы.
Валл Татьяна Евгеньевна
Врач специалист
Врач-специалист, реабилитолог, функциональный диагност, терапевт, кардиолог, пульмонолог, член научного совета.
Телефон: 8 (495) 648-62-44
Что делать после пневмонии?
При своевременном лечении, которое начато вовремя, наиболее высокие шансы выздоровления (99%). Полное восстановление легочных тканей фиксируют в 70% случаев, у 20% пациентов формируется небольшая пневмосклеротическая область, у 7% — зона локальной карнификации. После пневмонии рекомендуется:
- избегать перегрева и переохлаждений, одеваться адекватно погодным условиям
- отказаться от курения
- уменьшить количество употребляемых жирных и тяжелых блюд
- провести санаторно-курортное лечение, предпочтительно в лесах или горах
- избегать многолюдных мест, не контактировать с больными людьми
- посещать бассейны, бани, сауны и пляжи в течение 3 месяцев после болезни
- проветривать помещение
- проводить регулярно влажную уборку в помещении
- минимизировать количество пыли там, где проживает переболевший человек
- при вынужденном контакте с болеющим человеком надевать марлевую повязку
(Памятка для населения)
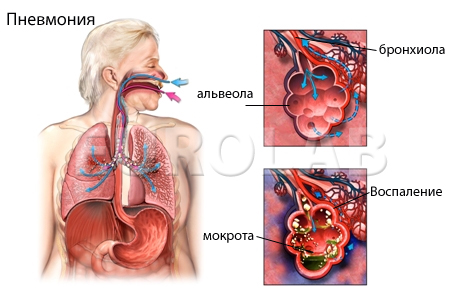
Пневмония – это острое инфекционное заболевание, возникающее самостоятельно или являющееся осложнением других заболеваний. Оно характеризуется воспалительным процессом в легких.
В лихорадочном периоде имеет место интоксикация («отравление») организма продуктами жизнедеятельности микроорганизмов (вирусов, бактерий), вызвавших болезнь; повышается нагрузка на сердечно-сосудистую систему, снижается функциональная деятельность органов пищеварения.
В этот период питание должно способствовать быстрейшему разрешению воспалительного процесса, снижению интоксикации, повышению защитных сил организма, щадящему режиму работы органов сердечно-сосудистой и пищеварительной систем. Показано достаточное количество витаминов, особенно витамина С, и жидкости до 1400-1700 мл. в сутки (при отсутствии сердечной недостаточности). Общую калорийность рациона в начале заболевания следует снизить до 1500 ккал. за счет ограничения углеводов до 200-250 граммов, белков до 50-60 граммов, жиров до 30-40 граммов, соли до 6 граммов в сутки
Очень важно, чтобы прием пищи был дробным: маленькими порциями 6-7 раз в сутки
Рекомендуются следующие продукты и блюда из них: приготовленные на пару нежирное мясо, печень, цыпленок, кролик; нежирная рыба в отварном виде; яйца всмятку или паровой омлет; свежий протертый творог, кефир, простокваша; молоко или сливки для приготовления блюд; сметана в блюда; сливочное и растительное масло, добавляемое в блюда; каши из манной крупы, протертые из риса, геркулеса, гречневой крупы; картофель в любом виде, кроме жареного; пюре из моркови, свеклы, цветной капусты; тушеные кабачки, тыква, свежие огурцы, помидоры; протертые крупяные и фруктовые супы, супы-пюре из овощей, свежие мягкие ягоды и фрукты в сыром виде, печеные яблоки, сухофрукты: чернослив, курага; некрепкий чай, настой шиповника, кисели, компоты, соки, хлеб без соли.
Исключаются из рациона: жирная, соленая, жареная пища, сыр, макаронные изделия, соленые и квашеные овощи, грибы, бобовые, мясные и куриные бульоны, пряности, томат в виде соуса, плоды с грубой клетчаткой, виноград, изюм, сладости (кроме сахара в чай, напитки), кофе, какао, виноградный сок.
В период выздоровления следует значительно повысить калорийность суточного рациона до 2500-3000 ккалорий, в основном за счет увеличения содержания белков до 130-150 граммов, жиров до 80-90 граммов, в меньшей степени углеводов – до 300-350 граммов.
Обогащение рациона белком способствует восполнению его потерь из-за распада в лихорадочный период болезни, стимуляции восстановительных процессов, препятствует изменениям состава формулы крови, связанным с употреблением антибактериальных препаратов.
Показано также употребление продуктов, стимулирующих желудочную секрецию (мясные и рыбные бульоны, хлебный квас, соусы, пряности, приправы, кофе, какао, фруктовые и овощные соки). По мере выздоровления объем порции увеличивается, а количество приемов пищи уменьшается до 4-5 раз в сутки.
Следует помнить, что наравне с лечебными мероприятиями, питание больного пневмонией имеет большое значение в процессе его выздоровления и укрепления иммунитета.
Как и чем лечить дома?
Пневмония может иметь бактериальное или вирусное происхождение. В зависимости от этого подбираются противовирусные или антибактериальные препараты.
При выборе лекарств врач будет учитывать возраст и состояние здоровья пациента, тип пневмонии и размер пораженного участка. Также есть сосуществующие хронические заболевания системы кровообращения, почек и легких.
По результатам исследования пациенту назначают антибактериальную терапию. Наиболее распространенные препараты, применяемые в лечении:
- Цефтриаксон и Амоксиклав, если возбудителями являются пневмококки.
- Макролиды и фторхинолоны назначают, если причиной заболевания стал хламидиоз.
- Сумамед и Доксициклин, если пневмония началась из-за микоплазмы.
Минимальная продолжительность лечения антибактериальными средствами — пять дней. Однако в любом случае его продолжительность определяет лечащий врач.
Если поражение не имеет бактериального характера, могут быть назначены бронходилататоры (которые расширяют просвет дыхательных путей), например:
- беродуал;
- беротек;
- сальбутамол.
Их используют для ингаляций.
Отхаркивающие средства играют важную роль в терапии. Как правило, это препараты на основе ацетилцистеина:
- АЦЕТИЛОЦИСТЕИН;
- Ацестин;
- Муконекс;
- Мукобене.
Схема лечения зависит от формы пневмонии. Ниже приведены несколько быстрых советов для некоторых разновидностей:
Сегментарная пневмония — одна из самых частых форм заболевания. Это ограниченное воспаление, поражающее легочную ткань в одном или нескольких анатомических сегментах
Поскольку эта форма заболевания часто имеет осложненное течение, важной задачей является соответствующая терапия, направленная на снижение интоксикации, устранение симптомов дыхательной недостаточности, рассасывание воспалительных очагов в легочной ткани. Лечение антибиотиками составляет 10-14 дней
Муколитические, отхаркивающие и бронхолитические средства помогут устранить непроходимость. Применяется положительное лечение, которое помогает восстановить нарушенные функции — используются антигистаминные, жаропонижающие, седативные средства и другие.
Узловая пневмония характеризуется наиболее выраженными симптомами — очень высокой температурой, наличием желто-оранжевой мокроты, ярко выраженным болевым синдромом. Его возбудителями чаще являются пневмококки, поэтому раннее назначение антибиотиков (в основном пенициллинового ряда) способствует быстрому выздоровлению.
Очаговая форма воспаления поражает ограниченный участок легочной ткани. Часто возникает как осложнение других заболеваний (бронхит, ОРЗ, отит, тонзиллит и др.) Или как самостоятельное заболевание. В зависимости от возбудителя назначают курс антибиотиков — пенициллины, цефалоспорины, фторхинолоны в течение 10-14 дней. УказаноКлиническая фармакология препаратов, применяемых при респираторных заболеваниях
4 КБ
3
Физиотерапия и физиотерапия при пневмонии.Учебное пособие.МЗ РБ
2 МБ
Особенности двусторонней пневмонии
Легкие – парный орган, главной задачей которого является дыхание. Этот процесс происходит в альвеолах легких, где осуществляется газообмен с легочными капиллярами. Таким образом, вдыхаемый кислород легко поступает в кровь, и одновременно углекислый газ перемещается из крови в альвеолы.
Функция дыхания заметно нарушается при воспалительных патологиях легких. Чаще всего пациенты сталкиваются с односторонним инфекционно-воспалительным поражением. Однако нередки и случаи двустороннего поражения легких. Данная проблема актуализируется в периоды вирусных эпидемий. В частности, это касается свиного гриппа (H1N1) и коронавирусной болезни COVID-19. У многих пациентов со средне-тяжелым и тяжелым течением COVID-19 наблюдается именно двустороннее поражение легких.
Первая, основная особенность такого поражения, которое следует отметить – двусторонняя пневмония протекает гораздо сложнее односторонней. Когда у пациента одно легкое здоровое, то оно вполне справляется со всеми нуждами организма по обеспечению кислородом органов и тканей. Как правило, уровень сатурации (обеспеченность тканей кислородом) при одностороннем поражении в норме, чего не наблюдается при двустороннем воспалении легких.
Как и одностороннее поражение легких, двусторонняя пневмония протекает в различных морфологических формах. Легче всего переносится очаговая пневмония, при которой размер пневмонической инфильтрации (скопления иммунных клеток и воспалительных элементов в легком) составляет не более 2 см. Также различают сегментарную (поражение в рамках одного сегмента легкого), полисегментарную (вовлечено несколько сегментов легких) и лобарную (поражена доля легкого). Как несложно догадаться, чем больше зона поражения, тем сложнее протекает болезнь.
Двусторонние пневмонии особенно тяжело протекают у людей старше 65 лет, детей младше 5 лет, а также у людей с хроническими заболеваниями сердечно-сосудистой, дыхательной системы и сахарным диабетом.
И у взрослых, и у детей, тяжелее всего протекают двусторонние интерстициальные пневмонии. В данном случае воспаление затрагивает как альвеолы, так и периальвеолярные ткани. Таким образом, функция дыхания значительно ослабевает.
Состояние больных с интерстициальной пневмонией быстро ухудшается, что приводит к дыхательной недостаточности и требует скорейшего медицинского вмешательства.
Важно! Двусторонняя пневмония и ИВЛ. Тяжелые пациенты с двусторонним поражением легких могут перевести на искусственную вентиляцию легких
К этой мере прибегают, когда все остальные методы не привели к желаемому результату. Многие ошибочно полагают, что аппараты ИВЛ – причина высокого уровня летальности среди пациентов, находящихся на искусственной вентиляции легких. Однако высокий уровень летальности, прежде всего, связан с тяжестью протекания заболевания. На ИВЛ переводят очень тяжелых больных с изначально высоким риском летального исхода. Вместе с тем, при использовании ИВЛ существуют риски травматизации легких, а также инфицирования внутрибольничными инфекциями. В данном случае все зависит от квалификации специалистов, а также условий конкретной больницы.
Эффективные лекарства от пневмонии
Эффективное лекарство от пневмонии подбирается в зависимости от причины инфекции.
Вирусная пневмонияВакцинация в некоторой степени может снизить вероятность заболевания от вирусной инфекции и облегчить ход болезни, в случае заражения. В некоторых случаях при вирусной пневмонии врач может назначить противовирусные препараты для снижения вирусной активности. Это лечение, как правило, наиболее эффективно, когда вирус находится на ранней стадии заражения организма.
Бактериальная пневмонияАнтибиотики являются основным способом борьбы с разновидностью пневмонии вызываемой бактериями Streptococcus pneumoniae. Этот тип пневмонии обычно протекает более тяжело, чем вирусная пневмония.
Грибковая пневмонияГрибковые виды пневмонии лечат противогрибковыми препаратами. Эта разновидность воспаления легких встречается реже всего.
Здоровые привычки и крепкое здоровье — основа легко перенесенного заболевания. При должном уходе пневмонию можно вылечить в домашних условиях.
Ингаляции при пневмонии
Слово «ингаляция» переводится как «дыхание». Эти процедуры назначаются не только при пневмонии, а при воспалительных процессах в трахеи, легких, бронхах. Виды ингаляции:
- влажная (вдыхание пара)
- паровая/аромаигаляция (для лечения вирусных инфекций, ЛОР-патологий и при хронической форме бронхита)
- воздушная (эффективна при воспалении в бронхах или трахее)
- масляная (профилактическая мера для предотвращения острого воспалительного процесса дыхательной системы)
Ингаляционные процедуры при воспалительных процессах в легких улучшают дренажную функцию дыхательных путей и вентиляционную функцию легких. В остром периоде ингаляции, как правило, не назначаются.
При пневмонии применяют такое лекарство как Биопарокс/фузафунгин. Он выпускается в форме аэрозоля; оказывает антимикробное действие местно. Частицы препарата при распылении попадают даже в самые тяжелодоступные места дыхательной системы, что приводит к относительно быстрому выздоровлению. Это лекарство применяют каждые 4 часа курсом до 7-10 суток по назначению лечащего врача.
Воспаление в дыхательной системе можно снять при помощи вдыхания ароматов хвойных деревьев. Но не все больные могут позволить себе прогулки в хвойном лесу. Потому актуальны хвойные ингаляции в домашних условиях. Нужно закипятить воду в кастрюле или металлической миске, положить туда несколько веточек ели, сосны, можжевельника, и дышать над образующимся паром. Усиливает эффект пищевая сода, которая в небольшом количестве добавляется в воду.
Советуют также применять аромалампу с эфирным маслом хвойных деревьев или кориандра; расставить в помещении, где находится больной, ветки сосны. Также делают ингаляции на настоях шалфея, ромашки, эвкалипта. Делая ингаляцию, дышать нужно полной грудью, но с аккуратностью, ведь можно обжечь дыхательные пути горячим паром.
Актуально такое народное средство от пневмонии как вдыхание пара только что сваренной картошки. После ингаляции такого типа нужно выпить стакан горячего настоя лекарственных трав:
- мелиссы
- мяты
- календулы
- зверобоя
Как диагностируется
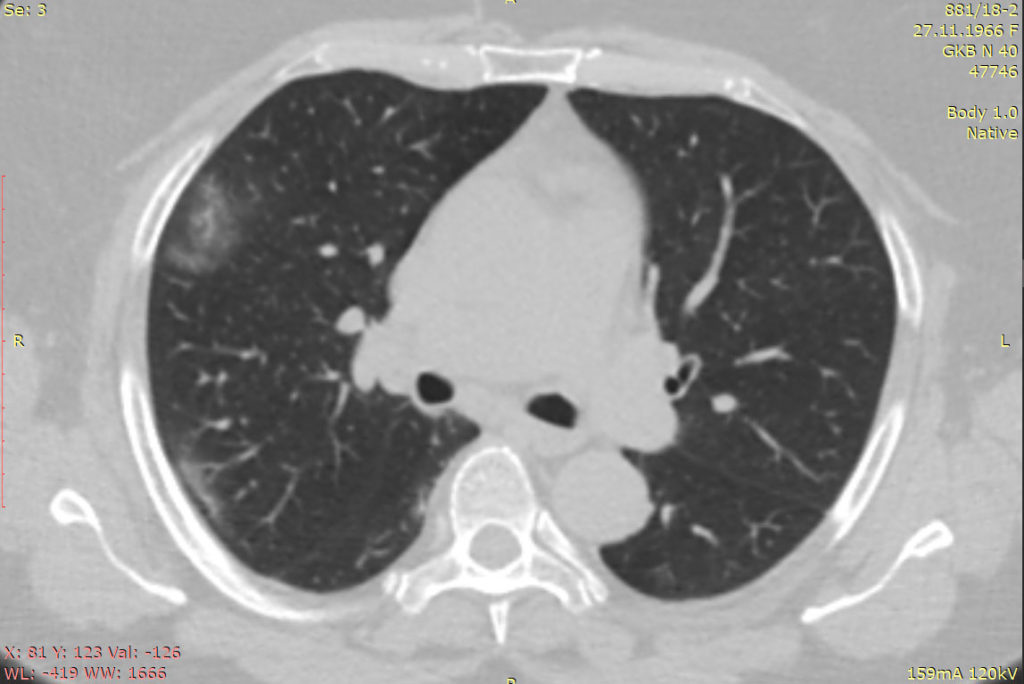
Диагностика пневмонии осуществляется на основе жалоб пациента, клинической картины, а также обязательных обследований. Сегодня самым надежным, эффективным и точным методом диагностики выступает рентген легких.
Снимок дает возможность определить локализацию патологического процесса, оценить обширность поражения. Выделяют ряд дополнительных методов, которые широко применяются в диагностике. К ним относят:
- микроскопические исследования мокроты – анализ проводится для того, чтобы выяснить возбудитель заболевания, оценить степень тяжести состояния и правильно подобрать препараты;
- клинические анализы крови, мочи – дают информацию о том, какова степень тяжести болезни, одним из важных параметров выступает определение количества лейкоцитов;
- биохимический анализ крови – необходим для оценки состояния внутренних органов и систем, определения рисков осложнений;
- исследование газового состава крови – позволяет оценить наполнение организма кислородом;
- осмотр, прослушивание с помощью фонендоскопа, измерение пульса и пр.
В связи с многообразием видов пневмонии могут потребоваться дополнительные уточняющие методы диагностики. К ним относят следующие:
- компьютерная томография;
- биопсия плевры;
- бронхоскопия;
- посев крови и пр.
Диагностикой и лечением пневмонии занимаются врач-терапевт или пульмонолог. В ряде случаев может потребоваться консультация узкого специалиста: аллерголога-иммунолога, эндокринолога и пр.
ЧТО ЕЩЕ
За домашней самоизоляцией больных ковидом следят с помощью мобильного приложения «Социальный мониторинг». Если у пациента нет своего смартфона или его гаджет не поддерживает приложение «Социальный мониторинг», тогда он может бесплатно получить телефон на время лечения или карантина. Для этого нужно позвонить в службу техподдержки — (495) 870-72-96 (круглосуточно) и сообщить свои имя, фамилию, отчество и номер телефона, указанный в согласии на получение медицинской помощи на дому или постановлении главного санитарного врача. После выздоровления мобильник нужно вернуть, оформив заявку по тому же номеру техподдержки.
Особенности лечения
Во многих случаях лечение пневмонии осуществляется в стационаре, поскольку необходимо постоянное наблюдение специалиста, а также инъекции препаратов и контроль эффективности с помощью рентгеновского снимка. Однако при средней и легкой степени тяжести состояния может быть решен вопрос о домашнем лечении. Как правило, неосложненные формы заболевания требуют терапии в течение 10-14 дней.
Врач подбирает терапию с учетом возбудителя заболевания, оценки общего состояния пациента, его симптомов. Стоит отметить, что чаще всего врач назначает антибиотики широкого спектра действия, поскольку лабораторная диагностика занимает определенное время, а терять его ни в коем случае нельзя. Схема терапии может быть скорректирована по готовности анализов.
Лечение пневмонии выстраивается с учетом следующих параметров:
- условия развития: больничная, внебольничная, связанная с попаданием жидкостей в легкие (аспирационная);
- объем поражения тканей;
- локализация;
- степень тяжести;
- общее состояние здоровья, наличие/отсутствие сопутствующих патологий, соматических заболеваний;
- выраженность симптомов и субъективная оценка пациента.
В любом случае терапия всегда направлена на устранение очага воспаления. Специалист назначит противовирусные, антибактериальные или противогрибковые средства. Также врач обязательно назначит препараты для симптоматической терапии – купирования болей, жара, облегчения дыхания.
Могут быть задействованы ингаляции лекарственными препаратами (муколитики и пр.), физиотерапевтические методы (магнитотерапия, электрофорез и др.) после нормализации температуры и купирования острого состояния. Дополняет основной курс витаминотерапия, общеукрепляющие средства, которые посоветует специалист.
Важно точно соблюдать рекомендации врача: постельный режим, питье большого количества жидкости, диета на основе легкоусвояемых продуктов, отказ от курения.
+7 (495) 775 75 66