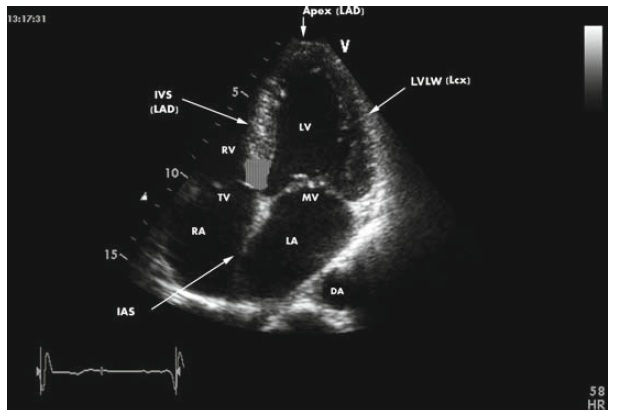
Клапаны сердца
Содержание:
- Функционально узкая аорта
- Какие сердечные клапаны существуют?
- Возрастные особенности сердца
- Какие заболевания сердечного клапана существуют?
- Механические протезы
- 3.Симптомы и диагностика
- Правый желудочек —
- Симптомы
- Дилатация корня аорты и синусов Вальсальвы
- Диагностика заболеваний клапанов сердца
- Как выявляют порок сердечного клапана?
- Диагностика
- Биологические клапаны
- Как выполняется протезирование аортального клапана в клинике ЦЭЛТ?
Функционально узкая аорта
ЭхоКГ критерии:
- Значение диаметра аорты, соответствующее 3-10 процентили
нормального распределения популяции. - Отсутствие значимого градиента давления между аортой
и левым желудочком.
При исследовании диаметра аорты у детей от 3 до 15 лет в популяции,
нами выявлено варьирование данного размера в широких пределах. В этом
отрезке онтогенетического развития просвет аорты увеличивается в 1,5-2
раза. Сравнение эхометрических показателей корня аорты у 1800 детей
в возрасте 3-15 лет, выявило взаимосвязь диаметра аорты с антропометрическими
показателями. Корреляционный анализ позволил обнаружить зависимость
диаметра с ростом ребенка (r=0,872 у мальчиков, r=0,634 у девочек)
и в меньшей степени с массой тела (r=0,574 у мальчиков, r=0,532 у
девочек) и площадью поверхности тела. Значение диаметра аорты, соответствующее
3 — 10 процентили выявлено у 5,6% детей, зависимости от возраста детей
не выявлено. Данный факт исключает влияние физиологических периодов
интенсивного роста в онтогенезе на представляемость данного признака
в обследуемой популяции. Приведенные нами данные позволяют сделать
вывод о том,что узкая аорта является генетически детерминированной,
либо врожденной малой аномалией развития сердца. Ни у одного из детей
не выявлено клинических и/или гемодинамических признаков стенозирования.
По данным допплерографического исследования кровотока в восходящей
аорте отсутствовало диагностически значимое увеличение градиента давления,
который в среднем составил 1,3+0,07 м/сек. Дети с функционально узкой
аортой имеют характерную функционально-структурную организацию внутрисердечной
гемодинамики, так у 91,2% мальчиков и 95,4% девочек выявлены пограничные
значения диаметра правого желудочка, соответствующие 90 — 97 процентили.
Конечно-диастолический диаметр левого желудочка имел тенденцию к увеличению
(90-97 процентили) у детей до 7 лет, в то время как у детей старшего
возраста соответствовал 25 процентили. Напротив, поперечный диаметр
левого предсердия у детей до 7 лет обычно соответствовал 25-75 процентилям,
в старшем возрасте увеличивался и, в большинстве случаев, превышал
75 процентиль.
В большинстве случаев у детей с функционально узкой аортой выявлено
повышение мышечной массы левого желудочка, о чем свидетельствовали
значения диастолической толщины задней стенки левого желудочка и межжелудочковой
перегородки, соответствующие 90-97 процентили. Утолщение межжелудочковой
перегородки отмечалось у 35,1% мальчиков и 34,1% девочек, а задней
стенки левого желудочка у 80,7% мальчиков и 88,6% девочек. Отмечено
сочетание функционально узкой аорты с другими аномалиями сердца-дисфункцией
митрального клапана (25,7%), пролапсом митрального клапана (8,9%),
дополнительными трабекулами в полости левого желудочка (10,8%).
Дети с погранично низкими значениями диаметра аорты имеют предрасположенность
к возникновению суправентрикулярных и желудочковых аритмий, а также
недостаточную работоспособность и толерантность к физическим нагрузкам.
Какие сердечные клапаны существуют?
Наше сердце имеет размер с кулак и находится под грудиной. В состоянии покоя оно бьется примерно 60 раз в минуту и перекачивает около 5000 литров крови в день через наш организм - при атлетической нагрузке объем перекачиваемой крови может составлять даже 10 000 литров и более.
Сердце состоит из четырех камер: двух предсердий и двух желудочков. Их входы и выходы снабжены клапанами, которые обеспечивают ток крови только в одном направлении. Клапан в месте выхода крови в большой системный круг называется аортальным. На выходе в легкие находится пульмональный клапан, а между предсердиями и желудочками в левой части сердца-митральный клапан, в правой - трехстворчатый.
Возрастные особенности сердца
Сердце у новорожденного имеет округлую форму. Его поперечный диаметр равен 2,7-3,9 см, длина сердца в среднем составляет 3,0-3,5 см. Передне-задний размер — 1,7-2,6 см. Предсердия по сравнению с желудочками велики, причем правое из них значительно больше левого. Сердце растет особенно быстро в течение года жизни ребенка, причем длина его увеличивается больше, чем ширина. Отдельные части сердца изменяются в разные возрастные периоды неодинаково: в течение 1-го года жизни предсердия растут сильнее, чем желудочки. В возрасте от 2 до 6 лет рост предсердий и желудочков происходит одинаково интенсивно. После 10 лет желудочки увеличиваются быстрее предсердий. Общая масса сердца у новорожденного равна 24 г, в конце 1-го года жизни увеличивается примерно в 2 раза, к 4-5 годам — в 3 раза, в 9-10 лет — в 5 раз и к 15-16 годам — в 10 раз. Масса сердца до 5-6 лет больше у мальчиков, чем у девочек, в 9-13 лет, наоборот, она больше у девочек, а в 15 лет масса сердца вновь больше у мальчиков, чем у девочек.
Миокард левого желудочка растет быстрее миокарда правого желудочка, и к концу 2-го года жизни его масса вдвое больше массы правого желудочка. В 16 лет эти соотношения сохраняются. У детей 1-го года жизни мясистые трабекулы покрывают почти всю внутреннюю поверхность обоих желудочков. Наиболее сильно развиты трабекулы в юношеском возрасте (17-20 лет). После 60-75 лет трабекулярная сеть сглажена и её сетчатый характер сохраняется только в области верхушки сердца.
У новорожденных и детей всех возрастных групп предсердно-желудочковые клапаны эластичны, створки блестящие. В 20-25 лет створки этих клапанов уплотняются, края их становятся неровными. В старческом возрасте происходит частичная атрофия сосочковых мышц, в связи с чем может страдать функция клапанов.
У новорожденных и детей грудного возраста сердце располагается высоко и лежит поперечно. Переход сердца из поперечного положения в косое начинается в конце 1-го года жизни ребенка. У 2-3-летних детей преобладает косое положение сердца. Нижняя граница сердца у детей до 1 года расположена на один межрёберный промежуток выше, чем у взрослых людей, верхняя граница — на уровне второго межреберья, верхушка сердца проецируется в четвертом левом межрёберье (кнаружи от среднеключичной линии). Правая граница сердца наиболее часто располагается соответственно правому краю грудины или на 0,5—1,0 см вправо от него. По мере увеличения возраста ребенка изменяются отношения грудино-рёберной (передней) поверхности сердца к грудной стенке: у новорожденных эта поверхность сердца образована правым предсердием, правым желудочком и большей частью левого желудочка. С передней грудной стенкой соприкасается главным образом желудочки; у детей старше 2 лет, кроме этого, к грудной стенке прилежит ещё часть правого предсердия.
Перикард новорожденного имеет шаровидную (округлую) форму. Объем полости перикарда незначителен, он плотно облегает сердце. У новорожденных верхняя граница перикарда располагается очень высоко по линии, соединяющей грудиноключичные суставы; нижняя его граница соответствует нижней границе сердца. Перикард новорожденного подвижен, так как грудино-перикардиальные связки, фиксирующие у взрослого перикард, развиты слабо. К 14 годам границы перикарда и его взаимоотношения с органами средостения аналогичны таковым у взрослого.
Анатомия человека. В 2-х томах. Т.2 / Авт.: Э.И.Борзяк, В.Я.Бочаров, Л.И.Волкова и др.; / Под ред. М. Р. Сапина.— М.:Медицина, 1986.— 480 с. Анатомическое строение сердца и сосудов — Ангиология:
с.156-161 ;
с.161-168 ;
с.168-176 ;
с.176-179 ;
с.179-200 ;
с.200-215 ;
с.215-235 ;
с.235-245 .
Какие заболевания сердечного клапана существуют?
В общем и целом, каждый сердечный клапан может быть поражен заболеванием. Однако наиболее распространенными пороками являются стеноз аортального и недостаточность митрального клапана. Стеноз аортального клапана является одним из наиболее распространенных дефектов сердечного клапана в западном мире и особенно часто встречается в преклонном возрасте. Другие пороки сердечного клапана:
- Недостаточность аортального клапана
- Стеноз митрального клапана
- Пролапс митрального клапана
- Стеноз или недостаточность пульмонального клапана
- Стеноз или недостаточность трехстворчатого клапана
Механические протезы
Механические протезы — искусственные клапаны (рис. 1, а — е) — имеют запирательные элементы лепесткового или вентильного типа, выполненные из искусственного материала (тефлона, силиконовой резины, кремнийорганических соединений) и помещенные в обшитый синтетической тканью металлический каркас различной конструкции (см. Аллопластика, Имплантаты).
Наилучшими гемодинамическими характеристиками обладают трехстворчатые модели, имитирующие естественные геометрические формы полулунных заслонок клапана аорты. Основной их недостаток — возникновение усталостного напряжения материала и его разрушение в результате изгиба створок.
Наиболее широкое применение нашли клапаны с запирательным элементом в виде шарика благодаря их высокой надежности, долговечности и удовлетворительным гемодинамическим показателям. Недостатком таких (шариковых) клапанов являются большие размеры конструкции, обусловливающие развитие ряда осложнений в послеоперационном периоде. У больных с малым объемом полости левого желудочка или узкой аортой использование протезов этой модели не рекомендуется.
Низкопрофильные протезы клапанов имеют преимущественно дисковый запирательный элемент. В целях предотвращения неравномерности износа материала запирательного элемента об опоры каркаса предложены различные варианты наклонных поворачивающихся дисковых протезов. Малогабаритные вентильные протезы отличаются от шариковых небольшой высотой, легким весом, меньшей инерционностью запирательного элемента, приближенностью гемодинамического потока к центральному.
Основные проблемы, связанные с клин. использованием механических протезов любого типа, заключаются в опасности тромбоэмболических осложнений и необходимости в последующем постоянного приема больными антикоагулянтов.
3.Симптомы и диагностика
Клиническая картина АКМП ПЖ требует дифференциации с множеством иных заболеваний и состояний, при которых постепенно прогрессирующая сердечная недостаточность сочетается с эпизодами аритмии
Как правило, пациенты начинают обращать внимание на усиленное сердцебиение, перебои сердечного ритма, одышку, затем появляются боли в сердце, головокружения, внезапные синкопальные состояния с потерей сознания (прогностически неблагоприятный признак, который считается одним из возможных предвестников внезапной сердечной смерти). Нарастает утомляемость, пациент все хуже переносит физические нагрузки
Однако во многих случаях прогрессирование фиброзно-жировой дегенерации в течение длительного времени не сопровождается сколько-нибудь значимыми субъективными ощущениями или клиническими симптомами.
Учитывая диагностическую сложность АКМП ПЖ, международные кардиологические ассоциации предпринимали попытки не только унифицировать терминологию, но и разработать надежные протоколы распознавания и дифференциальной диагностики. Так, необходимым для установления диагноза считается присутствие не менее 3% соединительной и не менее 40% жировой ткани в гистологической структуре правого желудочка; применяются также электрокардиографические, аускультативные и другие диагностические критерии. В силу очевидных причин требуется изучение семейного анамнеза.
По мере необходимости назначают ЭЭГ, эхокардиографию, нагрузочные тесты, холтеровское мониторирование, рентгенографию, МРТ, а если все эти методы не позволяют однозначно определиться с диагнозом – приходится прибегать к инвазивной эндомиокардиальной биопсии, отбирая тканевые образцы для гистологического анализа.
Правый желудочек —
Правый желудочек, ventriculus dexter, имеет форму треугольной пирамиды, основание которой, обращенное кверху, занято правым предсердием, за исключением левого верхнего угла, где из правого желудочка выходит легочный ствол, truncus pulmonalis.
Полость желудочка подразделяется на два отдела: ближайший к ostium atrioventriculare отдел и передневерхний отдел, ближайший к ostium trunci pulmonalis, — conus arteriosus, который продолжается в легочный ствол. Ostium atrioventriculare dextrum, ведущее из полости правого предсердия в полость правого желудочка, снабжено трехстворчатым клапаном, valva atrioventricularis dextra s. valva tricuspidalis, который не дает возможности крови во время систолы желудочка возвращаться в предсердие; кровь направляется в легочный ствол.
Три створки клапана обозначаются по месту их расположения как cuspis anterior, cuspis posterior и cuspis septalis. Свободными краями створки обращены в желудочек. К ним прикрепляются тонкие сухожильные нити, chordae tendineae, которые своими противоположными концами прикреплены к верхушкам сосочковых мышц, miisculi papillares. Сосочковые мышцы представляют собой конусовидные мышечные возвышения, верхушками своими выступающие в полость желудочка, а основаниями переходящие в его стенки.
В правом желудочке обычно бывают три сосочковые мышцы: передняя, наибольшая по своей величине, дает начало сухожильным нитям к передней и задней створкам трехстворчатого клапана; задняя, меньших размеров, посылает сухожильные нити к задней и перегородочной створкам и, наконец, m. papillaris septalis, не всегда имеющаяся мышца, дает сухожильные нити обыкновенно к передней створке. В случае ее отсутствия нити возникают непосредственно из стенки желудочка. В области conus arteriosus стенка правого желудочка гладкая, на остальном протяжении внутрь вдаются мясистые трабекулы, trabeculae carneae.
Кровь из правого желудочка поступает в легочный ствол через отверстие, ostium triinci pulmondlis, снабженное клапаном, valva trunci pulmonalis, который препятствует возвращению крови из легочного ствола обратно в правый желудочек во время диастолы. Клапан состоит из трех полу лунных заслонок. Из них одна прикрепляется к передней трети окружности легочного ствола (valvula semilunaris anterior) и две — сзади (valvulae semilunares dextra et sinistra). На внутреннем свободном краю каждой заслонки имеется посередине маленький узелок, nodulus valvulae semilunaris, по сторонам от узелка тонкие краевые сегменты заслонки носят название lunulae valvulae semilunaris. Узелки способствуют более плотному смыканию заслонок.
Симптомы
Часто пороки клапанов сердца не проявляются клинически в течение длительного времени, и жалобы зависят от тяжести заболевания. При манифестации болезни пациентов беспокоят одышка, головокружения и обмороки при нагрузке, чувство тяжести, боль в груди, нарушение ритма сердца (аритмии), отеки, быстрая утомляемость, снижение работоспособности. Нередко возможностей сердца компенсировать пороки хватает на долгое время. Поэтому пациенты обращаются за помощью в тот момент, когда помочь им уже сложно из-за «запущенности» заболевания, когда сердце исчерпало свои возможности компенсации и превратилось, образно говоря, в «перераздутый шар».
Дилатация корня аорты и синусов Вальсальвы
Является индикатором дисплазии соединительной ткани и наблюдается
при синдромах Марфана, Элерса-Данлоса и других наследственных соединительнотканных
заболеваниях. Однако,эти МАРС могут наблюдаться в изолированном виде
без внешних проявлений заболевания (идиопатическая дилатация корня
аорты). При выявлении дилатированного корня аорты (90 и более процентиль
кривой распределения) необходимо исключить постстенотическую дилатацию,
аортоартериит, артериальную гипертензию и другие заболевания. Дети
с широкой аортой без признаков соединительнотканного заболевания
часто имеют, как внешние малые аномалии развития (аналогичные первичному
пролапсу митрального клапана), так и другие МАРС (дополнительная трабекула
левого желудочка, дилатация ствола легочной артерии, эктазия митрального
кольца). При аускультации выслушивается акцент II тона, может определяться
шум волчка на сосудах шеи. Вероятно, идиопатическая дилатация
корня аорты является проявлением нарушения диспропорционального онтогенетического
развития у детей с наследственно обусловленной предрасположенностью
к слабости соединительной ткани.
Дилатация синусов Вальсальвы в отличии от аневризмы, не сопровождается
какими-либо клиническими и гемодинамическими нарушениями функции сердца.
Обычно наблюдается дилатация бескоронарного синуса в пределах 3 —
7 мм. Эти дети как и при идиопатической дилатации корня аорты имеют
внешние стигмы соединительнотканной дисплазии. Аускультативно могут
выслушиваться непостоянные щелчки. Прогностическая значимость дилатации
синусов в детском возрасте не определена. В ряде случаев, при динамическом
наблюдении за такими детьми в течении 2-3 лет, мы отмечали спонтанное
исчезновение расширения синусов Вальсальвы.
Диагностика заболеваний клапанов сердца
Выслушав описанные Вами симптомы, изучив медицинскую карту, врач измерит пульс, кровяное давление и с помощью стетоскопа прослушает Ваше сердце.
Если у врача появятся подозрения на наличие у Вас сердечного заболевания, он может попросить Вас пройти ряд специальных диагностических исследований, которые помогут поставить точный диагноз и назначить необходимое лечение.
Одним из таких методов исследования является неинвазивный метод, т.е. при котором не требуется какого-либо внутреннего вмешательства.
Другой вид исследований — инвазивный: с помощью инструментов, введенных внутрь организма, что, как правило, причиняет пациенту лишь незначительные неудобства.
Рентген грудной клетки
Данное исследование позволяет врачу получить ценную информацию о размере сердца, сердечных камер и состоянии легких.
Электрокардиограмма (ЭКГ)
Электрокардиограмма контролирует электрический ток, проходящий через сердце, и стимулирует камеры к сокращению. ЭКГ особенно полезна в диагностировании нарушений сердечного ритма и частоты.
Эти исследования также показывают увеличение мышц или их повреждение, и наличие перегруженности той или иной стороны сердца.
Эхокардиограмма (ЭхоКГ)
Данное исследование проводится с помощью «маленького» микрофончика, помещенного на поверхности грудной клетки, который испускает высокочастотные звуковые волны.
Звуковые волны отражаются обратно (отсюда и термин «эхо») из каждого слоя сердечной стенки и клапанов, а затем изображаются на экране монитора. Изображение «эхо» из разных точек, позволяет увидеть разрез сердца в момент его работы.
Во время «эхо» также записывается скорость кровотока, контролируется направление движения крови: движется ли кровь в нормальном поступательном направлении или наблюдается обратное движение (как в cлучае с недостаточностью клапана).
Суженный клапан (или стенозный) вызывает повышенную скорость кровотока. Степень стенозирования клапана во многих случаях точно определяется по увеличенной скорости кровотока.
Данное исследование позволит увидеть не только работу сердечных клапанов, оно также предоставит полезную и исчерпывающую информацию о размере сердечных камер, а также толщине и работе сердечной мышцы.
Катетеризация сердца и ангиограмма
Эти исследования проводятся следующим образом: тонкая полая трубка (катетер) пропускается через вену или артерию в руке или паховой области и продвигается к сердечным камерам, используя при этом рентген.
В процессе катетеризации измеряется давление в камерах сердца и определяются объемы крови в кровотоке.
Ангиография состоит из инъекции рентгеноконтрастного вещества, которое видно с помощью рентгеновского излучения и позволяет оценить работу сердца по нагнетанию крови, работу клапана и проходимость артерий (коронарных), снабжающих кровью сердечную мышцу.
Несмотря на то, что подобные исследования в обычном порядке проводились и ранее, совсем необязательно, что они нужны в Вашем случае, если информация, полученная методом эхокардиографии является полной и точной.
Во многих случая единственным необходимым инвазивным исследованием перед операцией является коронарная ангиограмма, если установлено, что проходимость одной или нескольких артерий нарушена.
Если есть закупорки коронарных артерий, врач обычно проводит операцию шунтирования одновременно с операцией на сердечном клапане.
Как выявляют порок сердечного клапана?
Квалифицированные кардиологи могут выявлять пороки клапанов в сердце уже на этапе прослушивания тонов. Наиболее распространенной диагностической процедурой является обследование с использованием так называемого допплеровского ультразвука. С его помощью врач может узнать размеры сердца и его камер, а также толщину сердечных стенок. Здесь проверяют должную работу и закрытие клапанов.
Кроме того, кардиолог может отобразить кровоток в сердце графически в цвете и с акустическими шумами. Таким образом, даже сложные пороки сердечного клапана могут быть точно диагностированы. Кроме того, для оценки функциональности клапанов хорошо подходит
МРТ сердца
. Для некоторых более детальных осмотров в редких случаях рекомендуется использование сердечного катетера.
Диагностика
Лабораторные анализы заподозрить структурную аномалию сердца не могут. Даже ЭКГ не в состоянии предположить наличие открытого овального окна. Это происходит за счет отсутствия какого-либо значимого воздействия на сердце. При наличии значимого сброса крови в правое предсердие возможны признаки перегрузки правого предсердия и желудочков.
Рентгенография органов грудной клетки также может выявить лишь повышенное кровенаполнение легких, которое развивается уже при больших сбросах крови в правые камеры сердца.
УЗИ сердца, эхокардиография — единственный способ обнаружить открытое овальное окно. При этом у взрослых используют как эхокардиографию через грудную клетку — трансторакальное исследование, так и чреспищеводную (вводят трубку в пищевод как при фиброгастроскопии). Последняя является более информативной благодаря более близкому прилеганию к сердцу и четкой картинке.
Фото: открытое овальное окно, заметное на эхоКГ.
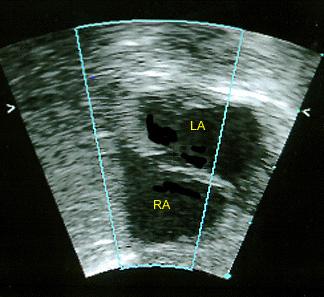
Еще больше улучшает видимость незаращенного отверстия введение в кровоток контрастного вещества при проведении эхокардиографии. Такой метод облегчает выявление сброса крови через межпредсердную перегородку.
Основными признаками открытого овального окна при эхокардиографии (УЗИ сердца) являются размер отверстия в межпредсердной перегородке до 5 мм и периодический сброс крови из одного предсердия в другое.
С чем можно спутать
Открытое овальное окно клинически можно спутать с другими малыми аномалиями и пороками сердца при выслушивании шумов: дополнительная хорда в полости левого желудочка, двустворчатый аортальный клапан, дефекты межпредсердной, межжелудочковой перегородок, недостаточность митрального, аортального. трикуспидального клапанов, их стенозы. Точная диагностика происходит путем проведения трансторакальной или чреспищеводной эхокардиографии.
Биологические клапаны
Биологическое клапаны — это клапаны, которые создаются из животных тканей, например, из ткани клапанов сердца свиньи, при этом они проходят предварительно некоторую химическую обработку для того, чтобы они были пригодны для имплантации в сердце человека. Все дело в том, что свиное сердце больше других схоже с сердцем человека, и поэтому лучше всего подходит для использования в замене клапанов сердца.
Имплантация свиных клапанов сердца — это тип т.н. ксенотрансплантации. При этом имеется риск отторжения пересаженного клапана. Для профилактики этого осложнения могут применяться определенные препараты, но они не всегда эффективны.
В другом типе биологических клапанов применяется биологическая ткань, которая подшивается к металлическому каркасу. Ткань для таких клапанов берется из бычьего или лошадиного перикарда. Ткань перикарда очень подходит для клапанов ввиду своих чрезвычайных физических свойств. Этот тип биологических клапанов очень эффективен для замены. Ткань для таких клапанов стерилизуется, ввиду чего они перестают быть чужеродными для организма, и реакции отторжения не отмечается. Такие клапаны гибкие и прочные, и при этом пациенту не требуется принимать антикоагулянты.
Как выполняется протезирование аортального клапана в клинике ЦЭЛТ?
Эффективный метод лечения аортального порока — замена клапана искусственным биологическим протезом. Существует два способа такой операции – традиционный хирургический и эндоваскулярный (без разрезов грудной клетки).
Традиционно операция по замене аортального клапана уже многие годы выполняется открытым способом — то есть через вскрытие грудной полости. Операция проводится с исключением сердца пациента из системы кровообращения и использованием аппарата искусственного кровообращения (АИК). Однако технологии в медицине не стоят на месте. Несколько лет назад появилась новейшая малоинвазивная методика — транскатетерная имплантация аортального клапана (TAVI). В ряде случаев пациенту возможно выполнить протезирование аортального клапана именно таким способом.
Принцип операции эндоваскулярного протезирования аортального клапана похож на операции по и состоит в том, что доступом через бедренную артерию к месту поврежденного аортального клапана подводится специальный катетер с размещенным на его конце искусственным клапаном (биопротезом) в сложенном виде. Перед установкой этого искусственного клапана производят расширение просвета собственного аортального клапана с помощью специального баллона. Биопротез для TAVI представляет собой специально обработанный трехстворчатый клапан из бычьего перикарда, закрепленный в стенте (металлическом каркасе).
Операция для пациента безболезненна, так как выполняется под наркозом. Существует два вида клапанов: баллон расправляющийся и саморасправляющийся.
Обычно TAVI выбирается в качестве метода лечения пациентов старше 75 лет с тяжелым аортальным стенозом, имеющих противопоказания к проведению открытой хирургической операции, но на сегодняшний день показания расширены и для пациентов с низким и средним хирургическим риском.