Защемление нерва в позвоночнике: симптомы, как лечить
Содержание:
- Как лечить боль в спине
- Как предупредить защемление седалищного нерва
- Симптомы
- Анатомия позвоночника
- Преимущества клиники «Энергия здоровья»
- Вариантф лечения
- Первая помощь при подозрении на перелом челюсти
- Методы лечения
- Причины болевого синдрома
- Диагностика
- Часто задаваемые вопросы
- Лечение защемления нерва
- Когда при боли под лопаткой нужен врач
Как лечить боль в спине
Основной задачей лечения является снятие болевого синдрома и подавление перехода остророго патологического процесса в хронический. С этой целью назначают лечение основного заболевания, а также симптоматическую медикаментозную терапию и немедикаментозные методы лечения.
Алгоритм лечение острого болевого синдрома:
- кратковременный постельный режим (2 – 5 дней) в сочетании с медикаментозной терапией и рефлексотерапией (РТ); длительное соблюдение постельного режима способствует переходу острого процесса в хронический; возможно назначение краткого курса ношения ортопедических приспособлений: шейного воротника при патологии в верхней части спины и шее или поясничного пояса;
- полупостельный режим в следующие 7 – 8 дней; курс медикаментозной терапии и РТ продолжается, присоединяют легкие физические упражнения, физиотерапевтические процедуры (электрофорез с обезболивающими лекарственными растворами);
- режим двигательной активности с небольшими ограничениями (10 – 20 день); медикаментозная терапия проводится по показаниям; физиопроцедуры (лазеро- и магнитотерапия), РТ; присоединяют курс мануальной терапии и массажа;
- режим двигательной активности без ограничений (но без поднятия тяжестей) с выполнением специально подобранных упражнений ЛФК;
- профилактика болей – регулярные занятия ЛФК и посильными видами спорта для того, чтобы поднять качество жизни на новый уровень.
Медикаментозная терапия
Так как проведенное обследование не всегда выявляет причины болей, в лечении учитывается ее характер (ноцецептическая, нейропатическая):
- При очень сильных резких болях проводятся паравертебральные блокады с новокаином. Если болевой синдром не снимается, проводятся эпидуральные блокады – обезболивание путем введения анестетиков в эпидуральную полость, расположенную между твердой мозговой оболочкой и надкостницей позвоночного столба.
- Менее выраденный болевой синдром снимается внутримышечным введением лекарств из группы НПВС. Подбор лекарств проводится индивидуально с учетом свойств препарата и индивидуальных особенностей больного. Самое эффективное средство – Диклофенак, может давать осложнения со стороны ЖКТ, поэтому при наличии у больного заболеваний желудка обезболить спину помогут более современные НПВС (Целебрекс, Найз, Мелоксикам).
- Для устранения спазма мышц спины назначают миорелаксанты – Мовалис, Сирдалуд.
- Витамины группы В (В1, В6, В12) оказывают благоприятное действие на периферическую нервную систему и усиливают обезболивающее действие НПВС. Эти препараты можно вводить в виде инъекций отдельных витаминов или в виде раствора Мильгаммы, в состав которой входят все 3 витамина и обезболивающее средство лидокаин. После улучшения состояния можно принимать внутрь таблетки Мильгаммы Композитум или Нейромультивита.
- При нейропатических болях, связанных с вовлечением в процесс нервных волокон, в состав комплексного лечения вводят антидепрессанты (амитриптилин) и противосудорожные средства (прегабалин). Это средства помогают устранить боль.
Как предупредить защемление седалищного нерва
Если вам удалось однажды избавиться от описанного заболевания, не стоит расслабляться и думать, что ишиас не настигнет вас снова, когда вы окажетесь под воздействием располагающих к нему факторов.
Но даже если вы ни разу не сталкивались с такой проблемой, как защемление, следует подумать о его профилактике, особенно, если вы относите себя к рисковой группе.
Профилактические меры, защищающие седалищный нерв от защемления, сводятся к комплексу мероприятий по налаживанию и поддержанию правильного образа жизни, бережного отношения к здоровью и всестороннему укреплению организма. К ним относят:
остеопатические сеансы;
контролирование осанки;
контролирование телесной массы;
рациональное питание;
оздоровительный массаж;
сон на достаточно твердом качественном матрасе;
осторожное поднятие тяжестей;
сведение к минимуму резких движений;
ношение одежды по сезону с целью предотвращения переохлаждений;
упражнения в рамках лечебной физической культуры;
контроль времени, проводимого в сидячих позах.
Упражнения для профилактики ишиаса направлены на укрепление мышцевого каркаса спины. Упомянутые упражнения осуществляются в рамках посещения специализированных групповых занятий, либо в домашних обстоятельствах после предварительной консультации с компетентным специалистом.
Выполняя указанные упражнения в домашних условиях крайне важно не терять самоконтроль и четко исполнять надлежащие движения
Остеопрактические сеансы – не только прекрасный способ лечить воспаление, поражающее нерв седалища, но и значительная подмога в профилактике и реабилитации.
Общеоздоровительные курсы у остеотерапевта с огромной долей вероятности способны сделать так, что лечение этого рода пояснице вообще никогда не понадобится.
Симптомы
Как только образуется патология, значительно ухудшается амортизация позвоночника, из-за чего возрастает нагрузка на другие части тела. В результате человек страдает, его движения оказываются затруднены.
Начальные признаки защемления нерва в шейном отделе позвоночника проявляются практически сразу по его возникновении. С развитием болезни симптомы становятся интенсивнее. Некоторые из них общие для многих недугов, например, повышение температуры, головная боль. Другие определяются спецификой заболевания.
Вызвать патологию может:
- травма;
- падение с большой высоты;
- аварии;
- слабые поддерживающие мышцы;
- длительное воздействие чрезмерной нагрузки;
- осложнения после других болезней спины;
- регулярное появление спазмов в мышцах;
- проблемы выработки гормонов;
наличие острых и хронических заболеваний; - подвывих или смещение;
- разрастание рубцов;
резкие повороты головы вправо или влево; - неправильное положение спины и головы во время отдыха и работы;
- наличие опухолей.
Кроме того, такие нарушения как неправильная осанка, лишний вес, отсутствие регулярной физической активности и стресс являются факторами, на основе которых может развиться патология. Еще больше шансов заработать недуг, если такое уже случалось с близкими родственниками (отец, мать, дедушка, бабушка и т.д.). Психосоматика защемление нерва в шейном отделе объясняет внутренними страхами, чувством вины и нерешительностью. Конкретизировать, что вызвало недомогание можно, указав номер позвонка.
Поскольку данную проблему легко заработать, с ней часто сталкиваются люди любого возраста. Неправильное положение плода способно спровоцировать защемление у новорожденного.
Признаки защемления нерва в шейном отделе (конкретнее, боли) разделяют на 2 вида, соответственно их локализации:
- цервикобрахиалгия (одновременно в шее и одной из рук);
- цервикалгия (только в шее).
Гораздо больше проблем и боли может возникнуть, если передавлены оказываются артерии (вертебробазилярный синдром) или спинной мозг. При этом наблюдается ухудшение кровоснабжения верхней части тела. Впоследствии формируются специфические и общие симптомы защемления нерва в шейном отделе.
Симптоматика нарушения многочисленна и включает:
- острую боль в затылке (усиливается после длительной неподвижности ли наоборот интенсивного вращения);
- интенсивную боль в плечах;
- левостороннюю грудную боль (этот симптом нередко путают с началом сердечного приступа, отличить одно от другого просто – если проблема в сердце, боль не проходит после принятия валидола);
- жжение, покалывание в кончиках пальцев, плечах;
- головная боль;
- головокружение;
- мышечная слабость;
- быстрая утомляемость;
- невозможность долго выполнять свою работу;
- уменьшение объема памяти;
- снижение чувствительности рук;
- легкие формы паралича, пареза.
В наиболее сложных случаях от защемления тройничного нерва в шейном отделе у некоторых больных опухают язык и слизистая оболочка, появляются затруднения при глотании. Нередко встречается возникновение речевых дефектов.
Обнаружив первые признаки данной патологии нужно незамедлительно вызывать доктора. Он сможет определить, действительно ли заболевание является тем, чем кажется и назначить адекватный способ решения проблемы.
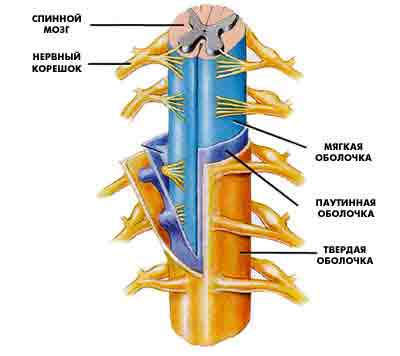
Анатомия позвоночника
Врачи делят позвоночный столб на пять отделов в зависимости от площади тела и внешнего вида позвонков. Позвоночный столб человека состоит из 24 позвонков, 5 сросшихся позвонков в крестце и 4 сросшихся позвонков в копчике.
Между позвонками имеются диски, которые действуют как амортизаторы, когда человек ходит или бежит. Они также помогают удерживать позвонки вместе. Врачи делят 24 позвонка на три области позвоночника:
- Шейный отдел позвоночника: состоит из первых семи позвонков
- Грудной отдел позвоночника: средний отдел, состоящий из 12 позвонков
- Поясничный отдел позвоночника: нижняя часть спины, состоит из пяти позвонков
Позвоночный столб содержит и защищает нервы. Нервные корешки выходят из отверстий между позвонками и разветвляются по всему телу. Нервы, выходящие из шейного отдела, соединяются с верхней частью тела.
Преимущества клиники «Энергия здоровья»
Клиника «Энергия здоровья» – это многопрофильный медицинский центр, где каждому пациенту досутпны:
- скрининговые диагностические программы, направленные на ранее выявление заболеваний и патологий;
- прицельную диагностику с использованием современной аппаратуры и лабораторных анализов;
- консультации опытных специалистов, в том числе зарубежных;
- современное и эффективное комплексное лечение;
- необходимые справки и выписки;
- документы и назначения для санаторно-курортного лечения.
Невралгия тройничного нерва – это серьезная патология, которая может серьезно нарушить привычный образ жизни человека. Не позволяйте боли и страху завладеть Вашими мыслями, пройдите лечение в «Энергии здоровья».
Вариантф лечения
Консервативное лечение
Следует изменить или, по возможности, прекратить выполнение тех видов деятельности, которые вызывают появление симптомов. Избегайте повторяющихся движений кисти, сильных хватательных движений, удерживания вибрирующих инструментов или выполнения работы, требующей наклона или выгибания запястья. Если вы курите, проконсультируйтесь с врачом о возможной помощи в отказе от этой привычки. Похудейте, если вы страдаете от избыточного веса. Уменьшите потребление кофеина.
Бандаж на запястье
Бандаж на запястье иногда облегчает симптомы на ранних стадиях СКК. Он удерживает запястье в положении покоя (без выгибания назад или наклона). Когда запястье находится в этом положении, запястный канал сохраняет настолько большой объем, насколько это возможно, поэтому для нерва имеется достаточно пространства внутри запястного канала. Бандаж помогает снять ощущения онемения и боли, он не позволяет кисти сгибаться во время сна. Бандаж на запястье можно носить и в течение дня, чтобы ослабить симптомы и обеспечить покой тканям в запястном канале.
Медикаментозное лечение
Противовоспалительные лекарственные препараты также могут помочь снять отечность и ослабить симптомы СКК. Эти лекарства включают распространенные, продаваемые без рецепта лекарственные средства, такие как ибупрофен и аспирин. Некоторые исследования продемонстрировали, что высокие дозы витамина B-6 помогают ослабить симптомы. Определенные разновидности физических упражнений также помогают предотвратить или, по крайней мере, контролировать симптом СКК.
Если эти простые меры не помогут контролировать симптомы, следует рассмотреть возможность инъекции кортизона в запястный канал. Этот препарат используется для снятия отека в канале, он может временно ослабить симптомы.
Кортизон может помочь ослабить симптомы, а также помочь врачу при постановке диагноза. Если пациент не испытает даже временного облегчения после инъекции, это может указывать на наличие другого заболевания, вызывающего данные симптомы. Если симптомы исчезнут после инъекции, вероятно, они возникли в запястном канале. Некоторые врачи считают, что в этом случае показана операция по раскрытию поперечной связки запястья.
Физиотерапия
Врач может посоветовать вам обратиться к физиотерапевту или к специалисту по гигиене труда. Основная цель лечения – уменьшить воздействие или избавиться от причины давления в запястном канале. Физиотерапевт может проверить ваше рабочее место и способ выполнения вами рабочих задач. Он может предложить вам, как лучше располагать свое тело и в каком положении держать запястье, посоветовать комплекс физических упражнений и подсказать, как избежать подобных проблем в будущем.
Хирургическое лечение
Если попытки контролировать симптомы не удались, пациенту может быть предложена операция по снижению давления на срединный нерв. Разработано несколько различных операций по уменьшению давления на срединный нерв. После уменьшения давления на нерв улучшается кровоснабжение нерва, большинство пациентов чувствуют облегчение. Однако если нерв сдавливается в течение длительного времени, он может уплотниться и на нем может появиться рубец, что замедлит восстановление после операции.
Самой распространенной операцией является открытая операция с применением местного анестетика, который блокирует нервы, расположенные только в определенной части тела. На ладони руки выполняется небольшой разрез, обычно менее 5 см в длину. В некоторых случаях слегка удлиненный разрез проводится в сторону предплечья. Разрез позволяет увидеть ладонную фасцию. Это пласт соединительной ткани на ладони, расположенный прямо под кожей. Врач разрезает эту оболочку и открывает поперечную связку запястья. Увидев поперечную связку запястья, хирург разрезает ее скальпелем или ножницами.
После разреза поперечной связки запястья хирург сшивает только кожу, оставляя свободными концы поперечной связки запястья. Свободные концы остаются разведенными, что уменьшает давление, воздействующее на срединный нерв. Со временем пространство между двумя концами связки заполнится рубцовой тканью.
После того, как будет зашита кожа, кисть забинтуют ватно-марлевой повязкой. Эта операция обычно выполняется амбулаторно, то есть вы сможете покинуть больницу в тот же день.
Международный центр нейрохирургии был первой клиникой в Украине, которая популяризировала эту операцию. Методика выполнения этой операции заимствована в Лондоне.
Первая помощь при подозрении на перелом челюсти
Нужно ли вызывать скорую помощь?
Доврачебная помощь предполагает:
- сердечно-легочную реанимацию (при необходимости);
- остановку кровотечения;
- обезболивание;
- обездвиживание и фиксацию челюсти.
Сердечно-легочная реанимация (при необходимости)
Сердечно-легочная реанимация предполагает:
Проверка и обеспечение проходимости дыхательных путей. Проверка проходимости дыхательных путей в обычных условиях осуществляется путем открывания нижней челюсти и ревизии ротовой полости. Однако в условиях перелома нижней челюсти, когда при ее открытии может возникнуть смещение отломков с повреждением сосудов и нервов, а также может присутствовать спастическое сокращение жевательных мышц, препятствующих открыванию рта, данная процедура может быть затруднена. Наличие рвотных масс в полости рта и западение языка являются наиболее частой причиной закупорки дыхательных путей и развития асфиксии (отсутствия дыхания). Для предотвращения этого, если пациент находится в бессознательном состоянии, следует зафиксировать его язык. Для этого язык необходимо проколоть в 1,5 – 2 см от кончика и привязать к нему нить, другой конец которой следует пришить снаружи к одежде или воротнику так, чтобы язык упирался во внутреннюю поверхность зубов
Важно, чтобы нить была все время в натянутом состоянии. Больного следует уложить на горизонтальную поверхность набок на случай возникновения рвоты вследствие возможного сотрясения головного мозга
Проверка дыхания и искусственное дыхание. Дыхание проверяется путем выслушивания легких или наблюдения за дыхательными движениями грудной клетки. Если дыхание отсутствует и пациент находится в бессознательном состоянии, то следует приступить к процедуре искусственного дыхания «рот в рот». Для этого рот пациента приоткрывают, покрывают чистым платком или любой другой тканью и, закрыв ему нос, вдувают воздух. Данная процедура не позволяет эффективно вентилировать легкие пострадавшего, однако способствует восстановлению его собственного дыхания. Проверка пульса и непрямой массаж сердца. Для оценки функции сердечной мышцы необходимо прощупать пульс на лучевой артерии (на ладонной поверхности запястья со стороны большого пальца) или на сонной артерии (немного вбок от щитовидного хряща на горле). При отсутствии пульса следует выполнить непрямой массаж сердца, который предполагает ритмичные надавливания на грудную клетку в области сердца с частотой 90 – 100 в минуту.
30 надавливаний на грудную клетку на 2 вдувания
Обезболивание
Обезболивание может быть осуществлено следующими препаратами:
- анальгин в дозе 500 мг;
- напроксен в дозе 500 – 750 мг;
- ревалгин в дозе 1 – 2 мл.
при наличии
Методы лечения
Что делать, если прострелило шею или заклинило после сна? Рассмотрим основные методы помощи больному.
Физпроцедуры
Физиотерапевтическое лечение назначают в комплексе с медикаментозным, когда острая боль уже устранена. Оно применяется с целью устранить воспалительный эффект и остаточные болевые ощущения. Если у вас заклинило шею и очень больно ее поворачивать, то, обратившись к врачу, вы будете направлены на одну или несколько физиотерапевтических процедур:
- Электрофорез. Назначают с лекарственными препаратами, которые под воздействием тока более глубоко проникают в ткани.
- Фототерапия или лазеротерапия. Оказывает воздействие на больной участок при помощи специальных лучей. Эта процедура оказывает противовоспалительное и обезболивающее действие.
- Магнитотерапия. Влияет на область шеи при помощи тока.
- Ультразвук. Дает положительный эффект за счет микромассажа тканей.
- Детензор-терапия. Вытяжение позвоночника на специальном матраце, снимает напряжение мышц.
- Ударно-волновая терапия. За счет движения акустических волн способствует усилению кровотока в больной области.
- Вибрационная терапия. Массажное воздействие на ткани способствует более быстрому выздоровлению.
- Лечебная физкультура. Специально разработанные упражнения помогут устранить неприятные симптомы и предотвратят их появление в дальнейшем.
Аптечные препараты
Лечение шейных прострелов дает хороший эффект при комплексном подходе. Наряду с физиопроцедурами специалисты назначают прием лекарственных средств. Все медикаменты, применяемые при лечении шеи, имеют следующее воздействие:
- устранение боли;
- снятие воспаления;
- расслабление мышц;
- улучшение кровотока в проблемной зоне;
- восстановление поврежденных нервных волокон.
Поэтому среди назначенных препаратов, вероятно, будут присутствовать: «Ибупрофен», «Диклофенак», «Целекоксиб», «Нейромидин», «Нейроксон», «Пентоксифиллин», «Дипиридамол».
Причины болевого синдрома
Причин того, что болит спина и голова, может быть множество. Но чаще всего такие ощущения могут быть вызваны заболеваниями, которые мы рассмотрим ниже.
Острая спинальная блокада
Обычно острая спинальная блокада возникает из-за резких движений головы, травм, перегрузок шейного отдела позвоночника, неправильного распределения нагрузки при переноске тяжестей и выполнении физических упражнений.
Также появиться такое состояние может при неправильном положении во время сна, переохлаждении, застарелых травмах, которые дают о себе знать. Может стать причиной и длительное нахождение в неудобной вынужденной позе, например, пребывание за рулём автомобиля или монитором компьютера.
Острая спинальная блокада характеризуется сильной нестерпимой болью, которая отдаёт в голову и в спину. Причём болезненность многократно усиливается при попытке совершить движение. Человек больше не может вести привычный образ жизни.
Нервное и физическое перенапряжение
Нервное и физическое перенапряжение может спровоцировать возникновение болей в шее, спине и в голове разного характера и интенсивности. Нередко их сила нарастает во время ночного отдыха и немного спадает в течение дня. К тому же, такие боли могут мигрировать, например, с левой стороны шеи в правую и даже в другие зоны спины.
Болит спина и шея сильнее на фоне стресса, каких-либо событий, недостатка сна и других факторов. Может развиваться болезненность и без видимых причин. Как правило, боль из-за нервного перенапряжения вызывает спазм и ригидность мышц, чувство стянутости и скованности.
Болезненные ощущения из-за физического перенапряжения возникают после поднятия тяжестей, при слишком большой или недостаточной физической нагрузке, при выполнении одних и тех же движений или пребывании в неудобной позе в течение длительного времени.
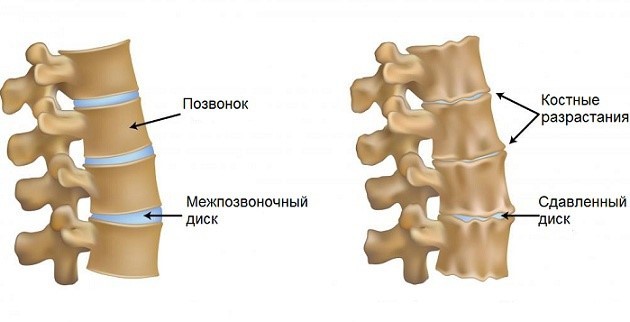
Остеохондроз шейного отдела позвоночника
При остеохондрозе шейного отдела позвоночника боль может быть разной интенсивности, отдавать в голову, в плечи и в шею. Болезнь затрагивает хрящевую ткань межпозвоночных дисков, вызывая их сужение и разрастание костной ткани.
Чаще всего остеохондроз не останавливается на одном отделе позвоночника, распространяясь постепенно и на все остальные. Кроме болей, болезнь вызывает головокружения, тошноту, шум и заложенность в ушах, нарушения сна и зрения, чувство недостатка воздуха и сдавленности, обмороки, скачки артериального давления, подъём температуры тела.
Невралгия затылочного нерва
Это ещё одно заболевание, которое может стать причиной того, что появляются боли в спине выше лопаток и в голове.
Связано оно с раздражением или сдавливанием волокон затылочного нерва. Причём невралгия затылочного нерва может быть как самостоятельным заболеванием, так и симптомом одной из болезней позвоночника, например, остеохондроза или спондилёза.
Боль при этом приступообразная, сильная, локализуется преимущественно в области затылка. Может отдавать в шею или в уши. Кроме того, она может быть односторонней или же затрагивать обе стороны.
По своему типу такая боль похожа на жгучую пульсацию и прострелы. Она сильная, мешает человеку вести привычный образ жизни.
Шейный спондилез
Шейный спондилёз – это дегенеративное заболевание, вызывающее изменения в структуре позвонков. Сдавливание нервов позвонками и остеофитами нарушает нервную проводимость и кровоснабжение, что и вызывает спондилёз.
Боль при этом может быть разной интенсивности, но чаще локализуется именно в шее, отдавая в спину. При отсутствии лечения шейный спондилёз может стать причиной серьёзных осложнений.
Миогелоз
Миогелоз шейного отдела позвоночника – это заболевание, характеризующееся уплотнением в мышцах, что нарушает подвижность шеи и головы, приводит к болезненным ощущениям.
Из-за физического перенапряжения, неправильной позы во время работы или сна, переохлаждения возникает воспаление. А это приводит к передавливанию сосудов и нервов, образованию узелков в мышечной ткани, болезненность которых усиливается при пальпации.
Также человек может испытывать чувство давления на затылок, острую боль в плечах и шее.
Мигрень
Мигрень – это один из видов приступообразной боли головы. Она может сопровождаться аурой: светочувствительностью, мышечной болью, тошнотой и рвотой, нарушениями пищеварения, слабостью, головокружением, гиперчувствительностью к запахам и звукам, агрессивностью.
Длительность приступа может быть различной – от получаса до 3-4 суток и более. Причём у женщин такая головная боль возникает гораздо чаще, чем у мужчин. Это связано с гормональным фоном и изменениями в нём.
Диагностика
В поисках причин болей или головокружения пациент может обращаться к врачам различных специальностей: терапевт, кардиолог, гастроэнтеролог, невролог. Для диагностики остеохондроза требуется комплексное обследование, в которое входят:
- рентгенография и компьютерная томография: эффективны лишь на поздних стадиях развития заболевания, когда изменения становятся хорошо заметными;
- магнитно-резонансная томография: благодаря высокой степени визуализации, позволяет видеть даже начальные изменения; в настоящее время является основным методом диагностики;
- дуплексное сканирование артерий головы и шеи: позволяет оценить качество кровотока, выявить сужение сосудов; используется для определения причин головных болей и головокружения.
В обязательном порядке проводится опрос и осмотр пациента, определение зон болезненности и степени подвижности позвоночного столба, оценивается качество рефлексов. Для дифференциальной диагностики с другими заболеваниями со сходной симптоматикой, может назначаться:
- ЭКГ, УЗИ сердца;
- суточное мониторирование ЭКГ и артериального давления;
- рентгенография органов грудной клетки;
- консультации узких специалистов: кардиолога, ЛОРа.
Часто задаваемые вопросы
Как часто можно проводить сеансы мануальной терапии?
Желательно проводить сеансы не чаще двух раз в неделю. Однако бывает нужно делать процедуры через день. Курс может включать от 3 до 15 сеансов.
Сколько длится сеанс мануальной терапии?
В зависимости от индивидуальных особенностей, от 15 до 30 минут.
Можно ли проводить мануальную терапию при месячных?
Во время менструации проводить сеансы нежелательно. Любое рефлекторное воздействие в этот период может быть опасным. Когда идет воздействие на нервные окончания в области поясницы и позвоночника в целом, может измениться сосудистое русло, отвечающее за снабжение органов малого таза. Это вызывает избыточный прилив крови.
Почему хрустят суставы при мануальной терапии?
Это связано с гидроударами синовиальной жидкости о стенки капсулы, в которой она находится. В этот момент пациент чувствует облегчение боли, потому что высвобождаются эндорфины. Хруст – не обязательное явление и не показатель качества работы специалиста. Он может быть, а может и нет, то и другое – норма.
Лечение защемления нерва
При лечении защемленного нерва в позвоночнике в первую очередь нужно обеспечить покой пораженного участка, то есть лечь и ничего не делать. Далее врач назначает обезболивающие и противовоспалительные препараты. Они могут быть в виде гелей, мазей, таблеток или инъекции. После снятия симптомов болезни лечится ее причина. Для этого используются методы, описанные ниже.
Лечебная физкультура (ЛФК)
ЛФК – отличный метод лечения защемления позвоночника, применяемый в комплексной терапии. К тому же он очень эффективный, но многие пациенты им пренебрегают. Упражнения направлены на восстановление поврежденных, воспаленных мышц при защемлении нерва в позвоночнике. Они делаются так, чтобы причинить наименьшие болевые ощущения пациенту. Лечебная гимнастика одни группы мышцы расслабляет, другие укрепляет, усиливает кровообращение, позитивно воздействует в целом на весь организм. Ее следует делать регулярно и под присмотром врача.
Массаж
Это основной метод лечения защемления нервов в позвоночнике. Массаж очень хорошо снимает спазм мышц. Некоторые приемы могут освоить родственники или близкие больного и делать самостоятельно. Главное при этом не затрагивать позвоночник, работать только с мышцами спины. Манипуляции с позвоночным столбом может проделывать только мануальный терапевт по показаниям.
Медикаментозное лечение
К самым популярным препаратам при лечении защемленного позвоночника относятся «Диклофенак», «Кетонал» (подходит для беременных). Это противовоспалительные нестероидные средства. В качестве дополнительных лекарств употребляют «Ибупрофен», «Аспирин». Эффективны мази: «Финалгон», «Беталгон» (обладают спазмолитическим действием), «Випросал» (обезболивающий и согревающий эффект). В обязательном порядке назначаются витамины группы В (в основном В12) и Е. Также возможны компрессы или натирания (при одобрении врача).
Корсеты
Ортопедические корсеты необходимы для поддержания и фиксации спины при симптомах защемления нерва в позвоночнике. Они хорошо снимают нагрузку с определенных участков позвоночника. В зависимости от места расположения, они бывают: поясничные, грудопоясничные, пояснично-крестцовые и корсеты для беременных.
Операция
Оперативное лечение защемленного нерва в позвоночнике может потребоваться в том случае, когда консервативные методы уже не помогают. Например, при образовании грыжи. После операции больному потребуется длительный реабилитационный период.
Когда при боли под лопаткой нужен врач
Если боль под лопаткой возникла впервые и быстро прошла, то, вероятно, она была связана со случайной причиной – например, длительным нахождением тела в неудобной позе. Если боль сохраняется, усиливается или причиняет дискомфорт (в случае сильной боли), следует обязательно обратиться к врачу.
В некоторых случаях требуется экстренная медицинская помощь. Вызывайте скорую помощь, если:
- боль под лопаткой связана с травмой. Особенно при наличии кровотечения и признаков перелома костной ткани;
- вместе с болью наблюдаются деформация, припухлость, отёк или покраснение в этой области;
- боль сопровождается усиленным сердцебиением, затрудненностью дыхания (одышкой, чувством нехватки воздуха);
- боль сопровождается головокружением, предобморочным состоянием.