Защемление грудного нерва
Содержание:
- Симптомы
- Защемление нерва — симптомы
- Наши медицинские центры
- Особенности анатомического строения бедренного нерва
- Причины защемления нерва в пояснице
- Фактор риска
- Лечение защемления нерва
- Хроническая или острая боль?
- Консервативное лечение:
- Лечение
- Седалищный нерв —
- Симптомы защемления в пояснице
- Причины, по которым болит седалищный нерв
- Как лечить?
- Виды защемлений нерва в пояснице
- Первая помощь при защемлении
- Общее описание
- Локализации межпозвоночных грыж
- Симптомы
- Причины, вызывающие боль в пояснице и защемление
- Диагностика и лечение
- Симптоматика
Симптомы
Действительно ли это защемление седалищного нерва, симптомы и лечение может определить только врач-невролог. Именно к этому специалисту стоит обратиться при появлении следующих симптомов:
- боль, у кого-то она несильная, у других – довольно интенсивная, беспокоит с одной стороны, усиливается при сидении;
- жжет и покалывает в нижней части ноги;
- при ходьбе нога болит, появляется ощущение окаменения;
- боль становится интенсивнее при кашле, смехе, если человек долго стоит, сидит на чем-то жестком;
- может повыситься потливость ног, кожа краснеет, возникают отеки.
Если у вас – защемление седалищного нерва, симптомы различные, это зависит от того, как сильно поражен нерв. В особо тяжелых случаях при данном заболевании могут уменьшаться мышцы ног и ягодичная мышца, становится тяжело двигать пальцами на ногах или же развернуть стопу.
Защемление нерва — симптомы
Ущемленный нерв зачастую вызывает боль, онемение и покалывание. Симптомы зависят от расположения сдавленного нерва.
Если ущемленный нерв находится в верхней части позвоночника, симптомы могут поражать шею или руки. Врачи называют эту проблему шейной радикулопатией. Симптомы защемления нерва в верхней части спины могут включать в себя:
- боль, которая начинается в шее и может распространяться вниз по руке
- покалывание в руках или пальцах
- слабость в руке, плече или кисти
- нечувствительность
Нервы в нижней части спины также могут сдавливаться. Врачи называют это поясничной радикулопатией. Это состояние зачастую проявляется как ишиас.
Симптомы защемления нерва в нижней части спины могут включать в себя:
- боль, которая иррадиирует от нижней части спины к ногам и стопам
- онемение и покалывание в ногах или ступнях
- мышечные спазмы или слабость
Если пациент не ощущает покалывания или онемения, у него может быть другой тип боли в спине, например, мышечная боль. Это может произойти вследствие растяжения или слабости.
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 — выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
-
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Особенности анатомического строения бедренного нерва
Поясничные отростки спинномозговых нервов исходят на уровне L2, L3, L4 и сливаются в единый нервный ствол — бедренный нерв. N. femoralis проходит между подвздошной и большой поясничной мышцами, опускается к паховой связке и выходит на передний участок бедра. Здесь проходит разделение на кожные, мышечные ответвления и субдермальный нерв. Бедренный нерв осуществляет иннервацию тех мышечных тканей, через которые он проходит. Мышечные функции заключаются в сгибании и вращении бедра, при стабильном бедре — сгибание поясницы с наклоном вперед.
Отростки, идущие от бедренного нерва под паховой связкой, обеспечивают иннервацию мышц-сгибателей бедра и мышц-разгибателей колена. Дермальные отростки гарантируют чувствительность фронтальной и части внутренней площади бедра. Субдермальный нерв — самый длинный, выходит в районе паховой связки, далее по передней поверхности бедра входит в мышечный канал и следует по медиальному краю колена с отхождением поднадколенниковой ветви, с иннервацией передней части надколенника.
Затем подкожная ветвь идет по срединной площади поверхности голени, стопы — к началу большого пальца. Он осуществляет сенсорность передней и средней поверхностей голени, медиальную часть стопы.
Причины защемления нерва в пояснице
Защемление поясничного нерва может произойти в результате прогрессирующей межпозвоночной грыжи и остеохондроза — распространенных заболеваний опорно-двигательной системы. Предрасполагающими факторами к развитию данных состояний могут быть:
- чрезмерная физическая нагрузка;
- поднятие тяжестей;
- гормональный дисбаланс;
- заболевания эндокринной системы;
- избыточный вес;
- преклонный возраст.
Защемление нерва в пояснице появляется также в результате новообразований. При проявлении первых симптомов компрессионной невралгии, необходимо как можно скорее обратится за медицинской помощью, поскольку отсутствие лечения чревато развитием паралича нижних конечностей.
Лечение защемления поясничного нерва
Адекватная терапия заболевания во многом зависит от правильной диагностики. Возможны консервативное и хирургическое лечение.
Первая группа состоит из физиотерапевтических, мануальных процедур и медикаментозного лечения. Во время терапии защемления нерва в пояснице больному показан постельный режим на твердой поверхности, обеспечивающей лучшее питание позвоночника. Наиболее эффективными методикам физиотерапии являются:
- электрофорез;
- УВЧ лекарственными препаратами;
- ультразвуковая терапия;
- магнитотерапия;
- лечебный массаж;
- иглорефлексотерапия.
К сожалению, оказание услуг по лечению защемления поясничного нерва приостановлено. Ознакомьтесь с симптомами заболевания и обратитесь к своему лечащему врачу.
Косметологические процедуры противопоказаны во время беременности и в период лактации.
Фактор риска
Некоторые факторы делают развитие боли в спине более вероятным. Они включают в себя
- Старение: диски между позвонками с возрастом теряют способность смягчаться, увеличивая риск защемления нерва. Стеноз позвоночного канала также становится более вероятным с возрастом.
- Физическая подготовка: люди, которые мало занимаются физическими упражнениями или у которых слабые мышцы живота, более склонны к развитию болей в спине, возможно, из-за травмы. То же самое верно и для людей, которые обычно бездействуют, но затем пробуют интенсивные физические упражнения.
- Избыточный вес или ожирение: и то, и другое создает дополнительную нагрузку на спину, делая боль в спине более вероятной.
- Нарушение осанки: Если шея, плечи, позвоночник или бедра не выровнены в течение длительного времени, это может оказать давление на нервы в спине.
Лечение защемления нерва
Врачи точно знают, что делать, когда защемило спину в пояснице. Если диагноз подтверждается, больному назначают комплексное лечение, которое состоит в приеме лекарственных препаратов, лечебной физкультуре и др.
К какому врачу обратиться
Если у вас в пояснице защемило спину, вам сначала стоит обратиться к терапевту. После того как доктор произведет опрос, выяснит, как сильно и от чего начала болеть спина, в какой области больно и есть ли сопутствующие симптомы, вам будет назначен ряд диагностических процедур. Если понадобится, терапевт перенаправит вас к другому специалисту, который более точно подберет тактику лечения.
Лечение медикаментами
Если у вас справа или слева защемляет поясницу, вам в первую очередь назначат противовоспалительные медикаменты. К таковым относятся «Ибупрофен» и «Напроксен», а также некоторые другие. В том случае, если боли очень сильные, часто назначаются кортикостероиды
Важно понимать, что тактика лечения в каждом случае индивидуальная, а медикаменты подбираются с учетом особенностей вашего организма.
Легкие упражнения
Это становится возможным только тогда, когда боли отступают и пациент может нормально двигаться. В таком случае показана лечебная гимнастика, ежедневная регулярная зарядка, а также плавание. В последнем случае вы можете быть точно уверены, что не перегрузите спину и получите максимум удовольствия и пользы от лечения.
Мануальная терапия
Часто пациентов, которые жалуются врачу: «Не могу ходить, защемило нерв в пояснице», – отправляют на сеансы профессионального массажа. Мануальный терапевт знает техники и приемы, которые позволяют улучшить кровообращение в больной области и снять воспаление. После прохождения курса массажа пациенты отмечают существенное улучшение своего состояния.
Хроническая или острая боль?
Характер боли в спине может быть разным. Острая или кратковременная боль возникает внезапно, часто в результате травмы, и может длиться от несколько дней до четырёх недель.
Подострая боль в спине длится от 4 до 12 недель.
Хроническая боль развивается постепенно и определяется как боль, которая продолжается в течение 12 недель или дольше даже после лечения основной причины боли. В некоторых случаях эпизоды острой боли в спине через некоторое время переходят в хроническую форму.
Независимо от того, острая боль вас беспокоит или хроническая, вы заслуживаете быстрого облегчения положения, поэтому стоит сразу обратиться к врачу. Он сможет достоверно выяснить причину некомфортных ощущений и подобрать соответствующее лечение.
Консервативное лечение:
-
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
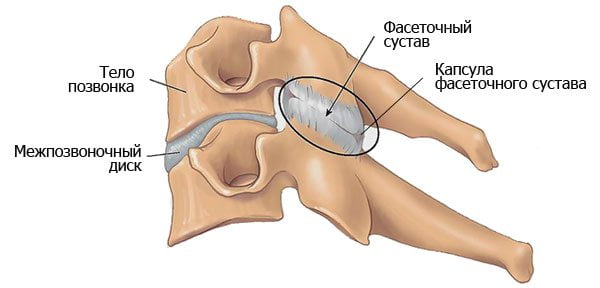
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
-
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
Лечение
В домашних условиях можно попробовать унять неприятные ощущения обезболивающими. Обычно в таких случаях используют нестероидные противовоспалительные препараты (НПВП), которые отпускаются без рецепта
При таком самолечении важно внимательно изучать аннотацию к лекарствам, в частности раздел побочных эффектов и противопоказаний
Иногда уменьшить дискомфорт помогает наложение горячего или холодного компресса на болезненный участок спины. Также в большинстве случаев боль проходит после хорошего отдыха и расслабления мышц спины.
Однако, если домашние процедуры не помогают облегчить боль, следует как можно скорее обратиться к врачу. Квалифицированный специалист выявит точную причину боли, после чего назначит персональный протокол лечения, в состав которого может входить один или несколько следующих компонентов.
Седалищный нерв —
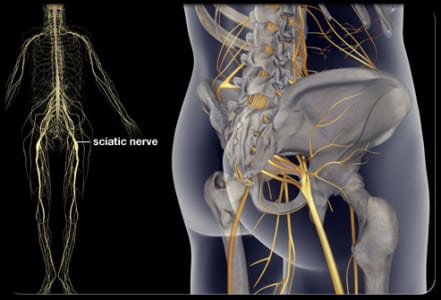
N. ischiadicus, седалищный нерв — самый крупный из нервов всего тела, представляет непосредственное продолжение крестцового сплетения, содержащее волокна всех его корешков. Выйдя из тазовой полости через большое седалищное отверстие ниже m. piriformis, прикрывается m. gluteus maximus. Дальше книзу нерв выходит из-под нижнего края этой мышцы и спускается отвесно на задней стороне бедра под сгибателями голени.
В верхней части подколенной ямки он обыкновенно делится на две свои главные ветви: медиальную, более толстую, n. tibialis, и латеральную, потоньше, n. peroneus (fibularis) communis. Довольно часто нерв бывает разделен на два отдельных ствола уже на всем протяжении бедра. Ветви седалищного нерва.
- Rami musculares к задним мышцам бедра: m. semitendinosus, m. semimembranosus и к длинной головке т. biceps femoris, а также к задней части m. adductor magnus, Короткая головка m. biceps получает веточку от малоберцового нерва. Отсюда же отходит веточка к коленному суставу.
- N. tibialis, большеберцовый нерв.
Какие анализы и диагностики нужно проходить для Седалищного нерва:
Осмотр невролога
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Седалищном нерве или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, проконсультируют, окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
| (+38 044) 206-20-00 |
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию на форуме. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации о Седалищном нерве на сайте, которые будут автоматически высылаться Вам на почту.
Другие анатомические термины на букву «С»:
| Сперматозоид |
| Семенные пузырьки |
| Стопа |
| Селезенка |
| Сердце |
| Средний мозг |
| Скелетные мышцы |
| Средостение |
| Спинной мозг |
| Среднее ухо |
| Слюнные железы |
| Слюна |
| Сердечно-сосудистая система |
| Сустав |
| Скелет |
| Соматическая (произвольная) нервная система |
| Симпатическая нервная система |
| Синапс |
| Сетчатка глаза |
| Слезная железа |
| Слуховой нерв |
| Слизистая оболочка |
| Сальные железы |
| Семявыводящий проток |
| Сперма |
| Средний палец |
| Семенной канатик |
| Синусно-предсердный узел |
| Соматическая нервная система |
| Спинномозговая жидкость |
| Сосуды головного мозга |
| Спинномозговые нервы |
| Срединный нерв |
| Слуховая, или евстахиева, труба |
| Слуховой анализатор |
| Склера |
| Сосудистая оболочка глаза |
| Синдесмоз |
| Синхондроз |
| Связки |
| Слезная кость |
| Сошник |
| Скуловая кость |
| Среднезапястный сустав |
| Седалищная кость |
| Суставы таза |
| Скелет свободной нижней конечности |
| Суставы костей голени |
| Суставы стопы |
| Средние мышцы шеи |
| Серозная оболочка |
| Слепая кишка |
| Сигмовидная ободочная кишка |
Симптомы защемления в пояснице
Защемление нерва в поясничной части провоцирует прострел (люмбалгия). При этом наблюдаются такие симптомы:
- Внезапная сильная боль.
- Болезненность локализуется в зоне прострела, также может распространиться в иные участки. Люмбоишиалгия – боль в пояснице отдает в ногу.
- Мышечный спазм, носящий резкий характер.
- Продолжительность приступа боли различна – от нескольких минут, до нескольких дней.
- Окончание приступа происходит также неожиданно, как и его начало. После его завершения немного болит поясница, ноет. Чувство боли проходит со временем.
Присутствует вероятность возобновления защемления. В дальнейшем их продолжительность может увеличиваться. Рекомендуется при возникновении защемления в пояснице обратиться к доктору, чтобы избежать осложнений.
При защемлении седалищного нерва наблюдается такая первичная симптоматика:
- жгучая боль охватывает часть поясничной области, бедро, ягодицу;
- при любых движениях болезненность и неприятные чувства обостряются;
- появляется «ощущение мурашек» на ноге, онемение.
На следующих стадиях защемления наблюдаются:
- Дискомфортное состояние при длительной неподвижности.
- Резкая периодическая боль.
- Ограниченность подвижности поясницы, ноги.
- Сильное жжение.
- Слабость в пораженной ноге.
- Изменение цвета кожного покрова болезненного участка.
Обращение к врачу обязательно в следующих случаях:
- резкая боль в поясничном отделе;
- болезненность сохраняется более трех дней;
- болит поясница после травмы, обнаружения новообразований;
- боль распространяется в поясничной зоне, бедре, промежности, паху;
- вместе с болевыми ощущениями присутствует онемение в ноге, бедре, а также ягодице;
- поясничный болевой синдром сопровождается фасцикуляцией – подергиванием мышечной ткани в нижних конечностях.
Причины, по которым болит седалищный нерв
Ишиас (или, как его ещё называют, невралгия седалищного нерва) возникает вследствие следующих заболеваний:
- пояснично-крестцового отдела позвоночника. Патологические изменения межпозвонковых дисков обуславливают уменьшение расстояния между позвонками и приводят к компрессии седалищного нерва;
- Межпозвонковая грыжа поясничного отдела. В данном случае компрессия и седалищного нерва обусловлена выпиранием грыжи в сторону позвоночного канала;
- Спондилолистез. Нестабильность позвоночника при этом заболевании приводит смещению позвонков, а следовательно, и к ущемлению седалищного нерва с развитием воспалительных процессов;
- Вывих или подвывих крестцово-подвздошного сустава;
- Стеноз позвоночного канала поясничного отдела. Избыточное образование мягких тканей приводит к сужению канала, по которому проходит спинной мозг. Всё это приводит к чрезмерному давлению межпозвоночных дисков на нервные корешки;
- . Седалищный нерв проходит под или через грушевидную мышцу, которая может стать причиной его раздражения и воспаления.
Как лечить?
Нужно выбирать метод лечения в зависимости от того, что предшествовало защемлению нерва в грудном отделе позвоночника. Однако существуют общие правила лечения ущемленных нервных корешков, которые позволят избавиться от неприятного состояния.
Медикаментозное лечение
Если вы обратились к доктору с жалобами на боли в спине и у вас было обнаружено ущемление, вам будет назначен перечень медикаментов. Это будут:
- спазмолитики;
- препараты для улучшения кровообращения;
- медикаменты от воспаления;
- сосудоукрепляющие.
Дополнительно могут назначаться обезболивающие в зависимости от общего состояния пациента. Как только происходит улучшение состояния, можно подключать другие методы лечения.
Физиотерапия
Физиотерапию комбинируют с гимнастическими упражнениями, которые позволяют выздороветь и в будущем профилактировать повторные ущемления. Если вы столкнулись с защемлением в грудном отделе позвоночника, вам могут назначить физиотерапию:
- ультразвуковую;
- лазерную;
- электростимуляцию мышечной ткани.
Однако все эти методы лечения можно применять только после улучшения общего состояния пациента и снятия болевого синдрома.
Хирургическое вмешательство
Как правило, во время лечения защемлений нервной ткани обходятся без оперативных вмешательств. Но они будут показаны в ряде случаев, когда улучшения состояния не наблюдается длительное время, а ситуация усугубляется. Радикальные методы лечения будут показаны в том случае, если:
- консервативное лечение не было результативным;
- боль распространилась дальше;
- мышцы начали атрофироваться;
- появились осложнения, сказывающиеся на работе внутренних органов;
- возникли патологические процессы в межпозвоночных дисках.
В такой ситуации, помимо хирургического устранения причины болей, может понадобиться операция по увеличению отверстия в межпозвонковом диске. Но чаще всего лечение медикаментами и упражнения при сильном защемлении грудного отдела позвоночника позволяют добиться желаемого результата, а операция является крайним вариантом.
Виды защемлений нерва в пояснице
Что делать, если защемило нерв в пояснице, будет зависеть от того, с каким видом защемления вы столкнулись. Всего существует четыре разновидности этого неприятного явления.
Люмбаго
Люмбаго характеризуется сильной резкой пульсирующей болью в поясничной области спины. Часто к этому приводит остеохондроз, когда хрящи истончаются, а расстояние между позвонками уменьшается, из-за чего воспаляется нерв. Человек внезапно чувствует, что защемило нерв в пояснице, когда он пытается повернуться или наклониться.
Люмбоишиалгия
Отличие такого вида защемления заключается в том, что боль иррадиирует в ногу или в заднюю поверхность бедра. Защемление подтверждается по итогам диагностики, которая осуществляется при помощи МРТ или КТ. Интенсивность боли может быть разной, но движения в поясничной области и нижних конечностей всегда скованные.
Ишиас
Ишиас возникает, когда защемило нервы в пояснице и происходит воспаление седалищного нерва. Заболевание часто возникает в возрасте после 30 лет, а к нему может приводить масса патологий, к примеру, грыжа, инфекции, проявления сахарного диабета и многое другое.
Цервикалгия
Это состояние, когда отмечается острая боль в шейном отделе. Как все разновидности защемлений, цервикалгия характеризуется сильной резкой болью и ограничением подвижности пораженной области и всего позвоночника в целом, невозможностью продолжать работу и даже нормально поднимать руки.
Первая помощь при защемлении
Иногда облегчить состояние пациента необходимо срочно, до оказания профессиональной медицинской помощи. В подобных ситуациях выполняют следующие действия:
- устраняют все факторы, способные ухудшить самочувствие больного (сквозняки, холод, нагрузки);
- укладывают пострадавшего на ровный жёсткий матрас, обеспечивают ему полный покой;
- приподнимают нижние конечности, подложив под них несколько подушек;
- туго перевязывают спину шарфом (платком) или надевают специальный корсет.
При наличии острых спазматических болей можно дать пострадавшему анальгетик. К разрешённым препаратам принадлежат Анальгин, Парацетамол, Аспирин, Кетанов, Найз.
Общее описание
Поражение седалищного нерва (невропатия седалищного нерва) (G57.0) — это невоспалительное поражение седалищного нерва, возникающее в результате компрессии нерва на разных уровнях, проявляющееся болевым синдромом, парестезиями по задней поверхности голени и слабостью в ноге.
Этиология невропатии седалищного нерва: травма, компрессионные повреждения при длительной иммобилизации, ущемление нерва фиброзными тяжами, опухолями, гематомами, инъекционные повреждения (редко).
Средний возраст, в котором встречается патология — 40–50 лет. Характер поражения — односторонний.
Локализации межпозвоночных грыж
При поражении разных отделов позвоночника развиваются определяющие симптомы, характерных именно для данного отдела. Симптомы грыжи отдельных межпозвоночных дисков также имеют свои характерные особенности.
Шейный отдел позвоночника
Грыжи верхних дисков шейного отдела (С2 – С3, С3 – С4) – явление редкое. Проявляются они приступами сильнейших головных болей и паническими атаками. Корешковый болевой синдром (при ущемлении корешков спинномозговых нервов) развиваются обычно на одной стороне шеи, распространяясь на лицо. Болезненные волны часто иррадиируют в зубы и ухо на стороне поражения. Иногда развиваются расстройства зрения и слуха.
Грыжи С4 – С5 встречаются часто, в том числе, диффузные, и проявляются корешковым болевым синдромом, продвигающимся по шее, внутренней и передней поверхности плеча. Особенно опасны секвестрированные грыжи. Характерны также онемение в этой области и мышечная слабость. Трудно повернуть голову, согнуть руку в локте. Возможно развитие парезов и параличей. Частый вид грыж позвоночника.
Грыжи С5 – С6 и С6 – С7 также встречаются часто. Для них характерны болезненность и нарушения чувствительности в шее, отдающие в заднюю и наружную поверхности плеча и распространяющиеся до пальцев кисти. Особенно болезненны медианные и парамедианные грыжи. Вегетативные проявления в виде кашля и бронхоспазмов. При поражении самого нижнего шейного диска часто нарушается функция щитовидной железы. Избавиться от таких нарушений можно только пролечив грыжу позвоночника. Как это сделать, читайте в статье про шейную межпозвоночную грыжу.
Грудной отдел позвоночника
Грыжи грудного отдела встречаются относительно редко. Основными их симптомами являются вегетативные расстройства. Возможны также корешковые боли, нарушения чувствительности и движений.
При поражении Th1 – Th2, Th2 – Th3, Th3 – Th4 появляются боли в сердце самого разного характера, иногда очень похожие на боли при стенокардии, но не снимающиеся нитроглицерином. У женщин появляются боли в грудных железах (как при мастопатии). Характерны также ноющие болевые ощущения в верхней части спины и приступы сильнейших опоясывающих болей (межреберная невралгия.
Для грыж Th5 – Th6, Th6 – Th7, Th7 – Th8 также характерны вегетативные симптомы в виде одышки, кашля, бронхоспазмов, а также опоясывающих болей, характерных для заболеваний поджелудочной железы. Корешковый синдром проявляется приступами межреберной невралгии.
Грыжи Th8 – Th9, Th9 – Th10, Th10 — Th11, Th11 — Th12 проявляются болезненными спазмами в желудке, в проекции желчных путей и желчного пузыря. Характерны ноющие боли в нижней части спины и приступы межреберной невралгии.
Подробно о симптомах и лечении межпозвоночной грыжи грудного отдела читайте тут.
Поясничный отдел позвоночника
Это самая частая локализация грыж. При грыжах поясничного отдела позвоночника максимально проявляется корешковый синдром – боли по ходу ущемленного нервного корешка.о межпозвоночной грыже поясничного отдела
- L1-L2, L2-L3 – встречаются реже остальных поясничных грыж. Симптомы: болевые волны и выпадения чувствительности по внутренней и передней поверхности бедра.
- L3-L4 — корешковый болевой синдром локализуется на передней и внутренней поверхности бедра распространяется на голень и внутреннюю лодыжку. Чувствительность в этой области может, как выпадать, так и быть слегка повышенной.
- L4-L5 — корешковые боли начинаются в области ягодицы, по наружной поверхности бедра и голени передаются на 1 – 3 пальцы ног. Возможно онемение в тех же отделах.
- L5-S1 — болевая точка начинается со средины ягодицы и идет волной по задней и наружной поверхности бедра на голень, переходит на пятку, по наружному краю стопы до 4 — 5 пальцев ног. Часто сопровождается повышенной кожной чувствительностью. При грыже L5-S1 могут появляться симптомы тазовых нарушений – расстройства функции мочеполовых органов. Чтобы избавиться от этих симптомов, иногда приходится делать операцию.
О других симптомах читайте в статье «Межпозвоночная грыжа поясничного отдела позвоночника».
Грыжа поясничного отдела встречается чаще остальных грыж
Симптомы
Среди характерных симптомов защемления нерва в пояснице — нарушение чувствительности кожного покрова в пораженной области, дисфункция прилегающих внутренних органов, онемение мышц спины и ограниченность движений. Сама боль может быть различного характера: резкой, ноющей, спазмообразной или постоянной.
Относительно локализации болевого синдрома в медицинской практике принято различать следующие состояния:
- Люмбагию — боль в поясничном отделе спины.
- Ишалгию — поражение крестцовых позвонков. Иногда невралгия наблюдается в нижних конечностях и ягодичных мышцах.
- Люмбоишалгию — боли в пояснице, иннервирующие заднюю часть ног.
Отдельно хотелось бы сказать об ишиасе, поскольку защемление нерва пояснично-крестцового отдела самое мучительное: оно несет с собой жжение, покалывание, невралгию нижних конечностей, снижение их двигательных функций.
Причины, вызывающие боль в пояснице и защемление
Болезненность внизу спины, защемление зачастую имеет связь с перегруженностью позвоночника, слабостью спинных мышц. Основные микротравмы, износ позвоночника зависят именно от этих факторов.
Источником зарождения боли в нижнем районе спины являются:
- Произошедшие патологические изменения позвоночного столба, в первую очередь – дегенеративно-дистрофические.
- Патология мышечной ткани, например, миофасциальный синдром.
- Болезни органов, находящихся в брюшной полости.
- Недуги, связанные с нервной системой.
- Наследственная предрасположенность.
Самой распространенной этиологией чувства боли в поясничной части являются недуги позвоночника и межпозвоночных дисков, спинномозговых нервных отростков и связок, суставов и спинных мышц:
- Остеохондроз – потеря межпозвоночными дисками эластичности, прочности.
- Грыжи межпозвоночных дисков, радикулит – провоцируют резкую боль, которая возникает внезапно, при активных движениях, глубоком вдохе усиливается.
- Сколиоз, смещение дисков провоцируют болезненность в пояснице.
- Воспалительные недуги, к примеру, синдром Рейтера, ревматоидный артрит, вызывают болевой синдром нижней части спины.
- Инфекционные болезни, затрагивающие позвоночник, например, эпидуральный абсцесс, бруцеллез, туберкулез, способствуют появлению сильных болей.
- Новообразования, расположенные вблизи позвоночного столба, а также опухоль в спинном мозге побуждают болезненность, дискомфорт поясничной зоны.
- Растяжение связок, мышечных волокон и другие.
Вертебральное основание:
- ишемия нервного корешка;
- мышечно-тонический рефлекторный синдром.
Факторами риска, способными вызвать боль в пояснице, защемление считаются:
- неудобное положение в рабочем процессе;
- физически тяжелая нагрузка;
- неподвижный образ жизни;
- ожирение;
- сквозняки, переохлаждение;
- травматизм;
- стрессы, депрессивное состояние;
- чрезмерное употребление алкоголя;
- неполноценное, нерегулярное питание;
- профессиональные болезни.
У детей и подростков наиболее часто болит поясница, ноет из-за аномалий в развитии позвоночного столба.
Диагностика и лечение
Если у вас болят поясница и ноги, для получения помощи нужно обратиться к ортопеду, терапевту или неврологу. После изучения анамнеза и осмотра врач назначит вам диагностические исследования. Это могут быть:
- рентген;
- МРТ, КТ;
- анализы крови и мочи;
- электромиография;
- УЗИ внутренних органов;
- и другие процедуры.
Лабораторные анализы и различные виды обследования защищают пациента от ошибочного диагноза. К примеру, иногда при пиелонефрите первые несколько дней болит только поясница справа и отдает в ногу. В подобной ситуации верно определить причину болезненных ощущений позволит только комплексное обследование.Если боль в пояснице, которая отдает в ногу, вызвана заболеваниями позвоночника, то для ее лечения применяются, как правило, консервативные лечебные методы:
- прием медикаментов;
- физиотерапия;
- лечебная гимнастика;
- массаж;
- иглоукалывание;
- и другие процедуры.
На основе общей схемы для каждого больного разрабатывается индивидуальный лечебный план: подбираются лекарственные препараты, типы воздействия при мануальной терапии, комплекс лечебных упражнений.Лекарственные средства вкупе с физиотерапией помогают достаточно быстро улучшить состояние больного:
- ликвидировать болевой синдром;
- устранить воспалительные процессы и чрезмерное мышечное напряжение;
- восстановить ткань межпозвонковых дисков, прекратить рост остеофитов;
- нормализовать кровообращение;
- улучшить качество сна;
- вернуть нормальную подвижность.
Лечебная физкультура способствует восстановлению здоровой анатомии позвоночника и правильному распределению нагрузки, устраняет компрессию нервных корешков и сосудов, укрепляет мышечный корсет и помогает восстановить подвижность.Все клиники сети «Здравствуй!» располагаются близко к станциям метро, что немаловажно для пациентов, испытывающих боль при ходьбе. Применение современного диагностического оборудования, высокий уровень квалификации и профессиональной ответственности врачей, новейшие методики лечения и реабилитации позволяют быстро распознавать причины болезненности и разрабатывать для каждого пациента максимально эффективный лечебный план
Симптоматика
-
Начало
При нарушении в результате сдавления кровотока в питающей нервы артерии, что чаще всего происходит в зоне 4 и 5 поясничных позвонков, симптомы защемления появляются исподволь в течение некоторого времени. Возникает боль и изменение чувствительности, при движениях симптомы усиливаются, в покое уменьшаются, а при определённой позе и вовсе проходят.
Уровень компрессии нерва определяет клинические проявления, если межпозвонковая грыжа диска или остеофит при остеохондрозе возникают между 4 и 5 поясничным позвонком, то немеет задняя и боковая поверхность бедра, голень и пятка, если между 3 и 4 – онемение возникает на уровне колена, между 3 и 2 – немеет ягодица.
-
Развитие патологического состояния
Постепенно в патологический процесс вовлекаются несколько корешков, питающихся от сдавленной артерии, боль в пояснице усиливается и увеличивается зона нарушений чувствительности, ноги становятся ватными, немеет кожа в некоторых анатомических областях, иннервируемых затронутым корешком. При ходьбе нога может подгибаться в коленке, быстро устаёт, появляется хромота, но при изменении позы все эти признаки защемления нерва в пояснице проходят. Немеют стопы, онемение может распространяться на половые органы, сопровождаться нарушениями мочеиспускания. Это клинические проявления компрессионного синдрома.
-
Обострение
При компрессии самого нервного корешка симптомы появляются остро в виде прострела в пояснице, боль иррадиирует в половые органы или в ногу, не позволяя человеку двигаться. Из-за боли он замирает в неестественной позе «с колом» в позвоночнике.
Люмбаго проявляется двигательными нарушениями, вплоть до пареза, в иннервируемой пораженным корешком коже отмечаются изменения чувствительности: онемение или извращение, когда прикосновение ощущается как боль — парестезии.
-
Хроническое состояние
Хронический корешковый синдром – люмбалгия отмечается постоянными преходящими ноющими болезненными ощущениями или чувством тяжести при неудобной позе, иногда при нагрузке или движении возникает прострел. Обострения могут развиться остро при физической нагрузке, или нарастая в течение нескольких дней при переохлаждении.