Неврит лицевого нерва — симптомы и лечение
Содержание:
- Диагностика невритов зрительного нерва
- Лечение неврита
- Симптомы
- Профилактика
- Клиническая картина
- Клиническая картина
- Симптомы отдельных разновидностей невритов
- Лечение симптомов вестибулярного неврита
- Невриты бактериального происхождения
- Опасность пульпита
- Причины
- Причины возникновения неврита
- Наши врачи
- Диагностика неврита
- Лечение неврита
- Лечение неврита
- 1.Общие сведения
- Причины
- Методы диагностики
- Почему возникает эта патология
- Лечение атрофии зрительного нерва
- Классификация периферических невропатий
- Симптомы
- Преимущества клиники
- Осложнения неврита
Диагностика невритов зрительного нерва
Данная патология относится к категории междисциплинарных. Многие причины способны привести к ее развитию. В связи с этим диагностика и лечение осуществляются не только офтальмологом, но и неврологом. Может потребоваться помощь и других специалистов, например, иммунолога, отоларинголога, инфекциониста и пр. Только при типичных случаях, когда эта болезнь возникает вследствие осложнения какой-либо офтальмопатологии, терапией занимается окулист.

В ходе офтальмологического обследования проверяется острота зрения и границы его полей. Это делается посредством визометрии и периметрии. Основные данные о патологии врач получает во время офтальмоскопии. Иногда требуется проведение ангиографии глазного дна с применением флуоресцентного красителя. Это необходимо для того, чтобы отличить оптический неврит от застойного диска, появление которого обычно не связано с воспалительным процессом. В пользу первого заболевания свидетельствуют мелкие кровоизлияния и очаги экссудации. Чтобы исключить застойный диск, пациента нередко отправляют на консультацию к неврологу. Делается люмбальная пункция и эхоэнцефалография.
Рассматриваемая патология очень сложная, необходимо получить как можно больше сведений о природе ее возникновения и характере развития, поэтому могут быть назначены и такие диагностические методы исследования, как МРТ головного мозга, ПЦР-исследования и посевы крови. После определения причин болезни, ее формы и типа определяется направление терапии. Узнаем, как происходит лечение оптического неврита.
Лечение неврита
Этиотропное лечение неврита – это воздействие на вызвавшую его причину. Так, врач при выявлении инфекции назначает антибактериальные или противовирусные средства, при сосудистых нарушениях – препараты, улучшающие кровообращение. Патогенетическая терапия – это борьба с воспалением. Существует несколько групп медикаментов, помогающих восстановить состояние нерва:
- Противовоспалительные препараты, чаще всего нестероидные противовоспалительные средства (НПВС).
- Витамины группы В, имеющие тропность к тканям нервной системы и необходимые для ее нормального функционирования.
- Диуретики для уменьшения отечности тканей.
- Общеукрепляющие средства (витамины, различные стимуляторы).
Когда острота воспалительного процесса стихает, могут быть назначены антихолинэстеразные препараты и биогенные стимуляторы, а также физиопроцедуры, способствующие рассасыванию воспалительного инфильтрата. Наибольшую эффективность показали электрофорез (с новокаином, прозерином, лидазой), импульсные токи, УВЧ, ультрафонофорез с гидрокортизоном. Для восстановления мышечной активности может быть рекомендована миостимуляция, а также тонизирующий массаж и лечебная физкультура.
Для лечения неврита в домашних условиях можно использовать сухое тепло, компрессы с лекарственными травами и другими продуктами, оказывающими противовоспалительное действие (цветки ромашки, липы, сок хрена, редьки). При выраженных болях можно принимать успокаивающие сборы (пустырник, валериана, боярышник).
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Симптомы
Одним из главных симптомов неврита глаза является резкое ухудшение зрения — оно наблюдается более чем у 90% больных. Чаще всего поражается только один глаз.
Вторым обязательным симптомом считается нарушение цветового зрения — то есть способности воспринимать все цвета спектра, правильно их трактовать и различать тона и оттенки. В случае с воспалением зрительного нерва картина приобретает схожую с дальтонизмом проблематику, симптомы могут проявляться в виде полной цветовой слепоты или характеризоваться частичным нарушением цветовосприятия.
Такое проявление, как позитивный феномен Утхоффа, также является симптомом неврита глаза. Это клинический синдром, свойственный больным с рассеянным склерозом, который заключается в ухудшении психических и неврологических симптомов болезни — пациенты чувствуют повышенную утомляемость, слабость, усталость, нарушение внимания, памяти и других когнитивных навыков. Отношение феномена к невриту глазного нерва можно объяснить тем, что существует определенная связь между этим заболеванием и рассеянным склерозом. Так, считается, что у 50% больных неврит является первым признаком рассеянного склероза, а у пациентов с этой формой склероза неврит проявляется примерно в 40-50% случаев.

Треть пациентов жалуется на появление оптических феноменов — своего рода зрительных галлюцинаций, схожих с эффектом от применения галлюциногенных или психотропных веществ, но вызванный неадекватной стимуляцией в отделах зрительного анализатора. Наиболее частое проявление при неврите — фотопсия, характеризующаяся появлением перед глазами ложных движущихся образов, таких как искры, вспышки, светящиеся круги и так далее. При воспалении глаза пациенты ощущают боли в глазнице, возникает тошнота, потемнение в глазах, также при неврите глаз отекает.
Профилактика
Чтобы не допустить защемления седалищного нерва, врачи рекомендуют:
- нормализовать массу тела;
- избегать ношения тяжестей;
- не допускать переохлаждения;
- следить за осанкой;
- регулярно заниматься спортом на любительском уровне для укрепления мышц, особенно хороший эффект дает плавание;
- минимизировать стрессы;
- правильно и сбалансировано питаться без злоупотребления жирным, копченостями, острыми и консервированными блюдами.
При появлении дискомфорта и болей в пояснице или в любой другой области важно сразу же обратиться к врачу и пройти обследование. Остеохондроз и другие патологии намного лучше поддаются коррекции на ранней стадии развития
Клиническая картина
Если какой-либо нерв был поражен, то автоматически частично или полностью нарушается функция, за которую он был ответственен. Многие нервы соседствуют с чувствительными, вегетативными, двигательными и иными волокнами. В результате этого нарушается чувствительность, появляются парезы мышечных волокон и атрофия. На первом этапе развития недуг сообщает о себе появлением онемения и легким недомоганием. После этого может произойти атрофия определенных мышц, а также исчезнут определенные рефлексы. К расстройствам вегетативного плана относят потливость, пигментацию, потерю волосяного покрова, перманентную отечность и другие.
Зависит клиническая картина при неврите от особенностей патогенеза и этиологии недуга. К примеру, если человек отравился метиловым спиртом, то это отрицательным образом скажется на зрительных нервах. Возможна полная или частичная потеря зрения. Отравление свинцом и мышьяком приведет к проблемам с лучевыми и малоберцовыми нервами. Если у пациента возник ботулизм, то под ударом оказываются глазодвигательные, отводящие, языкоглоточные и иные нервы. Сахарный диабет отрицательно сказывается на работе малоберцового, глазодвигательного и лучевого нервов.
Специфические признаки неврита зависят от того, какой нерв оказался поврежден. К примеру, если отводящий, то возникают трудности с отведением глазного яблока, если зрительный, то снижается острота зрения, а если лицевой, то возможен даже полный паралич лица. Возможно нарушение глотания и речи в том случае, если поврежден оказался языкоглоточный или блуждающий нервы. На повреждение подъязычного нерва укажет частичная атрофия языка и фибриллярные подергивания органа. Если возник болевой синдром в области ребер, икота или одышка, то есть вероятность, что причина всего перечисленного — это проблемы с диафрагмальным нервом.
Перечисленные симптомы недуга могут оказаться влияние на нижние и верхние конечности. К примеру, если был поврежден срединный нерв, то тут же нарушается функция сгибания кисти среднего и указательного пальцев. Одновременно с этим может исчезнуть чувствительность рук. При наличии проблем с локтевым нервом могут атрофироваться межкостные мышцы. На поражение бедренного нерва укажет отсутствие чувствительности в голени и стопе.
Клиническая картина
Симптомы настолько характерны, что в типичном случае диагноз не представляет трудностей. Болезнь начинается остро, чаще всего с боли за ухом. Постепенно боль распространяется по лицу и на затылок. На стороне поражения из глаза начинают течь слезы, но иногда появляется сухость. Некоторые пациенты замечают, что обыденные звуки стали крайне неприятными. В течение 1-2-х суток явления нарастают, присоединяется парез (слабость) или паралич мимической мускулатуры.
Проявления поражения такие:
- на пораженной стороне лица сглажены все кожные складки, особенно это видно по носогубной;
- при произнесении согласных букв или в момент выдоха видно вздутие щеки (симптом «паруса»);
- при попытке закрыть глаза веко на больной стороне не смыкается, а само глазное яблоко поворачивается наружу и вверх – этот характерный симптом называется «заячий глаз» или лагофтальм;
- во время еды твердая пища находится между десной и щекой, а жидкость вытекает из угла рта.
Симптомы отдельных разновидностей невритов
Неврит нервов в области предплечья. На предплечье проходят три основных нерва: лучевой, локтевой и срединный. При их поражении возникают боли, нарушается сгибание или разгибание кисти, пальцев. В кисти возникает чувство онемения, покалывания.
Поражение плечевого нерва. Основной симптом – боль. Пораженная рука становится менее активной, больной хуже и реже ей пользуется. Нарушается чувствительность. Отмечается повышенная потливость кожи.
Неврит малоберцового нерва. Больной хромает, часто спотыкается, во время ходьбы шаркает ногами. Из-за нарушения движений он не может встать на пятки. Делая шаг, человек с силой выкидывает стопу вверх и вперед.
Поражение бедренного нерва. Больному сложно согнуть ногу в тазобедренном и коленном суставе. Мышцы спереди на бедре становятся слабее, уменьшаются в размерах. Снижается чувствительность кожи в нижней половине бедра, на внутренней стороне голени.
Неврит зрительного нерва. Происходит резкое снижение зрения. Больной жалуется на постоянное или периодическое наличие пятна, вспышек перед глазами. Возникает сильная боль позади глаза, которая усиливается во время поворотов глазного яблока, головная боль.
Кохлеарный неврит. Воспалительный процесс развивается в слуховом нерве. В результате снижается слух, больного беспокоит шум в ушах.
Лечение симптомов вестибулярного неврита
Лечение вестибулярного неврита в первую очередь носит симптоматический характер, то есть направлено на борьбу с симптомами заболевания:
- Уменьшение тошноты: метоклопрамид, ондансетрон.
- Уменьшение головокружения: лоразепам, диазепам, меклизин.
- Борьба с обезвоживанием, вызванным сильной рвотой: пациента госпитализируют в стационар.
Ни в коем случае не стоит заниматься самолечением. Препараты и их дозировки нужно подбирать индивидуально, это может правильно сделать только невролог. Некоторые лекарства обладают серьезными побочными эффектами, принимать их можно только определенное время, не дольше. Под симптомами вестибулярного неврита может скрываться более серьезное заболевание.
Записаться на прием к хорошему опытному неврологу легко – в медицинском центре «Медицина 24/7» это можно сделать в любое время суток, позвонив по телефону +7 (495) 230-00-01.
Материал подготовлен врачом-неврологом клиники «Медицина 24/7», кандидатом медицинских наук Лащ Натальей Юрьевной.
Невриты бактериального происхождения
Наиболее широко распространенным источником развития воспаления глазного нерва среди бактериальных заболеваний считается наличие воспаления близлежащих тканей. Это могут быть гнойные риниты, фарингиты, гаймориты, пульпиты или менингиты.
Симптомы бактериальных невритов зрительного нерва:
- Снижение качества зрения;
- Уменьшение способности к различению цветов (особенно — красного и синего);
-
Увеличение так называемого «слепого пятна» — участка, находящегося вне поля видимости.
Реже встречаются воспаления на фоне сифилиса, туберкулеза, тифа, бруцеллеза или хламидиоза. Течение таких форм болезни бывает непредсказуемо: к перечисленным признакам могут присоединяться и другие симптомы, индивидуальные для той или иной инфекции.
Опасность пульпита
Некоторые люди настолько боятся стоматологов, что предпочитают терпеть даже сильную пульсирующую боль, заглушая ее обезболивающими и народными средствами. В итоге можно действительно добиться того, что боль пропадет, но зуб при этом не выздоровеет. Пациент может страдать от высокой температуры, общей слабости и других неприятных симптомов.
Самостоятельное исцеление от пульпита невозможно. Когда воспаление переходит на корень, интенсивные боли прекращаются, но зуб все еще разрушается изнутри. В итоге может даже начаться образование гноя, который со временем станет выходить через отверстие на десне.
Иногда у корня появляются кисты – разрастание тканей. Из-за них зубы болят и расшатываются, причем в воспалительный процесс могут оказаться вовлечены соседние зубы, то есть вы потеряете сразу несколько зубных единиц.
Если вовремя не провести удаление пульпита, то возможны и более тяжелые последствия – проникновение гноя в челюсть и мягкие ткани, тяжелые сепсисы, абсцессы и остеомиелиты. В самых сложных случаях происходит заражение крови, которое может привести к смерти.
Остеомиелит
Причины
Точные причины воспаления глазного нерва до сих пор неясны. Оно вызывается в рядом заболеваний, которые связаны с воспалением головного мозга.
Причины неврита глазного нерва:
- менингит;
- синуситы разного вида — гайморит, этмоидит, сфеноидит, фронтит, гаймороэтмоидит;
- рассеянный склероз;
- острый или хронический энцефалит бактериального или вирусного происхождения (осложнения на фоне гриппа, ангины, туберкулеза);
- абсцесс мозга.
К другим причинам развития заболевания относятся болезни крови, почек, диабет, воспаления слизистой глазницы или глазного яблока — флегмоны, тенониты, периостит, иридоциклит, кератит, ретинит, панофтальмит, травмы и повреждения. В определенных случаях можно говорить о местных очагах воспаления, таких как болезни придаточных пазух носа, зубов, миндалин. Нередко причиной является черепно-мозговая травма.
Причины возникновения неврита
Для того чтобы правильно назначить лечение неврита, нужно правильно выявить причины, которые его обусловили. Это — бактерии и вирусы, а также:
- интоксикация вследствие отравления спиртными напитками, медицинскими препаратами, продуктами питания;
- компрессия нерва;
- травма.
Причины могут крыться и в целом ряде заболеваний:
- ;
- ревматизм;
- нарушение обмена веществ;
- избыточная масса тела.
Наши врачи
Волошин Алексей Григорьевич
Специалист по лечению боли, анестезиолог-реаниматолог, заведующий Клиникой Боли, кандидат медицинских наук
Стаж 18 лет
Записаться на прием

Смирнова Наталья Валерьевна
Специалист по лечению боли, невролог
Стаж 8 лет
Записаться на прием

Моисеева Ирина Владимировна
Специалист по лечению боли, невролог
Стаж 16 лет
Записаться на прием

Полонская Наталия Михайловна
Врач — невролог
Стаж 18 лет
Записаться на прием
Засов Евгений Юрьевич
Специалист по лечению боли, невролог
Стаж 6 лет
Записаться на прием
Диагностика неврита
Особое внимание специалисты Клиники боли ЦЭЛТ уделяют тому, что дифференцировать неврит от:
- рассеянного склероза;
- опухоли головного мозга;
- нарушения кровообращения в головном мозге.
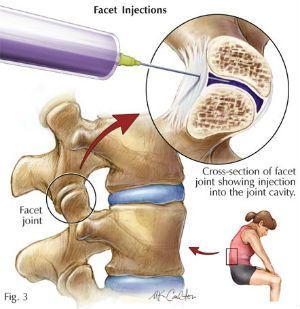
Фасеточная блокада
- Стоимость: 10 500 руб.
- Продолжительность: 15-30 минут
- Госпитализация: 2 часа в стационаре
Подробнее
Помимо осмотра и сбора анамнеза может применяться электронейромиография. Благодаря ей можно оценить степень поражения нерва и спрогнозировать то, как будет протекать заболевание.
Лечение неврита
Лечение неврита лицевого и других нервов в нашей Клинике боли проводится комплексно и напрямую зависит от агента, который его вызвал. При вирусной этиологии заболевания применяются гамма-глобулин и интерферон. При ишемии нерва оправданным является применение сосудорасширяющих средств. Для того чтобы снизить болевые ощущения, наши специалисты используют анальгетики.
Помимо этого, они назначают приём:
- препаратов, положительно влияющих на ток крови в сосудах;
- витамина В;
- стимуляторов;
- препаратов, благотворно влияющих на увеличение проводимости нервных волокон.
Хорошо себя зарекомендовала и физиотерапия:
- УВЧ, ультразвук, электрофорез — помогают снизить болевые ощущения и ускорить восстановление нерва;
- Лечебная физкультура и массажи — позволяют ускорить реабилитационные процессы.
Хотите жить без боли? Обращайтесь в ЦЭЛТ!
- Синдром фасеточных суставов
- Невралгия
Лечение неврита
Подход к лечению неврита должен быть комплексным.
Медикаментозная терапия неврита направлена на устранение первопричины болезни, восстановление функции нерва, снятие воспаления и боли, активизацию кровотока и обменных процессов, улучшение нервной проводимости, укрепление защитных сил организма и т.д.
К распространенным немедикаментозным методам лечения относятся лечебная гимнастика, иглорефлексотерапия, мануальные техники и массаж (при отсутствии противопоказаний).
Особое место в лечении неврита уделяется физиотерапии: лечению волнами и токами, электрофорезу, магнитотерапии, лазеротерапии, радоновым и грязевым ваннам и др.
К хирургическому лечению (сшивание или пластика нерва) прибегают при отсутствии положительного эффекта от консервативной терапии.
Профилактика неврита
Противостоять развитию недуга помогут простые и действенные меры:
- избегание переохлаждений;
- правильное сбалансированное питание;
- своевременное лечение вирусов и инфекций;
- укрепление иммунитета (вакцинация, закаливание, витаминотерапия);
- регулярное обследование организма.
1.Общие сведения
Кохлеарный неврит – собирательный диагноз, обобщающий состояния тугоухости вследствие поражения слухового нерва; широко употребляются также (в одних случаях как синоним, в других – как обозначение осевого симптома) термины «нейросенсорная тугоухость» и «сенсоневральная тугоухость».
В отличие от абсолютного большинства диагнозов с окончанием на «-ит», кохлеарный неврит не подразумевает доминирующего этиопатогенетического значения инфекционно-воспалительных процессов. Некоторые авторы, определяя объем и содержание данного понятия, вообще настаивает на неинфекционном характере поражения; в других источниках вуалируется значение воспалительного фактора, и т.д. Вообще говоря, формулировка «кохлеарный неврит» относится к тем диагнозам, которые воспринимаются и интерпретируются (даже специалистами) больше на интуитивном, чем на рациональном уровне. Англоязычный термин «Auditory neuropathy» (слуховая невропатия) представляется несколько более удачным.
Так или иначе, тугоухость, обусловленная поражениями слуховых нейронных проводников, широко распространена: согласно современным данным, это наиболее частая причина частичной или полной утраты слуха. При этом эпидемиологические оценки, публикуемые в разных источниках, существенно расходятся. В первом приближении и с учетом сводок ВОЗ, общее количество тугоухих в мире составляет не менее 300 млн чел. По другим сведениям, этот показатель еще выше и достигает 10% населения земного шара, из которых фактическими инвалидами являются 125 миллионов человек (три четверти из них – жители беднейших стран). По России число социально-значимой тугоухости оценивается на уровне 13 млн чел, при этом как минимум миллион приходится на лиц детского и подросткового возраста.
Таким образом, частичная или полная утрата слуха – одна из глобальных проблем здравоохранения, и ее острота драматически усугубляется тем, что на сегодняшний день не существует подлинно эффективных способов лечения кохлеарного неврита как доминирующего этиопатогенетического фактора тугоухости.
Причины
В зависимости от причины, различают следующие формы невропатии лицевого нерва:
- идиопатическая: причина паралича остается невыявленной (наиболее частый вариант заболевания);
- инфекционная: патология возникает на фоне инфекционного поражения нервных волокон при герпесе, туберкулезе, паротите, сифилисе и некоторых других заболеваниях;
- отогенная: является осложнением воспаления среднего уха или сосцевидного отростка;
- травматическая: невропатия развивается на фоне черепно-мозговой травмы;
- ишемическая: заболевание связано с нарушением кровотока и снижением поступления кислорода к нервным волокнам.
Риск возникновения патологии существенно повышается в следующих ситуациях:
- при нарушениях обмена веществ, в том числе на фоне сахарного диабета;
- при запущенных формах артериальной гипертензии;
- во время беременности, особенно при выраженном токсикозе.
Пусковым фактором развития патологии нередко является переохлаждение.
Методы диагностики
Очень часто больные приходят за помощью к отоларингологу или стоматологу, а уже доктора этой специальности направляют их к неврологу. Для постановки диагноза невролог собирает анамнез, пальпирует точки Рише и склеротомные точки нижнечелюстного, ушно-височного и подбородочного нерва. При пальпации отмечается резкая боль. Подтверждает невралгию гипералгезия околоушной области. Для уточнения диагностики могут провести лидокаиновую или новокаиновую блокаду.
Очень важно правильно определить этиологию болезни. Для этого необходим:
- Осмотр стоматолога;
- Аудиометрия;
- УЗИ околоушной слюнной железы;
- Риноскопия;
- Отоскопия;
- Рентгенография околоносовых пазух.
- Фарингоскопия.
В некоторых случаях может потребоваться консультация гастроэнтеролога, уролога, эндокринолога, а также гастроскопия, УЗИ почек или брюшной полости, анализ на гормоны щитовидной железы.
Отличать невралгию следует от отита, кист и камней околоушной железы, опухолей, паротита и евстахиита.
Почему возникает эта патология
Этиопатогенетический механизм развития болезни — ирритативный. /
Он развивается рефлекторно, в случае если от хронических инфекционных очагов или страдающих от воспалительного процесса соматических органов поступает патологическая вегетативная импульсация.
Особенно опасны заболевания, которые локализованы непосредственно рядом с ушным узлом.
К ним относятся:
- Периодонтит;
- Гингивит;
- Стоматит;
- Пародонтит;
- Этмоидит;
- Гайморит;
- Фронтит;
- Синусит;
- Тонзиллит;
- Гнойный отит;
- Камни в околоушной железе;
- Сиаладенит;
- Паротит.
Невралгия ушного нерва, спровоцированная общим инфекционным процессом, встречается реже. К первичным заболеваниям в этом случае причисляются:
- Сифилис;
- Туберкулез;
- Затяжной сепсис.
Также первопричиной невралгии может стать отдельный инфекционный очаг:
- Уретрит;
- Цистит;
- Пиелонефрит.
Или соматические болезни:
- Холецистит;
- Цирроз;
- Гастродуоденит;
- ХПН;
- Аднексит.
Иногда провоцирующим фактором становится эндокринное нарушение: сахарный диабет или гипертиреоз.
Лечение атрофии зрительного нерва
Атрофию зрительного нерва, в том числе частичную, практически невозможно вылечить, ведь пораженные нервные волокна не восстановить. Существует слабая надежда, что будет эффект от терапии тех волокон, которые еще разрушены не до конца и частично сохраняют свою жизнедеятельность. Правда, если этот момент уже упущен, зрение утеряно бесповоротно.
Стоит помнить, что зачастую частчная атрофия зрительного нерва не является отдельным заболеванием, а развивается из-за неких патологических процессов, развивающихся в отделах зрительного пути. Поэтому, ее лечение, как правило, начинают с устранения причин патологии. Если, к этому времени атрофия еще достаточно не развилась, то в течение какого-то времени (иногда до двух месяцев) скорее всего произойдет нормализация картины, с восстановлением зрительных функций.
Медикаментозное лечение при данном заболевании направлено на своевременное устранение отеков и воспаления, улучшение трофики зрительного нерва и его кровообращения, восстановление проводимости нервных волокон.
Необходимо отметить, что процесс этот длительный, при слабо выраженном эффекте, который,и вовсе отсутствует в запущенных случаях. Поэтому, успех лечения, конечно зависит от того, насколько быстро диагностирована атрофия.
- Как отмечалось выше, основное — это лечение заболевания, ставшего причиной атрофии, поэтому назначают комплексную терапию с различной формы препаратами: глазные капли, инъекции (общие и местные), таблетки, физиотерапия. Подобное лечение ставит своей целью:
- Улучшение кровообращения, питающих нерв сосудов. Для этого применяют сосудорасширяющие средства (компламин, но-шпу, никотиновую кислоту, папаверин, дибазол, галидор, эуфиллин, сермион, трентал), а также антикоагулянты (гепарин или тиклид);
- Улучшение процессов тканевых обмена и активирование регенерации пораженных тканей. Для этого рекомендуют биогенные стимуляторы (алоэ экстракт, торфот, стекловидное тело и т.п.), тамины (В1,В2,В6, аскорутин), ферментативные средства (фибринолизин, лидазу), необходимые аминокислоты (глутаминовую кислоту), а также иммуностимуляторы (женьшень, элеуторококк);
- Купирование воспалительных процессов посредством гормональных препаратов (дексаметазона, преднизолона);
- Улучшение функций центральной нервной системы (церебролизин, ноотропил, фезам, эмоксипин, кавинтон).
Любые препараты необходимо принимать строго по схеме, назначенной лечащим врачом, после установления диагноза. Так как, только специалист способен подобрать оптимальное лечение, учитывающее сопутствующие заболевания.
Вместе с тем могут быть назначены физиотерапевтические процедуры и иглорефлексотерапия; сеансы лазерной, магнитной, а также электростимуляции тканей зрительного нерва.
Подобное лечение необходимо повторять курсами несколько раз в год.
При очевидном падении зрения может быть присвоена группа инвалидности.
Ослепшим вследствие заболевания и слабовидящим назначают курсы реабилитации, которые преследуют цель устранения или компенсации ограничений жизнедеятельности, которые возникли из-за утраты зрения.
Помните, что данное заболевание не поддается лечению народными средствами, не теряйте на него драгоценное время, когда еще есть шанс вылечить атрофию и сохранить зрение.
Классификация периферических невропатий
Существует более 100 типов периферической невропатии, которые были идентифицированы, каждый с характерным симптомокомплексом структурой развития, и прогнозом. Нарушенная функция и симптомы зависят от типа нервов, которые подверглись повреждению (моторные, сенсорные, или вегетативные). Двигательные нервы управляют движениями всех мышц под контролем сознания, такими как ходьба, хватание или речь. Сенсорные нервы передают информацию о процессах восприятия, таких как тактильное чувство или боль вследствие пореза. Пучки вегетативных нервных волокон регулируют биологические действия, которыми выполняются без сознательно, такие как дыхание, переваривание пищи, деятельность сердца или желез секреции. Хотя некоторые невропатии могут оказать влияние на все три типа нервов, чаще всего происходит нарушение функции одного или двух типов нервов. Поэтому, врачи могут использовать термин, такой как преобладающе моторная невропатия, преимущественно сенсорная невропатия, сенсорно-моторная невропатия, или автономная невропатия.
Симптомы
Главным характерным признаком невралгии тройничного нерва является приступообразная боль. Она наступает внезапно и по своей интенсивности и скорости распространения напоминает удар электрическим током. Обычно интенсивное болевое ощущение вынуждает пациента замереть на месте в ожидании облегчения. Приступ может длиться от нескольких секунд до 2-3 минут, после чего наступает период затишья. Следующая волна боли может прийти в течение нескольких часов, дней, недель или месяцев.
Со временем длительность каждого приступа невралгии увеличивается, а периоды затишья сокращаются вплоть до развития непрерывной ноющей боли.
Провоцирующим фактором выступает раздражение триггерных точек:
- губы;
- крылья носа;
- область бровей;
- средняя часть подбородка;
- щеки;
- область наружного слухового прохода;
- ротовая полость;
- височно-нижнечелюстной сустав.
Человек нередко провоцирует приступ при выполнении гигиенических процедур (расчесывание волос, уход за полостью рта), при жевании, смехе, разговоре, зевоте и т.п.
В зависимости от места поражения боль захватывает:
- верхнюю половину головы, висок, глазницу или нос, если затронута глазная ветвь нерва;
- щеки, губы, верхнюю челюсть – при поражении верхнечелюстной ветви;
- подбородок, нижнюю челюсть, а также зону впереди уха – при невралгии нижнечелюстной ветки.
Если поражение затронуло все три ветки или сам нерв до его разделения, боль распространяется на соответствующую половину лица целиком.
Болевые ощущения сопровождаются другим нарушениями чувствительности: онемением, чувством покалывания или ползанья мурашек. С пораженной стороны может отмечаться гиперакузия (повышенная слуховая чувствительность).
Поскольку тройничный нерв содержит не только чувствительные, но и двигательные пути передачи импульсов, при невралгии наблюдается соответствующая симптоматика:
- подергивание мимической мускулатуры;
- спазмы мускулатуры век, жевательных мышц;
Третья группа проявлений невралгии – это трофические нарушения. Они связаны с резким ухудшением кровообращения и оттока лимфы. Кожа становится сухой, начинает шелушиться, появляются морщины. Наблюдается локальное поседение и даже выпадение волос в пораженной области. Страдает не только волосистая часть головы, но и брови с ресницами. Нарушение кровоснабжения десен приводят к развитию пародонтоза. В момент приступа пациент отмечает слезотечение и слюнотечение, отечность тканей лица.
Постоянные спазмы мышечных волокон с больной стороны приводят к асимметрии лица: сужению глазной щели, опущению верхнего века и брови, перемещению уголка рта вверх со здоровой стороны или опущение с больной.
Сам пациент постепенно становится нервным и раздражительным, нередко ограничивает себя в еде, поскольку жевание может стать причинной очередного приступа.
Преимущества клиники
Клиника «Энергия здоровья» предоставляет каждому посетителю медицинскую помощь самого высокого уровня, вне зависимости от его возраста и причины обращения. Мы предлагаем:
- скрининговые диагностические программы для оценки состояния здоровья;
- точная и быстрая диагностика явных и скрытых патологий;
- современные методики лекарственной терапии, физиопроцедуры, ЛФК, массаж;
- малые хирургические операции в стенах клиники;
- курсовое лечение хронических заболеваний в комфортабельных палатах дневного пребывания;
- организация госпитализации в профильный стационар при необходимости;
- оформление документов для санаторно-курортного лечения, подбор санатория;
- дистанционные консультации иностранных врачей для получения альтернативного мнения;
- современные реабилитационные программы.
Невропатия лицевого нерва – это довольно частая патология. Чтобы она не привела к необратимой асимметрии лица, как можно скорее обращайтесь к специалисту. Неврологи клиники «Энергия здоровья» всегда придут на помощь.
Осложнения неврита
В результате усугубления заболевания могут возникать стойкие нарушения движений: параличи и парезы. Нарушение иннервации мышц может привести к их атрофии и появлению контрактур. Большинство осложнений этого заболевания обусловлено тем, какой именно нерв был поражен:
- обонятельный — одностороннее снижение обоняния;
- глазодвигательный — ограничение движения глазного яблока, двоение в глазах, опущение века;
- зрительный — существенное снижение зрения;
- отводящий — ограничение движений глазного яблока;
- языкоглоточный и блуждающий — проблемы с глотанием и речью, нарушение чувствительности и вкуса, боли в ухе;
- лицевой — парез (неполный паралич) или паралич мимических мышц лица;
- подъязычный — атрофия половины языка;
- срединный — расстройства сгибания кисти и нескольких пальцев, а также патология чувствительности ладони и трех пальцев;
- диафрагмальный — икота, одышка, боли в подреберье;
- локтевой — слабость сгибателей пальцев, расстройство чувствительности ладони, атрофия межкостных мышц;
- лучевой — проблемы с разгибанием пальцев и кисти, нарушение чувствительности кисти;
- бедренный — проблемы со сгибанием бедра и разгибанием голени в коленном суставе;
- седалищный — ослабление сгибателей и разгибателей стопы, боль на задней поверхности бедра и заднебоковой поверхности голени, дряблость ягодичных мышц, снижение чувствительности стопы и голени.