Гранулемы зуба: причины, диагностика и лечение
Содержание:
- Диагностика гранулемы
- Причины
- Развитие и диагностика гранулемы
- Клиническая картина донованоза
- Лечение заболевания
- Возможные причины патологии
- Осложнения гранулемы зуба
- Лечение остеомиелита челюсти
- Симптомы, признаки заболевания и методы диагностики
- Характеристика заболевания
- Причины возникновения подкожной гранулемы лица
- Признаки и симптомы гранулемы
- Профилактика
- Как лечить гранулему корня зуба
- Что делать после лечения перфорации
- Причины возникновения гранулемы
- Средства народной медицины
- Лечение гранулёмы зуба
- Причины развития гранулёмы
- Почему появляется гранулема
- Этиология
- Лабораторная и инструментальная диагностика
- Хирургическое лечение
- Народные методы
- Виды гранулемы
Диагностика гранулемы
Спровоцировать появление воспаленных узелков может большое количество заболеваний. Чтобы определить причину их возникновения, врач проводит осмотр пациента, изучает жалобы и анамнез болезни, затем назначает дополнительные обследования. В их спектр могут входить:
- общий анализ крови;
- биохимический анализ крови;
- микроскопическое исследование мазков из половых органов (при подозрении на венерическую гранулему);
- биопсия клеток гранулемы (исследование тканей под микроскопом; позволяет определить природу воспаления);
- радиовизиография (компьютерный рентген; используется для определения зубной гранулемы).
Причины
Грануляция зуба может привести к образованию гранулемы по разным причинам:
- Неудачное удаление, после которого в десне сохраняется некротизированный участок верхушки корня зуба.
- Хронические челюстные заболевания, при которых образуются секвестры. В этом случае грануляция десны формируется вокруг них.
- Пульпит и быстро распространяющийся в десне инфекционный процесс.
- Травмы, провоцирующие развитие очага воспаления, в результате чего формируется гранулема.
Так как грануляционная ткань быстро разрастается, она начинает замещать собой отмершие в результате травмы или воспалительного процесса клетки
Поэтому очень важно не только остановить инфекцию, но и тщательно выскоблить полость
Развитие и диагностика гранулемы
Гранулема зубного корня на начальных стадиях практически не поддается диагностике, так как пораженный зуб внешне кажется полностью здоровым. В течение долгого срока зубная гранулема не сопровождается никакими симптомами. В отдельных случаях пациенты жалуются на потемнение зубной поверхности, болезненность челюстных или десенных тканей, повышенную температуру тела, но это может быть соотнесено с множеством других недугов.
Зачастую гранулема зуба диагностируется специалистом случайно, например, в процессе выполнения рентгенограммы, необходимой для лечения периодонтита и прочих болезней, в ходе подготовительных манипуляций перед имплантацией или протезированием зубов.
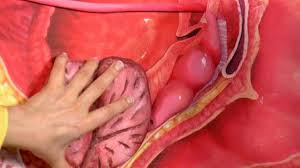
Гранулема зуба на снимке
По мнению специалистов, рентгенограмма – единственный вероятный вариант выявления гранулемы зуба. На рентгеновском снимке в данном случае врач замечает небольшое округлое потемнение около зубного корня или его верхушки. Это и есть зубная гранулема.
Клиническая картина донованоза
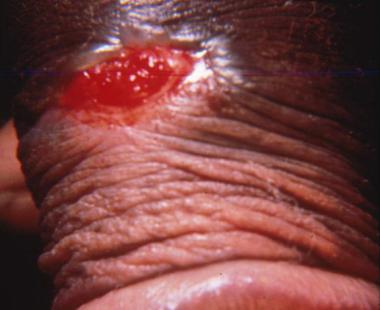 Тельца Донована проникают через дефекты кожи и слизистых оболочек, вызывая воспалительную реакцию в дерме или реже в подкожной основе. На месте внедрения возбудителя (чаще в области головки полового члена, половых губ) возникает островоспалительный узелок с плоской поверхностью, небольших размеров. Который подвергается гнойному распаду с образованием сочной, ярко-красного цвета, мягкой на ощупь язвенной поверхности с зернистым, покрытым скудным отделяемым дном и неровными приподнятыми краями, почти безболезненной при пальпации.
Тельца Донована проникают через дефекты кожи и слизистых оболочек, вызывая воспалительную реакцию в дерме или реже в подкожной основе. На месте внедрения возбудителя (чаще в области головки полового члена, половых губ) возникает островоспалительный узелок с плоской поверхностью, небольших размеров. Который подвергается гнойному распаду с образованием сочной, ярко-красного цвета, мягкой на ощупь язвенной поверхности с зернистым, покрытым скудным отделяемым дном и неровными приподнятыми краями, почти безболезненной при пальпации.
Типичная донованозная язва представляет собой увеличивающуюся массу грануляций, напоминает опухоль, имеет зубчатые или волнистые края и резко отграничена от окружающей кожи. Оружающая кожа может быть отёчна и утолщена. В результате периферического роста язвенные участки увеличиваются.
При вторичной инфекции язва имеет “грязный” вид, покрыта струпьями и некротическими массами. Донованозные язвы медленно растут по периферии. Выделения из язв скудные, серозно-гнойные, иногда с примесью крови, имеют характерный зловонный запах. Процесс протекает сравнительно безболезненно, аденопатия незначительна, общее состояние больного не нарушается. В результате аутоинокуляции или переноса заразного материала руками на участки кожи, могут появиться несколько дополнительных язв.
У гетеросексуалов поражаются, в основном, половые органы. Это может быть головка полового члена, крайняя плоть, клитор, малые половые губы, промежность, область заднего прохода, паховая область. У пассивных гомосексуалистов — аноректальная область. Второе место по частоте занимает донованоз полости рта. Он отличается болезненностью, в процесс вовлекаются зубы. При экстрагенитальном донованозе поражаются губы, дёсны, щёки, нёбо, глотка, гортань, нос, шея, грудь. Системный донованоз, поражающий кости, суставы, печень и селезёнку, возникает редко.
Лечение заболевания
Выбор лечения зависит от физических данных ребёнка и медицинских показаний. При наличии хронических патологий терапия корректируется с учетом приёма других лекарственных препаратов. Врач иногда выбирает выжидательную тактику, возможно самостоятельное исчезновение узла.
Избавиться от кольцевидной гранулёмы можно, используя следующие методы терапии:
- приём лекарственных средств, чтобы остановить разрастание папул;
- иссечение при помощи криодеструкции;
- процедура с использованием угольной кислоты;
- орошение больного места хлорэтилом.
При кольцевидной гранулёме врачи предпочитают применять медикаментозную терапию. Для лечения используют следующие препараты:
- Назначают витамины и другие средства, улучшающие кровообращение – Токоферол, Аскорбиновую кислоту, витамин В и железосодержащие таблетки.
- Лекарства нестероидной группы – Фенилбутазон, Индометацин.
- Мазь с кортикостероидом – Псоридерм.
- Кремы, мази и гели с содержанием гормонов – Тридерм или Дермовейт.
- Препараты с глюкокортикоидами – Гидрокортизон, Бетаметазонвалерат.
- Инъекции для подкожного введения вокруг папулы – Ацетонид.
У взрослых болезнь предпочитают лечить по той же схеме, как и в детском возрасте. Чтобы ускорить выздоровление, требуется выполнять рекомендации врача – это предотвратит дальнейшее разрастание очагов.
Возможные причины патологии
Существует несколько причин, которые могут вызвать перфорацию зуба.
Травма во время лечения. Во время лечения кариеса или обработки корневых каналов стоматолог может случайно создать перфорацию. Особенно часто такое происходит, если каналы слишком искривленные и узкие, либо если их нужно расширять для введения штифта
Также риск перфорации есть, если лечение проводит неопытный стоматолог, поэтому важно доверять исключительно квалифицированным специалистам
Перфорация канала зуба
Иногда перфорация происходит, если после лечения кариеса осталась очень тонкая стенка до пульпы — со временем она может разрушиться под давлением пломбы.
- Механическая травма. Сильный удар по зубу способен вызвать не только скол или вывих, он может также спровоцировать образование трещины в стенке корневого канала — и такая трещина тоже будет перфорацией.
- Кариозное разрушение. Когда зуб поражается кариесом, твердые ткани снаружи зуба постепенно разрушаются, и рано или поздно это разрушение доходит до внутренних тканей зуба, в итоге образуя сквозное отверстие в зубной канал или полость.
Кариес зуба
Также есть несколько факторов, которые увеличивают риск развития перфорации:
- отклонение зуба в сторону щек, языка или губ из-за аномалий прикуса;
- стирание большого количества эмали и дентина, уменьшение толщины зубных стенок из-за бруксизма, недостатка витаминов или других проблем.
- лечение зуба через искусственную коронку, которой зуб был предварительно покрыт.
Чаще всего перфорация возникает именно из-за ошибок во время лечении, так как другие причины обычно вызывают не перфорацию, а разрушение зуба или коронки.
Осложнения гранулемы зуба
В процессе разрастания гранулемы возможно разрушение зубного корня, что вскоре может привести к выпадению зуба. Если воспаление перейдет на мягкие ткани вокруг пораженного зуба, может развиться абсцесс или флегмона (разлитое гнойное поражение). При вовлечении в воспалительный процесс костной ткани возможно появление челюстного остеомиелита.
Гранулема зуба является хроническим инфекционным очагом, поэтому осложнения в данном случае могут распространяться за пределы ротовой полости. Запущенная гранулема зуба может привести к гаймориту, инфекционному миокардиту, пиелонефриту, сепсису.
Лечение остеомиелита челюсти
В зависимости от стадии и формы заболевания, лечение остеомиелита челюсти начинается по-разному. Первейшим пунктом является удаление очага гнойного воспаления – пораженного зуба, либо дезинфекция и санация костного участка
На этом этапе важно полностью удалить весь гной, при необходимости – провести дренаж с одновременными пробами выделений на точное определение возбудителя. В крайнем случае, проводится шинирование подвижных зубов
Удаление пораженного зуба
Ход лечения
После купирования острой фазы начинается общая терапия, которая может включать в себя лечение антибиотиками, противовирусными препаратами, назначение капельниц и шунтирования для оттока гнойной жидкости. Сюда же входит физиотерапия – УВЧ, ультразвук, плазмоферез и оксигенация. Цель – не только избавиться от симптомов, но и улучшить состояние организма для дальнейших процедур.
Как только пациенту становится лучше, встает вопрос секвестров – участков омертвевшей костной ткани, не способных к восстановлению. При незначительном поражении они разрушаются и выводятся наружу вместе с гноем. Если некроз обширный, их необходимо удалять хирургическим путем, иначе остеомиелит челюсти перейдет в хроническую форму и будет периодически возвращаться в острой фазе со всеми осложнениями.
Удаление участков омертвевшей костной ткани
Любая форма заболевания требует стационарного лечения под постоянным наблюдением стоматолога, хирурга и терапевта. Консервативные методы, включая курс антибиотиков, длятся не более 25-30 дней, после чего пациента выписывают. Если же операция неизбежна, то госпитализация затягивается до 3-4 месяцев, пока челюстная кость не восстановится.
Лечение хронического остеомиелита
Курс сочетает в себе медикаменты и регулярную физиотерапию. Оперативное вмешательство зависит от глубины поражения челюстной ткани. Если секвестры находятся слишком глубоко, то стоматолог рекомендует периодические консультативные приемы, чтобы не травмировать кость еще сильнее и ликвидировать рецидивы остеомиелита на ранних стадиях.
Если же расположение омертвевших участков позволяет их удалить, то после окончательного выведения инфекции назначается повторная операция. Секвестр удаляют методом выскабливания, а образовавшуюся полость восстанавливают остеоиндуктивным материалом, по аналогии с протезированием и наращиванием челюстной кости.
Симптомы, признаки заболевания и методы диагностики
Клиническая картина при гранулеме на начальной стадии стерта. В большинстве случаев тревожные симптомы отсутствуют, а больной может заметить лишь незначительные изменения в состоянии пораженного зуба:
- изменение цвета эмали, при котором она приобретает желтый, серый или другой оттенок;
- из десневого кармана выделяется гной;
- десна возле больного зуба становится красной, периодически отекает.
Во время обострения больного беспокоит боль острого характера. Такой признак позволяет дифференцировать гранулему зуба с другими заболеваниями, ведь другие воспалительные процессы зубов и десен сопровождаются преимущественно пульсирующими или ноющими болями. Покраснение десны и ее отек сопровождается формированием гнойного нарыва (флюса), а иногда и повышением температуры тела, общей слабостью, головной болью.
Совокупность перечисленных симптомов должна стать сигналом к немедленному обращению к стоматологу, ведь при отсутствии лечения гранулема будет развиваться дальше, разрушая все большую площадь костной ткани. Такие процессы ведут к формированию обширных нагноений с расплавлением костной ткани. Помимо потери зуба эта патология может привести к образованию свища в челюсти, который может прорвать не только наружу (в ротовую полость, на поверхность кожного покрова на лице), но и в гайморовы пазухи. Кроме того, инфекция может распространяться по кровеносной системе, негативно влияя на функции внутренних органов и систем.
Для подтверждения диагноза используются различные инструментальные методы. Внешний осмотр и обследование в кабинете стоматолога малоинформативны, ведь очаг воспаления находится в толще десны. Для визуализации гранулемы используются инструментальные радиологические методы:
- рентгенограмма челюсти;
- радиовизиография (цифровая рентгенография с использованием минимальных доз облучения).
На снимках гранулема зуба выглядит как четко очерченное округлое новообразование, которое плотно прилегает к корням или частично сливается с вершиной. Выглядит она как затемненный участок, что говорит о присутствии в ее полости гноя.

Характеристика заболевания
Кольцевидная гранулёма – это сложный вид патологии на коже, который до сих пор находится на стадии изучения. Характеризуется высыпаниями в виде узелков или уплотнений разного размера. Болезнь может проявляться без болевых ощущений, но в процессе развития боли прогрессируют или исчезают полностью. Характер патологии доброкачественный с хроническим протеканием.
Форма у кожных высыпаний может быть круглой или овальной, напоминающей узелки. При формировании уплотнения появляются в хаотичном порядке. Через некоторое время высыпания способны исчезнуть самостоятельно.
Папула возникает на любом участке тела. В медицинской практике чаще диагностируются гранулёмы на лице, в области кисти, пальца, локтя и на ноге (стопе и коленях). Человек может не замечать подозрительное пятно на протяжении длительного периода времени.
В процессе роста и созревания уплотнение накапливает коллаген, что приводит к воспалению внутри больных тканей и формирует своеобразное кольцо из узелков. Данное проявление патоморфология называет «гранулемной», что и дало имя патологии – кольцевидная гранулёма. Неизвестный узел на коже часто не доставляет дискомфорта – зуд и жжение отсутствуют, болезненных ощущений также не наблюдается.
Кольцевидная гранулёма
Код по МКБ-10 у патологии L92.0 «Гранулёма кольцевидная». Возникать заболевание может у взрослых и у детей. Женщина и маленький ребёнок страдают кожным высыпанием чаще.
Причины возникновения подкожной гранулемы лица
Подкожной гранулемой лица называют воспалительный процесс в подкожной клетчатке. Ему свойственны вялость течения и очаговая локализация. В медицинской терминологии существует такое определение той патологии как мигрирующая гранулема, однако доказано, что миграция подкожной гранулеме не свойственна. Подкожная гранулема лица — заболевание, которое весьма сложно оставить без внимания. По медицинской статистике, каждый четвертый обращается за медицинской помощью в первые месяцы ее развития; еще треть посещают доктора ко второму-третьему месяцу заболевания.
Причины возникновения подкожной гранулемы лежат в основе следующей ее классификации:
- одонтогенная — вторичное заболевание, которым осложняется, например, хронический периодонтит; из очага хронической инфекции в подкожную клетчатку распространяется патогенная микрофлора, из-за чего разрастается грануляционная ткань и отдельные гранулемы;
- неодонтогенная — воспалительный процесс, берущий начало от имеющихся в подкожной клетчатке инородных тел, что примечательно, органического происхождения.
Локализация одонтогенной гранулемы сопряжена с участком расположения причинного зуба. Обычно у половины больных воспаление берет начало с моляров нижней челюсти. Чуть менее распространено происхождение гранулемы от больших коренных зубов верхней челюсти, еще реже патология распространяется от малых коренных зубов верхней челюсти.
Одонтогенной подкожной гранулеме лица характерно несколько стадий течения:
- инфильтративная — в коже и подкожной клетчатке отмечается наличие плотного, подвижного, малоболезненного инфильтрата;
- стадия абсцесса — из сосредоточенного в клетчатке инфильтрата формируется абсцесс, располагается он на поверхности кожи.
С формированием открытого абсцесса у больного появляются жалобы на боль, зуд и жжение в месте образования подкожной гранулемы; при этом общее состояние не нарушается.
Еще одна классификация подкожных гранулем основывается на течении заболевания. Различают:
- одиночную гранулему,
- множественные гранулемы.
Гранулемы отличаются размером, однако всегда их объединяют такие критерии:
- четкие границы,
- слабый болевой синдром при пальпации,
- покрывающая гранулему кожа истончена, лоснящаяся, порой меняется в цвете, характеризуется неровностями и складчатостью.
Причины возникновения подкожной гранулемы лица, кроме выше описанных, включают в себя травматический или аллергический фактор, влияние ультрафиолетового облучения или медикаментозных препаратов
К таким выводам может прийти доктор, приняв во внимание, что инфекции или инородного тела в основе конкретного случая не имеется
Подкожным гранулемам свойственен синдром так называемой ложной флюктуации. На первый взгляд может показаться, что новообразование содержит гной, однако вскрытие покажет его отсутствие в пользу патологического разрастания грануляционной ткани. При вскрытии гранулемы из нее выделяется кровянистое или кровянисто-гнойное содержимое, в ране видны обильные грануляции.
Течение подкожной гранулемы определяется как хроническое, причем вялотекущее. Следует отметить, что медицине неизвестны случаи самоизлечения от гранулемы лица, поэтому на любом из этапов развития болезни обращения за медицинской помощью избежать не удастся.
Признаки и симптомы гранулемы
Лечение гранулемы следует проводить как можно раньше, ведь заболевание быстро развивается. В небольшом мешочке скапливается гной, микробы, токсины. Встречается недуг у людей разного возраста и в большей степени поражает корни зуба. Различают три основных причины возникновения гранулёмы:
- недолеченный пародонтит;
- кариес;
- невылеченный или запущенный пульпит.
Если откладывать лечение, гранулема может перерасти в корневую кисту и со временем вызвать серьёзное поражение костной ткани и даже потерю зуба. Лечение гранулемы осложняется тем, что протекает заболевание преимущественно без каких-либо симптомов. Первым звоночком является ощущение инородного тела, нащупать которое можно языком или пальцем. Далее появляются и другие симптомы:
- боль, припухлость;
- покраснение десны;
- воспалительный процесс в ротовой полости;
- упадок сил;
- повышенная температура тела;
- появление гноя.
Игнорирование первых признаков приводит к переходу заболевания в хроническую форму.
Профилактика
Правильно диагностировать гранулематозный нарост способен только высококвалифицированный врач. Грамотный доктор составит подходящую и действенную схему лечения для каждого типа недуга, что помогает вылечить болезнь до конца. Так как провоцирующими факторами формирования и распространения поражённых клеток считаются инфекционные бактерии и дисфункция иммунной защиты, в качестве профилактических мер и рекомендации выступают:
- Следовать правилам здорового питания.
- Прекратить употреблять алкогольные напитки, наркотические вещества, отказаться от курения.
- Чаще дышать свежим воздухом и выходить на прогулки.
- Систематически проветривать комнаты.
- Следить за собственными половыми связями, быть избирательным в партнерах.
- Не забывать о барьерных контрацептивах.
- Регулярно обследоваться и проходить врачебный осмотр.
Важно следовать перечисленным простым правилам, чтобы снизить вероятность появления гранулёмы в организме и уменьшить осложнение
Как лечить гранулему корня зуба
Порядок лечения зависит от распространённости воспаления на соседние ткани, размера узла, степени поражения зуба. Применяют три способа:
- С помощью медикаментов. Этот способ применяют на начальных стадиях заболевания, когда воспаление не затронуло другие ткани. В основе лечения — приём курса антибиотиков для купирования воспалительного процесса. Также понадобится санация полости зуба. Для этого необходимо тщательно очистить все каналы, затем заложить лекарство, которое будет воздействовать на гранулему изнутри.
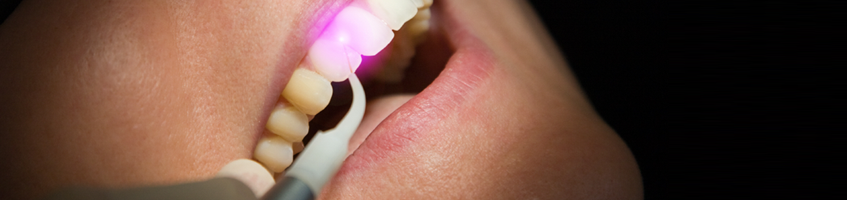
- Терапевтический метод. Предполагает использование депофореза или лазера. В первом случае в канал зуба вводят лекарственный препарат, который купирует воспаление и препятствует повторному появлению заболевания. Во втором случае на корень зуба воздействуют лазером, который убивает бактерии и оказывает антисептическое действие.
- Хирургическое вмешательство. Применяют при запущенной форме болезни. Гранулему лечат не через каналы, а с помощью надреза в десне. В образовавшееся отверстие вводят прибор для откачивания гноя, после чего извлекают поражённые ткани. Врач либо удаляет часть корня, либо весь зуб в зависимости от степени воспаления.
Что делать после лечения перфорации
После того, как перфорацию вылечили в кабинете стоматолога, нужно продолжать лечение дома. В первую очередь врач обязательно выпишет вам антибиотики и другие антибактериальные и противовоспалительные препараты, для наружного и внутреннего приема. Если зуб будет болеть, назначат еще и обезболивающие. Препараты обязательно принимать четко по графику.
Если перфорацию лечили хирургически, с разрезом десны, понадобится полоскать рот антисептиками — препаратами с йодом или хлоргексидином. Это поможет ускорить заживление и предотвратить воспаление.
Вылечить перфорацию зуба народными средствами дома невозможно — это не даст никакого эффекта, так как отверстие для лечения обязательно нужно закрыть. Отсутствие лечения у стоматолога может только усугубить ситуацию.
Причины возникновения гранулемы
Причины возникновения данного вида образований могут быть различными, основные из них:
- поражение организма инфекционными болезнями (сифилис, брюшной тиф, сыпной тиф, туберкулез);
- коллагеновые болезни (ревматизм, склеродермия);
- медикаментозное воздействие;
- болезни, вызванные пылью (силикоз, талькоз, асбестоз);
- заболевания зубов.
В механизме возникновения гранулемы можно выделить 4 стадии:
- Скопление молодых клеток, склонных к фагоцитозу (процесс, при котором клетки захватывают и переваривают твердые частицы).
- Активное разрастание образовавшихся фагоцитов.
- Превращение фагоцитов в клетки эпителия.
- Скопление эпителиальной ткани, которая образует гранулему.
Средства народной медицины
Врачи разрешают использовать рецепты нетрадиционной медицины. Перед использованием смеси на основе лекарственных трав рекомендуется исключить аллергическую реакцию организма. Поэтому такое лечение проходит под контролем врача. Для этого проводится тест на аллергию входящих компонентов
Стоит с осторожностью относиться к мёду и некоторым видам ягод – здесь присутствует риск крапивницы и других реакций
Чаще применяются следующие рецепты:
- Взять глицерин (капсулы или мазь) и настойку чистотела 30%. Смешать ингредиенты в пропорции 1:1 до однородной массы. В полученной смеси смочить бинт или салфетку и положить на больное место. Закрепить лейкопластырем или тугой повязкой. Оставить компресс до утра. Использовать смесь до полного выздоровления 1 раз в сутки.
- Потребуются листья шиповника (5 ст.л.) и мелко порезанный корень девясила (1 ст.л.). Ингредиенты смешать в отдельной миске, залить кипятком (1 стакан). Поставить на слабый огонь, кипятить 15 мин. Настой употреблять 1 раз в день в виде чая.
- Нужно выжать сок из редьки и моркови – по 200 мл. Сока лимона потребуется 1 ст.л. Всё вылить в приготовленную емкость и тщательно перемешать. Пить 3 раза в день по 1 ст.л.
Лечение гранулёмы зуба
Важно начать лечение уже на начальных этапах развития болезни. Первым делом пациент обязан прийти в больницу
Больной должен следовать и выполнять все рекомендации лечащего врача и проходить рентгеновское обследование. Немаловажно соблюдать адекватное, спокойное состояние в период проведения терапевтических мер. Лечение подразделяется на три вида:
- Консервативное или терапевтическое.
- Хирургическое.
- Народное.
Наибольшая эффективность встречается у первых двух видов лечения. Методы проводятся в клинических условиях. В качестве вспомогательного способа можно использовать народные методики.
Причины развития гранулёмы
Специалисты выделяют две основные причины развития гранулёмы: инфекционная и неинфекционная. Среди инфекционных видов пусковым механизмом для формирования патологии выступают: сыпной и брюшной тиф, туберкулёз, бруцеллёз, сифилис, туляремия, ревматическая болезнь, энцефалит и бешенство. Отличие кроется в морфологической особенности. Неинфекционные типы образований характерны для людей, часто контактирующих с химическими соединениями: бериллием, асбестом, силикатами, тальком. При попадании в организм инородного тела развитие поражённых клеток начинается вокруг него. В медицинской практике выделяется 5 категорий причин, вызывающих патологическое заболевание:
- Иммунная – на появление гранулёмы влияет аутоиммунная реакция тела, наблюдается избыточный синтез фагоцитов.
- Новообразования инфекционного типа, образующиеся при наличии грибка кожи, хромомикоза, бластомикоза, гистоплазмоза и других болезнях, вызванных инфекциями.
- Гранулёма, проявившаяся из-за попадания чужеродного предмета: хирургические нити от шва (лигатурная форма), части тела насекомого, татуировочная краска.
- Узелки, возникшие после получения травмы, в том числе в районе пупка.
- Прочие факторы – болезнь Крона, аллергия, сахарный диабет и ревматизм.
Формирование гранулёмы зависит от местного иммунитета клеточной структуры. Однако точных причин появления патологической болезни врачами не установлено. Величина обычных гранулём не превышает двух миллиметров. В природе встречаются узлы крупных диаметров. Соединительный метаболизм клеток происходит с высокой либо низкой скоростью. Отдельные виды гранулём рассасываются самостоятельно, для остальных проводится терапия.
Гранулёма на руке
Почему появляется гранулема
Основной причиной возникновения гнойного мешочка возле корня врачи называют воспалительные процессы мягких тканей (периодонтит), удерживающих зуб в костной лунке. А вот уже причин, провоцирующих исходное воспаление, может быть масса. Давайте рассмотрим их подробнее:
- кариозное поражение зуба, перешедшее в пульпит – это основная причина, которая провоцирует развитие периодонтита. Все остальные, которые перечислены ниже, выступают сопутствующими факторами или спусковыми механизмами. Например, если воспаление находится в хронической форме,
- переохлаждение,
- перенесенные «на ногах» простудные заболевания (грипп, ОРВИ, гайморит, отит и т.д.),
- снижение иммунитета из-за несбалансированного питания, недосыпа, постоянного стресса, переутомления и т.д.,
- гормональные сбои (в подростковом периоде, во время беременности или менопаузы),
- системные заболевания, приводящие к общему недомоганию,
Этиология
Вопрос о причинах развития гранулем остается открытым. Одна из теорий рассматривает гистиоцитоз Лангерганса как неопластический процесс. В пользу этого говорят такие особенности, как моноклональность патологических клеток (происхождение из одной патологической клетки), повышенная экспрессия в них активаторов пролиферации и факторов, ингибирующих апоптоз. В то же время в клетках нет геномных дефектов, возможна спонтанная ремиссия заболевания. В месте развития гранулемы описана активация Т-лимфоцитов и Т-регуляторных клеток с супрессорной активностью. Указанные признаки говорят о том, что в основе развития заболевания могут лежать другие иммунопатологические процессы.
Рисунок 4. Эозинофильная гранулема: патоморфологические изменения. На последнем изображении окрашен белок S-100, экспрессируемый клетками Лангерганса.https://radiopaedia.org/cases/eosinophylic-granuloma-histology-1
Лабораторная и инструментальная диагностика
Использование различных методов визуализации (рентгенография, КТ, МРТ) позволяет выявить очаги деструкции величиной до 5 см с четкими границами без склеротических изменений, иногда — патологические переломы, уплощение пораженных позвонков (vertebra plana).
Определяющее значение в диагностике гистиоцитоза у взрослых и детей имеет патоморфологическое исследование. При микроскопии видны инфильтраты из клеток Лангерганса (крупные овальные клетки с ядрами неправильной формы), эозинофилов, лимфоцитов, макрофагов. Иммуногистохимический анализ выявляет экспрессию молекул CD1a, лангерина, белка S-100, характерных для клеток Лангерганса. Проведение электронной микроскопии позволяет увидеть характерные для клеток Лангерганса гранулы Бирбека.
Дифференциальная диагностика при ЭГ проводится с остеомиелитом, первичными опухолями или метастатическими поражениями костей, лимфомой, миеломной болезнью, синдромом Папийона — Лефевра и костными кистами.
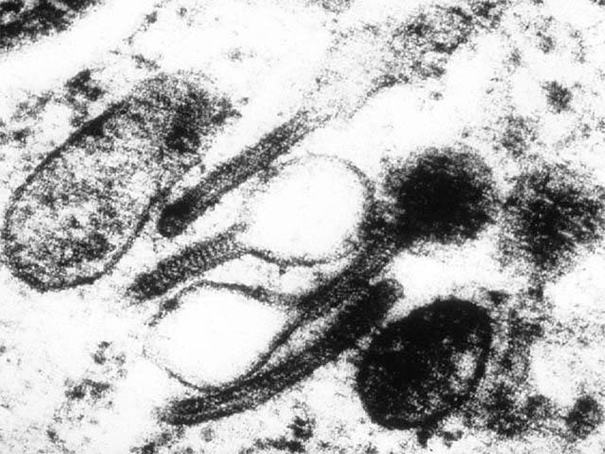
Рисунок 6. Гранулы Бирбека, характерные для клеток Лангерганса (данные электронной микроскопии)
Хирургическое лечение
Хирургическое вмешательство назначается при отсутствии должного эффекта от консервативного лечения. Операция проводится при развитии острых разрушительных процессов на десне и в костном материале. Для оперативных манипуляций используется местный или общий наркоз. В медицинской практике различают несколько методик хирургических воздействий. Первый этап заключается во вскрытии десны для устранения гнойной жидкости. Далее в поражённую область вводится дренаж сроком на 3 дня до полного вытекания гноя. Параллельно проводится терапия антибиотическими, противовоспалительными и болеутоляющими медикаментами.
Резекция корня
Метод подразумевает иссечение верхней части корня. Процесс удаления гранулёмы проходит в несколько ступеней:
- Отслаивание тканевой оболочки десны, тем самым открывая проход к верхушке зуба.
- Очищение зубных каналов.
- Наполнение лечебными веществами.
- Иссечение гранулёмы вместе с заражённой верхушкой зуба.
- Вместо вычищенных воспаленных клеток область заполняют синтетическими тканями.
- Окончательное пломбирование зуба.
Резекция длится один час.
Гемисекция зуба
Процедура назначается при наличии большого количества корней у зуба. Операцию назначают при развившихся осложнениях, когда нет возможности сохранить корень. Межкорневая гемисекция разделена на 4 этапа:
- Полностью удаляются корни под коронкой, прилегающей к нему.
- Пустое пространство между корнями наполняется стоматологическим средством.
- Устанавливается коронка.
- После операции проводится наблюдение за зубом при помощи рентгена.
Отличие метода в простоте в исполнении. Способ может сохранить часть зуба и его функциональность. В дальнейшем у пациента появляется возможность прибегнуть к полноценному эстетическому протезированию. После протезирования человек возвращается к привычной жизни. Процедура уместна, если сохранившаяся корневая система и коронки могут выдержать оказываемую нагрузку.
Цистотомия зуба
Данный метод направлен на удаление крупных гранулём. Иссечение очага происходит поэтапно:
- В первую очередь создается искусственный канал между поражённой областью и ротовой полостью ближе к языку.
- Через канал между зубами выводится гнойная жидкость, впитывающаяся ватными тампонами.
- После полноценной чистки полость обрабатывают антибактериальными средствами.
- Накладывают швы.
- Свободная от нагноения часть наполняется костными клетками.
Цистотомия длительна, однако пациенты переносят её без проблем.
Удаление зуба
Удаление зуба вместе с гранулёмой назначается в исключительных ситуациях. Процедура проводится, если прочие методики оказались неэффективны. Показаниями к операции являются:
- Поздняя стадия развития болезни, появление осложнений.
- Формирование десневого кармана.
- Наличие вертикальной трещины на зубе.
- Полное разрушение зуба или коронки.
- Образование перфорации корня.
- Преграждена проходимость корневых каналов.
Гнойная жидкость вытекает из поражённого участка сквозь ямки в лунке после удаления зуба. Сформировавшаяся блуждающая гранулёма после иссечения зуба и антисептической обработки целостно устраняется. Ранки заживают, пародонтальные ткани полностью восстанавливаются. Спустя месяцы при полном заживлении тканей можно поставить штифт для нового зуба. Оперативные манипуляции проводятся совместно с параллельным использованием лекарственных медикаментов:
- Антибактериальные и болеутоляющие лекарства в таблеточной или инъекционной форме.
- Местные противовоспалительные и обезболивающие средства: стоматологические гели Метрогил Дента и Холисал, спрей Оралсепт.
- Полоскание раствором с антисептиками – Ромазулан и Хлоргексидин.
Народные методы
Устранить гранулёму зуба самостоятельно при помощи одних народных методов невозможно. Настойки и растворы не имеют прямого контакта с воспаленным очагом и не способны проникать в глубокие слои тканей. Однако народные рецепты имеют положительные стороны. Методика характеризуется такими свойствами:
- Усиливается действие хирургических манипуляций и лекарственных препаратов, дополнительно обеззараживается ротовая полость.
- Облегчаются послеоперационные побочные проявления и неприятные ощущения.
- Ткани интенсивнее затягиваются, повышается местная иммунная функциональность.
- Применяется в качестве профилактических мер.
Народные методы можно использовать только после консультации с лечащим врачом
Важно обговорить с доктором используемую рецептуру. Для домашнего лечения рекомендуется применять такие рецепты:
- По 2 столовые ложки корня аира и прополиса поместить в разные сосуды и наполнить их натуральной водкой. Смесь должна настояться в полной темноте на протяжении недели. Затем раствор процеживают и полощут получившейся жидкостью ротовую полость трижды в сутки. Перед процедурой нужно смешать настойки в равных долях по одной столовой ложке и налить две ложки кипятка. Нельзя удерживать жидкость во рту более полминуты.
- Три таблетки настоящего мумиё разводят в кружке с тёплой водой. Полученным раствором полоскать рот на протяжении дня.
- В кружку с тёплой кипячёной водой нужно добавить чайную ложку любого вида соли и смешать. Полоскать рекомендуется 6 раз в день. При желании можно растворить соду с 3 каплями йода при отсутствии аллергических реакций на него.
Виды гранулемы
В зависимости от причины возникновения гранулемы разделяют на:
- инфекционные (связанные с бактериями, вирусами);
- неинфекционные (образуются вокруг инородных тел);
- неустановленной этиологии (при болезни Крона, саркоидозе и др).
Кроме того, выделяют следующие виды гранулем:
- пиогенная – хроническое образование, вызванное стафилококковой инфекцией; локализуется на лице, ногах, пальцах и руках, часто возникает вследствие травм кожи;
- кольцевидная – совокупность маленьких узелков, расположенных в виде кольца; в большинстве случаев локализуется на шее, кистях рук, ягодицах, коленях и стопах;
- туберкулезная – представляет собой зону некроза, которая окружена эпителиальными клетками и лейкоцитами; может локализоваться на коже, в лимфатических узлах, легких, дыхательных путях;
- гнойная – чаще располагается на руках или лице, в основном, встречается у детей; часто эти гранулемы возникают после ран, но точная причина их появления неизвестна;
- склеромная – локализуется преимущественно на слизистой оболочке верхних дыхательных путей, может приводить к их стенозу (сужению) или к асфиксии;
- мигрирующая подкожная гранулема – ее расположение может меняться, в большинстве случаев локализуется на нижней челюсти и является осложнением остеомиелита или хронического периодонтита;
- венерическая – возникает на фоне венерических инфекций, например, сифилиса, хламидиоза, локализуется в области паха и половых органов, возникает преимущественно у мужчин;
- лигатурная (послеоперационная) – развивается как реакция на шовный материал после операции.