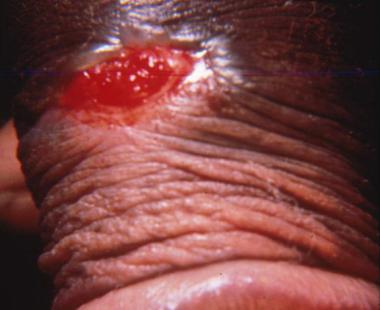
Остеомиелит челюсти: причины, морфология, лечение
Содержание:
- Причины и провоцирующие факторы
- Классификация болезни, в зависимости от локализации воспалит. процесса
- Симптомы одонтогенного периостита
- Острый одонтогенный остеомиелит челюстей у детей
- Острый одонтогенный периостит
- Остеомиелит нижней челюсти
- Острый одонтогенный остеомиелит челюстей у детей
- Лечение заболевания
- Диагностика кисты корня зуба
- Последствия остеомиелита
- Диагностика одонтогенного периостита
- Лечение одонтогенного периостита
- Основные формы пародонтальных абсцессов
- Профилактика и прогноз
- Лечение остеомиелита челюсти
- Классификация остеомиелита челюсти
Причины и провоцирующие факторы
В 80% случаев встречается одонтогенный остеомиелит, а главной его причиной становятся запущенные патологии:
- кариозное поражение коронок;
- воспаление пульпы;
- периодонтит;
- альвеолит;
- киста и гранулема зуба;
- перикоронарит;
- фурункулы и карбункулы;
- гнойные болезни ЛОР органов;
- дифтерия, скарлатина, пупочный сепсис у новорожденных.
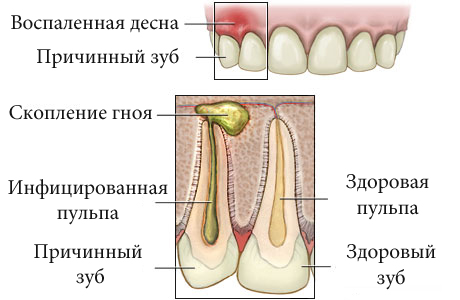
Инфекция попадает в зубной корень,а затем в костную ткань, так формируется остеомиелит.
Причиной травматического остеомиелита часто становятся огнестрельные и колотые ранения, а также повреждение слизистой носа. В таких случаях бактерии попадают в кости из внешней среды и вызывают воспаление.
Врачи выделяют ряд факторов, которые способствуют развитию воспаления:
- ослабленный иммунитет, неправильный образ жизни;
- патологии крови;
- сахарный диабет;
- ревматические патологии;
- полиартрит;
- тяжелые патологии почек и печени.
Более подвержены остеомиелиту те пациенты, которые отказывают от своевременного посещения стоматолога.
Классификация болезни, в зависимости от локализации воспалит. процесса
- Челюстной остеомиелит после удаления зуба. Нервные окончания пародонта и десны остаются раздраженными, боль может чувствоваться сразу или же через несколько суток.
- Одонтогенный остеомиелит нижней челюсти – наиболее частая форма заболевания при запущенной стадии кариеса. Достаточно часто встречается у маленьких детей.
- Одонтогенный остеомиелит верхней челюсти – обуславливается анатомическим строением кости. Инфекция может провоцировать воспаление гайморовых пазух. Если воспаляется клык, то отекает, в том числе подглазничная область.
- Остеомиелит лунки – воспаление ложа, где находился удаленный зуб. Более корректное название болезни – альвеолит, сопровождается деструктивными изменениями кости.
- Гематогенный остеомиелит челюсти – поражает, в основном, верхнюю челюсть, после чего затрагивает скулы и носовую костную часть. Клиническая картина характеризуется сепсисом, который сопровождается воспалением более половины пациентов с таким диагнозом.
Симптомы одонтогенного периостита
Одонтогенный периостит в начале напоминает по симптомам обострение хронического периодонтита:
- Боли в зубе, особенно усиливающиеся при попытке пережевывать им пищу;
- Отек десны, сглаживание переходной складки.
Затем симптомы становятся уже не такими, как при периодонтите:
- Боль перемещается на десну, становится пульсирующей, постоянной, отдающей в глазницу и ухо;
- Из-за отека тканей лицо становится ассиметричным;
- Кожа над отеком имеет нормальный цвет и легко забирается в складку;
- В полости рта пациента обычно обнаруживается кариозный зуб, либо краевой периодонтит или воспаление десны над непрорезавшимся зубом;
- Проблемный зуб обычно болезненный, подвижный;
- В десне, как правило, обнаруживается инфильтрат, сама десна покрасневшая и воспаленная;
- У больного нередко повышается температура, появляется общее недомогание;
- Может возникнуть регионарный лимфаденит.
Острый одонтогенный остеомиелит челюстей у детей
Острый остеомиелит — гнойное воспаление кости (одновременно всех ее структурных компонентов) с развитием остеонекроза.
Острый одонтогенный остеомиелит челюстей у детей чаще возникает в возрасте 7–12 лет, что можно связать с наибольшей частотой кариеса зубов и его осложнениями именно в этот период. В основе механизма развития острого остеомиелита лежит гнойный процесс, приводящий к расплавлению костного вещества и его резорбции (рассасыванию).
Причина заболевание — разрушенный или пораженный кариесом зуб. Заболевание протекает в тем более тяжелой форме, чем меньше возраст ребенка. У детей резко выражена общая интоксикация. Тяжелые формы одонтогенного остеомиелита челюстей чаще встречаются у детей 3-7 лет, что связано с незаконченным формированием иммунитета, быстрой истощаемостью резервов организма и развитием вторичного иммунодефицита.
Клиническая картина
Заболевание обычно начинается остро и как самостоятельная форма (иногда остеомиелит является дальнейшим развитием периостита челюсти), температура тела повышается до 38–39 °С, появляются озноб, общая слабость и недомогание. Отмечается бледность кожи и слизистых оболочек. Ребенок становится капризным и беспокойным, отмечаются выраженные нарушения сна и аппетита.
Местные клинические проявления напоминают периостит челюсти (см. статью «Периоститы челюстей у детей»).
Вокруг зуба-источника инфекции появляется выраженное воспаление, наблюдается патологическая подвижность его и соседних с ним здоровых! зубов. Из под краев десны может выделяться гной. В окружающих челюсть тканях развиваются разлитые гнойные периоститы и субпериостальные абсцессы, лимфадениты, флегмоны.
При остеомиелите верхней челюсти в воспалительный процесс могут вовлекаться гайморова пазуха, глазница и среднее ухо. Воспалительный процесс иногда приобретает диффузный характер с поражением и гибелью зачатков зубов. Рентгенологические изменения в пораженной челюсти выявляются только на 7-й (а, как правило, даже на 10-й) день от начала заболевания. В дальнейшем на снимках выявляется, что возникает и в течение 3–4 недель нарастает деструкция (разрушение) челюсти с формированием секвестров (омертвевших участков костной ткани). Вместе с тем, помимо идущей деструкции, начинается образование новой костной ткани. Это ведет к увеличению толщины кости, уплотнению ее структуры и постепенному исчезновению участков деструкции. Спустя продолжительное время (в основном, через 4–6 месяцев) избыточные костные наслоения начинают рассасываться, и кость приобретает прежние форму и структуру.
При более тяжелой — гнойно-некротической форме остеомиелита происходит частичное рассасывание и отторжение (секвестрация) некротизированных костных тканей с последующим замещением получившегося дефекта кости ново костью или соединительнотканным рубцом. При развитии гнойно-некротического воспаления в мягких тканях (гнилостно-некротические флегмоны) процесс секвестрации погибших тканей занимает около 2–3 недель. А если продолжительность периода секвестрации превышает вышеуказанный срок или после наступившего клинического выздоровления происходит обострение воспалительного процесса, то можно говорить о возникновении хронического остеомиелита.
При постановке диагноза «остеомиелит» необходимо срочно госпитализировать больного для проведения интенсивной антибактериальной противовоспалительной терапии и неотложного оперативного вмешательства.
Лечение
1. Ребенок должен быть госпитализирован.
2. При поступлении ребенка в стационар проводится удаление зуба-источника инфекции, обнажение челюсти с 2-х сторон и дренирование окружающих челюсть мягких тканей после вскрытия абсцессов или флегмон.
3. Проводится инфузионная, дезинтоксикационная, антибактериальная противовоспалительная терапия. В тяжелых случаях переливается эриртоцитарная масса и плазма, гамма-глобулин, антистафилококковый анатоксин.
4. Активно проводится физиотерапевтическое лечение.
Нерациональная терапия приводит к тому, что болезнь принимает затяжной характер. Причинами развития тяжелых форм острого остеомиелита являются несвоевременное удаление зуба-источника инфекции, отсутствие других ранних хирургических вмешательств, нерациональное лечение таких детей в поликлинике. Мерами профилактики тяжелых форм остеомиелита могут служить ранняя диагностика и своевременная неотложная терапия.
Острый одонтогенный периостит
Одонтогенный периостит имеет две формы – острую и хроническую. Острая форма чаще всего оказывается вызвана именно кариесом и протекает весьма бурно, в районе двух-трех зубов. При этом больной чувствует постоянное, прогрессирующее ухудшение самочувствия – боль усиливается каждый час, возникает слабость, разбитость, головные боли, нарушение сна.
При своевременном лечении острый одонтогенный периостит проходит быстро и без последствий, но стоит помнить, что больному в этом случае требуется мгновенная медицинская помощь.
Острый гнойный одонтогенный периостит
Для этой формы острого одонтогенного периостита характерна весьма интенсивная пульсирующая боль, часто достигающая уха, глаза или виска. Боль усиливается при нагревании и ослабевает при охлаждении. Гной постепенно накапливается, обостряя симптомы. Данный периостит иногда возникает из-за травм и переломов челюсти или зуба.
Одонтогенный периостит челюстей
Остеомиелит нижней челюсти
Остеомиелит нижней челюсти часто диагностируется специалистами при местоположении очага заболевания в области челюсти. Болезнь развивается после попадания патогенной флоры к кости нижней челюсти через костные канальцы, пульпу кариозного зуба или лимфатические сосуды.
Остеомиелит нижней челюсти
Основным проявлением одонтогенной формы нижнечелюстного остеомиелита является сниженная чувствительность нервных окончаний в области подбородка и нижней губы. Заметно усиливается чувствительность пораженного зуба, боль при пальпации области воспаления обостряется, пациент ощущает пульсации.
Причиной, вызывающей развитие остеомиелита, может стать травма челюсти или ее перелом. В данном случае первопричины вызывают травматический остеомиелит нижней челюсти.
Еще одним вариантом нижнечелюстного остеомиелита является его гематогенная форма. Инфекция при этом попадает в воспалительный очаг с кровью. Причиной попадания инфекции в кровоток пациента является переливание крови или простая инфекция.
Остеомиелит нижней челюсти сопровождается клинической картиной, присущей гнойной лихорадке. Специалисты отмечают общую интоксикацию организма, появление озноба (особенно по вечерам), учащение пульса и дыхания. При обострении заболевания происходит резкое повышение температуры тела вплоть до критических отметок. Болезненные ощущения охватывают все более обширные зоны. Жевание отдается дискомфортом, глотание затрудняется.
Уровень тяжести недуга разделяется на легкую, среднюю и тяжелую степени. По величине области поражения различают ограниченный и диффузный нижнечелюстной остеомиелит. Данное заболевание может пройти без осложнений, но чаще – с существенными осложнениями.
Одонтогенный остеомиелит нижней челюсти
Одонтогенная форма нижнечелюстного остеомиелита диагностируется чаще прочих форм. Заболевание провоцируется патогенной бактериальной флорой, попадающей через область нарушения целостности зуба в область периодонта и пульпы, вызывая воспалительный процесс. Возбудителями являются стафилококки, стрептококки, палочковидные бактерии. Для появления воспаления необходимо наличие таких факторов, как сниженный иммунитет пациента и высокий уровень вероятности данного штамма вируса или инфекции к заражению организма.
Травматический остеомиелит нижней челюсти
Травматический нижнечелюстной остеомиелит появляется после ранения или травмы, приведшей к перелому нижней челюсти. Не всякое воспаление после повреждения кости приводит к челюстному остеомиелиту. При локализации воспаления только в зоне первичного поражения специалисты называют его очаговым костным нагноением. При соответствующем лечении на начальном этапе недуга происходит купирование процесса без отмирания костных тканей.
При переломе обычно отмечается наличие сильного ушиба и повреждение мягких тканей, кровоизлияние с последующими гематомами. При попадании вируса возможно появление абсцесса и флегмоны. При своевременном вскрытии гнойника в сочетании с общей терапией можно быстро остановить развитие воспаления без перехода в некроз.
Главной причиной появления травматического нижнечелюстного остеомиелита является нарушение обмена веществ и микроциркуляции, важных для правильной работы организма. Развитию недуга способствует несвоевременное обращение к врачу, неправильное и несвоевременное лечение, сопутствующие тяжелые недуги, несоблюдение гигиены полости рта.
Острый одонтогенный остеомиелит челюстей у детей
Острый остеомиелит — гнойное воспаление кости (одновременно всех ее структурных компонентов) с развитием остеонекроза.
Острый одонтогенный остеомиелит челюстей у детей чаще возникает в возрасте 7–12 лет, что можно связать с наибольшей частотой кариеса зубов и его осложнениями именно в этот период. В основе механизма развития острого остеомиелита лежит гнойный процесс, приводящий к расплавлению костного вещества и его резорбции (рассасыванию).
Причина заболевание — разрушенный или пораженный кариесом зуб. Заболевание протекает в тем более тяжелой форме, чем меньше возраст ребенка. У детей резко выражена общая интоксикация. Тяжелые формы одонтогенного остеомиелита челюстей чаще встречаются у детей 3-7 лет, что связано с незаконченным формированием иммунитета, быстрой истощаемостью резервов организма и развитием вторичного иммунодефицита.
Клиническая картина
Заболевание обычно начинается остро и как самостоятельная форма (иногда остеомиелит является дальнейшим развитием периостита челюсти), температура тела повышается до 38–39 °С, появляются озноб, общая слабость и недомогание. Отмечается бледность кожи и слизистых оболочек. Ребенок становится капризным и беспокойным, отмечаются выраженные нарушения сна и аппетита.
Местные клинические проявления напоминают периостит челюсти (см. статью «Периоститы челюстей у детей»).
Вокруг зуба-источника инфекции появляется выраженное воспаление, наблюдается патологическая подвижность его и соседних с ним здоровых! зубов. Из под краев десны может выделяться гной. В окружающих челюсть тканях развиваются разлитые гнойные периоститы и субпериостальные абсцессы, лимфадениты, флегмоны.
При остеомиелите верхней челюсти в воспалительный процесс могут вовлекаться гайморова пазуха, глазница и среднее ухо. Воспалительный процесс иногда приобретает диффузный характер с поражением и гибелью зачатков зубов. Рентгенологические изменения в пораженной челюсти выявляются только на 7-й (а, как правило, даже на 10-й) день от начала заболевания. В дальнейшем на снимках выявляется, что возникает и в течение 3–4 недель нарастает деструкция (разрушение) челюсти с формированием секвестров (омертвевших участков костной ткани). Вместе с тем, помимо идущей деструкции, начинается образование новой костной ткани. Это ведет к увеличению толщины кости, уплотнению ее структуры и постепенному исчезновению участков деструкции. Спустя продолжительное время (в основном, через 4–6 месяцев) избыточные костные наслоения начинают рассасываться, и кость приобретает прежние форму и структуру.
При более тяжелой — гнойно-некротической форме остеомиелита происходит частичное рассасывание и отторжение (секвестрация) некротизированных костных тканей с последующим замещением получившегося дефекта кости ново костью или соединительнотканным рубцом. При развитии гнойно-некротического воспаления в мягких тканях (гнилостно-некротические флегмоны) процесс секвестрации погибших тканей занимает около 2–3 недель. А если продолжительность периода секвестрации превышает вышеуказанный срок или после наступившего клинического выздоровления происходит обострение воспалительного процесса, то можно говорить о возникновении хронического остеомиелита.
При постановке диагноза «остеомиелит» необходимо срочно госпитализировать больного для проведения интенсивной антибактериальной противовоспалительной терапии и неотложного оперативного вмешательства.
Лечение
1. Ребенок должен быть госпитализирован.
2. При поступлении ребенка в стационар проводится удаление зуба-источника инфекции, обнажение челюсти с 2-х сторон и дренирование окружающих челюсть мягких тканей после вскрытия абсцессов или флегмон.
3. Проводится инфузионная, дезинтоксикационная, антибактериальная противовоспалительная терапия. В тяжелых случаях переливается эриртоцитарная масса и плазма, гамма-глобулин, антистафилококковый анатоксин.
4. Активно проводится физиотерапевтическое лечение.
Нерациональная терапия приводит к тому, что болезнь принимает затяжной характер. Причинами развития тяжелых форм острого остеомиелита являются несвоевременное удаление зуба-источника инфекции, отсутствие других ранних хирургических вмешательств, нерациональное лечение таких детей в поликлинике. Мерами профилактики тяжелых форм остеомиелита могут служить ранняя диагностика и своевременная неотложная терапия.
Лечение заболевания
Поскольку оно относится к разряду тяжелых, при обнаружении у себя первых признаков остеомиелита челюсти, фото и описание которых не трудно найти в интернете — пациент должен как можно скорей обратиться к врачу. Скорость излечения зависит как от профессионализма стоматолога, который поставит правильный диагноз и начнёт лечение, так и от самого пациента и стадии заболевания, на которой он обратился за врачебной помощью.
Диагностировав у пациента остеомиелит челюсти, лечение болезни врач начнёт с удаления очага инфекции — больного зуба. Стоит отметить, что остеомиелит нижней челюсти подразумевает его удаление в обязательном порядке, иначе болезнь очень быстро распространится и на здоровые участки. Для удаления эскудата — гноя с внутренней жидкостью — делают надрез надкостницы, который позволяет удалить отмершие ткани. Образовавшуюся полость очищают и промывают антисептиками, а больному назначают курс антибиотиков и лекарств для симптоматического облегчения состояния.
Специалисты клиники Имплантмастер имеют богатый опыт лечения воспаления костной ткани челюсти, поэтому смогут быстро его диагностировать и вылечить пациента на любой стадии заболевания.
Диагностика кисты корня зуба
Для постановки диагноза и проведения целесообразного лечения врач – стоматолог проводит сбор и анализ анамнеза. В ходе первичной диагностики многие пациенты говорят о факте эндодонтического лечения, проведенного для устранения периодонтита или пульпита. Некоторые больные указывают на обострение заболевания после проведения внутриротового рассечения.
В качестве основного метода диагностики используют рентгенографию. Ниже изображена киста зуба на фото и рентгене.
Для получения рентгеновского снимка используют несколько способов, первый метод основан на контактной внутриротовой рентгенограмме, преимущества этой методики:
- определение степени разрушения костей челюсти;
- оценка состояния зубного корня и канала зуба;
- оценка качества пломбирования канала;
- выявление наличия перфораций и обломков инструментов и материалов в канале зуба;
- определение взаимоотношений кисты и корней расположенных вблизи зубов.
Второй способ проведения рентгенографии – ортопантограмма, процедура представляет собой произведение обзорного снимка обеих челюстей и гайморовых пазух верхней челюсти.
Еще один метод процедуры – обзорная рентгенография в носоподбородочной проекции, рентген охватывает кости черепа от носа до подбородка, с помощью изображения врач оценивает состояние гайморовых пазух и обнаруживает кисты, проросшие в носовую полость.
Кроме рентгенографии для обнаружения новообразования пациенту может быть назначена процедура электроодонтодиагностики. Эта методика помогает произвести оценку степени такого показателя как электровозбудимость зубов, которые находятся рядом с кистозным зубом. Если значение показателя превышает 60 микроампер, стоматолог назначает больному эндодонтическое лечение.
В целях диагностики применяют гистологическое и цитологическое исследования, они позволяют определить, является ли новообразование доброкачественным или злокачественным.
Диагностика кисты зуба не представляет труда, однако проводить ее могут только квалифицированные стоматологи в условиях стационара, ни в коем случае не старайтесь самостоятельно определить наличие кисты и не предпринимайте терапевтические меры, строго следуйте рекомендациям врача.
Последствия остеомиелита
Поражающая челюсть инфекция постепенно разрушает ткани и может привести к необратимым для организма последствиям. Лечение следует начать с появления первых признаков заболевания, даже если они нечётко выражены. К каким же последствиям может привести недолеченный остеомиелит?
Абсцесс
Абсцесс — это гнойное воспаление тканей. Оно может развиваться в мышцах, костях, клетчатке, в органах. Возникает и как самостоятельное воспаление, и как следствие заболеваний. Когда инфекция попадает через повреждённую во время остеомиелита кожу или слизистую, организм реагирует, заключая гнойный очаг в капсулу и тем самым защищая здоровые ткани.
Флегмона
Слово «флегмона» происходит от древнегреческого слова, означающего «жар, воспаление». Как и абсцесс, это гнойное воспаление, но, в отличие от абсцесса, оно не чётко ограничено. Возбудители также проникают в клетчатку через повреждённые ткани или из очагов инфекции, иногда — через кровь.
Контрактура
Контрактура — это ограничение движения суставов. Зарубцевавшаяся ткань не даёт сгибать и разгибать суставы, уменьшает подвижность мышц, кожи — в случае последствий остеомиелита это уменьшает подвижность нижней челюсти или лицевых мышц. Особенно опасна контрактура нижней челюсти, потому что в данном случае человек лишается возможности говорить, самостоятельно пережёвывать пищу.
Лёгочная (и дыхательная) недостаточность
Под этим названием проходит целый комплекс симптомов, при которых нарушаются функции дыхания, в организм не поступает достаточно кислорода. Осложнения после остеомиелита могут быть различными — отёк верхних дыхательных путей, препятствующий поступлению кислорода в лёгкие, инфекционные поражения спинного мозга (и, как следствие, паралич), болезни кровеносной системы из-за начавшегося сепсиса.
Амилоидоз почек
Нарушение белкового обмена, которое в результате может привести к отёкам и отказу почек. Протекает первые недели скрыто, все проявляющиеся симптомы — только слабость и быстрая утомляемость, что на фоне воспаления может быть не сильно заметно.
Менингоэнцефалит
Менингоэнцефалит очень похож на менингит, это воспаление головного мозга, которое может вызвать паралич, если перейдёт на спинной мозг. Головная боль, озноб, рвота, тошнота — всё это начинается внезапно и развивается очень быстро
Важно вовремя диагностировать менингоэнцефалит на фоне остеомиелита и начать лечение
Флебит
Флебит — воспаление вен, нарушающее обращение крови по всей системе. Также может начаться из-за проникшей в кровеносную систему инфекции.
Сепсис и септический шок
Одно из самых неблагоприятных для организма последствий остеомиелита. Заражение крови и тяжёлое состояние организма, при котором кислород и другие вещества не доставляются к тканям. Дети, люди со сниженным иммунитетом, пожилые люди особенно подвержены риску. Смертельный исход наступает от четверти до половины случаев болезни.
Диагностика одонтогенного периостита
Диагноз «одонтогенный периостит» ставится на основании жалоб больного, тщательного осмотра и рентгенологического лечения.
Одонтогенный периостит требует дифференциальной диагностики с:
- Остеомиелитом;
- Флегмоной;
- Абсцессом.
От прочих патологий одонтогенный периостит отличается тем, что в случае с этим заболеванием центр воспаления располагается в верхней части альвеолярного отростка, при этом других симптомов поражения челюсти не наблюдается.
На острой стадии в клиническом анализе крови иногда наблюдается лейкоцитоз, повышается СОЭ, увеличивается количество палочек. Чаще всего такие проявления одонтогенного периостита встречаются у детей.
Лечение одонтогенного периостита
Чтобы вылечить одонтогенный периостит, требуется комплексная терапия – сочетание хирургического вмешательства с лечением лекарствами и разнообразными физиотерапевтическими процедурами.
Консервативное лечение без операции
Если пациент обратиться к стоматологу на начальной стадии одонтогенного периостита, то можно обойтись одним консервативным лечением, без хирургической операции. Консервативное лечение – это раскрытие зубной полости, удаление распавшихся тканей корня зуба и обеспечение оттока экссудата.
Также местно применяются различные антибактериальные препараты и УВЧ. Чаще всего подобные процедуры позволяют остановить воспалительный процесс.
Однако поскольку на начальной стадии симптомы одонтогенного периостита выражены очень слабо, и обнаружить его достаточно сложно, обычно пациенты обращаются к стоматологу уже тогда, когда необходимо хирургическое вмешательство.
Оперативное вмешательство
Оперативное вмешательство при лечении одонтогенного периостита – это вскрытие воспалительного очага. Оно обычно осуществляется под местной анестезией.
- Первым делом пациенту в здоровые ткани на границе с инфильтратом вводят двухпроцентный раствор тримекаина или двухпроцентный раствор лидокаина. Иногда, по особым показаниям, операцию осуществляют под общим наркозом;
- Как только анестетик подействует, операционное поле тщательно обрабатывается антисептическими препаратами;
- Затем врач делает разрез длиной полтора-два сантиметра, рассекая слизистую и надкостницу до самой кости;
- Чтобы обеспечить отток гнойного содержимого, в обрабатываемую полость на пару суток вводится тонкий дренаж;
- Если сохранять больной зуб дальше невозможно, то его удаляют прямо в ходе операции.
Лечение после операции
Чтобы инфильтрат рассосался как можно быстрее, пациенту прописывают полоскания теплым раствором калия перманганата и натрия гидрокарбоната. Также хорошо помогает физиотерапия – СВЧ, УВЧ и гелий-неоновый лазер на невысокой мощности. Место прописываются повязки с «Левосином», «Левомеколем» и «Метрогилом-дента», а также примочки с димексидом 1:5. Для снятия воспаления назначают нестероидные противовоспалительные средства, чаще всего это лорноксикам по 8 миллиграммов в сутки.
Сразу же после операции больному прописываются сульфаниламиды, обезболивающие, препараты кальций и витамины. Также назначаются антибиотики. Если пациенту сводит челюсти или у него нарушается работа лицевых мышц, то показана лечебная физкультура.
Основные формы пародонтальных абсцессов
- Острая – характеризуется выраженными клиническими проявлениями, резким нарастанием боли. В ротовой полости диагностируются глубокие пародонтальные карманы, отдельные зубы становятся подвижными, человек ощущает общее недомогание.
- Хроническая – заболевание протекает при «стертой» симптоматике. Десна начинают кровоточить, гнойники становятся более объемными и плотными, корни зубов оголяются.
Обратите внимание! Иногда периодонтальный абсцесс может пройти сам по себе, но это не значит, что пациент вылечился самостоятельно. Процесс может перейти в хроническую форму, отравляя организма продуктами распада мягких тканей
В зависимости от локализации гнойного мешка, различают следующие виды абсцессов:
- прикорневые;
- апикальные;
- пришеечные.
Профилактика и прогноз
Прогноз при остеомиелите благоприятный, если пациент своевременно обратился к врачу и прошел адекватную терапию. Предупредить возникновение патологии можно, соблюдая следующие меры профилактики:
- лечение кариеса, пульпита или воспаления десны должно происходить своевременно;
- должна проводиться моментальная санация воспалительных и инфекционных очагов в организме;
- следует укреплять иммунную систему, правильно питаться и вести здоровый образ жизни;
- рекомендуется избегать любых травм челюсти.
Стоматологи рекомендуют ежедневно чистить зубы утром и вечером, не менее 2 минут, а также ежегодно посещать дантиста для профилактического осмотра и профессиональной гигиены полости рта.
Лечение остеомиелита челюсти
В зависимости от стадии и формы заболевания, лечение остеомиелита челюсти начинается по-разному. Первейшим пунктом является удаление очага гнойного воспаления – пораженного зуба, либо дезинфекция и санация костного участка
На этом этапе важно полностью удалить весь гной, при необходимости – провести дренаж с одновременными пробами выделений на точное определение возбудителя. В крайнем случае, проводится шинирование подвижных зубов
Удаление пораженного зуба
Ход лечения
После купирования острой фазы начинается общая терапия, которая может включать в себя лечение антибиотиками, противовирусными препаратами, назначение капельниц и шунтирования для оттока гнойной жидкости. Сюда же входит физиотерапия – УВЧ, ультразвук, плазмоферез и оксигенация. Цель – не только избавиться от симптомов, но и улучшить состояние организма для дальнейших процедур.
Как только пациенту становится лучше, встает вопрос секвестров – участков омертвевшей костной ткани, не способных к восстановлению. При незначительном поражении они разрушаются и выводятся наружу вместе с гноем. Если некроз обширный, их необходимо удалять хирургическим путем, иначе остеомиелит челюсти перейдет в хроническую форму и будет периодически возвращаться в острой фазе со всеми осложнениями.
Удаление участков омертвевшей костной ткани
Любая форма заболевания требует стационарного лечения под постоянным наблюдением стоматолога, хирурга и терапевта. Консервативные методы, включая курс антибиотиков, длятся не более 25-30 дней, после чего пациента выписывают. Если же операция неизбежна, то госпитализация затягивается до 3-4 месяцев, пока челюстная кость не восстановится.
Лечение хронического остеомиелита
Курс сочетает в себе медикаменты и регулярную физиотерапию. Оперативное вмешательство зависит от глубины поражения челюстной ткани. Если секвестры находятся слишком глубоко, то стоматолог рекомендует периодические консультативные приемы, чтобы не травмировать кость еще сильнее и ликвидировать рецидивы остеомиелита на ранних стадиях.
Если же расположение омертвевших участков позволяет их удалить, то после окончательного выведения инфекции назначается повторная операция. Секвестр удаляют методом выскабливания, а образовавшуюся полость восстанавливают остеоиндуктивным материалом, по аналогии с протезированием и наращиванием челюстной кости.
Классификация остеомиелита челюсти
Воспалительный процесс требует срочного и грамотного лечения, для этого врач назначает лекарства и проводит хирургическую операции, чтобы очистить ткани от некроза. Отсутствии терапии приводит к тяжелым осложнениями, например, к развитию менингита.
По течению патология бывает острой, подострой и хронической. В зависимости от причины остеомиелита, выделяют следующие виды:
- травматический;
- гематогенный;
- лучевой;
- одонтогенный;
- после удаления зуба.
Травматический тип возникает в результате травмы, например, после перелома челюсти или ранения. Если в пораженную область попадают бактерии, то начинается воспалительный процесс. При гематогенной форме патогенные организмы попадают в ткани челюсти по кровотоку из других очагов воспаления.
Лучевой тип является осложнением лучевой терапии при онкологических нарушениях и встречается достаточно редко. Чаще всего возникает одонтогенный остеомиелит, связанный с осложнениями кариеса.
Под воздействием воспалительного процесса неминуемо происходит разрушение костной ткани, то есть деструкция. По степени повреждения кости разделяют следующие типа патологии:
- Деструктивная характеризуется формированием секвестров, участков омертвевшей ткани.
- Деструктивно-продуктивная. Образуются мелкие секвестры, очаги остеосклероза, происходит утолщение надкостницы.
- Гиперпластическая. Встречается у детей 7-12 лет, сопровождается некрозом, тромбозом сосудов, деформацией лица.
При хронической деструктивной форме кость челюсти истончается, как следствие, происходят патологические переломы.