Панариций (гнойный нарыв на пальце): причины, диагностика, лечение
Содержание:
- Консервативное лечение
- Лечение паронихии и панариция
- Панариций у ребёнка
- Стадии развития
- Ихтиоловая мазь
- Что можно сделать дома, если загноилась десна
- Стоматит — симптомы и лечение
- Профилактика и лечение протезного стоматита
- Гиоксизон
- Обзор
- Признаки нарыва ногтя
- В данной статье вы узнаете:
- Причины боли и отека в пальцах
- Осложнения гидраденита
- Причины флегмонозной ангины
- Виды травм
- Лечение гноя на десне
- Симптомы болезни
- Лечение карбункула
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к .
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация — 3 200
- Повторная консультация — 2 000
Записаться на прием
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.
При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Лечение паронихии и панариция
При нарыве пальца на ноге и на руке более эффективны медицинские препараты, нежели народные способы лечения.
Одним из таких лекарств является «Димексид». Его назначают, когда больному нельзя применять тёплые ванночки. Этот препарат отличается мощными антисептическими свойствами, хорошим проникновением через кожу. Часто «Димексид» применяется врачами при гнойных перевязках.
Раствор наносится на ватный тампон и накладывается на воспалённую область пальца. При возникновении побочных реакций препарат отменяется.
- При умеренно тяжёлом воспалении врач может выписать антибиотики, принимаемые внутрь.
- При накоплении гноя около ногтевой пластины хирург обезболит этот участок и устранит жидкость.
- При хронической паронихии, вызванной грибковой инфекции, врач назначит местные препараты против этого вида грибка. К таким средствам относят «Клотримазол», «Кетоназол» и другие.
Лечение может быть довольно длительным – от нескольких недель до нескольких месяцев. В осложнённых случаях потребуется прием внутрь противогрибковых препаратов или стероидов.
| При неэффективности лечения хронического нарыва на пальце необходимо исключить различные новообразования, так как признаки этих состояний могут быть схожими. |
Панариций у ребёнка
Дети чрезвычайно уязвимы перед различными инфекционно-воспалительными заболеваниями мягких тканей пальцев рук. Причина в несовершенстве иммунной системы и частых травмах кожи, получаемых при ущемлении дистальных фаланг дверями и ящиками, порезах, уколах. Панариций может возникать даже у самых маленьких детей. Возможны дополнительные симптомы, такие как высокая температура, лихорадка, часто отсутствующие у взрослых даже с гнойными формами панариция, что объясняется повышенной реактивностью организма у детей. Принципы диагностики и лечения не отличаются от таковых у взрослых.
Стадии развития
В самом начале развития чирей легко можно спутать с обыкновенным прыщом. Однако в течение 3—4 дней воспаление разрастается, охватывая окружающие ткани. При пальпации можно почувствовать напряженность и плотность этих тканей.
Ещё через несколько дней в центре фурункула формируется мешочек с гнойным образованием, появляется некротический стержень и происходит размягчение тканей.
Со временем чирей, не выдержав большого количества гноя, вскрывается и гной, отторгая некротический стержень, вытекает наружу. После чего постепенно спадает отечность и проходит покраснение, а в центре бывшего чирья формируется небольшой рубец.
Самые опасные фурункулы — возникшие возле губ, ушей и носа. Не стоит пытаться самостоятельно выдавить фурункулы, даже если они возникли в иных локациях. Это может привести к распространению инфекции, что повлечет за собой тяжёлые осложнения, приводящие к развитию регионарного лимфаденита, лимфангита, тромбофлебита.
Ихтиоловая мазь
Традиционное средство, применяемое при лечении гнойных ран, представляет собой действующее вещество, оказывающее противовоспалительное и обезболивающее действие на глубокие слои мягких тканей. Обладает заживляющим, кератостатическим и противозудным действием.
- Вытягивает гной из-под кожи при всех ранах и воспалениях;
- подавляет воспаление и смягчает верхний слой эпидермиса;
- Применяется при гнойных образованиях и воспалениях;
- Применяется при кожных инфекциях;
- В случае фурункулов его применяют для ускорения созревания фурункулов.
Ихтиоловая мазь не применяется на открытых ранах.
При лечении гнойных ран их закрывают стерильной марлей или салфеткой, а повязку фиксируют медицинской марлей. Через 8-10 часов повязку меняют на новую.
Ихтиол эффективен при устранении инфекции с воспаленной поверхности кожи.
Фармацевты не рекомендуют использовать мазь детям до 6 лет. Аллергические реакции на дисперсию встречаются крайне редко.
В аптеках цена начинается от 64 р.
Что можно сделать дома, если загноилась десна
Здесь будет нелишним напомнить, что применять антибиотики самостоятельно нельзя. Результата может не быть, а нанести вред – легко. Если образование гноя застало врасплох поздно вечером или, когда пациент в отъезде, можно воспользоваться подручными средствами, которые снимут гнойные воспаления десен. Можно делать ополаскивания, компрессы или ротовые ванночки.
- Раствор соли, соды, йода. Дезинфицирует, снимает отечность десен. Простые ингредиенты есть в любой аптечке.
- Морская соль с отваром ромашки. Действие аналогичное предыдущему раствору – избавляет от гноя, снимает покраснения, опухлость десен.
- Свежевыжатый сок молодого картофеля. Крахмал способствует вытягиванию гноя и обезболивает.
Как только появиться возможность посетить стоматолога и провести у него лечение зубов – не затягивайте с визитом. Постоянно делать ополаскивания для вывода гноя не получится. Инфицирование распространится на десну в другом участке и пострадают соседние зубы.
Стоматит — симптомы и лечение
Симптомы, которые вызывает протезный стоматит, очень разные, но чаще болезнь имеет форму трофических и атрофических изменений в слизистой оболочке. Побочным эффектом могут быть патологические высыпания и язвенные воспаления. Иногда формируются злокачественные опухоли, таких как гранулемы или лейкоплакии. На твердом небе также может происходить диффузная гиперплазия.
Вот перечень наиболее частых симптомов:
-
Боль и неприятные ощущения в ротовой полости.
-
Жжение и зуд при употребление кислой либо острой еды.
-
Формирование на языке, небе, деснах, внутренних сторонах щеки эрозий (язв, белых или красных пятен и т.д.).
-
Рыхлость и опухлость десен.
-
Покраснение слизистой.
-
Возможно увеличение лимфатических узлов.
Если вы наблюдаете у себя данные симптомы, вполне возможно, что у вас стоматит. Но не стоит сразу начинать лечение, лучше проконсультироваться у врача, чтобы он поставил точный диагноз (вплоть до вида стоматита, а их всего четыре), выявил возможные аллергии, выписал рецепт, соответствующий вашему анамнезу.
Профилактика и лечение протезного стоматита
Ключом к устранению некоторых инфекций является тщательная и регулярная гигиена рта и уход за протезом. Протезная пластина идеально подходит для развития бактерий, ведь там может скапливать пища, которую так любят микроорганизмы. В сочетании с раздражением слизистой оболочки и пониженной секрецией слюны может легко развиться бактериальная инфекция или грибковая
Принимая во внимание наиболее общие механизмы, которые могут привести к появлению стоматических язв во рту, то становится очевидным, что наиболее эффективный способ вылечить их — это устранение причин из создания. Следует отметить, однако, что для этой цели вы должны проконсультироваться со своим стоматологом, ведь самостоятельная коррекция зубных протезов (например, приклеивание их или изгибание) вызывают гораздо больше проблем, чем пользы
В последнее время все большее значение и пользу имеют препараты для местного применения, предназначенные для ускорения заживления дефекта ткани и уменьшение болей.
Лучшим лечением является сглаживание или извлечение расходных материалов. Кроме того, эффективны противогрибковые препараты (Пимафуцин, Фамцикловир, Валацикловир, Минакер, Мирамистин, Нистатин) и витамин В2, В12 и РР, С и железо для повышения функций слизистой оболочки полости рта. Если успела развиться гранулема, может потребоваться хирургическое вмешательство. Кроме того, применяют вяжущий лосьон и заживляющая мазь (Солкосерил, Вифирин). В некоторых случаях актуальным будет прием жароснижающих средств, частые полоскания травами и т.д.
Есть препараты с доказанной эффективностью, которые можно приобрести без рецепта. Чаще всего они находятся в форме геля, что облегчает применение в затрагиваемых районах (даже тех, к которым трудно получить доступ), а также дает приятное ощущение прохлады и быстро снимает боль
Кроме того, важно, что препарат образует мягкий гель слой на поверхности слизистой оболочки, что делает язвы несколько изолированными от внешней стороны. Это позволяет почти безболезненно употреблять продукты питания и пить напитки, которые в случае болезненных язв часто практически невозможно есть и пить
Композиции этого типа содержат различные соединения, которые имеют адъювант и ускоряют регенерацию поврежденной ткани (например, декспантенол, глицирретиновая кислота), уменьшают сопровождающие изменения воспаления и отека, а также ослабляют боль во рту.
Гиоксизон
Препарат бесцветный или беловатый с однородной консистенцией для наружного применения. Мазь представляет собой комбинированный препарат, действующие вещества которого обладают противовоспалительными, регенерирующими, антибактериальными свойствами.
Мазь гиоксизон
Показания к необходимому применения:
- язвы при варикозном расширении вен;
- раны с бактериальным воспалением;
- инфицированные ожоги;
- гнойничковые процессы на коже;
- Рожь в любом месте.
Во время использованияглиоксизон при гнойных ранах следует учитывать следующее. Мазь не наносят на кровоточащую поверхность. При легких гнойничковых процессах препарат следует применять часто, тонким слоем не менее 4 раз в сутки. Не рекомендуется использовать набор мазей на больших поверхностях без рекомендации специалиста.
Противопоказания применения:
- грибковая инфекция на коже;
- непереносимость любого из компонентов комплекса;
- аллергия на компонент хироксизона;
- покраснение и жжение в месте нанесения для чувствительной кожи;
- беременность и период лактации.
Длительное применение препарата, а также нанесение его на большие воспаленные участки может привести к побочным эффектам.
Цена в аптеках от 32 до 54 рублей за упаковку.
Обзор
Флегмонозная ангина (острый паратонзиллит) — это гнойное воспаление мягких тканей около небных миндалин (гланд). Паратонзиллярный абсцесс — это ограниченное скопление гноя (гнойник), расположенное за миндалиной,- возможный исход флегмонозной ангины.
Миндалины представляют собой две небольшие железы, расположенные в задней части горла, за языком. Флегмонозная ангина обычно развивается после острого или обострения хронического тонзиллита, когда инфекция распространяется от пораженной миндалины на соседние ткани. Это, как правило, сопровождается резким ухудшением состояния. Флегмонозной ангиной чаще болеют подростки и молодые люди.
Симптомы флегмонозной ангины:
- усиление боли в горле, обычно с одной стороны;
- повышение температуры до 38ºС и выше;
- затруднение при открывании рта;
- боль при глотании;
- затруднение глотания, которое может приводить к слюнотечению;
- изменение голоса и затруднение речи;
- неприятный запах изо рта;
- боль в ухе с пораженной стороны;
- головная боль и общее плохое самочувствие;
- увеличение лимфатических узлов под нижней челюстью и на шее на стороне поражения;
- отечность лица и шеи;
- затруднение дыхания.
Самочувствие обычно улучшается после формирования абсцесса. То есть, когда между миндалиной и стенкой глотки образуется скопление гноя, которое отграничено от соседних тканей капсулой и валом из клеток иммунной защиты. Во рту становится хорошо видно резко увеличенную миндалину, её смещение к центру зева. Без лечения абсцесс может самостоятельно вскрыться в полость рта, что сопровождается отхождением большого количества гноя, резким улучшением состояния и, как правило, выздоровлением. Однако гной может расплавить ткани вглубь лотки, что приводит к развитию редких, но тяжелых осложнений: флегмоне шеи или сепсису.
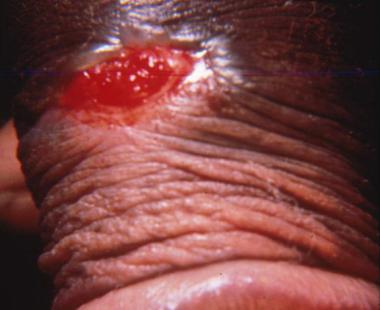
Признаки нарыва ногтя
В большинстве случаев паронихии и панарицию подвергается большой палец на ноге, на руках воспалится может любой палец.
По поражению одновременно нескольких ногтей можно судить о работе иммунных сил организма – её снижении. Также воспалительный процесс более чем на двух пальцах ноги может свидетельствовать о наличии грибка стопы или ногтей.Но чем бы ни был вызван панариций, характерными симптомами будут:
|
При обнаружении у себя этих признаков лучше обратиться к хирургу для назначения правильного лечения и недопущения осложнений.
В данной статье вы узнаете:
-
Что такое стоматит, симптомы и причины возникновения.
-
Как лечить протезный стоматит.
-
Как лечить стоматит в домашних условиях.
Несмотря на достижения в области стоматологических технологий, которые предлагают нам все лучшие и лучшие материалы и конструкции протезов, они все еще остаются далеко позади естественного прикуса. Половина беды, если мы не можем спокойно подвернуть гайки. Настоящая проблема возникает тогда, когда протезной конструкции возникает боль или начинает развиваться воспаление.
Протезирование зубов может вызвать побочные эффекты разных видов: механические, токсические и аллергические. Причиной механических повреждений является некачественное исполнение протеза, неправильно сформированные пролеты моста, его свободное положение на челюсти или слишком длительное ношение. Такие протезы могут втиснуться слишком глубоко в десенный канал и постепенно приводят к атрофическим изменениям пародонта и даже могут стать причиной развития рака. Что касается искусственных зубов, их острые края могут раздражать язык и слизистую оболочку полости рта, что может привести к образованию язв, стоматита и лейкоплакии. Также акриловые материалы, из которых сделаны протезы, могут вызвать дискомфорт.
Самым частым заболеванием, связанным с протезированием зубов, является стоматит.
Причины боли и отека в пальцах
Для понимания, что вызывает опухание пальцев ног, необходимо установить причину, которая могла быть спровоцирована различными факторами. Боль и отек могут появиться при ушибах, ставших результатом удара о твердые предметы. Причиной такого состояния могут стать и высокие каблуки, на которых женщины ходят достаточно длительное время. Нижние конечности находятся в положении, при котором вся нагрузка ложится на пальцы, и зачастую женщины, проведя весь день в туфлях на высоких каблуках, замечают, что большой палец у них на ноге опух. Такая же проблема может быть вызвана и тесной обувью.
Помимо этого, появление отека может свидетельствовать и о наличии грибковых или инфекционных заболеваний. При нарушении кровотока в нижних конечностях, кровь начинает скапливаться, что приводят к распуханию пальца на ноге и его боли. Иногда такие проблемы могут возникнуть по причине вросшего ногтя, но тогда вместе с пальцами опухать начинает и вся стопа. Искоренить очаг заболевания может только лечащий врач. Удалив часть вросшего ногтя, симптомы сразу пропадут.
Наличие в пальце занозы или шипа также может стать причиной, почему опухают и болят пальцы на ногах. Ведь инфекционный процесс может начаться вместе с попаданием в палец инородного тела. Прежде всего необходимо разобраться, что послужило причиной отека пальцев, и начать немедленно принимать меры по их устранению.
Осложнения гидраденита
У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Причины флегмонозной ангины
Причиной возникновения флегмонозной ангины является бактериальная инфекция. Флегмонозную ангину могут вызывать разные бактерии, но чаще всего — гемофильная палочка и стрептококк, особенно гноеродный стрептококк (Streptococcus pyogenes).
Точно не известно, почему появляется инфекция, вызывающая флегмонозную ангину, однако наиболее распространенная теория гласит, что абсцесс (скопление гноя) образуется после тяжелого, нелеченного или не полностью вылеченного острого тонзиллита (ангины).
Другая теория о причинах возникновения флегмонозной ангины касается желез Вебера. Железы Вебера вырабатывают секрет и расположены непосредственно над миндалинами. Они удаляют из миндалин и окружающей области продукты распада, например омертвевшие ткани.
При нарушении функции желез Вебера, накопившиеся вокруг миндалин продукты распада не выводятся, что может привести к отеку канальцев, по которым происходит отток из желез. Это создает благоприятные условия для развития инфекции, которая в свою очередь может вызвать абсцесс.
Факторы, которые могут увеличить риск развития флегмонозной ангины после воспаления горла:
Виды травм
Ушиб с образованием подногтевой гематомы. Причина ушиба – резкий удар по ногтю, после которого ногтевая пластина сохраняется, но повреждаются лежащие под ней сосуды. Постепенно скопившая под пластиной кровь темнеет, а со временем гематома приобретает темно-синий оттенок. Палец сильно болит, иногда отекает полностью или в районе верхней фаланги. Еще через некоторое время ногтевая пластина начинает отслаиваться вследствие нарушения поступления питательных веществ. Ноготь становится «мертвым». На месте старого ногтя вырастает новый.
Защемление или сдавливание – симптомы при таком повреждении схожи с теми, которые появляются при ушибе
Ноготь синеет или чернеет, а впоследствии отпадает.
Рваная рана – ее можно получить при неосторожном обращении с острыми или режущими предметами, инструментами. Кровь из такой раны свободно вытекает наружу.
Отрыв ногтевой пластины от ложа – причиной может стать как механическая травма, так и поражение грибком.
Рассечение ногтя в результате слома
Если сломалась часть пластины, не прикрепленная к ложу – ситуация неприятная, но совершенно безопасная. Если же случилось повреждение ложа – требуется лечение.
Полное или частичное ампутирование ногтя – отрыв пластины от ложа. При этом могут быть повреждены также мягкие ткани и кость фаланги.
Перелом фаланги – открытый или закрытый.
Травмирование при маникюре или педикюре. Может быть повреждена ногтевая пластина или кутикула. Если повреждение не обнаружено вовремя, это грозит развитием воспалительного процесса.
Повреждения могут быть незаметны, но проявятся через какое-то время, когда ноготь отрастет.
Например, если затронута зона роста, растущий ноготь может быть покрыт белыми пятнышками, поперечными выпуклостями.
Лечение гноя на десне
Гной на десне
При пародонтите важно провести удаление зубных отложений. Применение общей терапии в виде полосканий, аппликаций и антибиотиков сумеет остановить воспаление лишь на короткое время
Воспаление продолжит развиваться незаметно и вскоре обернется увеличением глубины пародонтальных карманов и усилением разрушения кости вокруг зубов.
Правильные варианты лечения представлены хирургическим и консервативным лечением.
- Хирургическое лечение – более простой и дешевый способ устранения проблемы. Он используется в случае с уже запломбированными корневыми зубными каналами. Его используют только тогда, когда врач провел некачественное пломбирование лишь у верхушки корня, а по остальной длине каналы запломбированы правильно. Здесь необходима процедура резекции верхушки корня зуба. При помощи бормашины хирург-стоматолог отсекает верхушку корня, где неправильно проведено пломбирование корневого канала, и выскоблит гранулему или кисту из раны у верхушки корня. Резекция значительно экономит время и деньги, ее проводят после снятия симптомов воспаления
- Консервативное лечение – это более длительный и сложный процесс. Сначала в несколько подходов выясняется диагноз, уже затем проводят лечение первопричины гнойника. Если зуб был оснащен коронкой или пломбой, их придется удалить, а запломбированные каналы — распломбировать. Если зуб поражен кариесом, то сначала проводят удаление кариозной полости и нерва, затем осуществляют расширение корневых каналов. После обработки каналов и создания оттока гноя из очага воспаления проводится обработка каналов антисептиком, пациенту назначают антибиотики. Иногда требуется провести небольшой разрез на десне. Если очаг воспаления мал, доктор пломбирует каналы. Однако если имеется киста или гранулема, устанавливается временная пломба на три месяца. По истечении этого срока делает контрольный рентгеновский снимок, и, если очаг уменьшился, зуб полностью пломбируется и устанавливается пломба и/или коронка.
Симптомы болезни
Появляется сильная пульсирующая боль на участке воспаления, краснеет кожа. Палец опухает, его становится трудно сгибать. Если воспаление нарастает, захватывает большую площадь на руке, появляется температура. При данных условиях гнойное воспаление вызывает золотистый стафилококк, появившийся на травмированном участке. Хроническое воспаление под ногтем развивается медленнее, проявляясь отеком, покраснением около повреждения, болезненными ощущениями. Вовлекаются в воспалительный процесс другие микробактерии (грамотрицательные кокки). Рискуют получить такую форму больные сахарным диабетом или люди, подвергающие руки частому воздействию химических веществ, воды: работники баров, уборщицы, повара, медсестры.
Важно отметить, что диагноз определяется визуально: покраснение, отек, нагноение. Пациента беспокоит сильная пульсирующая боль
Если симптомы распространяются дальше поврежденного участка, на подушечку пальца, началась серьезная инфекция – панариция. Дальше начнется абсцесс, придется делать дренаж, чтобы дать выход гною.
! Нельзя самому вскрывать нарыв для того, чтобы слить гной! Он может распространиться выше по руке.
Если у вас нагноение, надо обратиться к хирургу, он проведет дренаж сам. Сделать это надо, если состояние сопровождается ознобом, температурой. Это значит, что острая форма приняла характер тяжелой инфекции.
Сколько она продлится, зависит от тяжести заболевания, вовремя принятых мер. Обычно, заживление наступает через неделю и больше. Хроническая форма заживает неделями, даже месяцами, местного лечения бывает недостаточно.
Назначаются противогрибковые, противовоспалительные препараты. Болезнь редко развивается, приводит к тяжелым последствиям. В большинстве случаев, после лечения не остается следа. Однако, панариция может вернуться.
Лечение карбункула
В этом случае требуется оперативное вмешательство – вскрытие крестообразным разрезом с последующим удалением гнойного содержимого, тщательным промыванием и обработкой раны. Все это проводится в условиях стационара.
Общая терапия карбункула включает в себя антибиотикотерапию, болеутоляющие, препараты для устранения интоксикации организма, витамины и иммуномодуляторы. Рекомендуется также соблюдение назначенной специалистом диеты и обильное для более быстрого восстановления.
При отсутствии должного лечения карбункула высок риск развития более грозного осложнения – абсцесса кожи.