Фолликулометрия
Содержание:
- Что исследуется при фолликулометрии
- Расшифровка результатов
- Ход проведения
- Кому нужна процедура?
- Причины возникновения
- Виды нарушений фолликулогенеза
- Диагностические способы определения болезни
- Наблюдение за фолликулярным ростом
- В чем суть ПЭТ-КТ?
- Когда делать УЗИ молочных желез
- Методы диагностики ДЭП
- Неопасные состояния
- Медцентр ОН КЛИНИК на Цветном бульваре
- Для чего нам нужно это знать?
- Клиническая картина фуникулярного миелоза
- Патогенез «бедного» ответа на стимуляцию
- Расшифровка результатов
Что исследуется при фолликулометрии
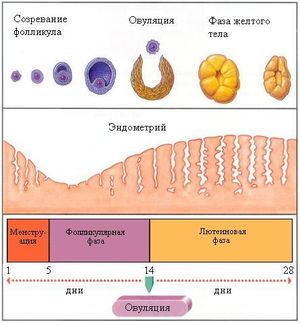
Во время первичного обследования (8-12 день цикла) врач видит количество фолликулов. Самый большой структурный компонент яичника должен иметь диаметр 12-15 мм. При отсутствии патологий фолликул будет ежедневно увеличиваться где-то на 2 мм, в момент овуляции размер его составляет 25 мм.
Существует ряд причин, из-за которых овуляция может не наступить: образование фолликулярной кисты, атрезия фолликула и т. п. В таких случаях может быть назначена стимуляция овуляции гормональными препаратами, обязательно при этом делается фолликулометрия каждые 2-3 дня.
Ультразвуковая диагностика позволяет исследовать состояние половых органов, выявить многие болезни, найти причину сбоя менструального цикла, а также вести наблюдение за жизнедеятельностью фолликулов в яичниках. Благодаря детальному обследованию гинеколог может установить точный диагноз и подобрать терапию.
Расшифровка результатов
Подобное исследование делает вывод не только об эхографических изменениях в репродуктивных органах, но и включает в себя анализ половых гормонов, а также гормонов щитовидной железы. Врач делает заключение на основании уз и лабораторного исследования. Заключения могут быть следующими:
- Нормальные показатели. Характеризуются наличием 1 или 2 доминантных фолликулов перед началом овуляции, фолликул исчезает, появляется временная эндокринная железа(желтое тело), поднимается уровень гормонов, вырабатываемых эндокринной железой;
- Фолликул персистирующий. Несмотря на созревание доминантного фолликула, овуляции не произошло. В этом случае фолликулы существуют не долго, не происходит образование временной эндокринной железы, повышается уровень гормона эстрогена;
- Киста фолликулярная. Помимо отсутствия овуляции, фолликул увеличился. То же что и персистирующий фолликул, но в этом случае фолликул еще и сильно вырастает в размерах, достигая в диаметре более 25 мм. Временная эндокринная железа не образуется, не вырабатывается ее гормон, вместо этого повышается уровень эстрогена;
- Лютеинизация фолликула. Овуляции не происходит, но на месте фолликула возникает временная эндокринная железа;
- Отсутствие развития фолликулов. В этом случае фолликулы не развиваются и не растут вовсе. Доминантный фолликул отсутствует, Желтое тело не образуется.
Отзывы о процедуре
Согласно отзывам, данное исследование полезно для желающих забеременеть женщин. У большинства женщин оно не вызывает вопроса «что это такое?» поскольку широко распространено. Ультразвуковой мониторинг позволяет с точностью определить шансы забеременеть и причины, по которым беременность не может случиться. Оно гораздо эффективнее устаревших методов. Лечение бесплодия также успешно контролируется при помощи данного исследования. Цена варьируется для разных городов, однако в целом обходится не дешево.
Итак, фолликулометрия это безопасная и безболезненная процедура, позволяющая исследовать работу матки, яичников, процесс овуляции, выявить причины бесплодия. Из минусов — многократное применение, четкий график проведения.
Ход проведения
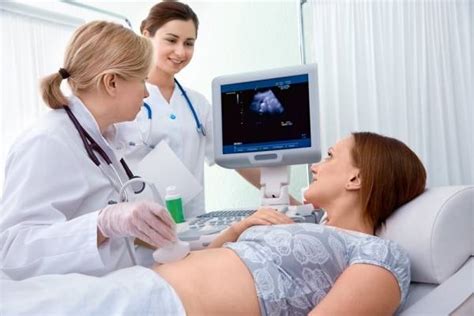
Фолликулометрия проводится в условиях медицинской клиники, поскольку представляет собой ультразвуковой мониторинг, помогающий в динамике отследить созревание фолликулов. Практически не отличается от ультразвукового исследования органов малого таза.
 Это безболезненная, не наносящая вреда диагностика, осуществляется двумя способами:
Это безболезненная, не наносящая вреда диагностика, осуществляется двумя способами:
- Трансабдоминально, то есть через стенку брюшины. Для этого женщина укладывается на кушетку, оголяя нижнюю часть живота до лонного бугорка. Ультразвуковым датчиком, обработанным гелем, УЗИ-специалист исследует брюшинную поверхность. К данному методу диагностики пациентка должна подготовиться: наполнить мочевой пузырь. За час до исследования нужно выпить до полутора литров воды и не мочиться.
- Вагинально. В гигиенических целях на датчик УЗИ надевают презерватив и вводят его инвагинально. Пациентка может испытывать легкий дискомфорт. Для подобного исследования женщина снимает нижнее белье, укладывается на кушетку, слегка раздвинув согнутые в коленях ноги. Диагностика проводится на пустой мочевой пузырь, поэтому перед этим его стоит опорожнить и провести гигиену наружных половых органов.
При необходимости врач может использовать оба датчика. По окончании результат исследования будет показан в протоколе. На его основании гинеколог сделает необходимые выводы и назначит лечение.
Чтобы повышенное газообразование не помешало диагностике, за сутки до мониторинга следует исключить из рациона капусту, бобовые, ржаной хлеб, спиртосодержащие и газированные напитки.
Сроки проведения фолликулометрии назначает лечащий врач. При 28-дневном цикле – на 7 день, при более длительном – на 9-10 день. В последующем исследование повторяют через определенные промежутки: обычно каждые один-два дня овуляторной фазы.
Если овуляция не происходит, мониторинг созревания фолликула проводят периодически до начала менструального кровотечения. Исследование может затянуться до 2-3 месяцев, пока не будет подтвержден выход созревшей яйцеклетки.
Кому нужна процедура?
- женщинам, которые испытывают трудности с зачатием на протяжении года регулярных незащищенных половых контактов с партнером. В сочетании с анализами крови на гормоны это позволяет исключить одну из самых распространенных причин бесплодия – эндокринную, а также исключить другие дисфункциональные состояния половых желез женщины. Фолликулометрия в этом случае дает представление о том, как протекают фазы цикла, нормально ли созревает фолликул, вызревает ли в нем яйцеклетка и происходит ли овуляция в нужное время.
- для женщин, которым показаны вспомогательные репродуктивные технологии (например, ЭКО).
- определение овуляторного резерва (сколько в «запасе» яйцеклеток) – для планирования репродуктивной деятельности и женщинам в переменопаузальный период (узнать о времени наступления климакса). Для этого УЗИ делают на 5-6 день менструального цикла, как завершится менструация. Дополнительно назначается анализ крови на эстрогены, прогестерон, фолликулостимулирующий гормон (ФСГ).
- различных нарушениях менструального цикла — особенно при цикле реже 1 раза в 40 дней. Позволяет предположить о степени гормональных нарушений.
- женщинам на малых сроках беременности. Ультразвуковое исследование фолликулов дает информативную картину протекания беременности на самых начальных ее сроках. В этом случае главным критерием является желтое тело. Его уменьшение может указывать на то, что вырабатывается мало прогестерона, и вынашивание малыша находится под угрозой самопроизвольного выкидыша
Проводят фолликулометрию, как обычное УЗИ органов малого таза. Можно двумя способами: трансвагинально (путем введения датчика во влагалище) и абдоминально (через переднюю брюшную стенку). Если принято решение делать УЗИ яичников абдоминальным методом, женщине следует заранее подготовиться (выпить воды за 2 часа до исследования). Нужно приходить в кабинет врача с полным мочевым пузырем.
Внутривлагалищный способ считается более предпочтительным, поскольку он дает больше информации о состоянии яичников. Подготовка заключается в проведении интимной гигиены. А вот пить жидкость с целью заполнить мочевой пузырь не требуется. Наоборот, перед процедурой нужно посетить туалет и опорожнить мочевой пузырь.
В некоторых случаях требуется применение двух датчиков. Перед УЗИ за сутки не рекомендуется употреблять в пищу продукты, повышающие количество кишечных газов (черный хлеб, дрожжи, капусту, газировку, бобовые).
Причины возникновения
Основная причина появления – хроническая ишемия головного мозга, вызванная различными нарушениями работы сосудов:
- Около 60% случаев ДЭП взывают атеросклеротические изменения в стенках сосудов головного мозга;
- Артериальная гипертензия занимает второе место в списке причин возникновения. Она может наблюдаться при ряде патологий: хроническом гломерулонефрите, гипертонической болезни, поликистозе почек, болезни Иценко-Кушинга, феохромоцитоме и т.д.
- Гипертония провоцирует энцефалопатию из-за возникновения спазма сосудов центральной нервной системы, приводящего к обеднению кровотока;
- Патология позвоночных артерий также может стать причиной возникновения болезни, так как отвечает за 30% мозгового кровообращения. В случае если первичным заболеванием выступает нестабильность шейного отдела диспластического характера, остеохондроз, аномалия Кимерли, пороки развития или перенесенная травма позвоночника, наблюдается симптоматическая картина нарушения кровообращения в вертебро-базилярном бассейне;
- Часто ДЭП возникает, как сопутствующее заболевание при диабетической микроангиопатии. В случае если при сахарном диабете пациенту не удается корректировать уровень глюкозы в крови до верхних границ нормы.
Также причинами вызывающими дисциркуляторную энцефалопатию могут выступать:
- Хроническая или стойкая гипотония;
- Аритмия;
- Наследственная ангиопатия;
- Черепно-мозговые травмы;
- Системные васкулиты.
Виды нарушений фолликулогенеза
К сожалению, часто фолликулогенез проходит неправильно, что сказывается на здоровье женщины и на способности зачать ребенка. УЗИ фолликулогенеза может дать следующую информацию, подтверждающую нарушение фолликулогенеза:
- регрессия (атрезия) фолликула. Доминантный фолликул визуализировался, развивался, а затем резко остановился в развитии и начал уменьшаться, в результате чего овуляция не произошла;
- персистенция фолликула – нарушение фолликулогенеза, для которого характерным является отсутствие разрыва фолликула и, соответственно, выхода яйцеклетки. При такой патологии фолликул может существовать на протяжении всего цикла, а также после менструации;
- фолликулярная киста. Доминантный фолликул дорастает до нужных размеров, но его разрыв не происходит. Впоследствии в нем накапливается фолликулярная жидкость и образуется киста;
- лютеинизация фолликула. Это нарушение фолликулогенеза, при котором желтое тело образовывается на фоне отсутствия разрыва фолликула. Причиной может быть преждевременное повышение гормонов, влияющих на овуляцию, или патология структуры яичников;
- отсутствие развития фолликулов – случай, когда отсутствует развитие доминантного фолликула, из-за чего овуляция невозможна.
Если мониторинг фолликулогенеза показал, что овуляция не происходит по одной из вышеперечисленных причин, врач назначает дополнительные исследования и анализы. Затем, по результатам анализов, назначается лечение, цель которого — нормализовать гормональный фон и стимулировать овуляцию.
Диагностические способы определения болезни
Определить вид и наличие перекрестного синдрома можно уже на приеме у невропатолога. Уже в результате первичного осмотра врач может судить о распространенности патологического процесса и его тяжести. Если первопричиной такого состояния выступают опухоли, то симптомы будут постепенно нарастать с каждым месяцем. Если же подобное состояние вызвано инфекционной природой, пациент будет жаловаться на изменение в самочувствии в худшую сторону. При инсульте альтернирующие симптомы появляются всегда внезапно и всегда стремительно нарастают.
Чтобы выявить первопричины возникновения данной болезни, пациенту может быть назначено прохождение ряда обследований:
- Магнитно-резонансная томография. Исследование позволяет рассмотреть очаг поражения за счет того, что после ее прохождения специалисты могут оценивать объемные изображения в высоком качестве, благодаря чему ошибки при постановке диагноза практически исключаются.
- Ультразвуковая диагностика. Один из самых распространенных и доступных методов, который предоставляет подробную информацию о состоянии сосудов и тканей.
- Нейровизуализация сосудов. Если врачи предполагают, что у пациента возник инсульт, вне зависимости от его типа назначается прохождение магнитно-резонансной томографии сосудов. Этот способ диагностики позволяет выявить точное место расположения патологического очага и его тяжесть.
- Исследование цереброспинальной жидкости. Пункцию берут при подозрении на инфекционные заболевания.
Наблюдение за фолликулярным ростом
В случае если менструальный цикл в норме составляет тридцать дней, уже на десятый день можно будет определить доминирующий фолликул. При первой процедуре УЗИ размеры доминантного фолликула достигают 12-13 сантиметров, и как раз в это время диагностом определяется количество доминантных фолликулов. Чаще всего зреет один, но встречаются случаи с одновременным созреванием нескольких фолликулов, что может привести к многоплодной беременности.
Второе посещение УЗИ-диагностики назначается через три дня. Диагност повторно проводит осмотр и подтверждает рост доминантного фолликула, размеры которого уже должны быть в пределах 18 миллиметров.
Третье посещение УЗИ должно в норме показать пиковое состояние фолликула – до 25 миллиметров в диаметре. В комплексе с нормальным гормональным фоном женщины является показателем, что в скором времени капсула прорвется и зрелая яйцеклетка готова к оплодотворению
Важно понимать, что яйцеклетка жизнеспособна всего лишь одни сутки
У каждой женщины организм особенный, и скорость развития фолликула у каждой разный, следовательно, может понадобиться более трех прохождений УЗИ-исследований. Фолликулометрия может назначаться к прохождению не один месяц, для того чтобы определиться с рамками созревания яйцеклетки.
В чем суть ПЭТ-КТ?
Анатомической особенностью любого организма является поглощение и переработка питательных соединений. Быстрее всего происходит усвоение глюкозы. Тело человека состоит из отдельных клеток, на уровне которых и происходит метаболический процесс. Агрессивные раковые клетки усваивают и перерабатывают соединения сахара в несколько раз интенсивнее. За основу исследования в позитронно-эмиссионной томографии взята эта способность онкологических очагов быстро метаболизировать глюкозу.
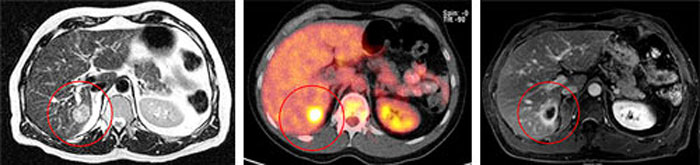 ПЭТ-КТ совмещает две лучевые технологии, дополняющие и усиливающие друг друга. На первом этапе исследования в тело человека вводится низко-радиационный раствор, содержащий нуклиды быстрого распада и сахар. Высокая ионизирующая нагрузка не угрожает пациенту и составляет не более ¼ части от общей разрешенной годовой нагрузки. Радиофармпрепарат распространяется по внутренним структурам и накапливается на тех участках, где присутствует раковая опухоль. Онкоклетки интенсивно поглощают глюкозу из внутривенного раствора, а радиоактивные нуклиды концентрируются в патологических очагах.
ПЭТ-КТ совмещает две лучевые технологии, дополняющие и усиливающие друг друга. На первом этапе исследования в тело человека вводится низко-радиационный раствор, содержащий нуклиды быстрого распада и сахар. Высокая ионизирующая нагрузка не угрожает пациенту и составляет не более ¼ части от общей разрешенной годовой нагрузки. Радиофармпрепарат распространяется по внутренним структурам и накапливается на тех участках, где присутствует раковая опухоль. Онкоклетки интенсивно поглощают глюкозу из внутривенного раствора, а радиоактивные нуклиды концентрируются в патологических очагах.
Если сравнивать ПЭТ-КТ с альтернативными техниками томографии, выделяются следующие преимущества:
- максимальная результативность и точность исследования;
- единичный сеанс охватывает все тело, исключая необходимость в многократных скринингах;
- безвредность, отсутствие риска негативных последствий;
- обнаружение патологий на стадии зарождения.
Единоразовая эффективная диагностика помогает без задержек установить верный диагноз и выстроить корректную стратегию лечения, исключая врачебные ошибки. Лучевая медицина также позволяет контролировать действенность лечения и вовремя выявлять рецидивы болезней.
Когда делать УЗИ молочных желез
УЗИ молочных желез рекомендуется выполнять, придерживаясь определенных дней менструального цикла, если женщина не применяет гормональные контрацептивы и не находится в периоде менопаузы. Дни цикла для УЗИ молочных желез с 8 по 14 являются наиболее предпочтительными. Если женщина уже не имеет менструаций, либо она применяет гормональную контрацепцию любого вида день цикла для проведения УЗИ молочных желез не имеет значения.
Симптомы, при которых необходимо провести УЗИ молочных желез:
- Боли в молочной железе, связанные или не связанные с менструальным циклом.
- Травма молочной железы.
- Изменение окраски, плотности, вида кожи груди, появление втянутых мест на молочной железе, в том числе, при втяжении соска.
- При обнаружении уплотнения или уплотнений при самостоятельном осмотре молочных желез.
- Увеличение одной или обеих молочных желез.
- Увеличение подмышечных лимфоузлов.
- Генетическая предрасположенность к доброкачественным или злокачественным образованиям молочных желез.
- Выявление патологии по гинекологии, например при проведении УЗИ матки, УЗИ яичников (трансвагинальное УЗИ), при наличии дисплазии шейки матки, эрозии шейки матки. Это связано с тем, что репродуктивные женские органы (матка, придатки) в своей работе, так же, как и молочные железы высоко чувствительны к гормональным изменениям и совметсно могут демонстрировать это наглядно в виде комбинированной патологии этих органов.
Подготовка к УЗИ молочных желез
Специальнаяподготовка не требуется. Профилактический осмотр молочных желез проводят в первую фазу цикла. При обнаружении тревожных симптомов, перечисленных выше, УЗИ молочных желез проводится в ближайшее время.
УЗИ молочных желез рекомендуется делать всем без исключения женщинам 1 раз в год в качестве профилактического скрининга. Узи молочных желез – абсолютно безопастный и информативный вид диагностики состояния молочной железы и исключения риска рака молочной железы. Возрастные рамки применения именно УЗИ молочной железы для исключения рака молочной железы перестали быть ограничены 35 годами женщины с появлением высокоразрешающей аппаратуры с эффектом эластографии и чувствительного дуплексного сканирования сосудов. Эластография позволяет проводить дифференциальную диагностику образований по их плотности и смещаемости у женщин любого возраста. В нашей клинике установлен современный ультразвуковой сканнер с эластографией, позволяющий провести УЗИ диагностику молочных желез максимально информативно и качественно.
Методы диагностики ДЭП
Очень важно как можно раньше поставить диагноз, чтобы своевременно начать сосудистую терапию, для компенсации неврологических нарушений. Поэтому всем пациентам, входящим в группу риска по дисциркуляторной энцефалопатии необходимо регулярно проходить осмотр у невролога
В группу риска входят:
- Люди, страдающие от атеросклероза;
- Диабетики;
- Гипертоники;
- Пожилые люди.
Для выявления когнитивных нарушений требуется проведение специальных тестов. Задания могут включать необходимость запомнить и повторить список названных врачом слов, нарисовать циферблат с заданным временем, повторить определенные слова.
Кроме того потребуется консультация офтальмолога и офтальмоскопия, определение полей зрения. В качестве методов аппаратной диагностики показаны:
- Эхо-ЭГ;
- ЭЭГ;
- РЭГ;
- ЭКГ и суточной мониторинг ЭКГ;
- УЗДГ сосудов головы и шеи;
- МРА сосудов мозга;
- Дуплексное сканирование;
- МРТ головного мозга.
МРТ головного мозга поможет различать ДЭП с другими патологиями: болезнью Альцгеймера, болезнью Крейтцфельда-Якоба, рассеянным энцефаломиелитом. Магнитно-резонансная томография позволяет визуализировать очаги немых инфарктов, тогда как участки лейкоареоза и мозговой атрофии возникают и при иных нейродегенеративных патологиях.
Для обнаружения этиологических факторов требуется консультация кардиолога и нефролога, мониторинг артериального давления, коагулограмма, определение липопротеидов и холестерина в крови, анализ крови на сахар.
Неопасные состояния
Цефалгия часто отмечается во время беременности, особенно в первой ее половине, когда гормональный фон сильно расбалансируется, иммунная защита падает, а эмоциональные реакции становятся плохо контролируемыми. В это время женщины часто простужаются, страдают от давно забытых хронических болезней, ощущают скачки давления, находятся в моральном перенапряжении. Все эти факторы сказываются на развитии болей во лбу и висках, носящих сдавливающий, ноющий характер. Усугубить ситуацию могут такие триггеры, как:
- неправильное пищевое поведение (голод, переедание, потребление алкоголя, цитрусовых, сладостей);
- физические раздражители (резкие звуки, запахи, яркое освещение);
- смена климатической зоны;
- проблемы со сном, усталость.
Появление болезненности также может связываться с бытовыми ситуациями, когда человек вынужденно или осознанно находится на открытом солнце в жаркую или, наоборот, холодную, ветреную погоду. Иррадиация в лоб или виски возникает и при механическом воздействии на глаза. Если человек носит контактные линзы, это может вызвать сухость глаз и головные боли. Состав питания также сказывается на самоощущении пациента. Если исключить из рациона вредные компоненты (кофеин, алкоголь, фастфуд, полуфабрикаты, копчености), дискомфорт в голове может исчезнуть самостоятельно.
Медцентр ОН КЛИНИК на Цветном бульваре
Клиника широкого профиля. Диагностика и лечение взрослых пациентов. Находится в 5 минутах ходьбы от метро Цветной Бульвар. Проводит широкий спектр диагностических исследований: все виды УЗИ, суточное мониторирование АД+ЭКГ, суточное ЭКГ мониторирование (по Холтеру), ДС (дуплексное сканирование), 3D УЗИ, 4D УЗИ, гастроскопию, рентген, ЭКГ, ЭКГ-пробы с дозированной физической нагрузкой (велоэргометрия или тредмил-тест), спирометрию, колоноскопию, ректороманоскопию, цистоскопию, ЭФГДС и другие. Приём пациентов в клинике осуществляется по предварительной записи. Запись на прием работает с 8:00 до 23:00
Для чего нам нужно это знать?
Для своевременного планирования беременности. На основании фолликулометрии можно предположить о вашем резерве яйцеклеток и прогнозировать длительность вашего репродуктивного возраста. А он у всех индивидуален.
Под действием гормонов в организме женщины происходят циклические изменения. Прежде всего в яичниках и матке. На основании их изучения врач судит о работе репродуктивной системы женщины: ее способности к зачатию, вынашиванию беременности, наступлении менструации и периода климакса.
Для этого применяется фолликулометрия, которая показывает любой из процессов, происходящих в яичниках. Таким образом, это ультразвуковое исследование дает возможность:
- оценить работоспособность женских половых желез;
- подтвердить или опровергнуть наличие овуляции в цикле;
- определить предполагаемое время овуляции для стимуляции естественного зачатия;
- определить лучшее время для подготовки к пункции яичников в лечебном протоколе ЭКО, а также наиболее подходящее время для внутриматочной инсеминации;
- оценить овариальный резерв женщины и ее способность к деторождению в целом;
- обнаружить причину расстройств менструального цикла;
- обнаружить некоторые патологии, например, опухоли, кистозные полости на яичниках.
- определить причину не наступления беременности.
Фолликулометрия проводится после окончания очередной менструации.
Обычно дату фолликулометрии назначает врач гинеколог.
- для оценки овариального резерва – на 5-6 день цикла.
- для оценки работы яичников и прогнозирования планирования беременности – на 7-9 день цикла.
- для определения овуляции — в середине цикла.
Овуляция происходит приблизительно через 2 недели от начала цикла (чаще на 11, 12 или 13 день 28-ми дневного цикла). Следует помнить, что овуляция возможна при 28 дневном цикле между 8-м и 20-м днями.
Обычно для полного анализа работы яичников требуется несколько визитов в кабинет УЗИ. Чаще всего рекомендуется делать УЗИ каждые 2 дня, но возможен и перерыв в 1 или 3 дня. В основном всего требуется от 3 до 7 посещений.
Чтобы повысить точность результатов и их информативность, рекомендуется проходить фолликулометрию у одного специалиста, на одном и том же аппарате УЗИ, чтобы исключить человеческий фактор и погрешности техники.
Клиническая картина фуникулярного миелоза
 Заболевание характеризуется появлением сенсорно-двигательных нарушений и психических отклонений. Первыми симптомами фуникулярного миелоза становятся парестезии, проявления общей слабости. Нарушения чувствительности могут выражаться ощущениями покалывания, периодического онемения, мурашек на коже, чувства жара в пальцах рук и ног, переходящего на плечи, грудь, живот.
Заболевание характеризуется появлением сенсорно-двигательных нарушений и психических отклонений. Первыми симптомами фуникулярного миелоза становятся парестезии, проявления общей слабости. Нарушения чувствительности могут выражаться ощущениями покалывания, периодического онемения, мурашек на коже, чувства жара в пальцах рук и ног, переходящего на плечи, грудь, живот.
Первой страдает мышечно-суставная чувствительность, а затем — вибрационная. Как результат, формируется сенситивная атаксия с проявлениями двигательной дискоординации, нестабильности, шаткости при ходьбе.
С дальнейшим развитием заболевания больные отмечают выраженную слабость в нижних конечностях. В начале нижний парапарез имеет спастические проявления, усиление сухожильных рефлексов, мышечный гипертонус и клонус стоп. Однако со временем мышцы слабеют, рефлексы становятся менее выраженными. Парез трансформируется в периферические отделы. Сохранность патологических рефлексов стоп указывает на патологию, протекающую в пирамидном пути.
При запущенном течении заболевания больной может лишиться способности ходить. К прочим нарушениям присоединяются расстройства тазовых органов, которые могут выражаться недержанием мочи, импотенцией, энкопрезом.
Со стороны психики наблюдаются разнообразные расстройства. Больные могут жаловаться на раздражительность, апатию, гиперсомнию, депрессию. Иногда наблюдаются острые психозы.
Нейропатия зрительного нерва проявляется в виде снижения качества зрения с выпадением центрального участка. Для фуникулярного миелоза характерны признаки развивающейся пернициозной анемии — бледность, малиновый язык, глоссит, стоматит, тахикардия, одышка.
Патогенез «бедного» ответа на стимуляцию
Природой заложен простой механизм размножения: женщина 16-40 лет находится на пике здоровья, способна выносить, родить и «поднять на ноги» ребенка. В реальной жизни на женские репродуктивные функции влияет не только возраст.
Факт! Слабая реакция яичников встречается и у женщин возрастом до 35 лет, при условии, что в организме отсутствуют гормональные нарушения. Несмотря на нормальный по медицинским показателям овуляторный цикл, концентрацией «гормонов беременности» в пределах нормы и отсутствием патологий репродуктивных органов в такой возрастной группе созревает не более трех фолликулов (или ответ нулевой) в 20% случаев.
Не возрастные факторы слабой реакции
Конечно, возрастное истощение фолликулярного запаса яичников — одна из причин, по которым невозможно зачать ребенка в возрасте старше 40 (по заключению ВОЗ старше 49) лет. Однако возраст — не главный критерий при постановке диагноза. На сниженную способность к формированию и созреванию половых клеток могут повлиять:
- врожденные патологии (например, природная дисгенезия гонад, при которой организм не вырабатывает нормальное количество гормонов, способствующих созреванию яйцеклеток);
- аутоиммунная агрессивная реакция организма на антигены яичника;
- генетические отклонения, вызванные спецификой работы или образа жизни;
- противораковая терапия в анамнезе.
Подобные нарушения приводят к преждевременному истощению функции яичников и рассчитывать дозировку гонадотропинов для пациенток, проходящих подготовку к ЭКО, в такой ситуации следует особенно тщательно.
Важно! Ждать 100% результата (созревания достаточного количества фолликулов) в ходе одного протокола подготовки не стоит. Также не стоит впадать в панику, если врач-репродуктолог прервет курс
Подобрать наиболее эффективный «набор» стимулирующих препаратов и спрогнозировать реакцию половой системы на него с первого раза удается всего в 30% случаев.
Причины бедного ответа яичников у молодых женщин
У пациенток репродуктивного возраста (50% из которых молодые женщины до 30 лет) низкий ответ яичников может диагностироваться и по таким причинам:
- перенесенные операции яичников (например, при хирургическом удалении кисты);
- частые операционные вмешательства в органы малого таза, даже если при этом не затрагивались яичники;
- аутоиммунные заболевания (гипотиреоз, тиреоидит);
- дисфункции (сбои в гормональной системе), вызванные сахарным диабетом, заболеваниями почек или щитовидной железы;
- наличие наружного (генитального) эндометриоза;
- бесплодие идиопатического происхождения.
Расшифровка результатов
Сразу после проведения УЗИ врач приступает к расшифровке его результатов. В норме фолликул должен выглядеть как везикулярное эхонегативное образование. Как правило, первое УЗИ показывает наличие у пациентки нескольких маленьких фолликулов. Нормальный рост фолликула составляет 2-3 миллиметра в день. Перед входом в яйцеклетку размер фолликула должен равняться 1,8-2,3 см. Когда исчезает везикулярная структура фолликула, появляется кистозное образование и свободная жидкость в пространстве за маткой, диагностируется факт овуляции. В этом случае можно сделать вывод о том, что репродуктивная система женщины готова к зачатию. Когда овуляция отсутствует, врачу предстоит разобраться в возможных причинах данного отклонения:
- Заращение фолликула (атрезия) – внезапное прекращение роста доминантного фолликула после достижения размера 1,8 см с дальнейшим уменьшением достигнуто размера.
- Персистенция – нормальное развитие фолликула, но при этом отсутствие факта его разрыва и выхода из него яйцеклетки. В такой ситуации чаще всего диагностируют гормональный сбой, то есть отсутствие факта выброса гормона прогестерона.
- Киста фолликула. Данное состояние является следствием персистенции. Рост фолликула не останавливается, в нём происходит скопление жидкости. Киста фолликула диагностируется, когда его размер выходит за рамки 2,5 см.
- Лютеинизация – преждевременное формирование жёлтого тела в яичнике.
УЗИ может показать и полное отсутствие факта формирования фолликула. Такое состояние называют ановуляция, при которой наступление беременности невозможно.
Как выглядит фолликулярная киста на УЗИ?
Фолликулярная киста на УЗИ выглядит как небольшая опухоль с жидким компонентом, которая образуется в тканях яичника, но не имеет собственной гистологической капсулы. Важный вопрос: «Как отличить фолликул от кисты на УЗИ?» Здесь всё зависит от индивидуальных особенностей организма пациентки. Необходимо оценить структуру фолликула, его размер. При размере фолликула 27-28 мм и более может диагностироваться киста, но при этом динамическое наблюдение – фолликулометрию – нужно продолжать. Отличить фолликул от кисты на УЗИ, как показывает практика, бывает довольно сложно. Необходимо обращаться к опытным диагностам, работающим с современным, многофункциональным УЗ-оборудованием.







