Реабилитация и лечение пневмофиброза
Содержание:
- Описание
- Причины изменений в печени
- Принципы диеты
- Симптомы стеатоза
- Что такое стеатоз?
- Причины
- Мультилокулярная киста
- Причины
- Что важно знать о формах инфекции вируса гепатита «В»?
- Лабораторные анализы на выявление заболеваний печени
- Список используемой литературы
- Патогенез (что происходит?) во время Липоматоза:
- Что можно есть
- Гиперэхогенные образования на УЗИ
- Непаразитарные кисты печени
- Гемангиома
- Симптомы Подострого тиреоидита (тиреоидита де Кервена):
- Какие существуют заболевания печени
- Преимущества обращения в МЕДСИ
- Источники
Описание
Подтверждающий тест на антитела к вирусу гепатита С — показатель инфицированности вирусом гепатита С, посредством обнаружения в крови одновременно антител класса IgG и IgM, образующихся к белкам вируса гепатита С для подтверждения скрининговых исследований.Гепатит С — наиболее тяжёлая форма вирусного заболевания, которая поражает клетки печени, а также некоторые клетки крови (нейтрофилы, моноциты, В-лимфоциты).Основные пути передачи вируса гепатита С:
- кровь и/или другие жидкости организма инфицированного человека;
- трансплацентарный путь;
- реже — половой и парентеральный пути (от матери к ребёнку).
Одним из основных факторов риска инфицирования является употребление инъекционных наркотиков. Группу повышенного риска составляют лица, практикующие внутривенную наркоманию, беспорядочные половые связи, а также медицинские работники, пациенты, нуждающиеся в гемодиализе или переливаниях крови; заключённые.Клиническая картина при гепатите С
Основные клинические проявления гепатита С очень неспецифичны: слабость, утомляемость, тошнота, отсутствие аппетита, потеря веса; при циррозе печени может появиться желтуха. Как правило, гепатит С протекает бессимптомно и в большинстве случаев диагностируется случайно. Гепатит C может вызвать как острую, так и хроническую инфекцию гепатита, которая влечет серьёзное пожизненное заболевание. Особо тяжёлый исход хронического гепатита С — цирроз печени и гепато-целлюлярная карцинома.
В отличие от других вирусных гепатитов, гепатит С имеет менее яркую клиническую картину и в большинстве случаев переходит в хронические формы. Чаще всего хронический гепатит С приводит к развитию цирроза печени и очень редко — к развитию гепато-целлюлярной карциномы. С большой частотой возникают аутоиммунные осложнения. Длительность инкубационного периода от 5 дней до 3 недель. В конце инкубационного периода повышаются уровни печёночных трансаминаз, возможно увеличение печени и селезёнки. Острый период протекает со слабостью, снижением аппетита. В 30% случаев возникает лихорадка, артралгия, полиморфная сыпь. Возможны диспептические явления и полинейропатии. Очень редко возникает холестаз. Лабораторные показатели отражают цитолиз.
В норме антитела к вирусу гепатита С в крови отсутствуют.
Вирус гепатита С человека в своём составе содержит ряд белков, к которым образуются антитела. Это нуклеокапсидный белок С — core (сердцевинный), оболочечный Е1-Е2, белки — NS1, NS2, NS3, NS4, NS5. К этим белкам и образуются антитела, которые можно обнаружить в сыворотке крови.
Появление суммарных антител к вирусу гепатита С у человека характеризуется вариабельностью, но в среднем продукция антител начинается с 3–6 недель после инфицирования. Первыми, с 3–6 недель заболевания, начинают образовываться антитела класса IgM. Через 1,5–2 месяца начинается заметная выработка антител класса IgG, достигая максимума концентрации к 3–6 месяцу заболевания. Этот вид антител может обнаруживаться в сыворотке крови годами. Следовательно, обнаружение антител позволяет провести диагностику инфицирования гепатитом С, начиная с 3–6 недель и более после инфицирования. Следует учитывать, что обнаружение антител класса IgM и IgG в такой постановке метода (ИФА) является скрининговым и недостаточным для постановки диагноза вирусного гепатита С и требует проведения подтверждающего теста
Принимая во внимание чувствительность современных тест-систем (метод ИФА), проводить исследование рекомендуется не раньше 4–6 недель после возможного инфицирования.
Показания:
- подозрение на вирусный гепатит;
- положительные данные и сомнительные данные, полученные в предварительных исследованиях на вирусный гепатит С (определение суммарных антител к гепатиту С);
- подтверждение инфицирования вирусом гепатита С при получении ранее выполненных положительных или сомнительных результатов.
Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 12 часов. Взятие крови производится натощак, спустя 4–6 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.
Интерпретация результатов
В норме антитела к белкам вируса гепатита С в сыворотке крови отсутствуют.
Положительный результат: инфицирование вирусом гепатита С.
Причины изменений в печени
Ткани печени в норме имеют слабую плотность
, однородную структуру. Если есть диффузные изменения, то плотность сосудов, тканей и желчных протоков повышается. Это может быть обусловлено как серьезными патологиями, так и функциональными, временными нарушениями.
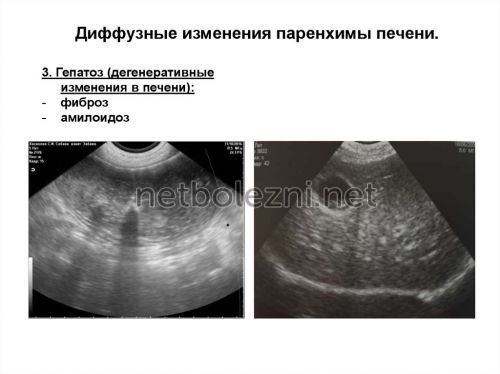
У детей чаще всего встречаются реактивные изменения структуры органа, например, на фоне приема антибиотиков, отравления. Также у новорожденных возможны проблемы с органом из-за его недоразвития, нарушения строения, приема токсичных препаратов матерью на последних сроках беременности.
Причинами нарушений в структуре паренхимы органа служат:
- цирроз печени;
- хронический гепатит;
- острый гепатит (желтуха);
- жировой гепатоз;
- опухоли печени;
- кистозные образования, фиброз органа.
Нередко диффузные изменения сопутствуют гепатомегалии (патологическому увеличению печени), а также гепатоспленомегалии (увеличению печени и селезенки). Такие состояния характерны для отравлений, выраженных интоксикаций, а также появляются при остром холецистите и непроходимости желчного протока.
Заболевания, не связанные с печенью, тоже способны давать ее изменения:
- сахарный диабет;
- вирусные инфекции;
- гастрит;
- желчнокаменная болезнь.
Принципы диеты
При острой форме панкреатита и при обострении в течение первых дней необходим голод. Пока не стихнут боли и воспаление, больному показана щадящая диета, включающая слизистые протертые супы и каши на воде. Потом рацион постепенно расширяется. Но даже в период ремиссии необходимо придерживаться особой диеты. Ее цель – снизить нагрузку на поджелудочную железу и улучшить пищеварение.
В зависимости от стадии и тяжести заболевания врач дает рекомендации по подбору продуктов и приготовлению блюд. Но есть общие правила, которых нужно придерживаться всем больным:
-
полностью исключаются алкоголь и некоторые продукты;
-
питаться нужно небольшими порциями, 5-6 раз в день;
-
блюда нужно варить, запекать или готовить на пару;
-
не рекомендуется слишком горячая или холодная пища;
-
нужно ограничить употребление сахара и углеводов;
-
пищу необходимо измельчать или даже протирать;
-
в рационе увеличивается содержание белка, а количество жиров снижается до минимума;
-
необходимо выпивать не менее 2 литров воды в день.
Симптомы стеатоза
Стеатоз – заболевание коварное и практически всегда протекает бессимптомно или практически бессимптомно. При поражении печени некоторые люди жалуются на дискомфорт в правом подреберье, тошноту, слабость и общее плохое самочувствие. В запущенных случаях (при циррозе) может быть желтуха (кожи, глаз, слизистых оболочек), увеличение живота (из-за асцита — скопления в брюшной полости жидкости), расширение видимых кровеносных сосудов на животе, покраснение ладоней, желтушность кожи и слизистых оболочек, у мужчин увеличение груди.
Начальные стадии стеатоза поджелудочной железы также протекают бессимптомно. Если болезнь зашла далеко, то пищеварительных ферментов образуется недостаточно. Больной отмечает хронический понос, светлый и зловонный кал (из-за повышенного содержания в нем непереваренного жира). Организм получает недостаточно питательных веществ и человек худеет, однако, как правило, у него нет жалоб на боли в животе.
Что такое стеатоз?
Если липиды образуют отдельные жировые пятна, говорят об очаговом (фокальном) стеатозе, при равномерном распределении – о диффузном.
Начальные формы стеатоза не опасны, так как не приводят к нарушению функций органа. Но на определенном этапе содержание жира достигает критической точки, и при окислении этого большого количества липидов ткани начинается воспаление (стеатогепатит, стеатопанкреатит), переходящее в разрастание соединительной ткани (цирроз печени) или смерть клеток органа (некроз поджелудочной).
В зависимости от негативных последствий, вызванных накоплением излишка жира, различают три стадии стеатоза:
-
накопление липидов внутри органа (жировая дистрофия печени, жировая дистрофия поджелудочной железы);
-
развитие воспаления с последующей гибелью части клеток (гепатита, панкреатита);
-
разрастание соединительной ткани (которая замещает нормальные клетки печени), или некроз ткани (гибель значительного количества клеток поджелудочной железы).
Жировая дистрофия, стеатоз — это термины, которые используют медики. Иногда можно услышать о жирной или жировой печени — это калька с английского термина “fatty liver”, полностью этот термин на английском звучит как “alocoholic fatty liver” и соответствует русскому термину “алкогольная жировая дистрофия печени”, но дословный перевод — “алкогольная жирная печень”. Код по МКБ-10 К70.0
Причины
Иногда такие проявления обусловлены серьёзными прогрессирующими заболеваниями. Диффузные изменения паренхимы печени могут быть вызваны такими причинами:
- Чрезмерное количество жировой прослойки в органах.
- Любая форма и стадия гепатита.
- Аутоиммунный процесс в печени.
- Цирроз.
- Резкое уменьшение или увеличение массы тела.
- Продолжительный курс антибактериальных средств.
- Алкоголизация.
Совет заболевшему от врача-гастроэнтеролога Даниэлы Пургиной, эксперта сайта Похмелье.рф.
При наличии избыточной массы тела необходимо в первую очередь похудеть. Потому что диффузные изменения в паренхиме печени и поджелудочной железы могут быть связаны с отложением жира в паренхиме этих органов.
Необходимо знать о том, что очаговые или диффузные изменения паренхимы печени и поджелудочной железы могут быть обусловлены пагубными привычками, частыми вирусными инфекциями, несбалансированным рационом и загрязнённой окружающей средой. Фактором, провоцирующим изменения паренхимы печени, может быть наследственность. Поверхностный осмотр не даёт полной картины, на основании которой можно поставить точный диагноз, поэтому следует проходить полное обследование со сдачей всех необходимых анализов.
К фиброзу могут приводить гепатиты, цирроз и т.д. Рассмотреть в полном размере
Важно знать, что диффузные изменения печени могут формироваться не только у взрослого человека, но и у ребёнка, если:
- им перенесена паренхиматозная желтуха,
- увеличена печень
- или имеются некоторые другие аномалии.
Мультилокулярная киста
Мультилокулярная киста — крайне редкая аномалия, характеризующаяся замещением участка почки многокамерной, не сообщающейся с лоханкой кистой. Остальная часть паренхимы не изменена и нормально функционирует. Порок диагностируют с помощью УЗИ (рис. 9).
Рис. 9. УЗИ в В-режиме. Мультилокулярная киста почки.
На урограммах определяют дефект паренхимы с оттеснением или раздвиганием чашечек. На ангиограммах определяется бессосудистый дефект наполнения.
Необходимость в лечебных мероприятиях возникает лишь при развитии осложнений (нефролитиаза, пиелонефрита); при этом выполняют сегментарную резекцию почки или нефрэктомию. Обе эти манипуляции в нашем отделении выполняются минимально-инвазивным способом – лапароскопически или ретропериттонеоскопически. С Видео-презентациями, посвящёнными лапароскопической нефрэктомии и ретроперитонеоскопической нефрэктомии, лапароскопической декортикации кисты почки или ретроперитонеоскопической декортикации кисты почки можно ознакомиться в разделе – современные технологии в нашем отделении.
Причины
Развитие диффузных изменений печени могут развиваться вследствие таких болезней и состояний:
- Сахарный диабет и ожирение.
- Хронический гепатит.
- Цирроз печени.
- Появление разнообразных новообразований.
- Вирусные инфекционные заболевания. При этом после выздоровления нормальная структура органа возобновляется.
- Паразитарная инвазия.
- Слишком большое количество жировой прослойки в организме.
- Аутоиммунные процессы в печени.
- Продолжительный прием некоторых медикаментов, в частности антибиотиков.
- Злоупотребление алкоголем.
- Несбалансированный рацион питания.
- Наследственная склонность.
- Постоянные стрессовые ситуации.
- Неблагоприятная экологическая обстановка.
Кроме диффузных изменений у больного может также развиваться гепатомегалия – увеличение печени.
Что важно знать о формах инфекции вируса гепатита «В»?
Хроническая инфекция может протекать в виде двух основных форм:
Первая форма – неактивное носительство HBsAg. Она характеризуется отсутствием вирусных частиц в сыворотке крови или выявлением их в низком титре, отсутствием воспаления в печени и, как правило, не прогрессирующим течением. При снижении иммунитета неактивное носительство HBsAg может перейти в активную форму гепатита «В».
Вторая форма — хронический активный гепатит В. Она характеризуется наличием большого количества вирусных частиц в крови, наличием воспаления в печени, что отражается в изменении так называемых печеночных проб (или ферментов), прогрессирующим течением с риском развития цирроза и рака печени. В последние годы установлено, что чем выше концентрация вируса в крови, или «вирусная нагрузка», тем выше риск развития цирроза и рака печени.
Различить эти две формы на основании самочувствия больного, только клинических признаков болезни (которые, как и при неактивном носительстве, могут полностью отсутствовать у больного хроническим гепатитом В) невозможно.
Лабораторные анализы на выявление заболеваний печени
Оценку работы печени помогает сделать биохимический анализ крови. Забор делается натощак в клинике, а через несколько дней специалист расшифрует результаты. К основным показателям относят:
Билирубин. Это главный антиоксидант, пигмент желчи, образуемый при распаде гемоглобина. Содержится в общей, свободной и связанной фракции. Первый в 96% находится в комплексе с альбумином, в 4% – с глюкуроновой кислотой. При закупорки печёночных протоков, воспалении печени билирубин повышается. Разрушение свободного билирубина происходит в печени, а выведение связанного производится через почки. При нарушении работы органа концентрация билирубина в крови увеличивается. Этот пигмент токсичен, поэтому его увеличение вызывает ухудшение самочувствия.
Уровень билирубина в крови свидетельствует о нарушении работу печени и почек. АСТ и АЛТ. Ферменты, синтезируемые печенью. У здорового человека содержится в крови в небольшом количестве, но при распаде клеток печени показатели значительно увеличиваются, а при нарушении работы сердца поднимается АСТ.
Щелочная фосфатаза. Это компонент мембраны клеток, участвует в фосфорно-кальциевом обмене. Её концентрация увеличивается при различных процессах в печени и других органах, понижается при разрушении костной ткани, пониженной функциональности щитовидной железы, при малокровии.
Холестерин. Это низкоплотный липид, производимый печенью и идёт на синтез желчи, клеточных мембран и пр. В сутки печенью вырабатывается около 1 грамма холестерина, и этого достаточно для потребностей организма. В печёночных протоках из молекул низкоплотного холестерина образуется желчная кислота, которая всасывается в кровь после соединения с протеинами. Излишки липидов выводятся из организма через кал.
При нарушении работы печени концентрация холестерина увеличиваются. Это приводит к развитию сердечно-сосудистых заболеваний и ожирения. Наиболее опасным последствием избытка низкоплотного холестерина является жировой гепатоз.
Со временем при постоянном высоком холестерине развивается атеросклероз, поражающий сосуды и артерии и приводящий к инфаркту или инсульту.
Расшифровку анализов проводит только врач, потому что в разных лабораториях приняты разные единицы измерения. При жировом гепатозе печени повышается уровень билирубина и понижается альбумин в крови.
Список используемой литературы
- С. В. Шахиджанова, Т. С. Пустовитова, «Некоторые аспекты диагностики очаговой патологии печени», журнал «Визуализация в клинике» N19, декабрь 2001.
- А.З. Гусейнов, Т.А. Гусейнов, «Современная диагностика опухолей печени», Вестник новых медицинских технологий, электронный журнал – 2016 – N 4, Тула.
- Ж.Н. Кыжыров, Б.Б. Баймаханов, М.М. Сахипов, А.Т. Чорманов, Н.Н. Биржанбеков, Е. Серикулы, «Диагностика очаговых заболеваний печени», Вестник №1, 2016, Казань.
- С.Н. Бердников, В.Н. Шолохов, Ю.И. Патютко, М.С. Махотина, Е.С. Чучуев, К.Э. Абиров, «Комплексная эластография и эластометрия в дифференциальной диагностике гиперэхогенных образований печени», Журнал: SonoAce Ultrasound №25, Москва.
- О.М. Курзанцева, «Некоторые аспекты диагностики фокальной нодулярной гиперплазии печени (фибронодулярной гиперплазии)», Журнал: SonoAce Ultrasound №30, Кемерово.
Патогенез (что происходит?) во время Липоматоза:
По распространению липоматоз может быть общим и местным (регионарным), по характеру процесса — диффузным, узловатым и диффузно-узловатым.
Развитие липоматоза связывают с локализованным дефектом липолиза (разрушения жировых отложений). Дискутируется роль заболеваний печени, поджелудочной железы, гипофункции щитовидной железы и гипофиза. Часто липоматоз развивается на фоне алкоголизма, диабета, злокачественных опухолей верхних дыхательных путей. Описываются семейные случаи с аутосомно-доминантным наследованием липоматоза. Липоматоз чаще развивается у мужчин. Основные симптомы развиваются медленно. В одних случаях с самого начала наблюдается формирование в подкожной клетчатке болезненных опухолей. В других — им предшествуют общая слабость, нарушения сна, памяти, головные боли и головокружения, неопределенные боли в разных частях тела. Могут наблюдаться ипохондрия, депрессивное состояние. Лишь в дальнейшем появляются опухоли. Липомы могут быть безболезненными, гистологически они соответствуют нормальной жировой ткани. Адипоциты липом проявляют большую устойчивость по отношению к липолитическим факторам, они не уменьшаются даже у исхудавших лиц. Описаны липомы, развивающиеся в пределах внутренних органов.
Что можно есть
Несмотря на то, что список запрещенных продуктов довольно велик, рацион больного все равно разнообразен. Из разрешенных продуктов можно готовить вкусные и питательные блюда, которые не будут создавать нагрузку на поджелудочную железу. Главное, они должны быть приготовлены без обжаривания. Мясо рекомендуется хорошо измельчать, лучше делать из него суфле, пудинги или паровые котлеты. Овощи нужно варить или запекать. Фрукты тоже употребляются в виде компота или запеченные.
Что же разрешается при панкреатите :
-
морковь, свекла, кабачки, брокколи, цветная капуста, картофель в супах или запеканках;
-
крупяные или овощные супы;
-
говядина, телятина, курицы или индюшка без кожи для приготовления котлет, фрикаделек, суфле, паштетов;
-
отварная или запеченная нежирная рыба;
-
каши на воде или разбавленном молоке из гречи, риса, овсянки, манки;
-
макароны;
-
нежирные молочные продукты без сахара, натуральный творог и молодой сыр;
-
подсушенный белый хлеб;
-
яйца только в виде парового белкового омлета;
-
из фруктов – груши, яблоки, бананы, персики, некислые ягоды в компотах или запеченном виде;
-
галетное печенье, сухарики;
-
чай из трав.
Из этих продуктов можно приготовить много блюд. Это картофельное пюре, овощное рагу, запеканки с овощами, протертые супы с крупами, овощами или макаронами, отварная рыба или куриная грудка. Допустимо готовить паровые котлеты или тефтели, паштеты, плов, салаты из вареных овощей с оливковым маслом без соленых огурцов. В процессе приготовления нужно использовать минимум соли и сахара, не применять приправы. Сливочное масло допустимо только для добавления в кашу.
Гиперэхогенные образования на УЗИ
Практически всегда плотные гиперэхогенные образования в печени – это метастазы. При раке толстой кишки они кальцинируются, при раке молочной железы имеют гипоэхогенную тень. Также при метастазах увеличены лимфоузлы, что вызывает расширение протоков. Но даже при наличии всех эхо-признаков рака пациенту не выносится окончательный диагноз. Он направляется на дальнейшее, более детальное обследование.
Что не видно на УЗИ: камни в печени
Гепатолитаз — это образование камней в печени из сгустков желчи, которая по каким-то причинам не может пройти по протокам, густеет и застаивается. Из-за того, что печень не имеет нервных окончаний, камни долгое время не дают о себе знать.
Ультразвуковая диагностика является малоинформативной из-за специфического расположения органа.
Печень перекрывается рёберной дугой, поэтому камни в протоках датчик не визуализирует. единственным методом диагностики остаётся МРТ и биохимический анализ крови. При камнях значительно повышается билирубин, что указывает на застой желчи. МРТ показывает точное расположение и размеры камней.
Непаразитарные кисты печени
Непаразитарные кисты печени — это разнообразные формы, объединяемые по одному общему признаку — образованию в печени полости (или полостей), заполненных жидкостью. Развиваются кисты из зачатков желчных ходов и превращаются в полости, выстланные изнутри эпителием, который продуцирует жидкость. Встречаются у 5-6% населения. При этом заболевание встречается в 3-5 раз чаще у женщин и проявляет себя в возрасте от 40 до 55 лет. Выявляются, как правило, случайно при ультразвуковом исследовании или компьютерной томографии.
Одиночная киста печени представляет собой образование в печени округлой формы.
Множественные кисты характеризуются поражением не более 30% ткани печени, с преимущественным расположением в одной, реже в обеих долях с сохранением ткани печени между ними.
Ложные кисты печени развиваются после травматического повреждения печени, их стенка состоит из фиброзно-изменённой ткани печени. Ложные кисты печени могут также образовываться после лечения абсцесса печени, удаления эхинококковой кисты (эхинококкэктомии). Содержимое кист печени представляет собой светлую прозрачную или бурую прозрачную жидкость с примесью крови или желчи. Они чаще встречаются в левой доле печени.
Для поликистоза печени характерно кистозное замещение не менее 60% ткани печени с обязательным расположением кист в обеих долях печени и отсутствием ткани печени между стенками кист.
Главной особенностью непаразитарных кист печени является их преимущественно бессимптомное течение. Проявления болезни (боли в правом подрёберье и других отделах живота) отмечаются редко и связаны с растяжением капсулы печени или брюшной стенки, а также со сдавлением близлежащих органов и желчных протоков.
Определяющими в постановке диагноза являются инструментальные методы исследования. Традиционно, обнаружение у больных очаговых поражений печени является случайной находкой при такой, казалось бы, обыденной процедуре, как ультразвуковое исследование органов брюшной полости, либо на КТ или МРТ.
При динамическом наблюдении пациентов с кистами печени отмечено, что кисты имеют тенденцию к постоянному росту. По мере роста кисты вохрастает опасность возникновения осложнений (кровотечение, кровоизлияние, разрыв кисты).
Гемангиома
Гемангиомы многими авторами считаются самыми частыми доброкачественными сосудистыми опухолями печени мезенхимального происхождения, встречающимися в различных возрастных группах. Капиллярная гемангиома состоит из сплетения большого количества ветвящихся сосудов капиллярного типа с узким просветом и не обладающих направленным или с очень медленным кровотоком, 90% площади сосудистого русла составляют венозные каверны. Кавернозные гемангиомы встречаются чаще, чем капиллярные, в ряде случаев имеет место смешанный тип. По мнению большинства авторов, гемангиомы обычно не проявляются клинически и относительно чаще выявляются у женщин.
При УЗИ небольшие (до 3,0 см) гемангиомы выглядят как однородные гиперэхогенные образования с четкими контурами. В ряде случаев эхогенность гемангиом может быть снижена, а контуры выглядеть размыто. В некоторых гемангиомах может отчетливо визуализироваться псевдокапсула в виде гипоэхогенного ободка, что затрудняет их дифференциальную диагностику с метастазами. Перспективу улучшения диагностики многие исследователи проблемы связывают с применением внутривенного контрастирования специальными эхоконтрастными препаратами.
Капиллярная гемангиома печени — однородный гиперэхогенный очаг менее 3 см с четкими границами.
Две кавернозных гемангиомы печени.
Симптомы Подострого тиреоидита (тиреоидита де Кервена):
Подострый тиреоидит может начинаться остро с подъема температуры тела до 38 градусов, болей в области шеи, усиливающихся при глотании, отдающих в ухо, нижнюю челюсть, слабости, ухудшения самочувствия. Но чаще болезнь начинается постепенно с легкого недомогания, неприятных ощущений в области шеи, щитовидной железы, неприятных ощущений при глотании. При наклонах головы и поворотах шеи возникают боли и неприятные ощущения. Могут появиться боли при жевании, особенно твердой пищи. Одна из долей щитовидной железы увеличена в размерах и болезненна при прощупывании. Обычно соседние лимфатические узлы не увеличены.
Боли в щитовидной железе почти у половины больных сопровождаются тиреотоксикозом. Тиреотоксикоз всегда бывает средней или легкой степени. Симптомы со стороны кожи, глаз, сердечно-сосудистой системы отсутствуют. Пациенты жалуются на потливость, учащение частоты сердечных сокращений, дрожание пальцев рук, бессонницу, боли в суставах. Вследствие избыточного количества в крови тиреоидных гормонов (тироксин, трийодтиронин) снижается выделение гипоталамусом гормона тиротропина, который оказывает стимулирующее действие на щитовидную железу. В условиях отсутствия тиротропина функция оставшейся большей части щитовидной железы снижается и во второй фазе болезни наступает гипотиреоз. То есть снижение количества гормонов щитовидной железы в организме. Обычно гипотиреоз не бывает выраженным и длительным. Постепенно нормальный уровень гормонов в крови сохраняется. Длительность заболевания составляет от 2 до 6 месяцев.
Стадии подострого тиреоидита
Начальная, или острая, стадия продолжается 4-8 недель и характеризуется болью в области щитовидной железы, ее болезненностью при пальпации, снижением поглощения радиоактивного йода щитовидной железой и в некоторых случаях тиреотоксикозом. Начальную стадию подострого гранулематозного тиреоидита также называют тиреотоксической.
Во время острой стадии запасы тиреоидных гормонов в щитовидной железе постепенно истощаются. Когда поступление гормонов из разрушенных фолликулов в кровь прекращается, начинается вторая, или эутиреоидная, стадия болезни.
У многих больных эутиреоз сохраняется, но при тяжелом течении заболевания из-за истощения запасов тиреоидных гормонов и снижения числа функционально активных тироцитов может наступить гипотиреоидная стадия. Она характеризуется биохимическими и в некоторых случаях клиническими признаками гипотиреоза. В начале гипотиреоидной стадии поглощение радиоактивного йода щитовидной железой снижено, но в середине или ближе к концу этой стадии (по мере восстановления структуры и функции железы) этот показатель постепенно возрастает
Гипотиреоидная стадия сменяется стадией выздоровления, в течение которой окончательно восстанавливается структура и секреторная функция щитовидной железы. На этой стадии уровни общего T3 и общего T4 нормальные, но поглощение радиоактивного йода щитовидной железой может временно возрастать из-за усиленного захвата йода регенерирующими фолликулами. Надо подчеркнуть, что исследование поглощения радиоактивного йода щитовидной железой необходимо только для подтверждения диагноза подострого гранулематозного тиреоидита; после установления диагноза проводить его необязательно.
Стойкий гипотиреоз после перенесенного подострого гранулематозного тиреоидита наблюдается очень редко; почти у всех больных функция щитовидной железы полностью восстанавливается (эутиреоз). Однако недавно появилось сообщение о повышении чувствительности щитовидной железы больных, ранее перенесших подострый гранулематозный тиреоидит, к ингибирующему действию йодсодержащих лекарственных средств. Таким образом, у больных, перенесших подострый гранулематозный тиреоидит, следует проверить функцию щитовидной железы перед назначением йодсодержащих препаратов.
Какие существуют заболевания печени
В зависимости от провоцирующего фактора болезни печени делятся на 4 группы:
Вызванные воздействием инородного микроорганизма (вирусные, бактериальные и паразитные).
Гепатит является самым распространённым вирусным заболеванием печени. Он имеет 6 разновидностей, каждая из которых характерна для определённого региона планеты.
- Гепатит А (болезнь Боткина) встречается в 28% случаев. Он передаётся через немытые руки, при питье или купании в заражённых водах, а также через кровь. Наиболее распространён в странах Латинской Америки, Африки и Юго-Восточной Азии.
- Гепатитом В страдает 18% от общего количества инфицированных, и это самый распространённый вид гепатита в России. Он передаётся через кровь, а также при родах от матери ребёнку.
- Гепатит С передаётся во время незащищённого сексуального контакта или при родах. Он имеет самые тяжёлые последствия для печени.
Остальные три разновидности вируса являются сопутствующими трём основным. Наиболее опасны гепатит В и гепатит С, они приводят к разрушению печени и смерти человека.
Вызванные нарушением обмена веществ:
Жировой гепатоз заключается в отмирании функциональных клеток печени гепатоцитов вследствие их поражения клетками жира. Это происходит по причине метаболических нарушений, когда поступивший с пищей жир накапливается в печени, вызывая воспаление и некроз клеток. В итоге они заменяются соединительной тканью, нарушая нормальную работу органа.
Жировой гепатоз имеет различную природу: у людей, страдающих алкогольной зависимостью, жировые клетки скапливаются в результате гибели клеток печени под воздействием альдегидов.
Холестатический гепатоз возникает как следствие избытка “вредного” холестерина. Неалкогольный гепатоз в 65% встречается у людей, имеющих превышение массы тела. Также у 1% женщин, ожидающих ребёнка, возникает гепатоз беременных.
Вызванные воспалительным процессом в печени:
Цирроз печени – это воспаление органа, при котором паренхима (губчатая ткань) заменяется стромой (соединительной тканью). В 70% случаев цирроз является следствием злоупотребления алкоголем, остальное – это результат поражения вирусами, паразитами или инфекциями. Цирроз возникает и вследствие тяжёлой интоксикации, например, при употреблении ядовитых грибов. Однако в 10% случаев невозможно установить точную причину возникновения цирроза печени.
Преимущества обращения в МЕДСИ
Опытные специалисты. Наши врачи располагают всеми навыками и знаниями для лечения гидронефроза почек у взрослых и детей. Специалисты работают в соответствии с международными стандартами и применяют органосохраняющие методики
Возможности для комплексной диагностики. Перед началом лечения гидронефроза почки у взрослых и детей проводится обследование, оценивающее причину возникновения симптомов, определяющее степень поражения и другие особенности течения заболевания. Мы располагаем современным оборудованием экспертного класса. Оно позволяет выявлять патологии на ранних стадиях
Индивидуальные методики терапии. Они подбираются в соответствии с результатами обследования пациента, после анализа лабораторных и инструментальных данных
Щадящие методики оперативного лечения. Для терапии применяются возможности эндоскопии, микрохирургии и лапароскопии. При возможности операции проводятся через небольшие проколы, в том числе с использованием роботизированных технологий
Современный стационар. Мы располагаем высокотехнологичными операционными с инновационным оборудованием от ведущих производителей. В стационарах пациентам предоставляется сбалансированное питание и круглосуточный уход
Быстрое восстановление после вмешательств
Особое внимание уделяется новой философии ведения больного после операции (фаст трэк), предполагающей максимально быстрое возвращение к активной жизни
Комфорт посещения клиник. Они располагаются недалеко от метро
Это позволяет посещать клиники МЕДСИ жителям любых районов Москвы. Мы позаботились об отсутствии очередей, чтобы вам не пришлось долго ждать приема
Чтобы пройти лечение гидронефроза почек у взрослых и детей в наших клиниках, позвоните по номеру (495) 7-800-500
. Наш специалист ответит на все вопросы и предложит удобное время для консультации с врачом. Также запись на прием возможна через приложение SmartMed.
Специализированные центры
Центр Компетенции «Урология, андрология и онкоурология»
- Стандарты Международной Ассоциации урологов
- Высокоточная диагностика на ультрасовременном оборудовании
- Современные высокотехнологичные операционные и стационары
Подробнее
Источники
- Fatty Liver, Medscape. Updated: Apr 12, 2018, author: Emily Tommolino, MD http://emedicine.medscape.com/article/175472-overview
- Nonalcoholic fatty liver disease. Overview, Mayo Clinic — http://www.mayoclinic.org/diseases-conditions/nonalcoholic-fatty-liver-disease/home/ovc-20211638
- Fatty Liver By Steven K. Herrine , MD, Sidney Kimmel Medical College at Thomas Jefferson University, Merck Manual —http://www.merckmanuals.com/home/liver-and-gallbladder-disorders/manifestations-of-liver-disease/fatty-liver
- Pancreatic lipomatosis, Dr Ayla Al Kabbani and Dr Yuranga Weerakkody —https://radiopaedia.org/articles/pancreatic-lipomatosis