Диагностика и выбор метода лечения сахарного диабета 2 типа
Содержание:
- Роль и эксклюзивность метода CGMS
- Как развивается диабет II типа
- Сахарный диабет 1 типа
- Операция. Особенности проведения и противопоказания
- Применение инсулина при беременности
- Зачем нужен мониторинг уровня сахара в крови?
- Роль глюкозы в организме
- Биохимический анализ крови: нарушения у диабетиков
- 3.Причины, симптомы и диагностика заболевания
- Типы сахарного диабета
- Тема 8. Критерии компенсации диабета
- Что такое диабет
- 1.Что такое диабет 2 типа?
- Как диагностируется диабет
- Диагностика сахарного диабета
Роль и эксклюзивность метода CGMS
Любая корректировка терапии может основываться только на достоверных данных, и метод CGMS становится неотъемлемой частью ведения пациентов с нарушенным углеводным обменом. Надо отметить, что возможности применения метода не ограничиваются только пациентами
с сахарным диабетом. С его помощью можно диагностировать гипогликемические состояния у людей, не страдающих СД, а также проанализировать изменения гликемии у пациентов с ожирением и обнаружить нарушения углеводного обмена на самых ранних стадиях.
У пациентов с сахарным диабетом методика используется для диагностики следующих состояний:
- постпрандиальная гипергликемия, позволяющая оценить эффективность сахароснижающей терапии и скорость всасывания различных углеводов;
- ночные гипогликемии;
- реакция сахара крови на физическую нагрузку;
- скрытые бессимптомные гипогликемии и т.д.
Собранная и проанализированная информация дает возможность индивидуально корректировать терапию, периодичность и время приема сахароснижающих средств, график и степень физической активности и, конечно же, питание, его качественные и количественные характеристики.
Повторное мониторирование гликемии после коррекции терапии позволяет объективно оценить эффективность изменений (рис.7).
Рис.7: Данные CGMS после коррекции терапии и режима: достигнуты целевые значения гликемии
Как развивается диабет II типа
Одна из причин диабета 2 типа — лишний вес и ожирение вследствие нездорового образа жизни. У людей, чья масса тела превышает нормы в более чем 2 раза, риск развития гипергликемии повышается в 10 раз. Помимо этого, болезнь развивается на фоне атеросклеротического поражения сосудов.
Помимо возрастного диабета, выделяют следующие категории диабета 2 типа:
- Гестационный диабет. Он встречается у беременных женщин, у которых раньше уровень сахара в крови был в норме. Возникает в 9% случаев беременностей на 3-м триместре. Чем старше женщина, тем выше риск развития гестационного диабета. Болезнь может развиться до инсулинозависимой формы, но, в отличие от диабета 1 и 2 типа, она проходит с рождением малыша. Беременные с гестационным диабетом должны регулярно сдавать кровь на сахар, повторив анализы несколько раз после родов.
- Детский диабет. Диагностируется у маленьких детей и у подростков до 15 лет. Имеет наследственный характер, также провоцируется нарушением режима питания. Детям до 3-х лет противопоказана сладкая газированная вода, шоколад и т.д., Но некоторые родители не понимая, чем грозит баловство, разрешают есть своим чадам конфеты каждый день, уменьшая количество здоровой пищи. Как результат возникает инсулинозависимый диабет. Также у деток появляется гипергликемия после перенесённого заболевания, например, пневмонии или частых простуд и инфекций. Тяжёлые вирусы (грипп, краснуха) также способствуют развитию болезни.
Сахарный диабет 1 типа
Сахарный диабет 1 типа (инсулинзависимый диабет) возникает вследствие прямого разрушения клеток поджелудочной железы, производящих гормон инсулин. Вследствие уменьшения числа бета-клеток островков Лангерганса происходит снижение концентрации инсулина в крови. Недостаточность инсулина приводит к нарушению поступления глюкозы из крови внутрь клеток человеческого тела. Возникает странная ситуация – в крови больного сахарным диабетом 1 типа глюкозы много, а клетки «голодают». Разрушение клеток происходит из-за агрессии собственной иммунной системы пациента против островков Лангерганса, либо вследствие воздействия вирусных факторов, интоксикации вредными веществами, поражения ткани поджелудочной железы при развитии в ней опухолей либо при травме, удаления ткани поджелудочной железы при хирургических операциях
При иммунной форме сахарного диабета важное значение имеет наследственность – при наличии диабета у кого-либо из родителей вероятность его появления у детей значительно повышена по сравнению со средним риском в популяции. Разрушение клеток носит необратимый характер, поэтому излечиться от сахарного диабета 1 типа невозможно
Единственным способом исправления ситуации является введение инсулина, которое до сих пор возможно только парентеральным (инъекционным) путем. Препаратов инсулина для приема через рот до сих пор не создано.
Сахарный диабет 1 типа проявляется обычно в детском или подростковом возрасте. Начало заболевания обычно бурное, с развитием кетоацидоза и значительным повышением уровня глюкозы крови. Пациенты нередко узнают о своем заболевании при попадании в клинику для интенсивной терапии. Лечение сразу начинается с введения инсулина. Других способов лечения сахарного диабета 1 типа не существует, промедление с назначением терапии может привести пациента к быстрой гибели вследствие диабетической комы.
В лечении сахарного диабета 1 типа важное значение имеют использующиеся препараты инсулина и схема их введения. Качество компенсации диабета улучшается при использовании автоматизированных инсулиновых помп, дозирующих инсулин по предварительно назначенной программе.
Операция. Особенности проведения и противопоказания
Несколько слов об особенностях самих операций.
На сегодняшний день подобные операции выполняются открытым способом, т.е. через разрез на передней брюшной стенке. В скорой перспективе подобные операции будут и в нашем Центре выполняться лапароскопическим способом, т.е. через несколько проколов, без больших разрезов. Такие операции уже делаются в мире. Пациенты обследуются амбулаторно и поступают в стационар обычно накануне операции. Все операции выполняются под общим наркозом. Пациенты начинают ходить со следующего дня после операции. Послеоперационное пребывание в стационаре составляет 5-6 дней.
Каков риск самой операции и имеются ли противопоказания к хирургическому лечению?
Безусловно, любое хирургическое вмешательство несет в себе элемент риска. Названные операции относятся к числу достаточно сложных. К тому же у больных, страдающих сахарным диабетом, имеется повышенная опасность воспалительных осложнений, у них замедлены процессы заживления ран. Вместе с тем, говоря о риске вообще, мы в первую очередь подчеркиваем, что риск развития смертельно опасных осложнений при некорригированном диабете (инфаркта, инсульта, почечной недостаточности, слепоты и др.) существенно выше, чем риск проведения операции.
Противопоказаниями к выполнению подобных операций являются тяжелые необратимые изменения со стороны жизненно важных органов (сердца, печени, легких, почек). В качестве серьезных противопоказаний мы рассматриваем курение и алкоголизм. Больные, у которых имеются воспалительные изменения со стороны пищевода, желудка и 12- перстной кишки, нуждаются в непродолжительной подготовке.
Нуждается ли пациент в дополнительном лечении после операции?
После операций желудочного или билиопанкреатического шунтирования необходим пожизненный прием минеральных и витаминных добавок. Это условие проведения операции. В первые 2-3 месяца после операции иногда профилактически назначаются противоязвенные препараты. Если имеется в виду необходимость лечения сахароснижающими препаратами, они могут понадобиться лишь в первые дни послеоперационного периода.
Применение инсулина при беременности
Рискам развития сахарного диабета на фоне беременности, равно как и ведению беременности у женщины с уже подтвержденным диагнозом, уделяется особое внимание. К общим рекомендациям относят:
ведение беременности специалистами из разных областей медицины (акушер-гинеколог, эндокринолог, диетолог, возможно прочие);
соблюдение специально разработанной диеты — калорийность суточного рациона рассчитывается в 30-35 ккал/кг идеальной массы тела (в среднем 1800-2400 ккал); 40-45% калорийности отводится на углеводы, 20-30% — на белки и 30% — на жиры; важно исключить легкоусвояемые углеводы, принимать пищу 5-6 раз в день с 2-3-часовыми интервалами; прибавка массы тела не должна превышать 10 кг, а при наличии ожирения — 7 кг;
соблюдение режима физической активности, избегание чрезмерных физических и эмоциональных усилий;
посещение женской гинеколога и эндокринолога дважды в неделю в первой половине беременности и еженедельно во второй;
проведение УЗИ на 15-20 неделе для исключения грубых пороков развития, на 20-23 неделе для исключения пороков сердца, на 28-32 неделе для раннего выявления макросомии, задержки внутриутробного развития плода, оценки объема околоплодных вод, в канун родов для исключения макросомии плода и решения вопроса о тактике ведения родов;
определение уровня альфа-фетопротеина в сыворотке крови на 15-20 неделе, периодическое определение уровня гликолизированного гемоглобина, повторная офтальмоскопия в третьем триместре для решения вопроса о возможности физиологического ведения родов.
Выбору сахароснижающих препаратов для назначения беременным отводится особое внимание. Пероральные сахароснижающие препараты не рекомендованы, а потому инсулин оказывается единственным сахароснижающим средством в данной ситуации
На сегодняшний день инсулин лизпро по риску применения во время беременности относят к классу В, а инсулин аспарт и инсулин гларгин — к классу С; их использование во время беременности остается темой для обсуждений.
Гестационный сахарный диабет изначально является поводом для компенсирующей диетотерапии и лишь при неэффективности диетических мероприятий назначается инсулинотерапия, идеальный — интенсивная схема.
При наличии у беременной сахарного диабета в анамнезе (любого типа) интенсивная инсулинотерапия является методом выбора, поскольку способна предотвратить неблагоприятное воздействие гипергликемии на организм матери и ребенка. Традиционно введение инсулина осуществляют с помощью инсулиновых шприцев (используют флаконы с концентрацией инсулина 100 ЕД/мл).
Адекватно составленная инсулинотерапия женщине в период беременности позволяет предотвратить развитие осложнений и у нее, и у плода. Цель таковой — максимально приблизить обмен глюкозы к нормальному и не допустить при этом гипергликемии, кетоацидоза или тяжелой гипогликемии.
Поддержание уровня глюкозы в крови обеспечивается посредством применения человеческого инсулина. Начальную дозу инсулина рассчитывают с учетом массы тела женщины и срока беременности. Так, в I триместре она может быть равна 0,6 ЕД/кг, во II триместре — 0,7 ЕД/кг и в III триместре — 0,8 ЕД/кг. Для беременных с низкой массой тела начальные суточные дозировки препарата могут составлять 0,4; 0,5 и 0,6 ЕД/кг соответственно триместрам.
Обычно 2/3 общей суточной дозы инсулина вводят перед завтраком, 1/3 — перед ужином. Примерно треть утренней дозы приходится на инсулин короткого действия, 2/3 — на инсулин средней длительности действия.
В период родовой деятельности показано применение дробных дозировок инсулина с параллельным контролем гликемии, коррекцией ее уровня 5%-ым раствором глюкозы внутривенно. В день родов начальная доза инсулина может составлять ¼ от суточной с последующим внутривенным введением по 2-3 ЕД/ч вместе с 100-150мл 5%-ого раствора глюкозы и параллельным контролем гликемии. После родов дозу инсулина вдвое-втрое уменьшают.
При оперативном родоразрешении в день операции больную не кормят и ей не вводят инсулин. Во время операции при гликемии менее 8 ммоль/л инсулин не вводят, а при гликемии более 8 ммоль/л коррекцию производят простым инсулином короткого действия. На 4-5-е сутки после операции больную переводят на препараты пролонгированного действия.
Зачем нужен мониторинг уровня сахара в крови?
Как важен самоконтроль для диабетика? Сахар в крови ─ очень вариабельный показатель. Он реагирует на любые, даже незаметные для самого пациента изменения окружающей и внутренней среды, участвуя в механизмах адаптации организма. Очень важны любые изменения
этого показателя — повышение (гипергликемия) или снижение ниже нормы (гипогликемия).
Состояние гипергликемии может быть спровоцировано следующими факторами:
- прием углеводистой пищи;
- эмоциональный стресс;
- длительная тяжелая физическая работа;
- повышение температуры тела и артериального давления;
- обострение хронического заболевания или острая патология — состояния, сопровождающиеся выработкой контринсулярных гормонов…
…и наоборот:
- умеренная физическая работа;
- голодание или отсутствие приема углеводистой пищи.
Нарушение функции эндокринных желез (гипотиреоз, гипокортицизм) приводит к снижению сахара в крови (гипогликемии). Если у здорового человека в подобных ситуациях нормализация концентрации глюкозы происходит за счет изменения внутренних
механизмов регуляции, то пациенту с сахарным диабетом требуется проведение коррекции самостоятельно или с участием медицинского персонала. В противном случае отсутствие или несвоевременность этих мероприятий могут привести к трагическим последствиям.
Важно знать, что длительная гипергликемия, связанная с нарушением питания, недостаточной физической нагрузкой или неадекватной дозой сахароснижающих средств, ведет к хроническому необратимому поражению органов-мишеней, ускоряя патологические процессы
и приводя к развитию осложнений (ангиопатия, нефропатия, ретинопатия, гастропатия и т.п.). Опасными являются и частые большие колебания от гипо- до гипергликемии
Роль глюкозы в организме
Давайте поговорим непосредственно о глюкозе. Какую роль она играет в организме?
Глюкоза – осмотически активное вещество. Это означает, что при возрастании ее содержания в крови, вода из тканей поступает в кровь, что приводит к относительному обезвоживанию (дегидратации). Чтобы компенсировать этот опасный потенциальный эффект, почки начинают выводить глюкозу с мочой (обычно это 10,0 –11,0 ммоль/л – почечный порог). При этом организм теряет важный источник энергии, который представляет собой глюкоза
У каждого свой почечный порог, который важно знать. Несмотря на значительные колебания в поступлении и утилизации глюкозы в течение дня, ее уровень в крови обычно не поднимается выше 8,0 и не опускается ниже 3,5 ммоль/л, нормальное содержание глюкозы в крови натощак 3,5-5-6 ммоль/л, не натощак – 3,5-8.0 ммоль/л
Биохимический анализ крови: нарушения у диабетиков
Биохимический анализ в отличие от анализа на глюкозу берётся из вены, а не “из пальца”, а также показывает выявляет нарушение толерантности к глюкозе. Норма — показатель 6,1 ммоль/литр, а цифра 7 ммоль/л говорит о сахарном диабете.
Биохимия крови отображает уровень гликированного гемоглобина — соединения железа с глюкозой. Показатель характеризует средний уровень концентрации сахара в крови на протяжении последнего месяца. Нормой считается показатель ниже 7%.
Холестерин — ещё один необходимый компонент, без которого сосуды теряют эластичность. Но избыток этого вещества говорит о нарушении метаболизма и риске развития сахарного диабета. К тому же при гипергликемии повышается риск инсультов из-за закупорки сосудов холестериновыми бляшками.
Титратриглициды — жирные кислоты, подпитывающие клетки организма. Их концентрация увеличивается при инсулинозависимом типе диабета, поэтому стоит побеспокоиться о своём здоровье, если показатели превысят норму в 0,40-2,71 ммоль/л у женщины и 0,5-3,7 ммоль/л у мужчин.
Липопротеиды — это белково-жировые нерастворимые соединения, задача которых заключается в переносе питательных жироподобных веществ к клеткам и тканям. При диабете липопротеиды прилипают к стенкам сосудов, нарушают циркуляцию крови, вызывая онемение конечностей. При диабете 1 типа показатели остаются в норме, а при 2 типе липопротеиды низкой плотности повышаются (норма 2,1-4,7 ммоль/л), а высокой плотности (норма 0,7-1,7 ммоль/л) значительно понижаются.
Инсулин — самый главный гормон, отвечающий за расщепление сахара из крови. При диабете 2 типа он остаётся в норме (3-30 мкЕд/мл), а при диабете 1 типа понижается. Повышение показателей говорит о развитии опухоли поджелудочной железы.
Альбумины и глобулины — белки, входящие в состав сыворотки крови, имеют заниженные показатели при диабете. Нормой считается соотношение альбумина/глобулина от 1,7:1 до 2,2:1. Количество альбумина у диабетиков составляет ниже 35 г/л, глобулина — ниже 18 г/л.
3.Причины, симптомы и диагностика заболевания
Причины сахарного диабета 2 типа
Хотя диабет 2 типа встречается чаще, чем диабет 1 типа, его причины понятны еще меньше. Вероятно, сахарный диабет 2 типа может быть связан со многими факторами, в том числе с наследственностью (хотя механизм наследования болезни точно не известен).
Симптомы сахарного диабета 2 типа
Очень часто люди с сахарным диабетом 2 типа не имеют никаких симптомов болезни. Но если они появляются, то признаки диабета могут быть такими:
- Повышенная жажда;
- Более частое чувство голода, в том числе чувство голода после еды;
- Сухость во рту;
- Тошнота, иногда рвота;
- Учащенное мочеиспускание;
- Усталость, повышенная утомляемость;
- Нечеткость зрения;
- Онемение или покалывание в руках и ногах;
- Частые инфекции кожи, мочевыводящих путей;
- Медленно заживающие раны.
В очень редких случаях диагностировать диабет 2 типа удается только после наступления диабетической комы.
Диагностика сахарного диабета 2 типа
Для диагностики сахарного диабета 2 типа врач, прежде всего, проверит уровень глюкозы в крови. Для этого делается или обычный анализ крови, или более сложное исследование – двухчасовой скрининг-тест толерантности к глюкозе. Также может быть сделан специальный анализ крови, который покажет Ваш средний уровень сахара в крови в течение последних двух-трех месяцев. Анализ мочи на содержание кетонов также является одним из способов диагностики сахарного диабета 2 типа.
Типы сахарного диабета
Первые два типа сахарного диабета, описанные ниже, являются наиболее распространенными.
Сахарный диабет 1 типа
Т.н. инсулинозависимый тип диабета, при котором происходит разрушение клеток поджелудочной железы, вырабатывающих гормон инсулин (β-клеток).
Главной причиной этого разрушения является развитие аутоиммунного поражения тех участков поджелудочной железы, где вырабатывается инсулин.
Способствуют развитию патологической иммунной реакции:
- генетическая предрасположенность
- вирусные инфекции
- травмы
- неправильное питание
- факторы окружающей среды
- острые и хронические стрессы
Этот процесс может несколько лет протекать незаметно для пациента. Прежде чем сахарный диабет проявится и даст о себе знать, успевает погибнуть более 90% инсулинопродуцирующих клеток. Это необратимо; остановить гибель этих клеток в современных условиях невозможно. 1 тип сахарного диабета — это тяжелая форма болезни. Без лечения сахарного диабета 1 типа (то есть, без введения инсулина) больные погибают.
Сахарный диабет 2 типа
Сахарный диабет 2 типа (инсулинонезависимый) характерен тем, что поджелудочная железа выделяет инсулин, иногда даже в большом количестве, однако клетки организма слабо воспринимают его действие.
Заболевание тесно связано с ожирением, т.к. на фоне избыточного веса возникает своеобразная «нечувствительность» тканей организма к действию своего собственного инсулина. Чтобы перекрыть сниженную восприимчивость клеток к инсулину, выработка этого гормона в поджелудочной железе усиливается. На начальных этапах — это защитная реакция, направленная на недопущение повышения уровня сахара в крови, но если невнимательно отнестись к лечению, то возникает явный сахарный диабет.
Сахарный диабет 2 типа, как правило, не сопровождается яркими клиническими проявлениями. Он до поры до времени протекает очень тихо, но это не отменяет вредоносности болезни. Редко бывает изнуряющая сухость во рту и жажда, нет резкого снижения массы тела; уровень сахара в крови хоть и стабильно выше нормы, но все же не в такой степени, как при сахарном диабете 1 типа.
Нередко сахарный диабет 2 типа, протекавший незаметно в течение нескольких лет впервые выявляется, когда есть уже его хронические осложнения (например, поражение глаз, нижних конечностей, почек).
Поэтому очень важно не только своевременное выявление заболевания, но и профилактическая работа, направленная на поддержание нормального веса, ориентир на рациональное здоровое питание, достаточную физическую нагрузку
Гестационный сахарный диабет
Отдельно выделяют особую форму сахарного диабета — гестационный сахарный диабет. Он возникает только во время беременности и исчезает после родов.
Подробнее
Существуют и другие типы сахарного диабета, но они встречаются значительно реже.
Тема 8. Критерии компенсации диабета
У человека без диабета уровень глюкозы крови натощак не превышает 5,5 ммоль/л в капиллярной крови, после еды – 7,8 ммоль/л.
В идеале, пациент с диабетом должен стремиться к такому же уровню гликемии, допуская подъемы до 10 ммоль/л на пике еды. Однако это не всегда возможно и нужно. Поддержание уровня глюкозы, приближенного к нормальному, часто сопряжено с риском гипогликемий. Пациент с диабетом, получающий инсулинотерапию, постоянно балансирует между риском осложнений вследствие высокого уровня гликемии и риском гипогликемии. И в ряде случаев этот баланс смещается в сторону более высокого уровня гликемии. Особенно часто это бывает у людей пожилого возраста, для которых гипогликемии крайне опасны.
Поэтому целевые уровни гликемии индивидуальны!
Чем моложе пациент, чем меньше у него сопутствующих заболеваний, тем ближе к нормальным должны быть у него показатели гликемического контроля. Но то, что дано молодым, пожилым может пойти во вред.
В качестве критерия компенсации сахарного диабета в настоящее время применяется гликированный гемоглобин (HbA1c).
Гликированный гемоглобин показывает, какая была компенсация последние 2-3 месяца. Его надо определять не реже 2 раз в год.
Примерные целевые уровни гликемического контроля в зависимости от возраста и заболеваний представлены в таблице. При определенных условиях цели лечения могут быть менее строгими
|
Тяжелые макрососудистые осложнения и/или риск тяжелой гипогликемии |
18-44 |
45-64 |
Старше 65 |
||||||
|---|---|---|---|---|---|---|---|---|---|
|
Hb A1c |
Глюкоза |
Hb A1c |
Глюкоза |
Hb A1c |
Глюкоза |
||||
|
натощак |
через 2 ч после еды |
натощак |
через 2 ч после еды |
нато-щак |
через 2 ч после еды |
||||
|
Нет |
< 6,5 |
< 6,5 |
< 8,0 |
< 7,0 |
< 7,0 |
< 9,0 |
< 7,5 |
< 7,5 |
< 10,0 |
|
Есть тяжелые |
< 7,0 |
< 7,0 |
< 9,0 |
< 7,5 |
< 7,5 |
< 10,0 |
< 8,0 |
< 8,0 |
< 11,0 |
Если изначально при выявлении диабета гликированный гемоглобин был высоким (особенно часто это бывает при сахарном диабете 2 типа) не следует быстро приводить к целевому уровню показатели гликемического контроля, особенно у пожилых людей, а также у людей с изменениями на глазном дне. Инсулиннезависимые органы (мозг, сосуды, сетчатка) привыкли к высокому уровню гликемии, и если им внезапно «урезать паек», они могут этого не перенести без ущерба. Гликированный гемоглобин в таком случае должен снижаться постепенно, примерно на 0,5% за 3 мес.
Для оценки компенсации за последние 2-3 недели назначается анализ на фруктозамины. Нормальный уровень фруктозаминов – до 280 мкмоль/л. При уровне до 320 мкмоль/л диабет считается компенсированным в последние 2-3 недели, 320-370 – субкомпенсированным, более 370 – декомпенсированным.
Однако, даже если у Вас идеальный HbA1c, но имеются суточные колебания сахара крови более 5 ммоль/л, то это никак не может защитить Вас от развития осложнений.
Гликированный гемоглобин – это как средняя температура по больнице. И если целевое значение гликированного гемоглобина достигается за счет частых гипогликемий, то это очень плохо сказывается на органах-мишенях.
В последнее время в качестве основного показателя компенсации диабета применяется показатель TIR (time in range – время в пределах целевого диапазона). TIR показывает, сколько процентов времени у человека был уровень глюкозы крови в допустимых пределах. Также существуют другие показатели, которые отражают суточные колебания уровня глюкозы крови. Но все эти показатели возможно определить только при проведении непрерывного мониторинга глюкозы крови.
|
№ п.п. |
Показатель |
Определение |
Норматив |
|---|---|---|---|
|
1 |
TIR (time in range) |
Время в пределах целевых показателей |
Более 50% (в пределах 3,8-10,0) до 5% — 3,8 и ниже |
|
2 |
GV (Glucose Variability): SD, CV |
Насколько данные глюкозы отличаются от медианного показателя (mean glucose) |
|
|
3 |
SD |
Характеристика разброса значений глюкозы от среднего значения в пределах 24 часов |
Меньше 1/3 значения mean glucose |
|
4 |
CV |
Коэффициент отклонения SD*mean glucose/100 Или SD*3/mean glucose |
Меньше 36% Меньше 33% |
|
5 |
GVI (Glycemic Variability index) |
Соотношение длины сахарной кривой за определенный промежуток времени к длине идеальной сахарной кривой за тот же промежуток времени |
GVI 1,0 to 1,2 -means low variability (non-diabenic)GVI 1,2 to 1,5 -means modest variability GVI >1,5 means high variability |
|
6 |
PGS (Patient Glycemic Status) |
GVI* mean glucose*(1-% TIR) |
PGS до 35 – excellent glycemic status (non-diabenic)PGS 35-100 – good glycemic status (diabenic)PGS 100-150 – poor glycemic status (diabenic)PGS > 150 very poor glycemic status (diabenic) |
Что такое диабет
Диабет — это группа схожих хронических заболеваний, при которых организм не может нормально усваивать углеводы. От диабета невозможно излечиться полностью, но можно свести к минимуму его симптоматику. При правильном лечении и контроле за питанием и образом жизни болезнь может не снижать качество жизни человека.
Основу нашего рациона составляют углеводы. В кишечнике они расщепляются до глюкозы, которая служит главным «топливом» для всех клеток тела. Кровь разносит ее по организму.
Гормон инсулин служит «ключом», который помогает глюкозе попасть внутрь клетки. У здоровых людей поджелудочная железа начинает производить инсулин в ответ на повышение сахара в крови и снижает его выработку до минимума, когда клетки накормлены, а сахар низкий.
Организм людей с диабетом либо вырабатывает слишком мало инсулина, либо не вырабатывает его вообще, либо не может использовать имеющийся инсулин должным образом. Поэтому чаще всего диабет диагностируется по симптомам, которые вызывают слишком высокий уровень сахара в крови — такое состояние называется гипергликемией.
Существует два основных типа диабета.
Диабет 1 типа
Это нарушение адекватной реакции организма на инсулин. Иммунная система человека по ошибке принимает гормон за угрозу и атакует его, будто вирус. С точки зрения контроля за образом жизни, диабет 1 типа самый сложный — пациентам необходимы регулярные инъекции инсулина. Однако при внимательном контроле за уровнем гормона, люди с этой болезнью могут ни в чем себе не отказывать, в том числе и в сладкой, высокоуглеводной пище.
Диабет 1 типа — результат генетической предрасположенности, однако она реализуется далеко не всегда. Чаще всего болезнь начинается в детстве, однако может проявиться и во взрослом возрасте. Нередко триггером для развития заболевания у людей с предрасположенностью становится вирусное заболевание или сильный стресс. По данным Минздрава, на конец 2018 года в России было 256 тыс. пациентов с диагностированным диабетом 1 типа .
Диабет 2 типа
У людей с диабетом 2 типа инсулин вырабатывается. Однако либо поджелудочная производит его слишком мало, либо организм не может его адекватно использовать — такое явление называется инсулинорезистентностью.
Большинство пациентов с диабетом 2 типа могут прожить без добавочного инсулина, однако им нужно бдительно следить за своим образом жизни — контролировать уровень углеводов в рационе и заниматься спортом, а некоторым еще и принимать лекарства.
По подсчетам Минздрава, в России диабетом 2 типа болеют 4,2 млн человек, то есть примерно 3% от всего населения . Чаще всего он развивается у людей старше 40 лет, которые ведут не очень здоровый образ жизни.
Вот основные факторы риска, способствующие развитию диабета 2 типа:
- возраст старше 40 лет;
- сидячий, малоподвижный образ жизни;
- наличие близких родственников с диабетом 2 типа (предрасположенность);
- повышенное артериальное давление;
- высокий уровень холестерина;
- абдоминальное ожирение (шарообразный живот);
- курение.
Также доказано, что риск развития диабета 2 типа коррелирует с этносом. Выше всего опасность заработать диабет с возрастом у африканцев, латиноамериканцев (особенно у потомков коренных жителей Центральной Америки) и представителей народов Южной Азии и Полинезии. У представителей белой расы риск заметно ниже. В России диабет встречается у народов Сибири и Дальнего Востока реже, чем у русских и других европеоидных народов ,.
1.Что такое диабет 2 типа?
Диабет 2 типа, называемый инсулино-зависимым сахарным диабетом, является самой распространенной формой этой болезни. 90-95% всех случаев диабета приходятся на диабет 2 типа, остальные 5-10% — на диабет 1 типа.
Что такое диабет 2 типа?
В отличие от людей с сахарным диабетом 1 типа, организм человека с диабетом 2 типа вырабатывает инсулин. Но поджелудочная железа производит его в недостаточном количестве, либо же инсулина производится много, но организм использует его не очень хорошо. Это называется резистентность к инсулину. Когда инсулина не хватает, или он используется не так, как нужно, глюкоза (сахар) не поступает в клетки тела. Вместо этого она накапливается в крови, в результате чего клетки не могут нормально функционировать. Кроме того, избыток сахара в организме может привести и к другим серьезным проблемам, сопутствующим диабету 2 типа:
- Поражение нервов и мелких кровеносных сосудов глаз, почек, сердца. Это может стать причиной атеросклероза, а он, в свою очередь, повышает риск развития сердечного приступа и инсульта;
- Обезвоживание. Накопление сахара в крови может привести к учащенному мочеиспусканию (таким образом организм пытается вывести лишний сахар вместе с жидкостью), вызывая тем самым обезвоживание;
- Диабетическая кома. Это опасное для жизни состояние возникает в тяжелых случаях диабета 2 типа, когда наступает сильное обезвоживание и человек не в состоянии пить достаточное количество жидкости, чтобы восполнить ее потерю.
Как диагностируется диабет
Самая эффективная диагностика сахарного диабета — анализ сахара и мочи на глюкозу. Если анализ крови, взятый натощак, показывает нормальные показатели уровня глюкозы, это ещё не означает, что человек здоров.
Когда имеются жалобы на состояние здоровья, пациент пьёт много жидкости, у него изменился вес, то ему назначают ему назначают тест на толерантность к глюкозе. Первый анализ берётся натощак, а затем следующий анализ берут спустя 4 часа после приёма некоторого количества разбавленной в воде глюкозы. Также проводится анализ мочи на содержание ацетона, которого у здорового человека быть не может. Это характерный признак диабета 1 типа. Ацетон вырабатывается при переработке жиров, из которых берётся энергия для клеток.
Обязательно назначаются УЗИ поджелудочной железы и УЗИ щитовидной железы.
Диагностика сахарного диабета
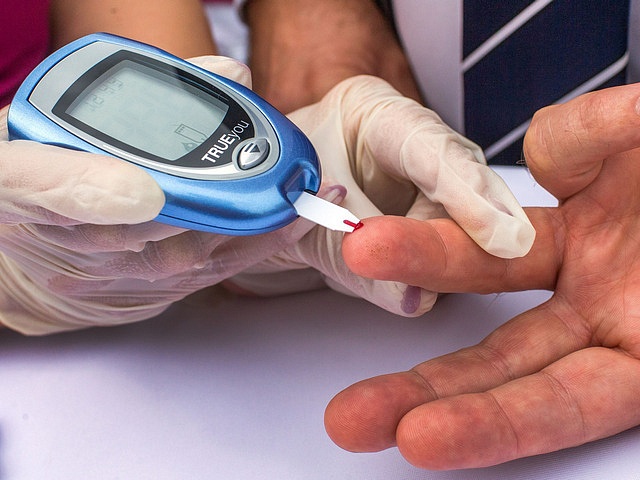
Диагноз устанавливается на основании характерных признаков (повышенного потребления и выделения жидкости с мочой, наличия кетоновых тел в моче, высокого уровня глюкозы, резкого снижения веса тела), а также лабораторных исследований.
Наиболее показателен тест на глюкозу. Его сдают натощак после 8–10-часового голодания. Кровь берут из пальца или вены. В случае сомнительных результатов дополнительно проводят глюкозотолерантный тест. Он показывает концентрацию сахара в крови натощак и через 2 ч после нагрузки глюкозой.
В рамках диагностики сахарного диабета могут также назначать анализ на инсулин, ацетон в моче, фруктозамин в крови. Могут проводиться исследования для определения лептина, С-пептида, антител к инсулину, антител к бета-клеткам островков Лангерганса, антител к GAD.