Запах ацетона изо рта
Содержание:
- Возможные причины сладкого привкуса во рту у женщин и мужчин
- Причины высокого содержания кетоновых тел
- Диагностика
- Причины появления ацетона в моче
- Диагностирование
- Причины появления ацетонурии
- Лечение кетоацидоза
- Видео о том, как провести тест на кетонурию в домашних условиях
- Изменения запаха при нарушении обмена веществ
- Описание
- Что такое кетоацидоз?
- Какие анализы и обследования может назначить врач при ацетоне в моче?
- Как избавиться от запаха пота?
Возможные причины сладкого привкуса во рту у женщин и мужчин
Причинами сладкого привкуса в ротовой полости может быть наличие одной и даже нескольких болезней.
Заболевания ЖКТ
Длительное ощущение приторной или невыраженной сладости указывает на неправильную работу органов пищеварения. Такие симптомы часто наблюдаются при гастрите и эзофагите.
Гастрорефлюксная болезнь провоцирует переход пищи из желудка в пищевод, а так же повышенную кислотность. Такие нарушения изменяют работу рецепторов.
Нарушение обмена веществ
Питание сладостями в больших количествах нарушает нормальный обмен веществ в организме. Чаще всего это дисфункция углеводного обмена. Количество инсулина резко снижается.
Глюкоза перестает нормально перерабатываться и тогда употребленные углеводы начинают скапливаться в крови. Отсюда сладкий привкус в ротовой полости.
Патологии печени
Патология развития и функционирования печени может провоцировать сладковатый и иногда горьковатый привкус.
Панкреатит – возможная причина сладкого привкуса во рту
Патологии поджелудочной железы
Если странный привкус появился вместе с болью в желудке – это свидетельствует о проблемах с поджелудочной железой.
При хроническом панкреатите уровень инсулина падает, а количество глюкозы в крови наоборот повышается. Это провоцирует появление ощущение сладости.
Заболеваний органов эндокринной системы
Если сладость во рту ощущается независимо от употребления сладкого – это тревожный повод для проверки крови на сахар. Врачи настойчиво рекомендуют контролировать уровень сахара людям с лишним весом.
Важно! Проблема может крыться в латентном течении диабета
Воспалительные процессы в верхних дыхательных путях
Часто непривычный привкус появляется у людей, которые работают на химических предприятиях и вредных производствах
Воспаление миндалин иногда сопровождается изменениями работы вкусовых рецепторов.
Это происходит из-за появления в организме патогенных организмов. Чаще всего это синегнойная палочка.
Интоксикация
Очень часто непривычный привкус появляется у людей, которые работают на химических предприятиях и вредных производствах.
Взаимодействие с вредными веществами приводит к интоксикации организма и изменению вкусовых рецепторов.
Стресс
Нервные расстройства провоцируют многие изменения в организме. К ним относятся и изменения восприятия окружающего мира.
На фоне длительного стресса и других расстройств нервной системы в ротовой полости появляется сладкий привкус. Посещение невропатолога и прием успокоительных поможет восстановить функции рецепторов.
Ощущение сладости при диабете
При сахарном диабете течение болезни сопровождается не только посторонним привкусом
При сахарном диабете течение болезни сопровождается не только посторонним привкусом.
Наблюдается жажда, ощущение сухости во рту, бесконтрольный рост или спад массы тела.
При наличии нескольких признаков стоит незамедлительно сдать кровь и пройти консультацию эндокринолога.
Стоматологические заболевания
Несоблюдение правил гигиены приводит к заболеваниям зубов. Появление болезнетворных организмов и гноя нарушает привычную работу рецепторов.
Сладкий привкус во рту – последствие кариеса, стоматита, пародонита. В таком случае симптом легко устранить, вылечив заболевание зубов и десен.
Синегнойная палочка
Воспаления в ротовой полости и носу часто провоцирует синегнойная палочка. Это является причиной появления сторонних привкусов. Болезнетворный организм паразитирует так же в мочевыводящей системе и желудочно-кишечном тракте.
Отказ от курения
После снижения дозы никотина организм возобновляет нормальную работу
Вредные привычки изменяют привычную деятельность организма.
Курение изменяет работу вкусовых рецепторов. Их чувствительность снижается.
После снижения дозы никотина организм возобновляет нормальную работу.
Рецепторы ротовой полости активнее реагируют на пищу. Это объясняет появление сладкого привкуса во рту.
Переедание
Переедание вызывает проблемы в роботе гуморальной системы. Углеводный обмен нарушается. Если во рту ощущается сладкий привкус без причины, то нужно изменить питание и сократить количество углеводов, сахара, урезать калорийность.
Причины высокого содержания кетоновых тел
Причин, которые могли повлечь за собой наличие кетонов в моче огромное множество, но одной из самых распространенных из них считается затяжной токсикоз. Во время токсикоза, женщина нередко чувствуют тошноту, которая может сопровождаться рвотой. Именно рвота обезвоживает, в результате этого организм начинает накапливать те самые – кетоны.
Помимо этого специалисты считают, что кетоновые тела могут появляться в организме женщины, в результате того что ее организм просто не успевает справиться с нагрузкой, которая на него оказывается в «интересный период времени». Зачастую женское тело и все его органы перестраиваются еще в первом триместре, если же этого не происходит, то в такой ситуации это грозит наличием ацетона в урине и нередко на протяжении всей беременности.
- Токсикоз на ранних сроках беременности.
- Несбалансированное питание (преобладание в рационе жирной пищи или большое количество углеводов).
- Полный отказ от еды или строгая диета. В период беременности многие, начинают стремительно набирать вес и что бы этого избежать начинают сидеть на интенсивных диетах, не осознавая того что причиняют сильный веред своему здоровью и малыша.
- Эклампсия – это своего рода поздний токсикоз, который наблюдается у некоторых женщин в последнем триместре. Такой токсикоз очень опасен для жизни не только ребенка, но и его матери, при этом может наблюдаться повышенное давление и судорожные припадки. В некоторых случаях специалисты ставят беременной диагноз – альбуминурия.
- Анемия или малокровие. Низкий гемоглобин и нехватка эритроцитов. Сопровождается бледностью кожи, головокружениями или головными болями.
- Сахарный диабет.
- Обезвоживание (в результате повышенной температуры или при ОРВИ)
- Онкологические заболевания.
- Патологии и болезни печени.
- Травмы отделов головного мозга, перенесенные в недавнем времени.
Диагностика
Сразу стоит оговориться, что незначительная кетонурия при тошноте и токсикозе, являются нормальным состоянием, которое по мере восстановления просто проходит. Заметить нарушения можно только, если регулярно сдавать анализы. О большом количестве ацетона может свидетельствовать соответствующий запах. При постоянном наблюдении за изменением показателей врач сможет назначить адекватное лечение.
Определяют количество кетона путем проведение лабораторных анализов. Измеряется объем этого компонента в ммоль/л или мг/дл.
Выявление кетоновых тел в домашних условиях

Анализ мочи в период беременности на наличие ацетона может выполняться и дома. Для этого имеются специальные тесты-полоски. К тест-полоске прилагается расшифровка значений, что поможет понять содержание ацетона.
Благодаря многофункциональности подобных тестов беременная может самостоятельно исследовать мочу сразу на 13 показателей.
- если тест показал 1+, то это свидетельствует о нормальной концентрации кетонов (0,5 – 3,0 мг/дл);
- показатель 2+ говорит о присутствии кетонов в минимальном объеме (до 7 мг/дл). Такое состояние может вызвать банальный токсикоз, а также несбалансированное питание;
- показатель 3+ говорит об умеренном присутствии кетона, что очень часто возникает при постоянном голодании (содержание кетонов около 30 мг/дл);
- сигналом о развитии гестационного диабета является отметка 4+, что свидетельствует о повышенных ацетоновых показателях (примерно около 80 мг/дл).
Решив проводить диагностирование ацетона в моче, необходимо помнить, что анализ проводится исключительно с утренней мочой. Также стоит исключить попадание в анализ половых гормонов. Для этого вход во влагалище закрывают ватным тампоном.
Причины появления ацетона в моче
У взрослых
- Преобладание в рационе жирной и белковой пищи, когда у организма нет возможности полностью расщепить жиры и белки.
- Недостаток пищи, содержащей углеводы.
В таких случаях достаточно сбалансировать питание, не употреблять жирную пищу, добавить продукты, содержащие углеводы. Придерживаясь простой диеты, которая уберет все погрешности в питании, вполне можно избавиться от ацетонурии, не прибегая к лечению. - Физические нагрузки.
Если причины кроются в усиленных занятиях спортом, нужно обратиться к специалисту и откорректировать нагрузку, которая бы подошла организму. - Жесткая диета или длительное голодание.
В этом случае придется отказаться от голодания и обратиться к диетологу, чтобы он подобрал оптимальный режим питания и продукты, необходимые для восстановления нормального состояния организма. - Сахарный диабет I типа или истощенное состояние поджелудочной железы при длительно протекающем сахарном диабете II типа.
В этом состоянии в организме не хватает углеводов для полного окисления жиров и белков. В зависимости от причин, которые спровоцировали появление ацетона в моче при сахарном диабете, выбирается тактика ведения больного. Если причина кроется в простом соблюдении жесткой диеты (хотя это неразумное для диабетиков поведение), то такая ацетонурия пройдет через несколько дней после нормализации питания или добавления в рацион продуктов, содержащих углеводы. Но когда у больного сахарным диабетом не снижается уровень ацетона в моче даже после приема углеводов и одновременных уколов инсулина, стоит всерьез задуматься о нарушениях в обмене веществ. В таких случаях прогноз неблагоприятный и чреват диабетической комой, если не принять срочных мер. - Церебральная кома.
- Высокая температура.
- Алкогольная интоксикация.
- Прекоматозное состояние.
- Гиперинсулинизм (приступы гипокгликемии, обусловленные повышением уровня инсулина).
- Ряд серьезных заболеваний – рак желудка, стеноз (сужение отверстия или просвета) привратника желудка или пищевода, анемия тяжелой степени, кахексия (сильнейшее истощение организма) – почти всегда сопровождаются ацетонурией.
- Неукротимая рвота у беременных.
- Эклампсия (тяжелый токсикоз на поздних сроках беременности).
- Инфекционные заболевания.
- Наркоз, особенно хлороформный. У больных в послеоперационном периоде может появляться ацетон в моче.
- Различные отравления, например, фосфором, свинцом, атропином и многими другими химическими соединениями.
- Тиреотоксикоз (повышение уровня гормонов щитовидной железы).
- Последствие травм, затронувших центральную нервную систему.
У детей
поджелудочной железы
- Погрешности в питании.Переедание, жирная пища, продукты, имеющие в своем составе химические ароматизаторы, консерванты и красители – неполный перечень нарушений детского питания, которые могут привести к появлению ацетона в моче ребенка.
- Повышенная возбудимость или стрессы (которые родители ошибочно принимают за простые капризы).
- Физическая нагрузка.
-
Переутомление.
Стремясь сделать из ребенка вундеркинда, родители записывают малыша в многочисленные секции и кружки. Они забывают, что ребенок может просто устать. -
Глисты, диатез, дизентерия.
Здесь помочь может только врач, назначив соответствующее лечение. - Бесконтрольный прием антибиотиков.
- Высокая температура.
- Переохлаждение.
Ацетон в моче при беременности
беременности
- Отрицательное влияние окружающей среды.
- Большие психологические нагрузки у будущей мамы не только в настоящем, но и в прошлом.
- Снижение иммунитета.
- Наличие в употребляемых продуктах химических веществ – красителей, консервантов и ароматизаторов.
- Токсикоз, при котором основным симптомом является постоянная рвота. При этом просто необходимо восстанавливать водный баланс в организме – пить воду маленькими глотками или даже вводить жидкость внутривенно капельно. При правильно подобранном лечении ацетон из мочи исчезает в течение двух суток или даже раньше.
здоровье
Диагностирование
Если беременная женщина регулярно посещает врача и сдает анализ мочи перед каждым приемом, то выявить кетонурию несложно, так как при этом проводятся и исследования мочи на содержание в ней кетонов. Еще одним методом определения кетонурии является простой биохимический анализ крови, который беременная тоже сдает довольно часто. Для диагностирования такой патологии в домашних условиях можно использовать специальные тест-полоски, продающиеся во многих аптеках.Провести же анализ на ацетонурию следует при наличии таких симптомов:
- запах данного вещества изо рта (собеседник может уловить у вас такой кисловатый запах на расстоянии до 2-х метров);
- отсутствие аппетита;
- частая тошнота и рвота;
- спазматические боли в животе;
- слабость, апатия, сонливость;
- обезвоживание (сухость во рту, сухость кожных покровов).
Причины появления ацетонурии

Возможные причины ацетона в моче при беременности:
- Токсикоз или гестоз (так называемый поздний токсикоз), который часто сопровождается рвотой и затрудняет процесс приема пищи и жидкости.
- Нехватка необходимых питательных веществ. Не всегда женщина учитывает то, что с наступлением беременности ее организму нужно гораздо больше питательных веществ, ведь отныне затраты ведутся на двоих. Также многие женщины стараются придерживаться определенной диеты в страхе набрать лишний вес, который впоследствии может осложнить процесс естественного родоразрешения. Иногда беременная женщина не может потреблять достаточное количество пищи и ввиду токсикоза.
- Избыток жиров и белков в рационе. При недостаточном поступлении в организм углеводов, он начинает вырабатывать энергию из жиров и белков, массово синтезируя их.
- Недостаток воды. Кетонурия у беременных может быть и признаком обезвоживания, которое возникает, как правило, вследствие токсикоза.
- Пищевое отравление либо кишечное инфекционное заболевание, которые приводят к ацетонурии ввиду диареи и рвоты.

- Гормональные сбои, которые сопровождаются и обменными нарушениями.
- Травмы, стрессы, обострения хронических болезней, онкологические заболевания, хирургические вмешательства, при которых активно расходуется глюкоза (при дефиците глюкозы организм начинает искать альтернативные источники энергии и синтезирует жиры и белки).
- Сахарный диабет, при котором в организме расходуется большое количество углеводов.
- Заболевания печени, которая активно участвует в нейтрализации патогенных веществ.
- Анемия у беременных.
Лечение кетоацидоза
Пациента в состоянии кетоацидоза обязательно сразу же госпитализируют. При легком, начинающемся кетоацидозе – в эндокринологическое или терапевтическое отделение, при тяжелом – в отделение реанимации.
Внутривенно вводится инсулин, растворы солей, антибиотики, выявляется и проводится лечение причины, вызвавшей кетоацидоз. Позже, когда пациент чувствует себя хорошо, обязательно проводится подбор доз инсулина, обучение пациента питанию, правильному введению инсулина, расчету доз, поведению при сопутствующих заболеваниях и стрессовых ситуациях, чтобы в последующей жизни человека кетоацидозов больше не случалось.
В нашем медицинском центре пациентов с диагнозом сахарный диабет, кетоацидоз ведет врач эндокринолог Малахова Ольга Владимировна: врач назначает лечение, анализы, корректирует диету, назначает уколы при необходимости.
Прием по субботам с 9 утра, по предварительной записи по телефону +7 (952) 277-71-74
Все необходимые анализы и назначения врача вы можете выполнить в нашем центре ежедневно, включая выходные дни.
Видео о том, как провести тест на кетонурию в домашних условиях
В данном видео наглядно и подробно показано, как в домашних условиях самостоятельно проверить уровень кетонов с помощью специальных тест-полосок.
Из всего вышеизложенного можно сделать вывод о том, что не стоит впадать в панику при выявлении ацетона в моче при беременности. При своевременной диагностике и лечении данная патология быстро приходит в норму и не успевает навредить здоровью мамы и малыша
Важно также помнить о профилактических мерах и соблюдать простые рекомендации во избежание ацетонурии
Мы же просим оставить свои комментарии тех женщин, которые столкнулись с кетонурией во время беременности: как выявили, как лечили и были ли какие-то осложнения в связи с этим.
Изменения запаха при нарушении обмена веществ
При таких состояния запах мочи может меняться в любую сторону. Моча может начать пахнуть пивом, сахаром, гнилой капустой, потом, плесенью, серой.
- Например, рыбный запах мочи, признак развития триметиламинурии. Рыбой пахнет вещество триметиламин.
- Если моча пахнет мышами, значит нужно обследоваться на фенилкетонурию — генетическое заболевание, связанное с нарушением обмена фенилаланина. Эта аминокислота, попадая в мочу, вызывает изменение ее запаха на мышиный.
- Кленовым сиропом или даже скорее жженым сахаром моча начинает пахнуть при наследственной патологии — лейцинозе. За что это состояние прозвали болезнью кленового сиропа. В этом случае снижается активность окисления аминокислот. Болезнь проявляется уже в младенческом возрасте.
Описание
17-КС мочи — диагностика патологий, которые связаны с нарушением работы стероидных гормонов.17-кетостероиды — это метаболиты мужских половых гормонов, которые секретируются половыми железами и корой надпочечников.
У женщин источником практически всех 17-КС, выделяющихся с мочой, является кора надпочечников. У мужчин около 1/3 общего количества экскретирующихся с мочой 17-кетостероидов имеют источником половые железы. Небольшое количество 17-КС (до 10%) является конечным продуктом метаболизма глюкокортикоидов. Количественно основным андрогеном надпочечников в плазме крови является ДЭА (дегидроэпиандростерон), действующий, в основном, как прогормон. На периферии он преобразуется в тестостерон, эстрогены, андростендион и андростендиол. Уровень андрогенов в плазме значительно варьирует, они секретируются эпизодически, секреция зависит от циркадных ритмов. Исключением является ДЭА-S (дегидроэпиандростерон-сульфат), уровень которого достаточно точно отражает продукцию ДЭА. Андрогены надпочечников после утилизации метаболизируют главным образом в 17-кетостероиды.17-КС в лабораторной диагностике
Уровень суточного выделения 17-КС, в основном, более стабилен, чем содержание андрогенов в плазме, поэтому определение 17-кетостероидов в суточной моче иногда используют в клинической практике для оценки выработки андрогенов корой надпочечников, в том числе при выявлении причин бесплодия, невынашивания беременности и мониторинге беременности. В этих же целях в настоящее время чаще используют определение в сыворотке крови ДЭА-S.
Снижение концентрации 17-кетостероидов экскреции с мочой зачастую отмечается при хронической недостаточности коры надпочечников, гипотиреозе, снижении функции гипофиза, приеме резерпина и гормональных препаратов.
Обильное повышение выделения 17-КС с мочой отмечается при опухолях или гиперплазии надпочечников. Умеренное повышение выделения 17-КС отмечается у людей с ожирением. Некоторое увеличение уровня экскреции 17-КС возможно в третьем триместре беременности. Также, повышение содержания 17-КС наблюдается при синдроме Иценко-Кушинга, опухолях яичек, приеме анаболических стероидов, антибиотиков, препаратов наперстянки и спиронолактона. Острый физический или эмоциональный стресс, приём разных видов лекарственных препаратов может повлиять на результаты исследования.Подготовка
Утром опорожнить мочевой пузырь (эта порция мочи выливается в унитаз). Зафиксировать время мочеиспускания, например: «8:00».
Следующие 24 часа собрать всю выделенную мочу в сухую чистую ёмкость вместимостью 2–3 литра.
После завершения сбора мочи содержимое ёмкости нужно точно измерить. На контейнере нужно указать суточный объём мочи (диурез) в миллилитрах. Например: «Диурез: 1250 мл».
Мочу обязательно тщательно перемешать и сразу же отлить 50–60 мл в стерильный контейнер с крышкой. Всю мочу, собранную за сутки, приносить не надо.
В течение всего времени сбора и до отправки биоматериал должен храниться в холодильнике при 2–8°С. Материал должен быть доставлен в медицинский офис в день окончания сбора.
За 3 дня, по возможности, следует отменить приём лекарственных препаратов. За сутки до сбора мочи нельзя употреблять в пищу продукты, способные её окрасить (например, свёклу, морковь и т. п.). Также не следует принимать алкоголь и есть острую пищу.Интерпретация результатов
Единицы измерения 17-КС мочи: мг/сут.Повышение уровня 17-КС в моче:
- опухоли с эктопической продукцией АКТГ;
- опухоли надпочечников;
- вирилизующие формы врождённой гиперплазии надпочечников (адреногенитального синдрома);
- синдром поликистозных яичников (СПКЯ, синдром Штейна-Левенталя);
- опухоли яичка, интерстициально-клеточные опухоли, арренобластома и лютеоцитарные опухоли яичника (андрогенные);
- болезнь Иценко-Кушинга;
- стресс;
- интерференция лекарственных препаратов, таких как: цефалоспорины, эритромицин, кетопрофен, спиронолактон, дексаметазон и др.
Понижение уровня 17-КС:
- болезнь Аддисона;
- пангипопитуитаризм;
- вторичный гипогонадизм у женщин (гипофизарный, но не яичниковый);
- гипотиреоз;
- общие тяжёлые заболевания;
- нефроз;
- первичный гипогонадизм у мужчин (синдром Клайнфельтера, кастрация);
- приём таких лекарственных препаратов, как: эстрогены, оральные контрацептивы, пробенецид, фенитоин, пиразинамид.
Что такое кетоацидоз?
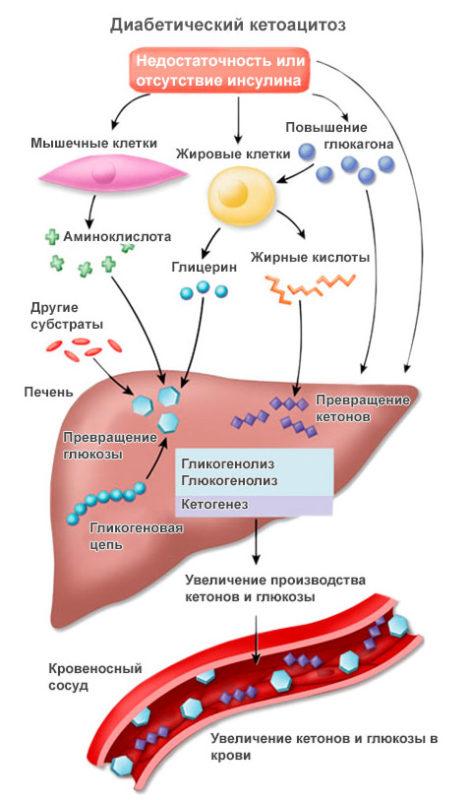
Кетоацидоз — это состояние, когда в организме больного есть выраженный дефицит инсулина — гормона, регулирующего уровень сахара в крови. Дефицит инсулина приводит к тому, что в крови резко повышается уровень сахара (выше 14 ммоль/л, зачастую выше 20 ммоль/л).
Избыток сахара из крови выводится почками с мочой, захватывая с собой много воды и солей, развивается обезвоживание и нарушается солевой состав крови. Инсулин помогает клеткам организма захватывать глюкозу, в его отсутствие клетки начинают » голодать».
Больной испытывает резкую слабость. Начинается распад собственных жиров организма с образованием большого количества кетонов. Резко увеличивается содержание ацетона и других кетоновых тел в крови и в моче, внутренняя среда организма закисляется. Все эти факторы приводят к прогрессирующему ухудшению состояния больного, угнетению сознания до комы, нарушению работы всех систем органов. Без немедленного правильного лечения кетоацидоз приводит к летальному исходу.
Какие анализы и обследования может назначить врач при ацетоне в моче?
уровня сахара в кровипептидаУЗИ ()сцинтиграфия ()магнитно-резонансная томография поджелудочной железы ()магнитно-резонансную томографию головного мозга ()
- Уровень тиреотропного гормона (ТТГ) в крови;
- Уровень трийодтиронина (Т3) и тироксина (Т4) в крови;
- УЗИ щитовидной железы ();
- Компьютерная томография щитовидной железы;
- Электрокардиограмма (ЭКГ) ();
- Сцинтиграфия щитовидной железы ();
- Биопсия щитовидной железы ().
анализы кровисердцачастыми и обильными мочеиспусканиями
- Определение концентрации глюкозы в крови натощак;
- Определение глюкозы в моче;
- Определение уровня гликозилированного гемоглобина в крови;
- Определение уровня С-пептида и инсулина в крови;
- Тест толерантности к глюкозе ().
УЗИ почек ()реоэнцефалографию (РЭГ) ()реовазографию ()ПЦР ()инфекциимокротуУЗИ органов брюшной полости ()общий анализ крови ()кальцийартериального давленияэлектроэнцефалографию ()допплерографию ()
билирубинглюкозахолестеринамилазалипазакаплями крови в конце мочеиспускания
- Анализ кала на антигены шигелл методами РКА, РЛА, ИФА и РНГА с антительным диагностикумом;
- Кровь на реакцию связывания комплемента;
- Анализ кала на дисбактериоз ();
- Копрологическое исследование кала;
- Общий анализ крови;
- Биохимический анализ крови (обязательно определение уровня калия, натрий, хлора и кальция).
обезвоживаниякишечникааллергологические пробы ()аллергенамаллергии
- Общий анализ крови;
- Определение уровня ферритина в крови ();
- Определение уровня трансферрина в крови;
- Определение уровня сывороточного железа в крови;
- Определение железосвязывающей способности сыворотки крови;
- Определение уровня билирубина в крови ();
- Определение уровня витаминов В12 и фолиевой кислоты в крови;
- Исследование кала на скрытую кровь;
- Пункция костного мозга () с подсчетом количества клеток каждого ростка (миелограммой ());
- Рентген легких ();
- Фиброгастродуоденоскопия ();
- Колоноскопия ();
- Компьютерная томография;
- УЗИ различных органов.
лабораторного тестаэритроцитовкровь в калекровотечениемУЗИ органов малого таза ()мазкастволовых клеток121212
- УЗИ желудка и пищевода ();
- Рентген желудка с контрастным веществом ();
- Эзофагогастродуоденоскопия;
- Электрогастрография;
- Анализ крови на концентрацию гемоглобина и уровень гематокрита;
- Биохимический анализ крови (калий, натрий, кальций, хлор, мочевина, креатинин, мочевая кислота);
- Анализ кислотно-основного состояния крови;
- Электрокардиограмма (ЭКГ).
рак
- Гастроскопия с забором биопсии () подозрительных участков стенки желудка;
- Рентген легких;
- УЗИ органов брюшной полости;
- Мультиспиральная или позитронно-эмиссионная томография;
- Анализ кала на скрытую кровь;
- Общий анализ крови;
- Анализ крови на онкомаркеры () (основные – СА 19-9, СА 72-4, РЭА, дополнительные СА 242, ПК-М2).
Как избавиться от запаха пота?
Избыточное потоотделение и неприятный запах тела могут причинять неудобство, негативно влияя на самооценку человека и его уверенность в себе. Для устранения запаха пота, как правило, нужно избавиться от лишних бактерий на коже и содержать соответствующую область (обычно подмышки) в чистоте и сухости.
Далее описаны различные методы лечения, а также для удобства сравнения кратко приведены их достоинства и недостатки.
Правила ухода за телом
Запах пота под мышками обычно доставляет наибольшие неприятности. Это связано с большим количеством апокриновых желез, расположенных в этих областях. Чтобы не допустить появления запаха, необходимо следить за чистотой подмышек и не позволять бактериям размножаться. Для этого нужно правильно ухаживать за телом:
- Ежедневно принимать теплую ванну или душ, чтобы уничтожить лишние бактерии на коже. В жаркие дни ванну или душ можно принимать дважды.
- Тщательно мыть подмышки с антибактериальным мылом.
- После ванны или душа пользоваться дезодорантом или антиперспирантом.
- Регулярно брить подмышки, чтобы пот испарялся быстрее и у бактерий было меньше времени на его расщепление.
- Носить одежду из натуральных тканей, таких как хлопок, лен, шелк и шерсть, позволяющих коже «дышать», а поту — быстрее испаряться.
- Регулярно стирать одежду.
- Ограничить потребление специй и чеснока, так как из-за них пот может приобретать специфический запах. Также есть основания полагать, что потребление красного мяса в больших количествах усиливает неприятный запах тела.
Средства от запаха пота: дезодоранты и антиперспиранты
В дезодорантах и антиперспирантах используются разные активные ингредиенты, поэтому их механизм действия отличается. Дезодоранты маскируют запах пота при помощи парфюмерных отдушек. Антиперспиранты содержат хлорид алюминия (см. ниже), который сокращает потоотделение. При сильном потоотделении роликовые антиперспиранты обычно более эффективны.
Хлорид алюминия является активным ингредиентом в большинстве антиперспирантов. Он предотвращает выработку пота. Если приведенные выше советы не помогают устранить неприятный запах тела, может потребоваться более сильный антиперспирант с более высоким содержанием хлорида алюминия. Врач или фармацевт может порекомендовать подходящий продукт и объяснить, как часто нужно им пользоваться.
Как правило, раствор хлорида алюминия наносится перед сном. Ночью пот не выделяется, что позволяет раствору проникнуть в потовые железы и заблокировать их работу. Благодаря этому на следующий день потоотделение сокращается. Утром можно принимать душ, это не уменьшает эффективность средства. По мере того как раствор хлорида алюминия начнет работать, наносить его нужно будет реже (через день или 2-3 раза в неделю).
Хирургическая операция от запаха пота
Если неприятный запах тела очень силен, а справиться с ним с помощью гигиены кожи и других средств от пота не удается, можно решить проблему радикально. Так, хирурги могут удалить из подмышки небольшой участок кожи вместе с потовыми железами. Другой вариант операции — извлечение потовых желез вместе с жировой тканью подмышки во время липосакции.
Еще один вариант — торакоскопическая симпатэктомия. В ходе операции хирург делает 2-3 небольших точечных надреза в каждой подмышке. В один из надрезов вводится небольшая видеокамера (эндоскоп), позволяющая хирургу видеть на мониторе, что происходит под кожей. В остальные надрезы вводятся хирургические инструменты или электроды, при помощи которых удаляются нервы. После уничтожения нервной импульсации апокриновые железы в подмышках перестают работать.
Торакоскопическая симпатэктомия сопряжена с риском повреждения близлежащих артерий или крупных нервов. Кроме того, после операции может компенсаторно усилиться потоотделение в других частях тела. Следует обязательно обсудить с хирургом риски данной процедуры до операции.
Ботулотоксин при повышенной потливости
Еще одно средство, применяемое для контроля избыточного потоотделения в области подмышек, — ботулинический токсин, который часто продается под торговым названием «Ботокс».
Ботулотоксин — это сильный яд, но в малых дозах он не опасен для здоровья. В пораженную область, например, в подмышки, ладони, ступни или лицо, делается от 12 до 20 уколов ботулотоксина. Он блокирует сигналы головного мозга, которые тот посылает в потовые железы, что позволяет снизить потоотделение. Процедура занимает 30–45 минут, а ее эффект сохраняется от 2 до 8 месяцев. После этого лечение нужно повторять.