Кровь в моче у детей
Содержание:
- Лечение и удаление шванномы
- Симптомы водянки яичка
- Методы хирургического лечения
- Подготовка к оперативному лечению
- Ведущие врачи
- Виды кандидоза
- Как выполняется пластика оболочек яичка
- Водянка яичка у подростков 12-17 лет. Посттравматическая и послеоперационная водянка яичка. Лимфоцеле.
- Лечение
- Тактика лечения спаечного процесса
- Симптомы и проявления
- Ведущие врачи
- Лечение ХВН
- Как проводится диагностика эпидидимита?
- Наши врачи
- В чем заключается лечение эпидидимита?
- Консервативное лечение острого и хронического эпидидимита
- Хирургическое лечение острого и хронического эпидидимита
- Профилактика эпидидимита
- Наши услуги
- Причины водянки яичка
- Этиопатогенез
Лечение и удаление шванномы
Данную опухоль нельзя вылечить консервативно. Поэтому ее либо удаляют хирургически, либо облучают. Иногда избирается выжидательная тактика:
- при слабых и не прогрессирующих симптомах;
- при случайном обнаружении опухоли во время диагностики другой болезни с помощью КТ или МРТ.
Хирургическое удаление невриномы
Основные показания к операции – это:
- быстрое увеличение новообразования;
- продолжение роста опухоли после ее частичного удаления;
- рост опухоли после радиохирургического вмешательства;
- нарастание симптомов;
- появление новых симптомов у пациентов в возрасте до 45 лет.
При нейрохирургической операции опухоль удаляется полностью, если она не проросла в окружающие ткани. Риск рецидива сводится в такой ситуации к абсолютному минимуму. Однако операция противопоказана людям старше 65 лет, при общем плохом состоянии и при соматических болезнях в стадии декомпенсации.
Если опухоль срослась с нервами, то приходится удалять ее не полностью и далее применять методы радиохирургии (гамма- или кибер-нож).
Когда операцию нельзя провести технически, пациенту назначают лучевую терапию – направленное облучение образования потоком элементарных частиц. Для этого применяется установка линейный ускоритель.
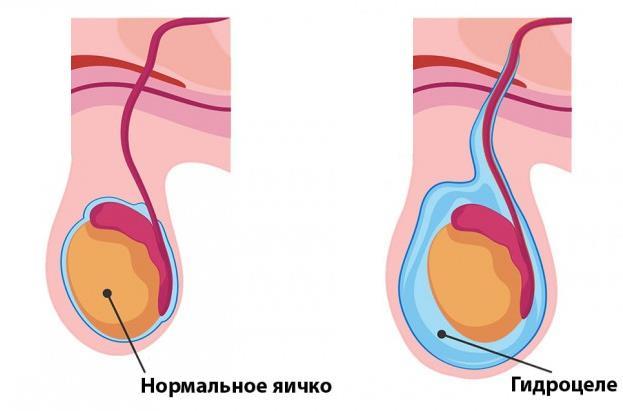
Симптомы водянки яичка
Болезнь протекает в двух формах – острой и хронической. Вся симптоматика сводится к увеличению яичка в объеме, при этом оно не прощупывается из-за жидкости. Кожа мошонки легко сдвигается в складки. Клинические проявления развиваются медленно и незаметно (в редких случаях внезапно). При большой кумуляции жидкости отмечается болезненность в мошонке, повышение температуры тела. Объем жидкости может достигать 2 литров, она может распространяться в паховую область, что приводит к затрудненному мочеиспусканию и передвижению.
Наличие первых симптомов водянки требует обращения к врачу-урологу. Опытный врач не затруднится с постановкой диагноза. Но чтобы дифференцировать водянку яичка от других патологий, осмотра и пальпации недостаточно. В диагностике используются следующие методики:
Диафаноскопия, или осмотр мошонки с помощью яркого света. Она позволяет дифференцировать водянку от грыжи (если в мошонке присутствуют петли кишечника); УЗИ мошонки. При этом исследовании не только дифференцируется водянка яичка, но и оценивается его состояние. С помощью этого метода определяются аномалии развития яичка, кисты и опухолевые образования органов мошонки, сперматоцеле, грыжи. Анализы мочи: общий и бактериологический. Они назначаются для уточнения диагноза; Пункция мошонки. Методика применяется при дифференциации водянки с филляриозом и новообразованиями яичка. В процессе диагностики, гидроцеле дифференцируют от таких патологий как пахово-мошоночная грыжа, острый орхит и орхоэпидидимит.
Методы хирургического лечения
Операция нужна, когда киста молочной железы стремительно растет, ее содержимое инфицируется. Классическая методика — секторальная резекция, при которой вырезается сама фиброзная оболочка и часть окружающих ее тканей. В целом методика вмешательства зависит от локализации новообразования, его вида, количества и причины появления. Показания к хирургии:
- отсутствие эффекта от консервативного лечения;
- многокамерные опухоли;
- частые рецидивы;
- воспаление содержимого капсулы;
- новообразования более 1,5 см.
К числу современных методик относится склеротерапия, при которой сначала делается пункция молочной железы для откачивания содержимого кисты, а затем — введение в оставшуюся капсулу специального препарата для склерозирования. В результате стенки новообразования склеиваются, жидкость больше не накапливается. Откачанное содержимое направляется на лабораторное исследование, чтобы исключить онкологию.
Также в «СМ-Клиника» предлагается лечить кисту молочной железы методом лапароскопии. Это низкоинвазивное вмешательство, при котором удаляется и содержимое капсулы, и она сама.
Еще один метод — лазерная резекция. Кистозное новообразование разрушается направленным лучом лазера. Это тоже малоинвазивная техника, при которой сведен к минимуму риск осложнений, кровопотери и инфицирования раны.
Стоимость удаления кисты молочной железы вы можете увидеть на нашем сайте в прайсе, как и цены на предоперационные анализы.
Подготовка к оперативному лечению
Подготовительный процесс к хирургическому вмешательству стандартный. Перед операцией пациент обязательно должен пройти обследование: врач осмотрит паховую область, после сделает УЗИ для определения объема накопившейся жидкости. При необходимости могут назначить дополнительные диагностические процедуры.
Перед хирургическим вмешательством важно вылечиться от простудных заболеваний и других воспалительных реакций. Операция откладывается до полного выздоровления пациента от подобных болезней
Перед пластикой мужчине необходимо побрить мошонку и лобок, можно выполнить это в домашних условиях.
Ведущие врачи
-
Барбинов Денис Вячеславович
Оперирующий дерматолог
ул. Маршала Захарова, 20
-
Ибрагимов Григорий Юрьевич
Оперирующий дерматолог
Дунайский пр., 47
-
Протопопов Даниил Олегович
Оперирующий дерматолог
пр. Ударников, 19, Выборгское шоссе, 17-1
-
Колесникова Екатерина Владимировна
Врач-дерматовенеролог
ул. Маршала Захарова, 20
-
Писаренко Наталия Леонидовна
Оперирующий дерматолог
пр. Ударников, 19
-
Смирнов Константин Валерьевич
Дерматовенеролог
Дунайский пр., 47
-
Зиновьева Татьяна Владимировна
Оперирующий дерматолог, дерматоонколог
Выборгское шоссе, 17-1
-
Литенев Леонид Андреевич
Дерматолог
Выборгское шоссе, 17-1
-
Мозгова Ольга Викторовна
Дерматовенеролог, трихолог
пр. Ударников, 19
Посмотреть всех
-
Саламонова Мария Владимировна
ул. Маршала Захарова, 20
-
Голубева Алёна Дмитриевна
Выборгское шоссе, 17-1
Виды кандидоза
- длительный или бесконтрольный прием антибиотиков,
- сахарный диабет и другие расстройства эндокринной системы,
- гормональные изменения во время беременности и менструации;
- ослабление защитных функций организма или инфекционные заболевания.
|
Вид кандидоза |
Причины развития |
Симптоматика |
|
Вагинальный |
|
Признаки вагинального кандидоза заключаются в появлении сильного зуда на слизистой оболочке половых органов, раздражения и отека, жжения при мочеиспускании. Также появляется дискомфорт при половых актах. |
|
Пероральный |
Возникает как острое или хроническое воспаление и приводит к частым рецидивам. Причинные факторы заключаются в нерациональном применении антибактериальных препаратов и патологическое течение новорожденного периода. Симптомы молочницы во рту у ребенка могут появиться на фоне кишечных инфекций, снижения иммунитета и травмы слизистой оболочки. |
Симптомы орального кандидоза заключаются в появлении налета на слизистой оболочке ротовой полости, а также в покраснении и отеке задней части языка. В запущенных случаях наблюдается покраснение и инфильтрация губ, наличие эрозий и сильная боль. Мелкие трещины покрываются серо-белой пленкой. |
|
Кишечный |
При ослаблении местного и общего иммунитета грибы рода Candida прикрепляются к эпителию кишечника, затем проникают в его толщу и превращаются в нитевидную форму. При сильном подавлении клеточного иммунитета кандиды попадают в кровоток и распространяются по организму, что приводит к висцеральному кандидозу (повреждению печени, поджелудочной железы). |
|
Как выполняется пластика оболочек яичка
При данном методе лечения хирург делает разрез в мошонке с целью выделить яичко и оболочки с жидкостью. Дальнейшая тактика хирургического вмешательства может быть разной. В связи с этим пластику разделяют не несколько видов: по Бергману, по Винкельману, по Лорду.
Иссечение оболочек яичек: операция Бергмана
Врач рассекает оболочки яичка после чего удаляет их. Это один из самых эффективных методов лечения водянки больших размеров с уплотненными оболочками. Когда хирург выводит яичко, жидкость удаляют при помощи шприца. Оболочка рассекается и происходит ее удаление с излишками. В дальнейшем врач сшивает ткани, после чего возвращает яичко в мошонку и ушивает кожу. Обязательное условие – установка временного дренажа.
Выворачивание и ушивание оболочек яичка: операция по Винкельману
При лечении водянки яичка операцией по Винкельману, оболочки выворачивают и ушивают с задней части яичка. Жидкость из мошонки удаляется при помощи аспиратора. В будущем мягкие ткани должны впитывать жидкость, которую вырабатывает брюшинный отросток. Просвет влагалищного отростка ушивается. После этого в рану устанавливают дренажную трубку, которая исключает появление отеков. Для сшивания раны используются саморассасывающиеся нити, поэтому не требуются перевязки.
Пликация оболочки: операция по Лорду
При водянке нередко проводится операция по Лорду, предполагающая разрез оболочки яичек и дальнейшее сшивание брюшинного отростка. Врач не отделяет яичко от окружающих тканей и не выводит ее наружу. За счет этого операция считается одной из самых безопасных и эффективных. Однако стоит учесть, что хирургический метод не подходит при застарелой болезни, поскольку оболочки утолщаются и гофрирование может привести к неестественной форме мошонки.
Пластика оболочек яичка при гидроцеле в среднем занимает от 30-60 минут, через 2-3 часа пациент может покинуть клинику. После операции рекомендовано носить суспензорий. Преимущество данной методики лечения в том, что спустя время шов на мошонке становится практически незаметным и позволяет мужчине скрыть информацию о проведенном лечении от партнерши.
Водянка яичка у подростков 12-17 лет. Посттравматическая и послеоперационная водянка яичка. Лимфоцеле.
Наиболее часто возникновение водянки яичка у подростков происходит после операций по поводу паховой грыжи или варикоцеле. В обоих случаях причиной развития водянки яичка является нарушение оттока лимфы от яичка, вызванное повреждением (в случае варикоцеле) или сдавлением (в процессе грыжесечения) лимфатических сосудов яичка. Поэтому оправданно такую водянку называют лимфоцеле. В таких случаях застой лимфы бывает не только в оболочках яичка, но и в самом яичке (лимфостаз яичка). Реже встречается посттравматическая водянка.
Одной из причин лимфоцеле и лимфостаза в яичке у детей после грыжесечения бывает использование методик предназначенных для взрослых. Обычная для взрослой хирургии пластика пахового канала в детском возрасте нередко вызывает сдавление лимфатических сосудов.
Изолированная водянка у подростков обычно требует консервативного лечения в течение 3-6 месяцев, обязательного наблюдения и обследования. При сохраняющейся водянке проводится хирургическое лечение.
Лечение
Лечение асцита у онкологических больных имеет некоторые особенности
Во-первых, первопричиной скопления жидкости в животе у таких больных является рак, поэтому важно проводить противоопухолевую терапию. Во-вторых, консервативные меры, такие как специальная диета, ограничение соли и мочегонные препараты в данном случае сами по себе неэффективны
Они применяются лишь как дополнение к основному лечению.
Онкологические больные со скоплением жидкости в брюшной полости — это, как правило, пациенты с поздней стадией рака. Асцит существенно ухудшает прогноз, снижает показатели выживаемости. Тем не менее, своевременное паллиативное лечение помогает улучшить состояние больного и продлить его жизнь.
Лапароцентез и дренирование брюшной полости
Первой мерой помощи онкологическим пациентам с асцитом является лапароцентез, или парацентез. Во время этой процедуры в брюшной стенке с помощью специального инструмента под контролем УЗИ делают прокол и выводят лишнюю жидкость. Лапароцентез проводят под местной анестезией, и после него состояние пациента обычно существенно улучшается: перестает беспокоить дискомфорт в животе, тошнота, рвота, одышка. Если приходится удалять много жидкости, проводят инфузионную терапию, чтобы восполнить потери жидкости и белка. Считается, что можно безопасно удалять до 4 литров асцитической жидкости в день.
Но со временем жидкость в брюшной полости накапливается снова. Для ее постоянного оттока устанавливают перитонеальный катетер: трубку, по которой жидкость постоянно оттекает в подсоединенный резервуар. В современных клиниках для этого также применяют перитонеальные порт-системы. Такое устройство представляет собой небольшой резервуар из титана, одна из стенок которого выполнена в виде специальной мембраны. Его подшивают под кожу и соединяют катетером с брюшной полостью. Это позволяет повторно выводить жидкость, не делая новых проколов в брюшной стенке.
Проводят интраперитонеальную химиотерапию — введение химиопрепаратов непосредственно в брюшную полость через перитонеальный катетер или порт-систему. Лекарство уничтожает опухолевые клетки, распространяющиеся по поверхности брюшины, за счет чего уменьшается накопление жидкости.
Хирургические методики
В некоторых случаях для борьбы с асцитом прибегают к хирургическим вмешательствам. Например, может быть выполнено портокавальное шунтирование — наложение анастомозов (сообщений) между системами полой и воротной вен, чтобы снизить давление в последней.
Иногда проводят частичную деперитонезацию — удаляют часть брюшины, покрывающей стенки брюшной полости. Также практикуется оментогепатофренопексия — подшивание сальника к печени и диафрагме, это помогает улучшить отток жидкости.
Скопление жидкости в брюшной полости у онкобольных — опасное осложнение, борьбу с ним нужно начинать как можно быстрее. В клинике Медицина 24/7 пациента готовы принять в любое время суток. Наши врачи оперативно проведут обследование в необходимом объеме, окажут помощь и спланируют дальнейшую тактику лечения в соответствии с современными международными рекомендациями. У нас проводятся все виды лечения онкологических заболеваний, наши врачи имеют большой опыт в лечении злокачественного асцита.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим отделением хирургии клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
Тактика лечения спаечного процесса
При выявлении спаечного процесса тактика лечения будет зависеть от тяжести и степени выраженности. Если речь идет об остром спаечном процессе или интермиттирующей форме патологии, хирургическое вмешательство будет единственным эффективным способом решения проблемы. Обычно проводится диагностическая лапароскопия маточных труб, матки, яичников и одновременное удаление спаек. Этот метод очень эффективен и не требует длительной реабилитации, дает выраженный эффект.
При выраженных спайках в малом тазу проводится диагностическая лапароскопия с одновременным иссечением спаек, их удалением, которые были выявлены в ходе полного обследования органов малого таза. Сегодня наиболее эффективным методом устранения спаечной болезни считают адгезиолизис малого таза. Процедура малоинвазивна, эффективна и не требует длительного периода реабилитации.
Симптомы и проявления
Основным симптомом водянки есть увеличение и деформация яичка с одной стороны. Гораздо реже – деформация обоих яичек.
Болевые ощущения у детей возникают крайне редко. Как правило, заболевание не сопровождается ощутимым дискомфортом, за исключением следующих признаков:
- Увеличение размера
- Изменение формы (грушевидная) и плотности (яичко плохо прощупывается)
При вторичном поражении:
- Возможен озноб, покраснение мошонки
- Ощущение тяжести, распирания
- Дискомфорт при мочеиспускании
- Затрудненная ходьба
Данные признаки проявляются сильнее во время физических нагрузок. В период сна и отдыха симптомы становятся менее выражены.
Ведущие врачи
-
Сенько Владимир Владимирович
Руководитель Центра хирургии и Онкологии
Дунайский пр., 47
-
Михайлов Алексей Геннадьевич
Хирург, онколог, маммолог, эндокринный хирург
пр. Ударников, 19, ул. Маршала Захарова, 20
-
Масленников Дмитрий Юрьевич
Хирург, проктолог, маммолог
ул. Маршала Захарова, 20
-
Хохлов Сергей Викторович
Хирург, онколог, колопроктолог
пр. Ударников, 19, Выборгское шоссе, 17-1
-
Карапетян Завен Суренович
Колопроктолог, хирург
ул. Маршала Захарова, 20
-
Крикунов Дмитрий Юрьевич
Хирург
Дунайский пр., 47
-
Осокин Антон Владимирович
Врач-хирург/онколог (маммолог), врач-колопроктолог
Дунайский пр., 47
-
Хангиреев Александр Бахытович
Хирург, онколог, колопроктолог
пр. Ударников, 19
-
Шишкин Андрей Андреевич
Хирург, флеболог, проктолог. Кандидат медицинских наук
Дунайский пр., 47
-
Колосовский Ярослав Викторович
Хирург, маммолог, онколог
пр. Ударников, 19, ул. Маршала Захарова, 20
Посмотреть всех
-
Винцковский Станислав Геннадьевич
Дунайский пр., 47
-
Огородников Виталий Викторович
Выборгское шоссе, 17-1
-
Горбачев Виктор Николаевич
Дунайский пр., 47
-
Петрушина Марина Борисовна
пр. Ударников, 19
-
Арамян Давид Суренович
Дунайский пр., 47
-
Устинов Павел Николаевич
Дунайский пр., 47
-
Ардашов Павел Сергеевич
пр. Ударников, 19
-
Волков Антон Максимович
пр. Ударников, 19
-
Гриневич Владимир Станиславович
Выборгское шоссе, 17-1
-
Измайлов Руслан Расимович
ул. Маршала Захарова, 20
-
Петрова Виталина Васильевна
Выборгское шоссе, 17-1
-
Салимов Вахоб Валиевич
Дунайский пр., 47
-
Синягина (Назарова) Мария Андреевна
ул. Маршала Захарова, 20
-
Слабкова Елена Николаевна
Выборгское шоссе, 17-1
Лечение ХВН
Для лечения патологии применяют консервативный метод, если он возможен, и оперативный.
Консервативная методика
Такая терапия возможна, когда еще нет необратимых изменений в венах. Лечение в первую очередь включает ношение компрессионного белья (трикотажа), создающего каркас для пораженных вен и предотвращающего их перерастяжение. Также оно усиливает кровоток по венам, предупреждая формирование тромбов.
Компрессионный трикотаж – это гольфы, гетры, чулки, колготки. Он различается по силе компрессии. Выбор оптимального варианта в индивидуальном порядке – задача врача-флеболога.
Также больным рекомендуется сбросить вес, если присутствует его избыток и тем более ожирение. Снижение массы тела – это разгрузка вен
При назначении диеты уделяют внимание и профилактике запоров, чтобы профилактировать постоянно повышенное венозное давление
Пациенту обязательно назначают лечебную гимнастику или ЛФК. Особенно полезно плавание.
Кроме того, проводится медикаментозная терапия следующими видами препаратов:
- ангиопротекторы;
- биофлавоноиды;
- антикоагулянты;
- местные анестетики;
- глюкокортикостероиды.
Дополнительная мера – наружные средства, то есть гели и мази на основе гепарина.
Хирургическое лечение
Радикальная методика лечения хронической венозной недостаточности. Показания к операции – это выраженная симптоматика, патологические рефлюксы, прогрессирование трофических язв, малая эффективность консервативного лечения, выраженное прогрессирование ХВН.
Основные методики:
- лазерная;
- хирургическая;
- абляционная;
- шунтирование;
- флебэктомия, эндоскопическая флебэктомия.
Подготовка к операции
Пациент проходит дуплексное сканирование вен, а также стандартное обследование, которое включает:
- ЭКГ;
- флюорографию;
- коагулограмму;
- общий и биохимический анализы крови;
- общий анализ мочи;
- анализы крови на инфекции, группу и резус-фактор.
Результаты анализов предоставляются терапевту. Также нужна консультация с анестезиологом.
Перед процедурой пациенту следует удалить волосы из предполагаемой зоны вмешательства. Последний прием пищи – за 4-6 часов.
Ход операции
- Лазерная методика. Позволяет устранять варикозную сетку и значительно расширенные вены. Пораженный сосуд изнутри облучается лазером под высокой температурой. В результате его стенки «склеиваются», постепенно он полностью исчезает. Разрезов не нужно – только проколы. Процедура проводится под контролем УЗИ.
- Хирургия. Для доступа к пораженным венам делается несколько небольших разрезов на коже и мягких тканях. Хирург либо полностью удаляет поврежденный сосуд, либо перевязывает вены, которые соединяют глубокие и поверхностные (в зоне голеней). Хирургическое вмешательство проводится, когда имеют место значительно расширенные вены.
- Флебэктомия. Удаление вен малого диаметра. На коже под местной анестезией делается несколько маленьких разрезов, через которые врач получает доступ к пораженному сосуду и удаляет его.
- Эндоскопическая флебэктомия. В сосуд вводится микрокамера, благодаря чему врач проводит удаление пораженной вены под визуальным контролем. Метод применим, когда присутствуют язвы.
- Абляция. В вену вводится гибкий катетер. Нагревающие электроды, которые находятся на его конце, термально воздействуют на венозную стенку, разрушая ее.
- Шунтирование. Применяется искусственный сосуд, который соединяет вены так, чтобы пустить кровоток в обход поврежденного участка. Обычно проводится при развитии ХВН и тяжелых венозных повреждениях.
Реабилитация
В первые дни возможны отеки, гематомы и уплотнения в зоне воздействия. Если накладывались швы, их снимают на 7-10 день.
От 1 до 2 месяцев нужно постоянно носить компрессионное белье, а затем – на рекомендованный врачом срок – только днем. Также пациенту, в зависимости от типа и масштаба вмешательства назначают лекарственные препараты (в первую очередь обезболивающие), физиотерапию, ЛФК. Рекомендована ходьба в спокойном темпе.
Примерно на 2 месяца полностью исключают перегрев зоны вмешательства, тяжелые физические нагрузки. Во время сна ноги нужно укладывать на небольшом возвышении – около 15 см.
Как проводится диагностика эпидидимита?
В медицинском центре ЦЭЛТ вы можете пройти комплексное обследование для выявления эпидидимита.
- общие анализы мочи и крови;
- УЗИ мошонки с использованием допплерографии;
- анализы методом ПЦР на выявление инфекций (в том числе, хламидий и гонореи);
- посев мочи на наличие патогенной микрофлоры;
- магнино-резонансную томографию мошонки.
Наши врачи
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием
Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 34 года
Записаться на прием
Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 40 лет
Записаться на прием
Мухин Виталий Борисович
Врач-уролог, заведующий отделением урологии, кандидат медицинских наук
Стаж 34 года
Записаться на прием
В чем заключается лечение эпидидимита?
Устранением патологии занимается . При острой стадии и росте температуры проводится госпитализация со строгим сохранением постельного режима. Локально делают холодные компрессы на мошонку и фиксируют ее в нормальном положении. Нормализуется рацион, исключаются острые и кислые продукты. Далее проводится физиотерапия, прием антибиотиков и витаминов. Если образовался гной, то проводят вскрытие и очистку. В крайних случаях придаток удаляется, чтобы избежать распространения инфекции.
Терапия этого заболевания должна проводиться под тщательным контролем специалиста-уролога. Врачи клиники ЦЭЛТ обладают большим практическим опытом и внушительным багажом знаний, а значит, помогут вам избавиться от этой патологии в самые короткие сроки.
В современной медицине используются консервативные и хирургические методы лечения воспаления придатка яичка. Консервативные методы актуальны при отсутствии нагноения и высокой интоксикации, когда симптоматика выражена не так ярко. Блокирование семенных канальцев, скопление гноя, рост температуры тела и острая боль при эякуляции являются основными показаниями к хирургическому вмешательству.
Консервативное лечение острого и хронического эпидидимита
Терапевтическое лечение назначается, если:
- Отсутствуют скопления гноя.
- Нет обострения патологии.
- Не образовались гематомы.
- Анализы выявляют легкую или среднюю стадию эпидидимита.
Продолжительность лечения от 1 до 4 недель в зависимости от инфекции или вируса, спровоцировавшего развитие заболевания. Специалист делает тесты на реакцию на антибиотики, после чего выбирает препарат с индивидуальными особенностями клиента. Может назначаться сразу 2 антибиотика или противомикробных препарата для синергии и лучшего результата.
Хирургическое лечение острого и хронического эпидидимита
Отсутствие результата при консервативном лечении и тяжелая стадия эпидидимита являются главными показаниями к хирургическому вмешательству. Существует 5 видов операций:
- Орхиэктомия – полное удаление яичка и придатка в самых тяжелых случаях.
- Эпидидимэктомия – удаление воспаленного придатка.
- Пункция из мошонки – позволяет нормализовать давление в мошонке и устранить боль.
- Частичная резекция придатка – резекция зоны с большим скоплением гноя.
- Надсечка – вскрытие микроабсцессов и очистка придатка.
Выбор хирургического лечения проводит лечащий врач на основе анамнеза и данных, полученных во время диагностики.
Профилактика эпидидимита
Главное правило – регулярная сдача анализов и диагностика органов мочеполовой системы. Если есть подозрения на воспаления простаты, мочевого пузыря, яичек и придатков, нужно немедленно пройти диагностику. Посещайте уролога 1-2 раза в год, чтобы исключить развитие патологии.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 2 700 |
| УЗИ мошонки | 3 000 |
| Дуплексное сканирование сосудов мошонки | 3 500 |
- Орхит
- Цистит
Причины водянки яичка
Влагалищная оболочка яичка продуцирует серозную жидкость, которая выполняет защитную функцию для яичка и нужна для его свободного перемещения внутри мошонки. Объем этой жидкости должен быть сбалансированным, он не должен быть меньше или больше физиологически необходимого количества. Лишняя жидкость всасывается оболочкой обратно. Если этот процесс по каким-либо причинам нарушен, то она кумулируется между оболочками. Этиология заболевания у детей и у взрослых разная, поэтому стоит рассмотреть особенности каждой в отдельности.
Причины гидроцеле у новорожденных и детей до 3 лет:
- наличие незаращенного канала, соединяющего мошонку с брюшной полостью. Патология часто наблюдается у недоношенных детей и при нарушении эмбрионального развития плода. Она может сочетаться с паховой грыжей;
- родовые травмы органов мошонки;
- недоразвитость лимфосистемы яичек, которая не выводит лишнюю жидкость из мошонки, что ведет к развитию водянки.
Причины водянки у детей после 3 лет:
- травмирование мошонки;
- воспаление яичка и его придатков (орхит и эпидидимит);
- послеоперационные осложнения (операции по поводу варикоцеле или грыж).
Причины водянки яичек у взрослых:
- травмирование яичек или мошонки;
- послеоперационные осложнения (варикоцеле, грыжи, трансплантация почки);
- воспаление яичка и его придатков;
- новообразования яичка или семенного канатика;
- филляриоз (слоновость), патология паховых и тазовых лимфоузлов;
- тяжелая форма сердечнососудистой недостаточности.
Скапливающаяся жидкость в яичках может быть в виде: крови, воспалительного экссудата, транссудата не воспалительного характера.
Этиопатогенез
Каковы причины появления водянки яичка у новорожденного? Во время внутриутробного развития малыша яичко спускается в мошонку по паховому каналу. С ним спускается вагинальный отросток и просвет, соединяющий его с брюшиной, зарастает.
При патологической беременности (угроза выкидыша, преждевременные роды или травма при родах) происходит сбой в развитии, и просвет не закрывается. Тогда в полости вагинального отростка скапливается жидкость, образуя врожденную водянку яичка. Такая патология у новорожденных мальчиков до года, как правило, проходит без лечения (по мере закрытия просвета). Жидкость впоследствии сама рассасывается. У более взрослых детей это возможно лишь в 5% случаев.
Приобретенная водянка у ребенка возникает в результате воспаления в яичках или придатках, а также после повреждений (механическая травма, операции). Спровоцировать гидроцеле могут также болезни сердца и сосудов, варикоцеле, острая вирусная инфекция, грипп, туберкулез, паротит и другие заболевания.