Симптомы болезни — боли в мышцах ног
Содержание:
Почему возникают болевые ощущения?
Появление болей в области таза и паха может говорить о развитии разных патологий. Определить, что именно стало причиной возникновения подобной симптоматики, способен врач с опытом после проведения тщательного обследования.
Подобная симптоматика способна проявиться на фоне инфаркта в тазобедренном суставе, артрозе ТБС, воспалительного процесса в бедренном сочленении, аваскулярного некроза.
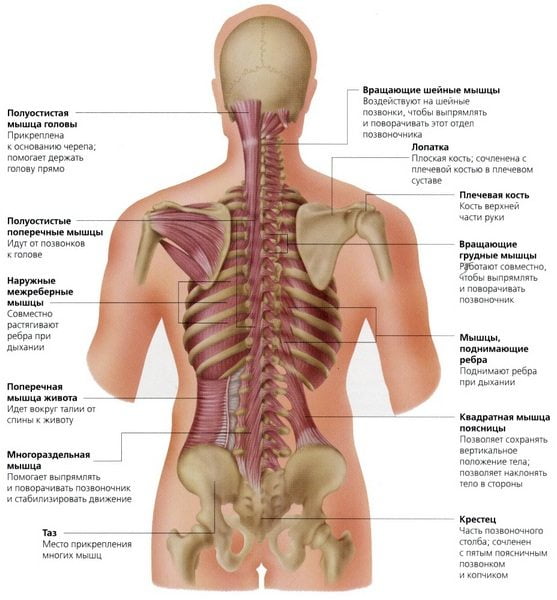
В организме человека тазобедренное сочленение (ТБС) – это самый мощный сустав, задача которого состоит в том, чтобы обеспечивать двигательную активность, а также поддерживать равновесие. Как следствие, нарушения в работе этого сустава являются причиной снижения качества жизни.
В состав сочленения входит вертлужная впадина и головка бедренной кости, совершающая движения внутри данной впадины. Головку покрывает хрящевая ткань, обеспечивающая свободное скольжение. В полости сустава ещё находится значительная часть бедренной шейки.
Наиболее распространенная причина возникновения болей в области таза и паха – травма сочленения. Не так распространены факторы нетравматической природы, обусловленные разными патологиями, из-за которых разрушается сустав, хрящ, околосуставные ткани, уменьшается объем синовиальной жидкости.
К появлению подобных признаков могут привести заболевания в разных органах и системах. В некоторых случаях болевые ощущения связаны с воспалением в области лонного, крестцово-подвздошного сустава, ягодичной мышцы, органов малого таза.
Кроме того, боль может развиться на фоне неврологических нарушений – неврита в седалищном нерве, поясничного радикулита и пр. Иногда подобная симптоматика является свидетельством развития заболеваний, связанных с суставной и связочной тканью.
Возникновение болей в области таза и паха связано с дегенеративными процессами, воспалениями, травмами. Также причина может крыться в анатомических особенностях сочленения, неправильном расположении головки бедра в вертлужной выемке. Причиной развития болей может стать вывих, подвывих бедра травматического либо врожденного характера.
Причины болевых ощущений
Наиболее часто боли в пояснице, отдающие в ногу, возникают по причине заболеваний позвоночного столба. Многим из этих патологий свойственны так называемые отраженные боли, когда дискомфортные ощущения появляются не только в пораженном участке позвоночника, но и в других областях:
- ягодицах;
- ногах;
- тазобедренном суставе;
- области живота;
- других отделах позвоночника.
Отраженная болезненность обусловлена компрессией нервных корешков и кровеносных сосудов. По причине сдавливания нервы передают «неправильные» сигналы, и болевые ощущения появляются в здоровых органах и частях тела.Одним из основных факторов, приводящих к поясничным болям, является неправильная физическая нагрузка. Также хронические болезни позвоночника могут обостряться из-за гиподинамии или частого принятия вынужденных поз (работы в наклон и т.д.), давящей одежды, недостатка сна и несбалансированного питания.Сильная боль в пояснице, отдающая в ноги, требует комплексной диагностики и обязательного медицинского наблюдения. Попытки самолечения могут только усугубить состояние больного. Патологии позвоночного столба в отсутствие лечения прогрессируют и вызывают еще более сильное разрушение хрящей и позвонков, повреждение нервов и сосудов вплоть до паралича. Другие болезни, которым может сопутствовать данный синдром, также весьма опасны и без лечения приводят к тяжелым последствиям. Например, подобное состояние иногда возникает при язве двенадцатиперстной кишки, туберкулезной инфекции и болезнях почек.
При каких патологиях могут возникнуть отраженные боли в ногах?
Заболевания позвоночника, при которых появляется боль в пояснице, отдающая в левую или правую ногу, могут быть:
- деформирующими;
- дегенеративно-дистрофическими;
- воспалительными.
- При деформирующих болезнях нарушается анатомия позвоночника, соответственно, смещаются и мышцы вокруг него, а также внутренние органы. Вопреки распространенному заблуждению, различные виды искривления позвоночного столба (сколиоз, кифоз и лордоз) могут появиться в любом возрасте, особенно у людей, ведущих малоподвижный образ жизни. При деформации позвоночника нагрузка на тело распределяется неравномерно, из-за чего одна нога «работает» больше другой, на ее суставы приходится избыточная нагрузка, от которой появляется болезненность в области колена, бедра, ступни. В незапущенных случаях от искривления позвоночника можно избавиться с помощью ЛФК и других консервативных методов лечения
- При дегенеративных патологических процессах зачастую смещаются позвонки и уменьшается высота межпозвонковых дисков. Вызывать болезненность ног способно такое распространенное заболевание, как остеохондроз. При артрозе образуются остеофиты – острые костные разрастания, которые травмируют нервные корешки, кровеносные сосуды и мышечные ткани. Эти болезни имеют хронический характер, однако на ранних стадиях с ними можно успешно справиться терапевтическими методами
- К отраженной болезненности в ногах могут привести и патологии воспалительного характера, например, артрит. Эта болезнь также требует обязательного врачебного наблюдения, так как воспаление способно привести к некрозу тканей или сепсису.
Методы лечения болей в пятке
Патологии пяточной области стараются лечить консервативно, но это не всегда возможно. Если консервативная терапия неэффективна — это показание к операции. Хирургическое лечение быстро и навсегда устраняет причину болей в области пятки. Современная хирургия основана на малоинвазивных амбулаторных техниках с минимальной травматизацией и коротким периодом восстановления.
Пяточная шпора
Хирургическое лечение пяточной шпоры показано, если консервативная терапия не дает результата в течение 6 месяцев. Виды операций при пяточной шпоре — удаление остеофита и плантарная фасциотомия.
Вмешательства проводят под местной анестезией. Через небольшой разрез хирург вводит эндоскопический зонд и микрохирургические инструменты. Под контролем микровидеокамеры он иссекает костный нарост, а при необходимости — и воспаленный участок фасции. Чтобы в дальнейшем не сдавливался нерв, рассекают толстую часть приводящей мышцы большого пальца стопы.
Если боль при пяточной шпоре вызвана не остеофитом, а избыточным натяжением подошвенного апоневроза, делают тенотомию — частичное рассечение сухожилия. Операцию выполняют без разрезов — через проколы с помощью электрического тока высокой частоты (радиочастотная тенотомия).
Бурсит
Бурсэктомия — хирургическое удаления синовиальной сумки — показана при неэффективности консервативного лечения бурсита. Операцию делают без разрезов в артроскопической технике.
Через 2-3 прокола диаметром 4-5 мм в сустав вводят микрохирургические инструменты и миниатюрную видеокамеру. Суставную капсулу рассекают и извлекают. На разрезы накладывают стерильную повязку. Длительность процедуры — около 30 минут. Восстановительный период — 2 дня.
Деформация Хаглунда
При неэффективности консервативного лечения деформации Хаглунда показано хирургическое вмешательство. В ходе эндоскопической операции — без разрезов — костный нарост удаляют с поверхности пяточного бугра, после иссекают ретрокальканеальную сумку. Таким образом восстанавливают механические функции ахиллова сухожилия и устраняют причину болей.
Тарзальный тоннельный синдром
Тарзальный тоннельный синдром, вызванный объемными патологическими образованиями в тарзальном канале — как врожденных, так и приобретенных в результате деформации стопы — требует хирургического лечения. В ходе операции патобразования удаляют и восстанавливают нормальную проходимость канала.
Туберкулез пяточной кости
На поздних стадиях туберкулеза, а также при неэффективности консервативной терапии показано хирургическое лечение. В ходе операции иссекают омертвевшие ткани пяточной кости и дезинфицируют образовавшиеся внутри нее полости.
Остеомиелит пяточной кости
При остеомиелите в ходе операции вскрывают гнойный очаг на пяточной кости, очищают его от гноя и мертвых тканей, после чего тщательно дезинфицируют область локализации воспаления.
На первичном приеме врач-хирург либо исключит неотложную патологию и направит вас к профильному специалисту, либо незамедлительно начнет лечение.
К кому обращаться, если болезнь сосудов является вторичным заболеванием?
Красная волчанка, васкулит
Системная красная волчанка – заболевание, связанное с нарушением функционирования иммунитета и выражающееся в выработке антител к собственным соединительным тканям. Организм воспринимает свои клетки как чужеродные и начинает борьбу с ними. Заболевание проявляется в следующих симптомах:
- Повышение температуры тела;
- Апатия, слабость;
- Усиленное выпадение волос, ломкость ногтей;
- Боль в суставах, мышцах;
- Заболевание миокардитом, перикардитом;
- Красные высыпания на лице – лопнувшие капилляры («волчаночная бабочка»).
Волчанка очень опасна своими осложнениями и сопутствующими патологическими состояниями:
При подозрении на красную волчанку или васкулит стоит посетить врача-иммунолога. Больному необходимо сдать кровь на общий и биохимический анализы, на антинуклеарный фактор, а также сдать мочу. Из-за возможных осложнений рекомендуется сделать УЗИ внутренних органов, ЭГК, компьютерную томографию мозга.
Рожистое воспаление
Среди вирусных заболеваний сосудистой локализации рожистое воспаление является одним из самых распространенных. Начинается оно остро, с повышения температуры до 40 градусов, рвоты, затем на коже лица появляются красные болезненные очаги поражения. Иногда на месте покраснения возникают пузыри с жидкостью или небольшие язвы. Поскольку возбудителем болезни являются стрептококки, то больному при рожистому заболевании нужна первичная консультация у врача-инфекциониста или дерматолога, не занимающегося сосудами непосредственно.
Если у больного имеется варикозное расширение вен, то оно может провоцировать рецидив заболевания, поэтому заболевшему необходимо посетить флеболога. Если варикоза нет, но болезнь прогрессирует, стоит посетить аллерголога, дерматолога, хирурга. Лечение сводится к приему антибиотиков, ультрафиолетовому облучению, хирургическому вмешательству.
Гемангиома
Относительно часто у новорожденных и редко у взрослых наблюдается гемангиома – доброкачественная опухоль или разрастание сосудов. Если небольшое красноватое выпуклое пятно появилось на шее – это капилляры, которые переросли в опухоль. Гемангиомы не опасны сами по себе, но через них инфекция легко может проникнуть в организм, снижается и свертываемость крови. При гемангиоме рекомендуется обратиться к онкологу и хирургу. У детей гемангиома, как правило, проходит сама к 10 годам и не требует особого лечения.
Таким образом, сосуды лечит обширный круг врачей самых разных специальностей, от флеболога до иммунолога. Если вы сомневаетесь, какого врача посетить, обратитесь к терапевту, который выпишет вам нужное направление. Для этого может потребоваться сдача многих анализов, на основании которых можно судить о конкретном заболевании.
Случаи проявления сосудистых патологий не являются исключительными. В последнее время частота их проявления существенно увеличилась и врач по сосудам требуется не только пожилой категории населения, но и молодежи. Прочитайте эту статью до конца, чтобы узнать все про самый тонкий кровеносный сосуд у человека.
Сами медики связывают подобную тенденцию с существенным ухудшением экологической картины крупных городов и постоянным пребыванием человека в стрессовых ситуациях. Наносит свой отпечаток и неправильное питание в комплексе с вредными привычками.
Выявление и лечение патологий сосудов – достаточно сложная задача. Человек с подобными заболеваниями обращается к терапевту, который вследствии дает направление к специалисту узкого профиля – флебологу. Врач после проведения ряда обследований определяет диагноз и подбирает адекватное лечение.
Следует также заметить, что в организме человека расположены миллионы сосудов, и все они имеют различную локализацию. В зависимости от характера и типа пораженных сосудов, проблемой могут заниматься разные специалисты: невролог, кардиолог, ангиолог и флеболог. Следует узнать, какой врач занимается сосудами, и к какому специалисту следует обращаться с конкретными симптомами.
Причины болезненных ощущений
Вызвать боли в ноге могут разные факторы. К ним относятся:
- травмы (переломы, растяжения, вывихи и пр.);
- защемление седалищного нерва;
- усталость, чрезмерное перенапряжение (ноет и тянет в ноге, в этом случае чаще всего дискомфорт проходит самостоятельно);
- реакция организма на погодные условия;
- беременность (повышенная нагрузка на суставы ног);
- избыточный вес (сильная нагрузка на суставы);
- опухолевые новообразования (саркома, лейкоз, метастазы);
- воспаления, вызванные инфекционными процессами (абсцессы, лимфодениты);
- венозные и сосудистые патологии в бедре (варикоз, тромбофлебит, флеботромбоз);
- нарушения работы нервной системы (межпозвонковые грыжи, неврит, тромбоз).
Причины боли в коленях у женщин
Каждый четвертый человек в возрасте от 55 лет периодически страдает от болезненности коленных суставов. Женщины больше мужчин подвержены травмам коленной чашечки в силу более широких бедер и более острого угла в соединении верхних и нижних костей ноги. После 40–50 лет опасность повреждения коленей усиливается по причине вымывания кальция из организма и уменьшения объема суставной жидкости.Вопросом о том, отчего у женщин опухают и болят колени, занимается артрология – раздел медицины, посвященный суставным заболеваниям. Наиболее часто, но не всегда, боль оказывается следствием поражения суставов.
Болевые ощущения могут возникнуть при:
- артрите – воспалительном заболевании, которое бывает как самостоятельным недугом, так и осложнением других патологий;
- менископатии – поражении мениска, сопровождающемся резкой болью при малейшем неловком движении (без лечения может перейти в хроническую форму и артроз коленного сустава);
- артрозе – дегенеративно-дистрофической суставной патологии, частой причине того, почему болят колени у женщин после 30 лет;
- бурсите – воспалении синовиальной сумки сустава, которое сопровождается отечностью в области поражения и ограничением подвижности;
- синовите – воспалительном процессе в синовиальной оболочке (часто бывает осложнением запущенного бурсита);
- периартрите – воспалении сухожилия, которое сопровождается дискомфортными ощущениями со внутренней стороны колена, усиливающимися при подъеме по лестнице или спуске с нее (чаще всего развивается у женщин старше 40 лет с избыточным весом);
- хондроматозе – образовании хрящей в соединительных тканях, которое сопровождается сильной болью и обездвиживанием сустава;
- хондропатии коленной чашечки – патологии, при которой соединительная ткань полностью заменяется хрящевой (возникает из-за травм);
- рассекающем остеохондрите надколенника – постепенном отслаивании от кости пораженного участка хрящевой ткани;
- отраженных болях при коксартрозе – поражении тазобедренного сустава;
- фибромиалгии – ревматологическом поражении мышечной ткани;
- сосудистых болях.
Предположительную причину боли в коленном сочленении можно определить по характеру неприятных ощущений и дополнительным симптомам. Постоянная тупая боль при движении, которая усиливается по утрам и сопровождается хрустом, – это признак артроза. Отечность и повышение температуры свидетельствуют об артрите. Постоянные или частые ноющие боли по ночам – проявление тромбоза вен. Интенсивная резкая боль указывает на возможное поражение мениска. Симметричные сильные болевые ощущения в обоих коленях наблюдаются при ревматизме, ревматоидном артрите и некоторых других суставных заболеваниях.
Почему у женщин болят ноги ниже коленей?
Данный вопрос актуален не только для пожилых дам, но и для молодых девушек. Наиболее часто к этому недомоганию приводит варикозное расширение вен. Развитие заболевания часто бывает спровоцировано ношением узкой обуви на высоких каблуках. Первоначальные симптомы варикоза мало чем отличаются от обычной усталости: это тяжесть и тупая монотонная боль в икрах ног, кратковременные судороги. В дальнейшем рисунок вен становится более заметным, на коже появляются характерные «звездочки». Лечением патологии занимается флеболог. Нередко дискомфортные ощущения в ногах бывают связаны с физиологическими причинами – например, отеками во время беременности.
Лечение
Любое из перечисленных заболеваний, провоцирующих появление боли в области таза и паха, подразумевает комплексное лечение. Кроме того, больная нога нуждается в покое и частом отдыхе.
Лекарственные средства
Обычно для снятия болей в области таза показано лечение препаратами противовоспалительной группы – Индометацином, Диклофенаком, Ибупрофеном. Их можно использовать в таблетированной и мазевой форме.
Чтобы снять мышечный спазм, показан прием миорелаксантов. При тяжёлой клинической картине назначают прием стероидов. Диуретики помогают убрать отёчность в тканях. Также показано лечение глюкокортикостероидами (Преднизолоном, Метилпреднизолоном, Дексаметазоном) и хондропротекторами (Глюкозамином, Хондроитин сульфатом).
Чтобы активизировать циркуляцию крови в ноге, назначают прием Пентоксифиллина и Тивортина. Если патология сопровождается гнойным процессом, назначаются антибиотики:
- макролиды (Эритромицин);
- цефалоспорины (Цефоперазин, Цефазолин);
- фторхинолоны (Моксифлоксацин).
Массаж
Для проведения данной процедуры нужно обращаться 1 раз в 6 месяцев к специалисту. Курс лечения причин заболеваний тазобедренного сустава составляет 10 сеансов.
Физиотерапевтические процедуры
В зависимости от симптомов болезни назначается такое лечение тазобедренного сустава:
- электрофорезом с Новокаином для повышения проникающей способности препарата в поврежденный участок;
- магнитотерапией;
- УВЧ;
- лазеротерапией, обладающей противовоспалительным, болеутоляющим и рассасывающим эффектом.
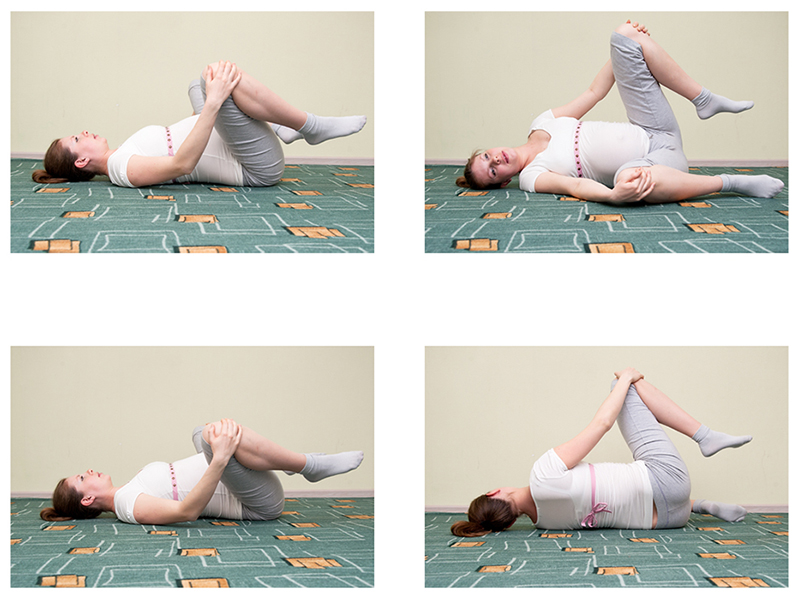
ЛФК
Лечебную физкультуру назначают после того, как будут сняты острые признаки и устранена сильная боль. Гимнастика довольна простая, заключается в отведении, приведении, сгибании и разгибании ноги. Изначально упражнения следует выполнять под врачебным присмотром. Оптимальным является проведение гимнастики в бассейне с тёплой водой.
Операция
Если в полости сустава обнаружена кровь либо жидкость, рекомендовано проведение дренирования с промыванием специальным антибактериальным раствором.
В более серьёзной ситуации показано выполнение эндопротезирования ТБС, которое заключается в замене разрушенного сустава на искусственный аналог. По окончании хирургического вмешательства и реабилитационного периода двигательная активность возобновляется, что позволяет человеку вернуться к обычному образу жизни.
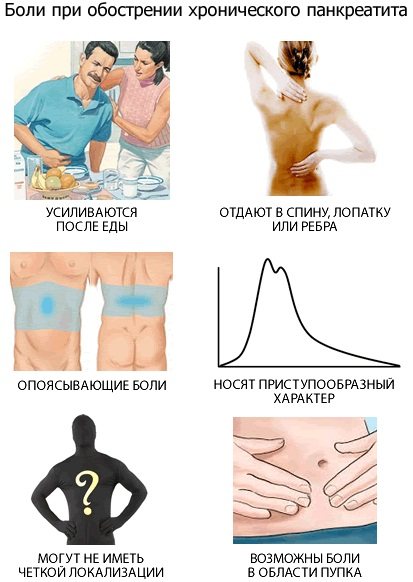
Почему болит низ живота
- Воспаление матки;
- Аднекситы и сальпингиты;
- Воспаление шейки матки;
- Спайки в малом тазу;
- Беременность;
- Апоплексия яичника;
- Эндометриоз;
- Половые инфекции;
- Цистит и уретриты;
- Киста яичников;
- Миома матки;
- Варикоз вен таза;
- Онкологические процессы;
- Опухоли.
Бывают случаи, когда боль в нижней части живота возникает, даже если проблема находится в органах, которые не находятся в брюшной полости и не относятся к гинекологии. Например, у людей могут возникнуть проблемы с нижними долями легких или почками, которые могут вызвать боль в животе слева, справа или по центру.
При каких болезнях бывают боли «по-женски»
1. Цистит.
При воспалительном процессе в мочевом пузыре развиваются острые болевые ощущения в паховой области, которые становятся более резкими, когда происходит мочеиспускание. Иногда женщине очень трудно ходить в туалет «по-маленькому», так как при этом процессе сильно режет.
2. Миоматоз матки.
Тянущие боли внизу живота наблюдаются при этом заболевании, если образование достигает больших размеров и сдавливает соседние органы и нарушает их работу. В таком случае живот ноет и колет, отмечается тупая, тянущая боль справа, слева или посередине. При «рождении» подслизистого миоматозного узла «на ножке» боли в женских половых органах колющие, схваткообразные, часто отдают в поясницу.
3. Эндометриоз.
При этом гинекологическом заболевании происходит поражение матки, придатков, пространства за шейкой матки. Патологический процесс характеризуется распространением за пределы матки клеток слизистой оболочки — эндометрия. В таком случае боль в пояснице и внизу живота появляется перед менструацией, нарастает при месячных и уменьшается по их окончанию. При развитии эндометриоза придатков ноет в левом или правом боку — в стороне поражения.
4. Воспаления «по-женски».
Такими заболевания, как воспаление придатков (аднексит), маточных труб (сальпингит) и яичников (оофорит) приводят к тому, что возникает тянущие боли внизу по бокам живота. В зависимости от локализации процесса возникают тянущая боль внизу живота справа (правосторонний аднексит) или могут развиваться ноющие, тупые боли слева, а также посередине (левосторонний адексит). При хронических формах болезненность не выражена, но характерно длительное течение с периодами уменьшения (ремиссия) и усиления (рецидив).
5. Боли внизу живота после полового акта.
Такой вид болей может возникнуть в результате отсутствия оргазма. Она имеет ноющий характер и протекает параллельно с психологическим неудовлетворением. Кроме этого болезненность в глубине влагалища после секса может проявляться с результате разнообразных болезней — наличие в малом тазу спаек, хронической формы аднексита, цервицита, эндометрита, эндометриоза, наличие опухолей половых органов. Также они могут проявляться в случае, если влагалище узкое, половой член имеет значительные размеры (как по длине, так и по диаметру). В гинекологии женские боли, возникающие на разных стадиях полового акта, называют диспареунией. Боли могут быть разными по виду — иногда женщина жалуется, что в паховой зоне давит, дергает, жжет, покалывает. Далее можно прочитать подробнее про причины боли в интимном месте у женщин в случаи узкого входа влагалища и его небольшого размера.
6. Эндометрит.
Нарушения менструального цикла, болевые ощущения посередине живота, внизу появляются из-за воспаления эндометрия, слизистой оболочки матки. При этом инфекционный процесс легко может распространиться на придатки — яичники и трубы с той и/или другой стороны.
Боли в левом боку и внизу живота
У женщин болезненность в левой стороне могут быть результатом гинекологических проблем, а также заболеваний других органов, расположенных в данной области или же в других частях тела. В последнем случае в гинекологии говорят об иррадиации боли.
Вероятные частые причины женской боли в нижней левой части живота следующие:
- перекрут ножки кисты левого яичника.
- апоплексия яичника слева.
- новообразования.
- воспалителения матки и придатков.
- левосторонняя внематочная (эктопическая) беременность.
- спаечный процесс женских половых органов.
- заболевания кишечника (сигмовидной кишки).
- патологии мочевыводящих путей.
Почему болит правый бок и низ живота
Первое, что надо исключить, когда речь идет о болях в животе с правой стороны — это воспаление аппендикса. Но существует множество других проблем, для которых характерны подобные симптомы. У женщин неприятные ощущения справа могут вызывать такие заболевания:
- воспаление мочевого пузыря;
- мочекаменная болезнь;
- пиелонефрит;
- спайки в малом тазу;
- правостороннее воспаление яичника;
- поражение маточной трубы справа;
- паталогия мочеточника;
- язвенный правосторонний колит.