Вирусная нагрузка при вич
Содержание:
- Причины и механизмы развития
- Признаки синдрома
- Анализ крови RW – что это?
- Что такое иммунный статус?
- Что такое ВИЧ-инфекция
- Профилактика заражения ВИЧ
- Особенности изменения СОЭ
- Таблетки от ВИЧ
- Генетическая изменчивость ВИЧ
- Стадии ВИЧ-инфекции
- Лечение ВИЧ-инфекции
- Анализы на ВИЧ
- Первичные проявления ВИЧ
- Формы протекания
- Прогноз
- Развитие болезни (патогенез)
- Патогенез (что происходит?) во время Первичного поражения нервной системы при ВИЧ-инфекции:
- Волосатая лейкоплакия
- Правда ли, что в мире бушует эпидемия ВИЧ
- Что происходит после заражения?
- Что такое СПИД у детей —
Причины и механизмы развития
Единственной причиной развития СПИДа является вирус иммунодефицита. С момента попадания в кровь патогена до развития терминальной стадии проходит 9 -11 лет, чаще принято считать 2-15 лет. Это усреднённые показатели, потому что развитие инфекции зависит от множества сопутствующих факторов. Механизм развития СПИДа хорошо изучен. Проникновение патогена в кровь – это первая стадия. После этого вирус должен закрепиться в клетке человека, для этого у него есть белок gp120. Этот белок имеет сродство к рецепторам CD4 на поверхности клеток.
Больше всего СD4+ содержится на Т-хелперах, поэтому именно они страдают от ВИЧ. Вирус постепенно погружается в клетку, продвигаясь к ядру. После проникновения информация с РНК патогена переносится на ДНК человека. Из-за этого другие иммунные клетки уже не распознают опасности и не могут атаковать инфицированную клетку. Встраиваясь в геном, вирус может «просидеть» без каких-либо признаков многие годы. В основном вирус размножается в делящихся Т-клетках. При этом он пробуждается, когда клетка выполняет свою обычную иммунную функцию. Дальше вирус реплицируется, заражая новые Т-хелперы. Заражённые клетки могут погибнуть сами, как опасные или ненужные, это называется апоптозом. Если они не самоуничтожаются, их убивают Т-киллеры, это обычный ответ организма на внедрение вирусов.
Каким бы образом не погибали СD4+лимфоциты, это приводит к одному результату – организм не может бороться с болезнями. На первых стадиях ВИЧ-ассоциированные инфекции поддаются лечению и иммунная система способна контролировать большую часть бактерий и грибков.
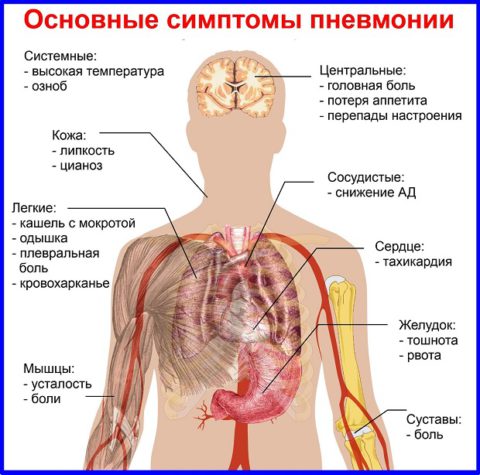
Признаки синдрома
Невозможно отличить первые симптомы СПИДа. Все предвестники болезни относятся к ВИЧ-инфекции. В период инкубации вирус может никак себя не проявлять, иногда у человека развиваются характерные для заболевания симптомы. Это повышенная температура, слабость, ухудшение аппетита, увеличение лимфатических узлов, сыпь на коже розового оттенка, диарея.
Иногда бессимптомное течение сохраняется в течение долгих лет. Но выявить патоген можно спустя уже 3 месяца после заражения по анализам. По мере размножения вирусных копий и угнетения иммунной системы наступает всё больше явных признаков болезни. Отличительной особенностью ВИЧ /СПИД являются увеличенные лимфоузлы, такое состояние может держаться по несколько месяцев. Больные сталкиваются с мигренями, болями в подреберье, температурой. Обычные лекарства в таком состоянии плохо помогают.
СПИД дифференцируют от ВИЧ-инфекции по нескольким критериям: состоянии больного, количестве Т-хелперов и вирусной нагрузке. В норме у человека от 500 до 1600 Т-хелперов, даже у здорового человека их количество меняется и зависит от многих факторов. У ВИЧ-позитивных людей их количество постепенно снижается с временными плато. Когда анализ показывает 350 или меньше клеток, назначается профилактика болезней, ассоциированных с синдромом иммунодефицита.
СПИДу часто сопутствуют такие признаки:
- потеря веса;
- апатия и бессилие;
- длительная диарея;
- кашель;
- забывчивость, замешательство, дезориентация;
- болезненное или затрудненное глотание;
- увеличение лимфоузлов;
- лихорадка.
На фоне сильно ослабленного иммунитета организм не может больше контролировать условно патогенные бактерии и грибки, которые являются естественной микрофлорой человека. На терминальных стадиях пациенты сталкиваются с туберкулёзом, пневмоцистной пневмонией, раком, бактериальной кардиомиопатией, лимфомой.
Анализ крови RW – что это?
Анализ крови RW – это серологический анализ на выявление антител к бледной трепонеме. Методика проведения этого исследования была предложена Августом фон Вассерманом еще в начале XX века, с тех пор анализ носит его имя – реакция Вассермана (RW).
Бледная трепонема является возбудителем сифилиса.
Сифилис относится к классическим венерическим заболеваниям. Передается преимущественно половым путем. Заразиться также можно через кровь. Есть вероятность заражения бытовым путем, поскольку бледная трепонема может содержаться в невысохшей слюне и других выделениях организма.
В течении болезни выделяют первичный, вторичный и третичный сифилис.
Первичный сифилис характеризуется появлением специфической язвы (твердый шанкр) в месте проникновения инфекции (это могут быть половые органы, слизистая рта или прямой кишки). Чуть позже увеличиваются ближайшие лимфатические узлы – паховые при поражении половых органов или подчелюстные при поражении слизистой рта. Язва заживает самостоятельно через 3-6 недель после возникновения.
Симптомы вторичного сифилиса наблюдаются через 4-10 недель после возникновения язвы. Это – бледная сыпь по всему телу (включая ладони и подошвы), головная боль, общее недомогание и повышение температуры тела (похоже на грипп). Увеличиваются лимфатические узлы по всему телу. Потом симптомы исчезают, возвращаясь время от времени.
Третичный сифилис характеризуется поражением нервной системы, костей и внутренних органов. Он возникает через много лет после заражения при отсутствии должного лечения заболевания.
Таким образом, у человека, больного сифилисом, могут быть длительные периоды, в течение которых какие бы то ни было симптомы отсутствуют. Многое зависит от состояния иммунной системы организма. Иногда при контакте с инфекцией болезнь не развивается, но человек становится носителем инфекции (так называемое бессимптомное носительство).
В этих ситуациях анализ крови RW оказывается единственным способом обнаружить присутствие возбудителя сифилиса в организме. Анализ также дает возможность установить, как долго продолжается носительство сифилиса.
Что такое иммунный статус?
Иммунный статус – это комплексный показатель, демонстрирующий общее состояние иммунной системы. Он отображает активность органов иммунитета и вырабатываемых ими клеток, для защиты организма.
Для изучения состояния иммунитета проводят клинико-лабораторное исследование, которое включает в себя сбор анамнеза пациента и клинический анализ крови.
Проведение анализов на выявление бактерионосительства и вирусоносительства.
После получения предварительной информации, проводят иммунограмму — тесты ориентировочного уровня, позволяющие выявить грубые нарушения в работе иммунной системы. Проведение тестов предполагает получение следующей информации:
- Число лимфоцитов.
- Фагоцитарная (захватывающая) активность лейкоцитов.
- Количество и качество работы Т- и В-клеток.
- Концентрация иммуноглобулинов.
Полученные данные исследуют с помощью флюоресцирующих сывороток, чувствительных к CD-антигенам — поверхностным антигенным маркерам. CD-антигены это специфические белки, выполняют функцию рецепторов и веществ, отвечающих за взаимодействие клеток иммунной системы между собой.
На данный момент известно порядка 350 CD-антигенов и их список продолжает пополняться. Но для мониторинга ВИЧ-инфекции интерес представляют CD4+ и CD8 антигены, связанные с Т-лимфоцитами. Их число определяет ВИЧ-статус человека.
Что такое ВИЧ-инфекция
Вирус иммунодефицита человека уменьшает количество CD4 T-лимфоцитов. Изменения приводит к ослаблению иммунной защиты. Норма количества белых кровяных телец в организме человека — 1000 усл. ед./мм3.
Если снижение лимфоцитов происходит менее 200 кл/мм3, то можно говорить о СПИДе. Человек с инфекцией выглядит здоровым, хотя и является переносчиком вируса.
Инкубационный период
С момента инфицирования вирусом иммунной недостаточности до появления первых симптомов может пройти от 3 недель до нескольких месяцев. Поначалу заболевание напоминает симптомы гриппа с осложнениями.
К первым признакам инфекции относят:
- сильную утомляемость;
- кашель;
- боль в горле;
- увеличение лимфоузлов;
- высыпания на кожных покровах;
- увеличение размеров селезенки и печени;
- потерю сил;
- ломоту в теле;
- недомогание;
- диарею;
- потерю аппетита;
- тошноту;
- повышение температуры тела до 38 градусов.
Пути передачи
Главным источником заражения является кровь (инъекции, пересадка органов, незащищенный половой акт, применение зараженных медицинских и маникюрных приспособлений). ВИЧ передается от матери ребенку при родовых травмах, грудном вскармливании.
Передача ВИЧ происходит путем проникновения зараженных биоматериалов в лимфатическую систему человека.
Существует целая группа риска заражения инфекцией:
- доктора;
- наркоманы;
- женщины и мужчины, ведущие беспорядочную половую жизнь;
- лица с венерическими заболеваниями.

Профилактика заражения ВИЧ
Несмотря на безопасность бытового контакта с людьми, живущими с ВИЧ или СПИДом, многие до сих пор считают, что могут заразиться от них путем простого прикосновения или использования одних и тех же вещей (исключения составляют средства личной гигиены). Чтобы снизить риск заражения ВИЧ при половом контакте, есть несколько способов:
- всегда использовать барьерный метод контрацепции (презерватив) при половом контакте с человеком, ВИЧ-статус которого положителен или неизвестен.
- не идти на половой контакт с человеком, больным заболеваниями, передающимися половым путем (ЗППП), симптомами которых являются воспаления и язвы на слизистой половых органов;
- половой контакт с женщиной, у которой диагностирована эрозия шейки матки. У женщины с эрозией больше риск подхватить вирус из-за нездоровой слизистой, а мужчина может получить заражение из-за отслойки зараженных вирусом клеток шейки матки.
- значительно увеличивается опасность заражения при анальном сексе, часто связанном с микротравмами ануса и прямой кишки.
Соблюдение простых правил безопасности в интимной жизни позволит Вам сохранить свое здоровье и избежать заражения ВИЧ-инфекцией.
Особенности изменения СОЭ
Нередко люди обеспокоены вопросом о том, как изменяется показатель СОЭ при ВИЧ. Под этой аббревиатурой понимают скорость оседания эритроцитов. Если пациент совершенно здоров, и в его теле нет отклонений, она колеблется в пределах от 2 до 20 мм/ч. Ее увеличение – это нормальный, базовый ответ тела на контакт с любой инфекцией. Также она может увеличиваться, если в организме есть активный воспалительный процесс. Даже если он не инфекционного происхождения.
Многие пациенты совершают ошибку, полагая, что оценки СОЭ достаточно для того, чтобы понять, заражен ли организм вирусом иммунодефицита человека. На самом деле, как отмечают доктора, СОЭ имеет тенденцию к возрастанию до 50 мм/ч и более при ВИЧ.
Однако этот показатель очень неоднозначен.
Дело в том, что изменения могут происходить и по иным причинам, среди которых называют:
- период вынашивания плода у представительниц прекрасного пола;
- инфаркт миокарда в некоторых стадиях;
- все заболевания, провоцирующие воспалительные реакции в организме.
Также стоит помнить о том, что СОЭ может находиться на нормальной отметке в том случае, если инфекция проходит латентную стадию.
Таблетки от ВИЧ
Современное лечение ВИЧ и СПИДа обычно состоит из высокоактивной антиретровирусной терапии (ВААРТ) и симптоматической терапии оппортунистических инфекций. Чем раньше человек начнет антиретровирусную терапию, тем эффективнее она подействует.
Одна из основных проблем подавления ВИЧ — именно способность вируса иммунодефицита видоизменять свою РНК и мутировать, приспосабливаясь к жизни в разных условиях. Раньше антиретровирусная терапия заключалась в приеме только одного лекарства (зидовудина или азидотимидина — AZT), но ВИЧ быстро приспосабливался к этому препарату. Современная ВААРТ основана на одновременном применении сразу нескольких медикаментов, препятствующих различным стадиям развития ВИЧ и подавляющих мутантные формы вируса.
Чтобы клетки заразились ВИЧ, он должен, во-первых, связаться с ними, а во-вторых, слиться с их поверхностью: его оболочка остается снаружи, а внутрь попадает геном, который транспортируется в ядро (в отличие от других вирусов, остающихся в клеточной цитоплазме). Там с генома вируса, состоящего из РНК, снимается копия ДНК и вживляется в ДНК клеток человека. Потом происходит обратный процесс: с ДНК клеток делается копия вирусной РНК, которая идет в цитоплазму. Там вирус снова «собирается» и выходит из клетки.
Антиретровирусная терапия работает таким образом, что против каждого из этапов жизнедеятельности ВИЧ применяется отдельный препарат: один препятствует слиянию вируса с клеткой, другой не дает ему перейти в ядро и внедриться в ДНК клетки, остальные мешают считыванию с ДНК на РНК и с РНК на белок. Поэтому в ВИЧ-терапии применяются сразу три или четыре препарата для противостояния вирусу на каждой из стадий — например, ингибиторы слияния, ингибиторы обратной транскриптазы (перевода РНК в ДНК), ингибиторы РНК-полимеразы.
На сегодняшний день существуют больше 30 лекарств от ВИЧ, причем набор препаратов для лечения ВИЧ-инфекции во всех странах примерно одинаковый. А открытие каждого нового средства требует больших финансовых вложений и длительных испытаний. Также исследователи заняты разработкой новых средств защиты от ВИЧ во время полового акта и способов пост- и преконтактной защиты, а также продолжают поиски стратегий для создания вакцины от вируса иммунодефицита.
Лекарства от ВИЧ все время совершенствуются: постепенно они должны становиться менее токсичными. В идеале человек не должен принимать их каждый день — лучше, если это будет препарат, действующий длительное время. Еще один вариант развития — объединить несколько медикаментов в один.
Одно из направлений в разработке нового лекарства от вируса — поиск способа блокировать белки на поверхности лимфоцитов, к которым присоединяется вирус. Задача другого направления научных поисков в этой области — заставить иммунные клетки перестать активироваться. Сложность в том, что человеку все-таки необходим иммунитет: если его подавить, люди будут заражаться другими болезнями и умирать от банальной простуды. Нужно, чтобы иммунная система организма не активировалась от вируса иммунодефицита и одновременно оставалась способной реагировать на другие инфекции.
С поддержкой современных препаратов ВИЧ-инфицированный человек может жить нормальной жизнью почти столько же, сколько и здоровые люди, не зараженные вирусом. Еще один колоссальный успех науки и медицины в области лечения ВИЧ — снижение рисков рождения инфицированных детей у ВИЧ-положительных матерей. Ученые выяснили, что передача ВИЧ чаще всего происходит не во время беременности, а уже в процессе родов, когда младенец, проходя по родовым путям, поглощает инфицированные жидкости. Без лекарственной терапии вероятность заразить ребенка достигает 40%. Однако если женщина за несколько недель до родов начнет принимать лекарство (из-за токсичности его нельзя пить всю жизнь), то ребенок, вероятнее всего, родится здоровым. В настоящее время вероятность заражения ребенка ВИЧ от матери порядка 1–2%.
Генетическая изменчивость ВИЧ
Ретровирусы способносы выполнять уникальную, ни у одного живого объекта более не встречающуюся реакцию — обратную транскрипцию. Обратная транскрипция, в отличие от многих других реакций матричного синтеза (например, ДНК–ДНК) — процесс, слабоподкрепленный специальными корректирующими механизмами. Репликация ВИЧ характеризуется чрезвычайно высокой частотой спонтанных мутаций.
Это означает, что всякая случайно возникшая в ходе обратной транскрипции мутация имеет большие шансы закрепиться в потомстве, что имеет важные последствия для жизни самих ретровирусов и их хозяев. В частности, одним из наиболее характерных свойств ВИЧ является его непревзойденная изменчивость (вариабельность).
Вскоре после первичного заражения, в организме инфицированного присутствует уже несколько различных вариантов ВИЧ. Большое количество вариантов ВИЧ составляет основу для его быстрой эволюции (например, в случае применения антиретровирусных препаратов), однако даже в отсутствие факторов эволюционного отбора вирус продолжает существовать в виде так называемого «роя» из близкородственных в генетическом отношении, но неодинаковых вирусов.
Генетическое разнообразие ВИЧ подкрепляется быстротой его репликативного цикла, в результате которого в организме зараженного человека ежедневно образуются миллиарды новых вирусных частиц.
Стадии ВИЧ-инфекции
При отсутствии антиретровирусной терапии можно выделить следующие стадии течения ВИЧ-инфекции:
Инфицирование —>2-3 недели—> острый ретровирусный синдром —> 2-3 недели—>исчезновение клинических симптомов + сероконверсия —>2-4 недели—>бессимптомная хроническая ВИЧ-инфекция —>в среднем 8 лет—> симптоматическая ВИЧ-инфекция/СПИД —>в среднем 1.3 года—> смерть
При проведении антиретровирусной терапии продолжительность жизни пациента может быть продлена до 70—80 лет.
Лечение ВИЧ-инфекции
При проведении антиретровирусной терапии продолжительность жизни пациента значительно увеличивается. Антиретровирусные препараты мешают ВИЧ размножаться в клетках иммунной системы человека, блокируя внедрение вирионов в клетки и нарушая на разных этапах процесс сборки новых вирионов. Своевременно начатое лечение антиретровирусными препаратами в сотни раз снижает риск развития СПИДа и последующей смерти.
Анализы на ВИЧ
В нашем центре Вы можете сдать анализ на ВИЧ-инфекцию, комплексный анализ — на сифилис, ВИЧ, гепатиты В и С, а также анализы на другие инфекции.
Первичные проявления ВИЧ
ВИЧ имеет несколько периодов. Два из них проявляются симптомами. Это первичный (острый) период и стадия вторичных заболеваний.
В течение всего периода болезни человек остается заразным для окружающих. Даже в инкубационный период существует небольшой риск заражения. Самой опасной в этом плане считается острая фаза.
Вероятность передачи инфекции в это время максимальная. Чуть меньше она в стадию преСПИДа и СПИДа.
Наименьший риск заражения характерный для бессимптомного течения ВИЧ. Потому что в это время наблюдается самая меньшая вирусная нагрузка на организм. Но сказанное выше характерно для нелеченого заболевания. Если же больной ВИЧ получает антиретровирусную терапию, он почти не заразен.
Риск передачи инфекции крайне мал. В первичном периоде самый частый симптом – это повышение температуры тела.
Кроме того, у 70% пациентов наблюдаются:
- признаки фарингита;
- увеличение лимфатических узлов;
- высыпания на теле.
В связи с этим на начальном этапе ВИЧ пациентам обычно диагностируют ОРЗ, если они обращаются за медицинской помощью. Около половины больных предъявляют жалобы на мышечную слабость и ломоту в мышцах.
Треть пациентов жалуются на такие симптомы:
- диарея;
- боль в животе;
- тошнота;
- рвота.
Клинические признаки, которые встречаются с частотой от 10 до 15%:
- похудение (следствие интоксикационного синдрома и диспепсии);
- увеличение печени, которое определяется на УЗИ, может также увеличиваться селезенка;
- неврологические симптомы.
У 12% пациентов возникает кандидоз. Поражается в основном полость рта. Возможно появление белых выделений из половых органов. Иногда происходит первичное вирусное поражение нервной системы.
Возможные патологии, которые вызывает ВИЧ:
Деменция (слабоумие).
Проявляется невнимательностью, трудностью чтения и числовых операций, ухудшением памяти. Изредка проявляется психозами. Возможна апатия и резкое снижение мотивации. Как первый симптом ВИЧ, деменция наблюдается в 3,3% случаев.
Миелопатия.
Возникают двигательные нарушения в ногах, реже – руках. Это обусловлено поражением спинного мозга. Основные симптомы – это слабость мышц ног и изменение походки. Чувствительность конечностей обычно не страдает.
Персистирующая энцефалопатия детей.
Развивается у новорожденных, которые родились от ВИЧ-инфицированных матерей. Проявляется повышением мышечного тонуса, задержкой развития.
Менингит.
Для ВИЧ характерно острое асептическое воспаление оболочек мозга.
Возникает при первичном иммунном ответе после инфицирования вирусом. В патологический процесс могут вовлекаться черепные нервы. Обычно симптомы менингита самостоятельно уходят через 2-3 недели.
Полиневропатия.
В основном поражаются нижние конечности. Частота полиневропатии возрастает при ассоциации с вирусом герпеса. При тяжелой форме возможны параличи или нарушение чувствительности. Выделяют ВИЧ-ассоциированную полиневропатию с преобладанием двигательных или чувствительных нарушений. Чувствительность чаще всего страдает в области стоп.
Формы протекания
Легочная
Наиболее частая форма СПИДа, которая присутствует у 50%-80% взрослых пациентов и детей. Сопровождается разными формами пневмонии, повышенной температурой, сильным кашлем, одышкой, болью в груди. Состояние вызывает кислородное голодание. На рентгене видны рассеянные легочные инфильтраты. Иногда пневмония сопровождается дыхательной недостаточностью, интоксикацией, может присоединяться туберкулез. Лечение проводится по сложной схеме, которую выстраивают в соответствии с состоянием больного.
Желудочно-кишечная
Вторая по распространенности форма, при которой поражается кишечник. Пациент жалуется на длительную диарею либо непроходимость, болезненность глотания, боль в грудной клетке. Воздействуют на желудочно-кишечный тракт не только присоединенные инфекции, но и сам патоген ВИЧ. Изменения происходят не только в ЖКХ, но и в печени, и почках. Проявляется стоматитами, колитами, изоспорозом, сальмонеллезом. Главный риск заключается в критическом снижении веса.
Церебральная
Форма ВИЧ-инфекции встречается у 15-20% больных. НейроСПИД характеризуется вторичным поражением ЦНС. Развиваются абсцесс головного мозга, менингит, энцефалиты, лейкоэнцефалопатия многоочаговая. Поражение ЦНС вызывает изменение когнитивных способностей, поведения, памяти. Наблюдается изменение координации движений, заторможенность, присутствие тревоги, раздражение на яркий свет и громкую музыку. При тяжелой форме может развиться слабоумие, шизоидные проявления, в некоторых случаях ВИЧ способствует образованию опухоли головного мозга.
Диссеминированная
Развивается примерно в 30% случаев СПИДа. Проявляется опухолями кожи и слизистой, большая часть образований относится к саркоме Капоши. Небольшой процент ВИЧ-инфицированных сталкивается со злокачественным образованием — В-клеточной лимфомой.
Недифференцированная
Клиническая форма, этиология которой остается невыясненной. Проявляется продолжительной диареей, астенией, лимфаденопатией, гнойными очагами, повышенной температурой на протяжении месяцев. Наблюдается комплекс СПИД-ассоциированных признаков.
Прогноз
При своевременном обнаружении ВИЧ в организме и строгом соблюдении схемы лечения, продолжительность и качество жизни могут вполне не отличаться жизни здорового человека, с возможностью выносить и родить здорового ребенка.
Продолжительность жизни при отсутствии лечения, при диагнозе ВИЧ-инфекция составляет около 11 лет, а при диагнозе СПИД – до 12-19 месяцев.
В случае применения ВААРТ длительность жизни при ВИЧ-инфекции составляет до 50 лет, при СПИД – 10 лет.
Основной причиной летальных исходов в большинстве случаев является туберкулез и злокачественные опухоли, развивающиеся на фоне иммунодепрессии.
Развитие болезни (патогенез)
Основной механизм в патогенезе СПИДа заключается в сокращении количества Т-лимфоцитов в крови. Число клеток CD4+ падает до нескольких штук на 1 мл крови. При этом, количество этих клеток в норме должно составлять не менее 600-1900 шт.
Другим патогенетическим фактором обладает белок gp120, который токсично воздействуя на нейроны, приводит к разрушению нервных клеток, что проявляется в неврологических расстройствах.
Недостаточно количество иммунных клеток не может удерживать «в узде» инфекции, которые в небольших количествах сопутствуют жизни человека, тем самым появляются рецидивирующие заболевания, спокойно переносящиеся здоровым человеком.
Именно от вторичных инфекционных болезней чаще всего и умирают люди со СПИДом.
Патогенез (что происходит?) во время Первичного поражения нервной системы при ВИЧ-инфекции:
Морфологически прямое поражение ВИЧ мозга приводит к развитию подострого гигантоклеточного энцефалита с участками демиелинизации. В ткани мозга могут быть выявлены моноциты с большим количеством вируса, проникшие из периферической крови. Эти клетки могут сливаться, образуя гигантские многоядерные образования с огромным количеством вирусного материала, что и явилось причиной обозначения этого энцефалита как гигантоклеточного. В то же время характерным является несоответствие тяжести клинических проявлений и степени патоморфологических изменений. У многих больных с отчетливыми клиническими проявлениями ВИЧ-ассоциированной деменции патоморфологически может выявляться только «побледнение» миелина и слабо выраженный центральный астроглиоз.
Волосатая лейкоплакия
Плоская кондилома, ворсинчатая лейкоплакия, ротовая вирусная лейкоплакия – все это названия волосатой лейкоплакии, которая особенно часто возникает у ВИЧ-серопозитивных больных. Именно волосатую лейкоплакию, как правило, ассоциируют с ВИЧ-инфекцией, и при ее наличии в полости рта больного могут даже отправить обследоваться на наличие вируса иммунодефицита. По последним данным, у 75% больных волосатой лейкоплакией впоследствии был обнаружен ВИЧ.
Чаще всего проявления волосатой лейкоплакии локализуются на боковых поверхностях языка, хотя процесс может распространиться и на всю внутреннюю поверхность щек. Иногда лейкоплакия возникает только на одной щеке или на одной половине языка.
Правда ли, что в мире бушует эпидемия ВИЧ
Эпидемия ВИЧ считается одной из самых крупных пандемий в истории человечества. С момента открытия вируса по 2011 год заразилось 60 млн человек. По данным UNAIDS, сейчас в мире живет 38 млн людей с ВИЧ-инфекцией и лишь 25,4 млн получает лечение . С 2015 года новых случаев инфицирования зарегистрировано на 3,5 млн больше, чем предполагалось.
Красная лента — символ солидарности с ВИЧ-инфицированными людьми
В России показатели заболеваемости и смертности относятся к самым высоким среди стран Восточной Европы и Центральной Азии . В 2019 году было зафиксировано 54,6 случаев на 100 тыс. населения, что выше показателей в регионах с традиционно высоким уровнем инфицирования и в два раза выше значений среди государств ВЕЦА и ОЭСР.
Согласно данным СНИОЭП СПИД, по итогам 2019 года в России проживало 1 068 839 инфицированных ВИЧ, это около 0,73% всех граждан страны. Но есть и другие данные. Согласно оценке ЦНИИОИЗ, в 2019 году контингент людей, живущих с ВИЧ, составлял 863,9 тыс. человек.
Денис Годлевский, руководитель «Коалиции по готовности к лечению»:
«Причиной роста заболеваемости ВИЧ в России является комплекс факторов. Первое — это профилактика. Эффективно препятствовать распространению ВИЧ могут профилактические программы среди групп, наиболее подверженных эпидемии, половое образование среди молодежи и обеспечение всех нуждающихся антиретровирусной терапией. Лечение само по себе является профилактикой. Если человек принимает терапию, вирусная нагрузка, то есть содержание вируса в его крови, снижается до нуля и он не может никак передать вирус другому человеку. Если мы дадим таблетки всем людям с ВИЧ и они будут их правильно принимать — мы победим ВИЧ-инфекцию.
В теории звучит очень просто, но по факту есть несколько проблем. Не все люди, живущие с ВИЧ, знают, что у них ВИЧ-инфекция. В России декларируется, что 30 млн людей тестируется на ВИЧ ежегодно. Но фактически это не 30 млн человек, а 30 млн тестов. Некоторые люди тестируются в год по 3–4 раза, хотя им это не нужно, например, для госпитализации и при обычной диспансеризации. То есть нужно тестировать больше людей и особенно среди групп, где вирус распространяется особенно активно, — не старшие поколения, которые регулярно проходят обследования, а женщин и мужчин за 40. Мужчины за 40 — это вообще пропавшая группа, они редко проходят обследования, и ВИЧ у них выявляется, когда он прогрессирует до стадии СПИДа, то есть спустя уже несколько лет после заражения, и все это время он может быть источником заражения.
Второе — у нас почему-то не любят презервативы, которые являются наиболее эффективным средством профилактики ВИЧ-инфекции, и об этом должны знать подростки, начинающие половую жизнь, взрослые, которые разводятся. У нас же взят курс на воздержание и верность, но это не всегда работает.
Третье — не все люди обеспечены антиретровирусной терапией. По-прежнему, даже по официальным данным, наблюдается нехватка. Минздрав заявляет, что порядка 75% обеспечено терапией от тех, кто уже наблюдается в клиниках. А есть те, кто не наблюдается, они тоже не получают терапию.
Четвертое — когда человек уже принимает антиретровирусную терапию, это пожизненно, он ее должен принимать каждый день без пропусков, чтобы поддерживать приверженность и сохранять вирусную нагрузку на нуле. Если же время от времени пропускать прием, то рано или поздно препараты перестанут работать и их придется менять, а их не бесконечное множество. Тут, конечно, проще всего людям, которые принимают терапию по схеме одна таблетка один раз в день, не нужно подстраивать весь свой день под график приема, сложнее забыть, принял ты или не принял таблетку, но эту схему пока назначают очень немногим.
Эти системные проблемы нужно решать, тогда темпы распространения будут снижаться. При этом Россия тратит собственных средств на борьбу с эпидемией больше, чем все остальные страны СНГ и регионы Центральной и Восточной Азии. Остальные используют средства, которые они получают из разных международных источников — это глобальный фонд по борьбе с ВИЧ и СПИДом, другие большие доноры. У нас, в основном, на закупку терапии и диагностику тратятся государственные деньги. А вот на профилактику, к сожалению, мы тратим пока недостаточно. Есть исследования, которые показывают, что в некоторых регионах на профилактику тратится несколько десятков рублей на человека в год. Это мало, должно быть больше».
Что происходит после заражения?
После заражения вирус иммунодефицита человека вливается в клетки организма своего носителя и встраивает в них свою генетическую информацию. Как только это происходит, зараженная клетка начинает вырабатывать клетки вируса, пока не исчерпает свои ресурсы. ВИЧ поражает Т-лимфоциты – так называемые хелперы – это определенные клетки иммунной системы человека. Из названия вируса понятно, что после заражения клетки, которые должны защищать организм от внешних (вирусы, инфекции) и внутренних (опухоли) негативных факторов, перестают выполнять свою функцию и работают лишь для воспроизводства вируса.
Диагноз заражения ВИЧ ставится, как правило, через несколько лет после заражения. Это происходит, потому что иммунитет начинает слабеть постепенно. Зараженный ВИЧ может чувствовать себя хорошо и не жаловаться на проблемы со здоровьем, однако ухудшение состояния неизбежно. Клетки иммунной системы продолжают разрушаться, и в определенный момент человек становится уязвим для таких заболеваний, которые могут быть совершенно безопасными для ВИЧ-отрицательного человека.
Что такое СПИД у детей —
СПИД у детей – заболевание, которое начинается с инфицирования ребенка вирусом иммунодефицита человека (ВИЧ), который поражает клетки множества систем и органов (прежде всего, иммунной и нервной), сопровождается проявлением множества инфекций.
В Украине и России типичен эпидемический тип распространения рассматриваемой болезни. Эпидемические темы на сегодняшний день замедлились, они детально описаны в UNAIDS/WHO, 2008. Множество пациентов с ВИЧ и СПИДом не догадываются о своем диагнозе. Или же родители скрывают статус больного ребенка. Потому все врачи должны знать симптомы поражения организма ребенка ВИЧ, чтобы распознать их, даже если пациент обратился за помощью касательно других жалоб.
ВИЧ/СПИД передается детям такими путями:
— через плаценту
— во время родов
— на протяжении периода кормления грудью
— парентеральными путями (инъекции и манипуляции с применением мединструментов; переливание крови, ее компонентов и препаратов; при трансплантации органов)
— половым путем (подростки)
Если беременная мать не применяла профилактические меры, то частота передачи ВИЧ ребенку составит 15-30/100.
Классификация стадий СПИД у детей согласно ВОЗ:
- начальная (острая);
- персистирующая генерализованная лимфаденопатия;
- СПИД-ассоциированный комплекс;
- развёрнутый СПИД.