Реактивный артрит
Содержание:
- Лечение болезни Шёгрена
- Клиническая картина болезни Шёгрена
- Симптомы болезни и синдрома Рейно
- Возможная локализация воспаления
- Лечение реактивного артрита
- Лечение болезни и синдрома Рейно
- Online-консультации врачей
- Причины и факторы риска развития болезни и синдрома Рейно
- Причины возникновения ирита
- Причины иридоциклита
- Симптомы и диагностика
- Симптомы иридоциклита
- Другие заболевания из группы Болезни костно-мышечной системы и соединительной ткани:
- Диагностика и дифференциальный диагноз
- К каким докторам обращаться, если у Вас cиндром Рейтера
- Причина упорного артрита – венерическая болезнь
- С какими заболеваниями может быть связано
Лечение болезни Шёгрена
Основной специалист, проводящий диагностику и лечение болезни Шёгрена — это ревматолог. Однако в процессе лечения нередко требуется помощь других узких специалистов, таких как стоматолог, офтальмолог, гинеколог, нефролог, пульмонолог и др.
В лечении болезни Шёгрена основное место занимает терапия гормональными и цитостатическими препаратами иммуносупрессивного действия.
При язвенно-некротическом васкулите, гломерулонефрите, полиневрите и других системных поражениях при лечении болезни Шёгрена эффективен плазмаферез.
Рекомендуется проводить профилактику вторичных инфекций. Для устранения сухости глаз применяются искусственная слеза, промывание глаз растворами с антисептиками.
Также назначаются местные лекарственные аппликации для снятия воспаления околоушных желез и др.
Для уменьшения сухости рта можно применять искусственную слюну. Также хорошо помогают аппликации с облепиховым и шиповниковым маслами, которые способствуют регенерации слизистых полости рта. Для профилактики кариеса нужно наблюдение у стоматолога.
Также пациентам с болезнью Шёгрена может потребоваться консультация врача-гастроэнтеролога. Пациентам с секреторной недостаточностью желудка назначают длительную заместительную терапию соляной кислотой, натуральным желудочным соком, пациентам с недостаточностью поджелудочной железы показана ферментная терапия.
При отсутствии лечения Болезнь Шёгрена существенно снижает качество жизни. Оставленные без внимания патологические процессы могут вызвать осложнения, которые нередко приводят к инвалидности.
Клиническая картина болезни Шёгрена
Все симптомы болезни Шёгрена можно условно разделить на железистые и внежелезистые.
Железистые симптомы болезни Шёгрена
Железистые симптомы болезни проявляются в снижении выработки секретов желез.
Одним из основных признаков болезни Шёгрена является воспаление глаз, связанное с уменьшением секреции глазной жидкости. Больных беспокоит чувство дискомфорта: жжение, царапанье, «песок» в глазах. Вместе с этим люди часто ощущают отек век, покраснение, скопление в углах глаз белой вязкой жидкости. На следующем этапе заболевания пациенты начинают жаловаться на светобоязнь, ухудшение остроты зрения.
Второй постоянный признак болезни Шёгрена — воспаление слюнных желез, которое переходит в хроническую форму. Больной жалуется на сухость во рту и увеличение слюнных желез. В начале болезни отмечается небольшая или непостоянная сухость во рту, которая появляется только в результате волнения или физической нагрузки. Затем сухость во рту становится постоянной, слизистая оболочка и язык чрезмерно сохнут, приобретают ярко розовый цвет и часто воспаляются, быстро прогрессирует зубной кариес.
Иногда до появления этих признаков у больного может появиться «беспричинное» увеличение лимфатических узлов.
Поздняя стадия болезни характеризуется сильной сухостью во рту, человеку становится очень сложно разговаривать, проглатывать твердую пищу, не запивая ее водой. На губах появляются трещины. Может появиться хронический атрофический гастрит с недостаточностью секреции, которая сопровождается отрыжкой, тошнотой, снижением аппетита. У каждого третьего больного на поздней стадии отмечается увеличение околоушных желез.
Наблюдается поражение желчных путей (холецистит), печени (гепатит), поджелудочной железы (панкреатит).
На поздней стадии заболевания становится очень сухой носоглотка, в носу образуются сухие корочки, может развиться отит и снижение слуха. Из-за сухости в гортани появляется осиплость голоса.
Появляются вторичные инфекции: часто рецидивирующие синуситы, трахеобронхиты, пневмонии. У каждой третьей больной наблюдается воспаление половых органов. Слизистая оболочка красная, воспаленная.
1
ЭХО-КГ
2
Гастроскопия
3
Рентген органов грудной клетки
Внежелезистые симтомы
Внежелезистые симптомы болезни Шёгрена достаточно разнообразны, имеют системный характер. Это боли в суставах, скованность по утрам, боли в мышцах, мышечная слабость.
Большая часть пациентов отмечает увеличение подчелюстных, шейных, затылочных, надключичных лимфатических узлов.
У половины пациентов наблюдается воспаление дыхательных путей: сухость в горле, першение, царапание, сухой кашель и одышка.
Болезнь Шёгрена может проявляться кожным васкулитом, высыпаниями на коже голени, затем на коже живота, бедер, ягодиц. Это сопровождается раздражением кожи, чувством жжения и повышенной температурой.
У каждого третьего больного возникают аллергические реакции на некоторые антибиотики, витамины группы В, на стиральный порошок, пищевые продукты.
При болезни Шёгрена возможно развитие лимфом. Ситуация усугубляется тем, что болезнь Шёгрена нередко развивается на фоне других (в первую очередь, ревматических) заболеваний.
Симптомы болезни и синдрома Рейно
Болезнь Рейно наблюдается преимущественно у молодых женщин (более 90%) в возрасте 25-35 лет, очень редко у детей и пожилых лиц./
Для болезни Рейно характерна строгая симметричность поражения. Руки поражаются раньше чем ноги.
При I стадии отмечаются кратковременные приступы в ответ на холодовое или психоэмоциональное воздействие, в виде: похолодания, бледности и потери чувствительности пальцев. В них появляется ломящая боль, чувство жжения.
При прекращении воздействия холода и согревании симптомы проходят.
II стадия наступает в среднем через 6 месяцев и отличается от первой увеличением продолжительности приступов, резко возрастает чувствительность к холоду.
После бледности наступает глубокая синюшность пальцев, иногда с умеренной отечностью. Боль интенсивная, жгучая или разрывающая.
III стадия наступает через 1-3 года от начала заболевания и наблюдается у меньшей части больных.
Сопровождается всеми, но более выраженными симптомами предыдущей стадии. Отличительной особенностью являются значительные трофические нарушения:
- болезненные язвочки на кончиках пальцев,
- повышенная ранимость пальцев,
- абсолютная непереносимость низких температур.
IV стадия характеризуется постоянным болевым синдромом и интоксикацией. Пораженные пальцы утолщены, суставы тугоподвижны, синюшность кожи постоянная, нередко возникает сухой некроз ногтевых фаланг.
Возможная локализация воспаления
При кишечной и урогенитальной формах реактивного артрита чаще поражаются суставы нижних конечностей. При носоглоточной форме – суставы верхних конечностей и височно-челюстной сустав.
Артрит нижних конечностей
Поражение нижних конечностей преимущественно начинается с больших пальцев ног и поднимается вверх (симптом лестницы), асимметрично поражая вышележащие суставы. При реактивном артрите воспаляются от одного до пяти суставов:
- межфаланговые пальцев ног; чаще всего поражается I палец стопы, он отекает и краснеет – симптом «палец-сосиска»;
- голеностопные с поражением окружающих тканей; особенно характерно поражение сухожилий и связок в пяточной области с формированием рыхлых пяточных шпор, что вызывает постоянную боль, усиливающуюся при хождении и наступлению на пятку;
- коленные – для этой локализации характерно образование большого количества экссудата (воспалительной жидкости в суставе), что приводит к образованию подколенных кист; разрыв кист приводит к развитию тромбофлебитов и нарушению венозного кровообращения;
- тазобедренные – поражается редко, протекает в виде умеренных суставных болей.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Артрит верхних конечностей
Локализация реактивного артрита в суставах верхних конечностей встречается гораздо реже. В основном это происходит при заболеваниях носоглотки и стоматологических инфекционно-воспалительных процессах.
Чаще всего при РеА поражаются суставы:
- локтевой – локоть отекает, краснеет, становится болезненным, рука с трудом сгибается и разгибается;
- лучезапястный с поражением связок и сухожилий кисти – боли в суставе передаются на кисть; сильная боль не позволяет сжимать и разжимать кисть, удерживать в ней предметы;
- плечевой – поражается редко, характерна отечность и болезненность.
Височно-челюстной артрит
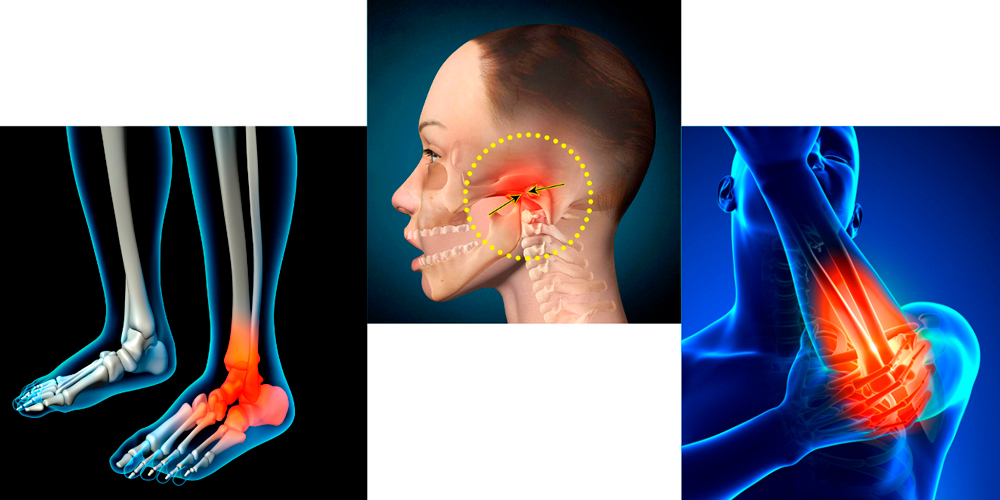 Реактивнй артрит поражает суставы нижних и верхних конечностей, височно-челюстные суставы
Реактивнй артрит поражает суставы нижних и верхних конечностей, височно-челюстные суставы
Триггером являются инфекции носоглотки, уха и полости рта. Характерна небольшая припухлость, покраснение и отечность в области развития реактивного артрита. При открытии рта наблюдается небольшая асимметричность, может нарушаться и становиться болезненным процесс жевания. Заболевание протекает остро или подостро, хорошо лечится, прогноз благоприятный.
Лечение реактивного артрита
Вылечить реактивный артрит может только врач после проведенного обследования и с учетом его результатов. Основные принципы лечения реактивного артрита:
- устранение воспаления и болей в суставах;
- подавление инфекционно-аллергического и аутоиммунного процессов;
- устранение триггерной инфекции.
Проводятся следующие виды лечения реактивного артрита:
- медикаментозное;
- немедикаментозное;
- с использованием народных средств.
Медикаментозная терапия
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Лечение реактивного артрита начинается с устранения воспаления, отека и болей. С этой целью больным назначают лекарственные препараты группы НПВП. К наиболее эффективным лекарствам относятся Диклофенак, Ацеклофенак, Ибупрофен и другие в виде инъекций, таблеток или наружно (гели, мази).
При выраженном отеке и воспалении не устраняющимися лекарствами группы НПВС, назначают глюкокортикоидные гормоны. Их назначают курсами в виде таблеток внутрь (Преднизолон), в виде пульс-терапии — коротких интенсивных курсов внутривенно капельно (Метилпреднизолон), а также путем введения в сустав или в околосуставные ткани (Гидрокортизон, Дипроспан).
Если появляется риск перехода в хроническое течение, назначают базисную терапию – лекарственные препараты, подавляющие иммунные реакции: Сульфасалазин, Метотрексат, Азатиоприн и др. Назначаются также биологические агенты – биологически активные вещества (антитела, цитокины и др.), принимающие участие в иммунных реакциях (Мабтера).
При триггерных урогенитальных инфекциях обязательно назначают длительный курс антибактериальной терапии: антибиотики из группы макролидов (Кларитромицин), тетрациклинов (Доксициклин) или фторхинолонов (Ципрофлоксацин) на протяжении месяца и более.
При кишечных инфекциях антибактериальная терапия считается нецелесообразной. При носоглоточных и стоматологических инфекциях решение о назначении антибиотиков принимается врачом индивидуально.
Лекарства для лечения реактивного артрита
Немедикаментозное лечение
К немедикаментозным методам лечения относятся:
- Диета. Специальной диеты нет, но учитывая аллергический компонент заболевания, из рациона исключаются продукты, вызывающие аллергию (яйца, орехи, цитрусовые, красные и оранжевые овощи и фрукты и др.), острые приправы, жареные, консервированные, копченые блюда, сладости и сдоба.
- Физиотерапевтические процедуры. В остром периоде для устранения отека и болей назначают электрофорез с Гидрокортизоном, а затем лазеро-, магнитотерапию. На стадии восстановления рекомендуется санаторно-курортное лечение с проведением бальнео- и грязелечения.
- Курсы рефлексотерапии.
- PRP-терапия – стимуляция регенеративных способностей организма путем введения собственной плазмы пациента, обогащенной тромбоцитами.
- Лечебная гимнастика и массаж – проводятся после устранения острого воспалительного процесса.
Народные средства
Лечение реактивного артрита народными средствами часто включается в состав комплексного лечения для усиления эффективности лекарств и снижения лекарственной нагрузки на организм пациента. Народные средства подбираются для каждого больного индивидуально в зависимости от характера течения заболевания.
Самостоятельное лечение реактивного артрита народными средствами неэффективно.
Лечение болезни и синдрома Рейно
Консервативная терапия включает в себя:
- устранение факторов риска,
- седативная терапия,
- устранение сосудистого спазма,
- борьба с болью,
- улучшение микроциркуляции,
- коррекция реологических нарушений,
- борьба с аутосенсибилизацией и коррекция иммунодефицита,
- улучшение питания тканей и укрепление сосудистой стенки.
Следует помнить беременность и роды нередко приводят к спонтанному излечению болезни Рейно.
Немедикаментозные методики лечения синдрома Рейно включают: психотерапию, рефлексотерапию, физиотерапию, гипербарическую оксигенацию, экстракорпоральную гемокоррекцию.
При неэффективности консервативного лечения ставят показания к хирургическим вмешательствам:
-
Десимпатизация:
- Открытое вмешательство,
- Эндоскопичекие методы.
- Ампутация и экзартикуляция пораженных фаланг пальцев, крайняя и вынужденная мера, выполняющаяся менее чем у 1% больных
Течение синдрома Рейно относительно благоприятное. Приступы ишемии могут спонтанно прекратиться после смены привычек, климата, профессии, проведения санаторного лечения и т. д.
Online-консультации врачей
| Консультация гастроэнтеролога детского |
| Консультация эндокринолога |
| Консультация оториноларинголога |
| Консультация проктолога |
| Консультация невролога |
| Консультация массажиста |
| Консультация андролога-уролога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация маммолога |
| Консультация хирурга |
| Консультация дерматолога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация офтальмолога (окулиста) |
| Консультация кардиолога |
| Консультация неонатолога |
Новости медицины
Устройство и принцип работы магнитной мешалки,
26.05.2021
Быстрая доставка лекарств на сервисе mednex.com.ua,
30.04.2021
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Причины и факторы риска развития болезни и синдрома Рейно
Предраспологающими факторами являются:
- наследственность,
- конституциональный дефицит сосудодвигательной иннервации концевых сосудов,
- психогенные факторы,
- травмы центральной нервной системы,
- хронические отравления никотином, алкоголем,
- эндокринные расстройства,
- инфекционные заболевания,
- переутомление и перегревание.
Особое значение играют метеотропные воздействия и профессиональные вредности:
- люди живущие в условиях сырого и холодного климата,
- рабочие химических производств,
- шахтеры, рыбаки, заготовители леса.
Также высокая заболеваемость наблюдается у людей, часто перенапрягающие кисти и пальцы рук: доярки, машинистки, пианисты и др.
Причины возникновения ирита
Воспаление радужной оболочки изолированно встречается редко.

Эта глазная структура тесно соединена с цилиарным телом, воспаление которого называется циклит. По этой причине возникший ирит нередко перетекает в иридоциклит — обе патологии относятся к передним увеитам. Как правило, развитие ирита происходит на фоне общих системных заболеваний. Спровоцировать его появление могут следующие факторы:
- бактериальная или вирусная инфекция;
- нарушение обмена веществ;
- сосудистые патологии в организме;
- ослабление иммунитета.
Вот какие болезни часто служат причинами к развитию ирита:
- хронические инфекции в области головы, например, кариес, синусит, герпес и т.д.;
- ревматизм, саркоидоз, хронический полиартрит;
- половые инфекции — гонорея, сифилис др.;
- туберкулез;
- подагра;
- рассеянный склероз, синдром Рейтера, болезнь Бехтерева;
- сахарный диабет;
- пищевая и лекарственная аллергия, сезонный риноконъюнктивит;
- офтальмологические заболевания и т.д.

Помимо перечисленных инфекционных и системных заболеваний организма, воспаление радужки могут вызвать механические травмы глаз, неудачно проведенные офтальмологические хирургические операции. В некоторых ситуациях специалисты не могут установить точную причину возникновения ирита или иридоциклита. По характеру протекания данный недуг бывает следующих видов:
- острый — длится до трех месяцев;
- хронический — от трех до шести месяцев. В хроническую стадию передний увеит переходит в 30-60% случаев;
- рецидивирующий — признаки заболевания то обостряются, то затихают.
Причины иридоциклита
Причины, вызывающие иридоциклит, многообразны, могут носить эндогенный или экзогенный характер. Часто иридоциклит развивается вследствие травматического повреждения глаза (ранения, контузии, офтальмологических операций), воспаления радужки (кератита). Иридоциклит могут вызывать перенесенные вирусные, бактериальные или протозойные заболевания (грипп, корь, ВПГ, стафилококковая и стрептококковая инфекция, туберкулез, гонорея, хламидиоз, токсоплазмоз, малярия и др.), а также имеющиеся очаги хронической инфекции в носоглотке и ротовой полости (синусит, тонзиллит).
Причиной иридоциклита могут быть ревматоидные состояния (ревматизм, болезнь Стилла, аутоиммунный тиреоидит, болезнь Бехтерева, синдромы Рейтера и Шегрена), обменные нарушения (подагра, диабет), системные заболевания неизвестной этиологии (саркоидоз, болезнь Бехчета, синдром Фогта-Коянаги-Харады). Распространенность иридоциклита среди пациентов с ревматическими и инфекционными заболеваниями составляет около 40% случаев.
Возникновению иридоциклита способствуют развитая сосудистая сеть глаза и повышенная восприимчивость радужки и ресничного тела к антигенам и ЦИК, попадающим из внеглазных очагов инфекции или неинфекционных источников сенсибилизации.
При развитии иридоциклита, помимо непосредственного поражения сосудистой оболочки глаза микробами или их токсинами, происходит ее иммунологическое повреждение с участием медиаторов воспаления. Воспаление сопровождается явлениями иммунного цитолиза, васкулопатиями, дисферментозом, нарушениями микроциркуляции с последующим рубцеванием и дистрофией.
Немаловажное значение в развитии иридоциклита принадлежит провоцирующим факторам — эндокринным и иммунным расстройствам, стрессовым ситуациям, переохлаждению, чрезмерной физической нагрузке
Симптомы и диагностика
Выраженность и проявление симптомов увеита глаза зависит от его локализации (переднее или заднее), степени патогенности возбудителя и общего состояния организма больного.
Передний увеит в острой форме проявляет себя ярким покраснением, так называемой перикорнеальной инъекцией – венчик гиперемии вокруг роговицы. Возможна смешанная инъекция – тотальное покраснение всего глазного яблока. Нарастает болезненность, затуманивается зрение, глаз слезится, больно смотреть на свет. Врач, осматривая пациента, отмечает сужение зрачка, выпот, клеточную взвесь в переднем отрезке. В большинстве случаев наблюдается офтальмогипертензия.
При подостром течении или обострении хронического увеита глаза симптоматика менее выраженная, сглаженная – отмечается незначительное покраснение глаза, слабая болезненность, плавающие помутнения в поле зрения.
Частые осложнения переднего увеита глаза – спайки зрачкового края радужки с капсулой хрусталика – задние синехии, вторичная глаукома, катаракта, отек макулярной зоны сетчатки.
При локализации преимущественно в задних отделах – заднем увеите глаза – симптоматика включает в себя ухудшение зрения, большое количество плавающих помутнений в поле зрения, меняющих свое расположение при перемене взгляда, искажение формы и размеров предметов.
Осложненния задних форм локализации увеита – отек и недостаток кровоснабжения в центре сетчатки, нарушение кровоснабжения сетчатки, ее отслойка, поражение зрительного нерва.
Исходом тяжелых форм заднего увеита или панувеита нередко становятся слепота или слабовидение, что ведет к инвалидизации пациента.
Диагностика
Диагностические мероприятия обязательно включают в себя не только осмотр офтальмолога, но и консультации смежных специалистов – терапевтов, ревматологов, дерматологов, аллергологов и пр.
В кабинете офтальмолога в обязательном порядке проводят:
-
авторефрактокератометрию и проверку зрения без коррекии/с коррекцией;
-
тонометрию – измерение внутриглазного давления;
-
осмотр переднего отрезка глаза под микроскопом (биомикроскопию). На этом этапе выявляют признаки переднего увеита – клеточную взвесь, экссудат, преципитаты на эндотелии роговицы, изменения в радужной оболочке, наличие спаечного процесса, изменения в секловидном теле;
-
офтальмоскопию –осмотр глазного дна. Наиболее информативна офтальмоскопия, проведенная после расширения зрачка. Кроме того, закапывание мидриатиков при увеите глаза, расширяя зрачок, «рвет» сращения между радужной оболочкой и хрусталиком, улучшая циркуляцию внутриглазной жидкости и служит профилактикой офтальмогипертензии. При осмотре глазного дна уточняют «заинтересованность» заднего отрезка в воспалительном процессе: очаговые изменения в сетчатке, ее отек, ишемию, вовлеченность диска зрительного нерва и т.п.
При непрозрачности оптических сред проводят УЗИ. Из дополнительных диагностических манипуляций при необходимости выполняют гониоскопию (определяют наличие экссудата, спаек, новообразованных сосудов в углу ПК), при прозрачных оптических средах — ОКТ (оптическую когеррентную томографию сетчатки и зрительного нерва).
Гониоскопия – осмотр угла передней камеры — при увеитах позволяет выявить экссудат, сращения, неоваскуляризацию радужки и угла передней камеры глаза.
Для адекватного лечения увеита крайне важна лабораторная диагностика: ИФА (определение антител классов M, G) к возбудителям токсоплазмоза, цитомегаловирусной, герпесной, хламидийной, микоплазменной и др. инфекциям. Выполняют общий и биохимический анализ крови, общий анализ мочи и пр.
При подозрении на туберкулезную этиологию процесса к диагностике и лечению увеита глаза привлекают фтизиатров, назначают рентгенографию легких, пробу Манту.
Симптомы иридоциклита
Степень выраженности и особенности течения иридоциклита зависят от природы и длительности воздействия антигена, уровня проницаемости гематоофтальмического барьера, генотипа и иммунного статуса организма. При иридоциклите обычно наблюдается одностороннее поражение глаз. Первыми признаками острого иридоциклита являются общее покраснение и боль в глазу, с характерным значительным усилением болевых ощущений при надавливании на глазное яблоко. У больных с иридоциклитом возникает светобоязнь, слезотечение, незначительное (в пределах 2-3 строчек) снижение остроты зрения, появление перед глазами «тумана».
Течению иридоциклита свойственно заметное изменение цвета воспаленной радужной оболочки (зеленоватый или ржаво-красный) и снижение четкости ее рисунка. Возможно появление умеренно выраженного роговичного синдрома, перикорнеальной инъекции сосудов глазного яблока. В передней камере глаза может обнаруживаться серозный, фибринозный или гнойный экссудат. При оседании гнойного экссудата на дне передней камеры глаза образуется гипопион в виде серой или желто-зеленой полоски; при разрыве сосуда в передней камере выявляется скопление крови — гифема.
Воспалительный процесс в ресничном теле при оседании экссудата на поверхности хрусталика и волокнах стекловидного тела может привести их помутнению и к снижению остроты зрения.
На задней поверхности роговицы при иридоциклите появляются серовато-белые преципитаты из точечных отложений клеток и экссудата, при рассасывании которых долго отмечаются пигментные глыбки. Отек тканей радужки и ее тесный контакт с передней капсулой хрусталика при наличии экссудата приводит к формированию задних спаек (синехий), вызывающих необратимое сужение (миоз) и деформацию зрачка, ухудшению его реакции на свет. При сращении радужки и передней поверхности хрусталика на всем протяжении образуется круговая спайка. При неблагоприятном течении иридоциклита синехии создают риск развития слепоты из-за полного заращения зрачка.
Часто внутриглазное давление при иридоциклите бывает ниже нормы за счет угнетения секреции влаги передней камеры. Иногда, при остро начинающемся иридоциклите с выраженной экссудацией или сращении зрачкового края радужки с хрусталиком, наблюдается повышение внутриглазного давления.
Различным видам иридоциклита свойственны свои особенности клинической картины. Вирусные иридоциклиты характеризуются торпидным течением, образованием серозного или серозно-фибринозного экссудата и светлых преципитатов, повышенным внутриглазным давлением.
Туберкулезный иридоциклит протекает со слабовыраженной симптоматикой, проявляется наличием крупных «сальных преципитатов», желтоватых туберкул (бугорков) на радужке, опалесцированием влаги передней камеры, образованием мощных задних стромальных синехий, затуманиваем зрения или полным заращением зрачка.
Аутоиммунному иридоциклиту присуще тяжелое рецидивирующее течение на фоне обострений основного заболевания с частым развитием осложнений (катаракты, вторичной глаукомы, кератита, склерита, атрофии глазного яблока). Каждый рецидив протекает тяжелее предыдущего и часто приводит к слепоте.
При травматическом иридоциклите может развиться симпатическое воспаление здорового глаза (симпатическая офтальмия). Иридоциклит при синдроме Рейтера, обусловленный хламидийной инфекцией, сопровождается конъюнктивитом, уретритом и поражением суставов с незначительными проявлениями воспаления сосудистой оболочки.
Другие заболевания из группы Болезни костно-мышечной системы и соединительной ткани:
| Cиндром Шарпа |
| Алкаптонурия и охронотическая артропатия |
| Аллергический (эозинофильный) гранулематозный ангиит (синдром Черджа-Штрауса) |
| Артриты при хронических заболеваниях кишечника (неспецифическом язвенном колите и болезни Крона) |
| Артропатия при гемохроматозе |
| Болезнь Бехтерева (анкилозирующии спондилоартрит) |
| Болезнь Кавасаки (слизистокожножелезистыи синдром) |
| Болезнь Кашина-Бека |
| Болезнь Такаясу |
| Болезнь Уипла |
| Бруцеллезный артрит |
| Внесуставный ревматизм |
| Геморрагический васкулит |
| Геморрагический васкулит (болезнь Шенлейна — Геноха) |
| Гигантоклеточный артериит |
| Гидроксиапатитная артропатия |
| Гипертрофическая легочная остеоартропатия (болезнь Мари — Бамбергера) |
| Гонококковый артрит |
| Гранулематоз Вегенера |
| Дерматомиозит (ПМ) |
| Дерматомиозит (полимиозит) |
| Дисплазия тазобедренного сустава |
| Дисплазия тазобедренных суставов |
| Диффузный (эозинофильный) фасциит |
| Зоб |
| Иерсиниозный артрит |
| Интермиттирующий гидрартроз (перемежающаяся водянка сустава) |
| Инфекционный (пиогенный) артрит |
| Иценко — Кушинга болезнь |
| Лаймовская болезнь |
| Локтевой стилоидит |
| Межпозвонковый остеохондроз и спондилез |
| Миотендинит |
| Множественные дизостозы |
| Множественный ретикулогистиоцитоз |
| Мраморная болезнь |
| Невралгия позвоночного нерва |
| Нейроэндокринная акромегалия |
| Облитерирующий тромбангиит (болезнь Бюргера) |
| Опухоль верхушки легкого |
| Остеоартроз |
| Остеопойкилия |
| Острый инфекционный артрит |
| Палиндромный ревматизм |
| Периартрит |
| Периодическая болезнь |
| Пигментный виллезанодулярный синовит (синовит геморрагический) |
| Пирофосфатная артропатия |
| Плексит плечевого сустава |
| Пневмокониоз |
| Подагра |
| Пояснично-крестцовый плексит |
| Псориатический артрит |
| Реактивный артрит (артропатия) |
| Ревматизм |
| Ревматическая полимиалгия |
| Ревматоидный артрит |
| Рецидивирующий полихондрит |
| Саркоидоз |
| Синдром Барре — Льеу |
| Синдром Бехчета |
| Синдром Гудпасчера |
| Синдром запястного канала |
| Синдром Марфана |
| Синдром тарзального канала |
| Синдром Титце |
| Синдром Фелти |
| Синдром Шегрена |
| Синдром Элерса — Данло |
| Синовиома |
| Сирингомиелия |
| Системная красная волчанка |
| Системная красная волчанка (СКВ) |
| Системная склеродермия |
| Сифилитический артрит |
| Смешанная криоглобулинемия (криоглобулинемическая пурпура) |
| Смешанное заболевание соединительной ткани |
| Сывороточная и лекарственная болезнь |
| Тендовагинит |
| Туберкулез позвоночника |
| Туберкулезный полиартрит |
| Узелковый полиартериит |
| Фиброзит (фасцииты и апоневрозиты) |
| Хондродисплазия |
| Хондроматоз суставов |
| Шейный плексит |
Диагностика и дифференциальный диагноз
Для диагностики болезни Рейтера очень важен подробный сбор анамнестических сведений и очередность возникновения патологической симптоматики, особенно при длительно текущем процессе.
Следующим диагностическим этапом считается выявление возбудителя, для чего проводятся клинические, бактериологические и иммунологические исследования крови, мочи, выделений из уретры, шейки матки и конъюнктивального мешка.
На 2-й стадии развития заболевания при возникновении артритов проводится исследование синовиальной жидкости. Диагноз болезни Рейтера подтверждается выявлением специфических антител.
Рентгенографическое исследование дает возможность верифицировать наиболее типичные для болезни Рейтера костно-суставные изменения.
Болезнь Рейтера приходится дифференцировать от гонорейного артрита, ревматоидного артрита, псориатического артрита, анкилозирующего спондилоартрита, подагры, синдрома Бехчета.
К каким докторам обращаться, если у Вас cиндром Рейтера
- Дерматолог
- Инфекционист
- Ревматолог
Рентгенологические изменения в подвздошно-крестцовых суставах напоминают динамику болезни Бехтерева, то есть сначала появляется остеопороз, неравенство и нечеткость суставных контуров. Затем развивается субхондральный неравномерный склероз, сужение суставной щели.
В отличие от болезни Бехтерева, анкилоз наступает редко.
В первом плюсно-фаланговом суставе вначале поражения развивается остеопороз, появляются кистоподобные просветления в эпифизах, далее сужается суставная щель, появляется узурация, но непосредственно анкилоз, тем более позвоночника, происходит очень редко. В области пяточной кости возникают периоститы, пяточные шпоры.
На рентгенограммах в коленных и голеностопных суставах помимо расширения контуров суставной капсулы и ее уплотнения также отмечается остеопороз.
В анализах крови обычно выявляют увеличенную СОЭ, умеренный лейкоцитоз, С-реактивный белок положительный, увеличение количества серомукоида, белковых фракций, повышение активности лизосомальних ферментов, появление антихламидийных антител с положительной реакцией связывания комплемента. Большое значение для диагностики имеет выявление в выделениях из мочеиспускательного канала хламидий.
У большинства больных определяют антиген HLA-В27.
При типичном начале и течении болезни с выраженной триадой симптомов диагностика не затруднена.
Дифференциальная диагностика проводится с периферийной формой болезни Бехтерева. При болезни Бехтерева поражаются тазобедренные и плечевые суставы, возникают анкилозы грудинно-реберных суставов, но отсутствуют клинические симптомы конъюнктивита, уретрита, повреждения кожи.
Причина упорного артрита – венерическая болезнь
Поскольку и пациенты не связывают боли в суставах с давнишним уретритом, они обращаются к хирургу или терапевту. Поставить диагноз удается не сразу, ведь пациенты молчат о самолечении. Больных долго лечат от артрита или артроза, не понимая, почему воспаление не стихает.
Назначение антибиотиков пенициллинового ряда и цефалоспоринов утяжеляет течение болезни. В 20% случаев поражаются сердце почки и нервная система. У больного возникает длительная лихорадка, увеличение лимфоузлов и воспалительные процессы в легких. Эти симптомы создают неопределённую клиническую картину. Человек мучается от «загадочной болезни». Воспалительный процесс может переходить в хроническую форму, периодически обостряясь и затихая.
Причина выясняется случайно, если врач заподозрит синдром Рейтера или больной проговорится о том, что несколько недель или месяцев назад что-то «подцепил».
С какими заболеваниями может быть связано
Синдром Рейтера впервые был описан у больного после шигеллеза. Проявился он патогномической триадой: уретрит (цистит, простатит), конъюнктивит и артрит. Кроме конъюнктивита наблюдают ириты, эписклериты, кератит, язвы роговицы, рецидивирующий ретинит. После стихания острых проявлений артрита у каждого четвертого больного развивается сакроилеит и спондилоартрит.
Артрит при синдроме Рейтера может отяжеляться различными его формами:
- гонококковый — характеризуется острым началом, поражается один сустав, чаще коленный, суставная жидкость мутная, гнойная, со значительным цитозом, иммунологическая реакция Борде-Жангу положительная, выявляются гонококки;
- псориатический — характеризуется постепенным развитием, повреждаются суставы верхних и нижних конечностей, на коже появляются типичные псориатические бляшки.