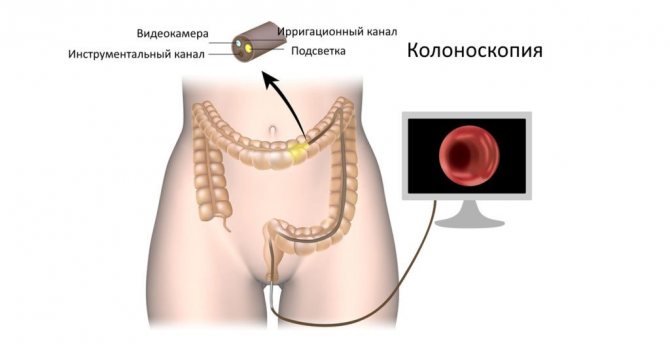
Рак прямой кишки: можно ли предотвратить?
Содержание:
- Симптомы колоректального рака
- Современные методы лечения колоректального рака
- Какие методы диагностики помогают выявить метастазы при раке прямой кишки?
- Причины и группы риска
- Методы диагностики
- Стадии рака толстого кишечника
- Филиалы и отделения Центра, в которых лечат опухоли забрюшинного пространства (в малом тазу)
- Виды рака прямой кишки
- Какие методы используются для предупреждения и ранней диагностики рака? Пальцевое ректальное исследование.
- 1.Лечение рака прямой кишки, 0 и I стадия рака
- Симптомы
- Причины рака прямой кишки
- Хирургическое лечение
- Симптомы рака миндалин
- Стадии рака толстой кишки
- Магнитно-резонансная томография (МРТ).
- Прогнозы при раке ЖКТ
- Современные методы лечения рака миндалин
Симптомы колоректального рака
Клинические проявления заболевания зависят от:
- уровня локализации новообразования,
- размеров и степени обтурации просвета кишечной трубки,
- от агрессивности раковых клеток и связанной с нею скоростью развития метастазов.
Один и наиболее частых симптомов колоректального рака — боль, не относится к признакам раннего рака. Для инициации болевого синдрома необходимо существенное нарушение перистальтической функции или выход опухоли за пределы кишечника с вовлечением в раковый конгломерат богато иннервированной брюшины.
Интенсивная прогрессивно нарастающая боль характерна для кишечной непроходимости, обусловленной частичным или полным перекрытием просвета трубки. В большинстве случаев КРР боли кратковременные и не стабильны по интенсивности, часто пациенты трактуют их как желудочный дискомфорт.
Задержка продвижения каловых масс проявляется ощущениями вздутия живота, негативно влияет на аппетит и может вызывать тошноту, но чаще беспокоит отрыжка. Рвота с каловым запахом характерна для кишечной непроходимости.
Изменения стула, как правило, в виде нестабильного чередования запоров и жидкого зловонного кала, и появление слизи при дефекации чаще возникает при поражении прямой кишки и левой половины ободочной. При новообразованиях правых отделов ободочной части отмечается склонность к запорам. При локализации опухоли в прямой кишке пациенты нередко не удовлетворены результатом дефекации — нет ощущения полного опорожнения.
Симптомы интоксикации — слабость и быстрая утомляемость обусловлены застоем кишечного содержимого с усилением процессов гниения и всасывания в кровь через стенку образующихся эндотоксинов. Разрушение раком сосудов может проявиться анемией вследствие хронического кровотечения.
Симптомы колоректального рака у женщин мало отличаются от мужских, но женщины внимательнее прислушиваются к голосу своего организма и много реже доводят себя до непроходимости.
В большинстве случаев симптоматика КРР настолько разнопланова и нестабильна, что не позволяет обнаружить процесс в ранней стадии, ярко манифестирует болезнь далеко не в начальной стадии.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Современные методы лечения колоректального рака
Среди современных методов лечения рака выделяют хирургический метод, химиотерапию и лучевую терапию. Также, на современном этапе применяются биологические и иммунные препараты.
- Лучевая терапия применяется, если до операции врач обнаружил, что в процесс вовлечены все три слоя кишечной стенки, присутствуют метастазы в лимфоузлах. Радиотерапия показана до операции, как один из этапов подготовки к хирургическому вмешательству.
- Комбинация химиотерапии и лучевого воздействия применяется при местном распространении рака, при поражении лимфоузлов, при прорастании опухолью фасции кишечника (когда опухоль неподвижна относительно таза).
Конкретный вид и последовательность лечения определяется на основе клинических, гистологических, инструментальных исследований. Лечение рака должно быть комплексным. Оно подразумевает поддержку организма во время химиотерапии и лучевого воздействия, качественное послеоперационное лечение.
Оперативная тактика
- 1. Если позволяет размер опухоли, вмешательство проводится эндоскопически. Этот вид вмешательства возможен, если рост опухоли затрагивает только слизистый и подслизистый слои.
- 2. Современный метод лечения — трансанальная эндомикрохирургия. Она позволяет максимально сохранить стенки кишечника и характеризуется максимально комфортным послеоперационным периодом.
- 3. Если опухоль достигла мышечного слоя — удаляется весь участок кишечника, который вовлечен в процесс. Также удаляется окружающая клетчатка, лимфоузлы. Может применяться открытая или лапароскопическая методика.
Чаще всего, локализация опухоли затрудняет сохранение естественного заднего прохода и требует формирования колостомы. Современные хирурги максимально ориентированы на сохранение функциональности органа, поэтому могут сформировать профилактическую колостому, которая снижает риск инфекционных осложнений и воспалительных процессов в области швов. При благоприятном прогнозе колостома закрывается в течение нескольких месяцев после оперативного вмешательства.
Комбинированные оперативные вмешательства требуются, если в процесс вовлечено несколько органов. Отдаленные метастазы требуют поочередного удаления.
Профилактика и прогноз жизни
Даже самое качественное лечение не исключает того, что в организме останутся раковые клетки. Они настолько малы, что их сложно определить с помощью диагностики. Тем не менее, они таят в себе опасность и могут обернуться рецидивом.
Чем раньше диагностировать рецидив, тем легче он поддается лечению. Поэтому, даже после операции и курса терапии, пациенту следует проходить диагностику. После рака прямой кишки могут вновь возникать полипы, которые, со временем озлокачествляются
Важно диагностировать этот процесс и провести лечение до того, как процесс станет неконтролируемым.
Первые два года после лечения — время наибольшего риска в плане рецидивирования болезни. Мониторинг новых случаев болезни должен быть особенно интенсивным в это время.
Желательно проходить осмотр у врача каждые полгода в течение первых 2 лет и раз в год в течение 3-го, 4-го и 5-го года после операции. Согласно исследованиям, после 5 лет от момента лечения резко снижается риск рецидивирования.
В консультацию входит физикальный осмотр, анализ на измерение опухолевого маркера, колоноскопия, рентген грудной клетки, КТ, УЗИ.
Профилактика рака прямой кишки включает в себя следующие меры:
- сбалансированное питание с высоким содержанием клетчатки;
- профилактическая колоноскопия для раннего обнаружения полипов, хронического воспаления;
- избегание стрессов, полноценный сон и нормальная физическая активность;
- поддержание обмена веществ в норме;
- профилактика инфицирования ВПЧ;
- необходимо минимизировать воздействие канцерогенов;
- поддержание и укрепление иммунной системы.
Как получить лечение в клинике?
Для жителей России доступно бесплатное лечение в нашей клинике. Созданы все условия для качественной диагностики состояния пациента, его лечения и восстановления.
Чтобы попасть в клинику на лечение колоректального рака необходимо записаться на прием к врачу. После проведенных методов диагностики и определения степени и стадии заболевания врач назначает комбинацию методов лечения.
Какие методы диагностики помогают выявить метастазы при раке прямой кишки?
Первичную опухоль в прямой кишке обнаруживают с помощью эндоскопических исследований: колоноскопии, ректороманоскопии. Диагноз подтверждают по результатам биопсии.
После того как диагностирован рак прямой кишки, врач назначает обследование, которое помогает проверить, проросла ли опухоль в соседние ткани, поражены ли регионарные лимфатические узлы, есть ли отдаленные метастазы. Прибегают к следующим исследованиям и лабораторным анализам:
- Биохимический анализ крови для оценки функции печени, уровня кальция.
- Компьютерная томография, МРТ.
- УЗИ органов брюшной полости. Прибегают к трансректальному ультразвуковому исследованию (ТРУЗИ). Во время него используют специальный датчик, который вводят в прямую кишку. ТРУЗИ помогает разобраться, проросла ли опухоль через стенку прямой кишки, распространяется ли в соседние органы и лимфоузлы.
- Рентгенография грудной клетки для визуализации вторичных очагов в легких.
- Позитронно-эмиссионная томография (ПЭТ) — исследование, во время которого в организм вводят безопасное соединение с радиоактивной меткой. Раковые клетки активно его поглощают, и это делает их видимыми на специальных снимках. ПЭТ помогает находить мелкие метастазы по всему телу.
- Ангиография — рентгенологическое исследование, во время которого в сосуд вводят контрастный раствор, и он становится виден на снимках. Ангиографию используют при метастазах в печени, она помогает правильно спланировать лечение.

Причины и группы риска
Первое место среди причин занимает неправильное питание. Это основной провоцирующий фактор для всех заболеваний, которые относятся к онкологии кишечника. Выделяют такие факторы, которые обуславливают попадание в группу риска:
- Наследственность. Если у близких родственников было выявлено это заболевание, особенно в возрасте до 50 лет, стоит внимательнее следить за здоровьем и периодически проходить обследование.
- Пристрастие к вредной (жирной) пище, недостаток клетчатки в рационе.
- Малоподвижный образ жизни.
- Хронические запоры.
- Преклонный возраст.
- Работа на вредных производствах.
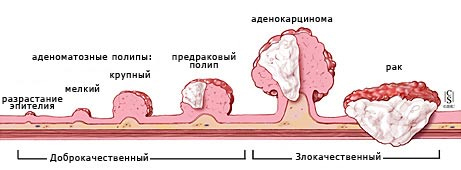
Специалисты выделяют так называемые предраковые заболевания. Это язвенный колит, болезнь Крона, дивертикулез, полипоз толстой кишки и другие. Наличие этих заболеваний свидетельствует о высоком риске перерождения доброкачественных образований в онкологию.
Кроме того, риски повышает наличие в анамнезе любых воспалительных заболеваний кишечника.
Методы диагностики
Для выявления рака пищеварительного тракта используются лабораторные тесты и инструментальная диагностика. Во многом план обследования зависит от локализации, размеров и типа рака. У большинства опухолей ЖКТ не имеется специфических онкомаркеров, выявляющих рак на ранней стадии, поэтому врач учитывает первые признаки у взрослых, типичные жалобы и данные, полученные при визуализации.
Обычно опухоли впервые обнаруживают при эндоскопическом исследовании (фиброгастроскопия, колоноскопия, ректороманоскопия), дополняя исследование забором биопсии подозрительного участка с проведением гистологических, генетических и гистохимических тестов.
Стадии рака толстого кишечника
Глубина поражения кишечной стенки, а также распространенность процесса – критерии стадий рака толстой кишки. Так, к ранней стадии заболевания относятся случаи, при которых отсутствуют ближайшие и отдаленные метастазы, а само образование не выходит за пределы слизистой оболочки.
Прорастание опухолью всех слоев кишечной стенки, распространение ее в соседние органы, поражение регионарных лимфатических узлов, наличие отдаленных метастазов свидетельствуют о далеко зашедшем процессе. Особенности макро- и микроскопического строения опухоли, степень дифференцировки ее клеток, стадия болезни имеют существенное значение для выбора методов лечения и определения прогноза заболевания.
Симптомы рака толстой кишки
В отличие от других локализаций на протяжении желудочно-кишечного тракта, рак толстой кишки имеет относительно более благоприятное течение. Зарубежные онкологи обнаружили медленный рост и сравнительно не скорое метастазирование в регионарные лимфатические узлы и отдаленные органы. Нередко симптомы рака толстого кишечника длительно не проявляют себя никакими субъективными признаками. Начальные симптомы опухоли толстой кишки свойственны также другим заболеваниям желудочно-кишечного тракта, а также граничащих с кишечником органов брюшной полости.
Симптомов, специфических для рака толстого кишечника, нет, что затрудняет своевременное распознавание заболевания. Ранние стадии злокачественного образования в связи со скудной симптоматикой могут быть обнаружены лишь при обследовании у специалиста. В значительном числе случаев больные обращаются к врачу уже с ярко выраженными симптомами онкологии толстого кишечника и ограниченными возможностями радикального лечения. Начальные признаки рака толстой кишки позволяют только заподозрить неопластический процесс.
Филиалы и отделения Центра, в которых лечат опухоли забрюшинного пространства (в малом тазу)
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов. Однако надо помнить, что тактику лечения определяет консилиум врачей.
В Отделе торакоабдоминальной онкохирургии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделом – д.м.н. Олег Борисович Рябов
Контакты: (495) 150 11 22
В Отделении лучевого и хирургического лечения заболеваний абдоминальной области МРНЦ имени А.Ф. Цыба — филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделением -к.м.н. Леонид Олегович Петров
Контакты: (484) 399-30-08
Виды рака прямой кишки
Классификация злокачественных опухолей прямой кишки в зависимости от клеточного строения
гистологического строения опухолиВиды опухолей прямой кишки в зависимости от гистологического строения
- Аденокарцинома. Самая распространенная разновидность злокачественных опухолей прямой кишки. Выявляется в 75% — 80%. Образуется из железистой ткани, чаще всего встречается у лиц старше 50 лет. При исследовании под микроскопом можно выявить степень дифференцировки ткани опухоли. Различают высокодифференцированную, умеренно дифференцированную, низко дифференцированную и недифференцированную опухоль. Чем ниже степень дифференцировки, тем более злокачественной является опухоль, хуже прогноз для пациента.
- Перстневидно-клеточный рак. Встречается в 3% — 4% случаев. Получил свое название из-за характерного внешнего вида клеток опухоли под микроскопом: в центре клетки находится просвет, а на периферии – узкий ободок с клеточным ядром – он напоминает перстень с камнем. Этот вид рака прямой кишки имеет неблагоприятное течение, многие пациенты погибают в течение первых трех лет.
- Солидный рак прямой кишки. Встречается редко. Происходит из железистой ткани. Состоит из низкодифференцированных клеток, которые уже не похожи на железистые и расположены в виде пластов.
- Скирозный рак (скир) – также редко встречаемая разновидность злокачественной опухоли прямой кишки. В ней относительно мало клеток и относительно много межклеточного вещества.
- Плоскоклеточный рак. Третья по распространенности (после аденокарциномы и перстневидно-клеточного рака) злокачественная опухоль прямой кишки – составляет 2% — 5% от общего количества. Этот вид опухоли склонен к раннему метастазированию. Часто его возникновение связывают с папилломавирусной инфекцией. Встречается практически только в нижней части прямой кишки, в области анального канала.
- Меланома. Опухоль из пигментных клеток – меланоцитов. Располагается в области анального канала. Склонна к метастазированию.
Классификация рака прямой кишки в зависимости от характера роста
- Экзофитный рак. Опухоль растет наружу, в просвет прямой кишки.
- Эндофитный рак. Опухоль растет внутрь, прорастает в стенку прямой кишки.
- Смешанная форма. Характеризуется одновременно экзофитным и эндофитным ростом.
Классификация рака прямой кишки по системе TNM
Расшифровка аббревиатуры
- T – размер опухоли (tumor);
- N – метастазы в рядом расположенные лимфатические узлы (nodus);
- M – отдаленные метастазы в различных органах (metastasis).
| Обозначение | Описание |
| Тx | Размер опухоли не уточнен, отсутствуют необходимые данные. |
| T | Опухоль не обнаружена. |
| Tis | Опухоль in situ – «на месте», небольших размеров, не прорастает в стенку органа. |
| T1 | Опухоль размером до 2 см. |
| T2 | Опухоль размером 2 – 5 см. |
| T3 | Опухоль размерами более 5 см. |
| T4 | Опухоль любых размеров, которая прорастает в соседние органы: мочевой пузырь, матку и влагалище, предстательную железу и пр. |
| Nx | Нет данных. Неизвестно, есть ли метастазы в лимфатических узлах. |
| N | Метастазы в лимфатических узлах отсутствуют. |
| N1 | Метастазы в лимфатических узлах, расположенных вокруг прямой кишки. |
| N2 | Метастазы в лимфатических узлах, расположенных в паховой и подвздошной области с одной стороны. |
| N3 |
|
| Mx | Неизвестно, есть ли отдаленные метастазы в органах. Недостаточно данных. |
| M | Отдаленных метастазов в органах нет. |
| M1 | Отдаленные метастазы в органах есть. |
Стадии рака прямой кишки в соответствии с классификацией TNM
| Стадия | Классификация TNM |
| Стадия 0 | TisNM |
| Стадия I | T1NM |
| Стадия II | T2-3NM |
| Стадия IIIA |
|
| Стадия IIIB |
|
| Стадия IV | TлюбоеNлюбоеM1 |
- Если опухоль расположена в пределах прямой кишки, то пациента беспокоят только нарушения пищеварения, боли в кишке, примеси гноя, крови и слизи в кале.
- Если опухоль прорастает в соседние органы, то возникают симптомы, характерные для их поражения. При прорастании в матку и влагалище – боли в низу живота, нарушение месячных. При прорастании в мочевой пузырь – боли в низу живота, нарушение мочеиспускания. При распространении метастазов в печень – желтуха, боли под ребром.
- При множественных метастазах нарушается общее состояние пациента: возникает слабость, повышенная утомляемость, истощение, анемия, повышение температуры тела.
Какие методы используются для предупреждения и ранней диагностики рака? Пальцевое ректальное исследование.
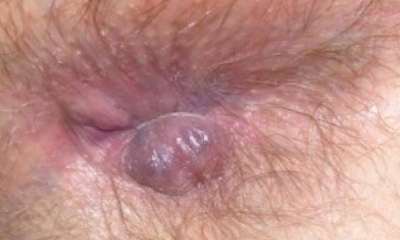
Пальцевое ректальное исследование — основной и самый простой диагностический метод в арсенале колопроктолога, не требующий применения специальной аппаратуры. В процессе выполнения данной манипуляции специалист исследует прямую кишку путем введения указательного пальца внутрь кишки. При проведении пальцевого ректального исследования можно определить наличие внутри- и внекишечных образований на высоте до 10 см от края заднего прохода, оценить характер образования (доброкачественный или злокачественный), вовлечение в опухолевый процесс соседних органов и тканей. При наличии внутрипросветных образований пациентам обязательно выполняется биопсия (берется кусочек) с целью определения гистологической структуры и постановки точного диагноза.
1.Лечение рака прямой кишки, 0 и I стадия рака
Рак прямой кишки очень похож на рак толстой кишки, но поскольку опухоль развивается в нижней части толстой кишки, варианты лечения рака прямой кишки могут быть различными. Но общий принцип остается одинаковым – хирургическая операция почти всегда является первым этапом лечения рака прямой кишки.
Лечение рака прямой кишки зависит от стадии заболевания. Всего их выделяют 5 — от 0 до IV.
На 0 стадии опухоль находится только на внутренней оболочке прямой кишки. Для лечения рака прямой кишки в этом случае может быть проведена хирургическая операция , в ходе которой удаляется опухоль или небольшой участок прямой кишки, где локализован рак. Еще одним методом лечения является лучевая терапия . Она может проводиться при помощи специального аппарата (внешняя лучевая терапия ). Есть и другой вариант лечения рака прямой кишки – внутренняя лучевая терапия , когда радиоактивные шарики помещаются внутрь прямой кишки, и излучение направленно воздействует на опухоль.
I стадия рака прямой кишки считается ранней формой болезни. Опухоль уже выходит за пределы внутренней оболочки прямой кишки, но не затрагивает мышечную стенку. Лечение рака в этом случае предполагает хирургическое удаление опухоли . Если опухоль небольшая, либо пациент находится в весьма преклонном возрасте или же имеет очень серьезные проблемы со здоровьем, операция может не проводиться. В этом случае для лечения рака прямой кишки используется только лучевая терапия . Но этот метод считается менее эффективным, чем операция. Химиотерапия может быть дополнительным элементом лечения, помогающим усилить эффект от лучевой терапии.
Симптомы
В Украине неутешительная статистика выявления онкологических заболеваний, часто болезнь обнаруживается на поздних стадиях, при которых лечение становится сложным и не таким эффективным
Поэтому важно обращать внимание на самочувствие, чтобы распознать симптомы заболевания и вовремя пройти профилактический осмотр
О наличии аденокарциномы могут сигнализировать ряд симптомов, которые делят на общие и специфические.
Общие симптомы аденокарциномы:
- слабость, усталость;
- низкая работоспособность;
- потеря аппетита;
- снижение массы тела;
- анемия;
- потеря веса;
- проблемы с пищеварением;
- локализованная боль.
Специфические симптомы зависят от локализации в конкретной области:
- аденокарцинома желудка: ухудшение аппетита, снижение веса, наполненность желудка, приступы тошноты и рвоты, слабость, болевые ощущения.
- аденокарцинома легких: кашель невыясненного происхождения, изменение голоса, охриплость, боль в грудной клетке, одышка, увеличение лимфоузлов, частые пневмонии.
- аденокарцинома молочной железы: изменение цвета и формы молочной железы и соска, уплотнение, болевые ощущения, выделения из соска, отечность железы.
- аденокарцинома простаты: расстройство мочеиспускания, боли в паховой области, крестце, нарушение потенции, гипоспермия.
- аденокарцинома яичника: нерегулярные менструации, вздутие живота, дискомфорт внизу живота, кишечная непроходимость.
- аденокарцинома кишечника: диарея, выделение слизи, гноя из заднего прохода, ложные позывы к опорожнению, болезненная дефекация.
- аденокарцинома матки: постоянные ноющие боли в прямой кишке, маточные кровотечения в период менопаузы, значительное увеличение размеров живота(на поздних стадиях), слишком обильные и продолжительные менструации.
При наличии этих симптомов необходимо обратиться к врачу для диагностики. Для постановки точного диагноза проводят комплексное обследование. Выбор способа диагностики зависит от месторасположения опухоли.
Причины рака прямой кишки
Факторы, способствующие развитию злокачественных опухолей прямой кишки:
- Особенности питания. Рак прямой кишки намного чаще отмечается у людей, которые потребляют большое количество мяса, особенно говядины и свинины. Мясная пища, попадая в кишечник, стимулирует размножение бактерий, вырабатывающих канцерогены. Уменьшение в рационе растительной клетчатки также повышает риск развития патологии.
- Гиповитаминозы. Витамины A, C и E инактивируют канцерогены, которые попадают в кишечник. При их недостатке в пище вредные воздействия на стенку прямой и всей толстой кишки усиливаются.
- Избыточная масса тела. Доказано, что рак прямой кишки наиболее распространен среди людей, страдающих ожирением.
- Малоподвижный образ жизни. При постоянной сидячей работе происходит застой крови в венах таза и геморроидальных узлов. Это приводит к нарушению функций слизистой оболочки прямой кишки и повышает вероятность развития злокачественных опухолей.
- Заядлое курение. Статистические исследования показывают, что у курильщиков данный вид злокачественной опухоли возникает чаще, чем у некурящих. Видимо, это связано с действием никотина на сосуды.
- Злоупотребление алкоголем. Этиловый спирт оказывает раздражающее действие на стенку кишечника, повреждает слизистую оболочку, способствует возникновению раковых клеток.
- Профессиональные вредности. Рак прямой кишки распространен среди рабочих, которым приходится контактировать с индолом, скатолом и другими вредными веществами. Злокачественные опухоли толстого кишечника часто встречаются у работников цементных заводов и лесопилок.
- Наследственность. Человек, родственники которого страдали данным заболеванием, имеет повышенные риски. Они тем выше, чем ближе степень родства.
Предраковые заболевания, на фоне которых чаще всего возникают злокачественные опухоли прямой кишки
- Полипы. Это доброкачественные образования слизистой оболочки, представляющие собой возвышения. Особенно высок риск озлокачествления, если полип имеет размеры более 1 см.
- Диффузный полипоз – наследственное семейное заболевание, при котором в прямой и толстой кишке образуется большое количество полипов.
- Папилломовирусная инфекция в области ануса – папилломовирусы способны вызывать мутации клеток, приводящие к развитию злокачественных опухолей.
| Размер полипа | Степень риска |
| до 1 см | 1,1% |
| от 1 до 2 см | 7,7% |
| более 2 см | 42% |
| в среднем среди всех пациентов с полипами | 8,7% |
Хирургическое лечение
Хирургия толстой кишки
При начальном процессе в ободочной кишке предпочтительно органосохраняющее вмешательство с использованием эндоскопического оборудования и удалением только поражённого участка слизистой оболочки — эндоскопическая резекция.
Принципиально все злокачественные процессы в толстом кишечнике можно разделить на две группы: операбельные или резектабельные и, соответственно, не операбельные.
Удаляется колоректальное образование несколькими способами, объем операции зависит от размера поражения: резекция части кишечника, удаление половины кишечника — гемиколэктомия, почти весь толстый кишечник — колэктомия и операция Гартмана.
На объеме хирургии не сказывается каким образом пациент попал на операционный стол — экстренно по жизненным показаниям или в плановом порядке с качественной предоперационной подготовкой.
Предпочтительная операция при небольшом числе метастазов в печени или легких, но только при технической возможности их одновременного удаления с пораженной кишкой.
Если опухоль невозможно удалить, во избежание развития фатальной кишечной непроходимости, кишка выводится на живот — стома, а внутри брюшной полости мимо пораженного участка создается обходной путь.
Хирургия прямой кишки
Алгоритм хирургического лечения прямокишечной карциномы аналогичен оперативным подходам при раке ободочной кишки с той лишь разницей, что оперативное вмешательство дополняется локальной лучевой терапией и химиотерапией.
Основная операция — мезоректумэктомия только при ранней карциноме не дополняется облучением.
Пациент с неоперабельным процессом направляется в радиологию, если нет необходимости в паллиативном хирургическом вмешательстве, к примеру, установке стента в суженный участок. После облучения вновь рассматривается возможность операции на прямой кишке.
При невозможности выполнения операции на первом этапе, вопрос о ней должен ставиться после каждого последующего лечебного этапа — только хирургическое вмешательство существенно отражается на продолжительности жизни.
Симптомы рака миндалин
На ранних стадиях симптомы зачастую отсутствуют. В дальнейшем могут возникать следующие жалобы:
- боль в горле, ротовой полости;
- увеличение пораженной миндалины — можно обнаружить во время осмотра горла;
- кровь в слюне;
- ощущение, как будто в задней части горла что-то застряло;
- затруднения во время жевания, глотания, разговора;
- отек, боль в области шеи;
- сильная боль в ухе;
- боль во время глотания;
- неприятный запах изо рта.
Перечисленные симптомы неспецифичны, они не говорят о том, что обязательно будет диагностирован рак. Это может быть воспаление миндалин или другое заболевание. Установить точный диагноз сможет только врач. Если у вас появились похожие симптомы, нужно посетить ЛОР-врача.
Стадии рака толстой кишки
Выделяют 4 стадии рака толстой кишки:
- 1 стадия – опухоль находится только в пределах слизистой оболочки кишечника. На этой стадии симптомы рака кишечника чаще отсутствуют.
- 2 стадия – раковая опухоль проникает в мышечный слой. Могут начаться проблемы с работой пищеварительного тракта: запоры, поносы, вздутие живота, тошнота, метеоризм, выделения из заднего прохода (кровянистые, слизисто-гнойные). Могут присутствовать симптомы общей интоксикации организма (потеря аппетита, веса, небольшое повышение температуры тела, слабость).
- 3 стадия – опухоль находится в мышечном слое, но не выходит за пределы, или же уже могут быть выявлены метастазы злокачественной опухоли. Симптомы рака кишечника, которые могут появиться на 2-ой стадии, здесь уже активно выражаются. К ним может добавиться боль в животе – вплоть до довольно сильной, чувство тяжести и нарушения кишечной проходимости. Общая интоксикация нарастает.
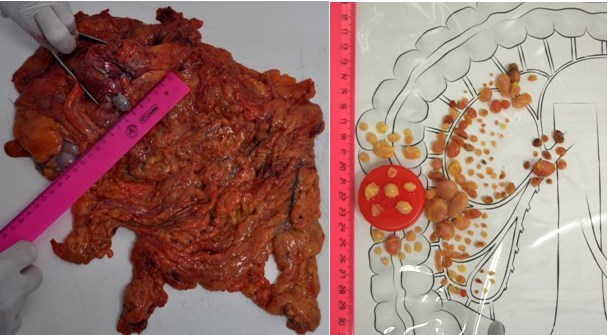
4 стадия – опухоль выходит за пределы мышечного слоя и метастазы активно распространяются по другим органам тела. Все симптомы усугубляются, боли в животе и кровь в стуле присутствуют всегда. Отмечаются боли в других органах, в костях и суставах, нарушения мочеиспускания и других жизненно важных функций.
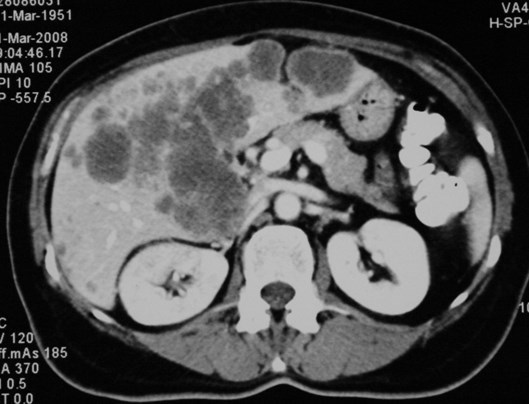
Магнитно-резонансная томография (МРТ).
Рак прямой кишки.
Также как и КТ, магнитно резонансная томография (МРТ) делает снимки человеческого тела в виде виртуальных срезов. Ключевое отличие заключается в использовании магнитного поля вместо облучения. Помимо информации о состоянии лимфатических узлов и о наличии метастазов в других органах, МРТ дает очень точную картину распространения опухоли в малом тазу
Это очень важно при раке прямой кишки. Наряду с УЗИ прямой кишки — это ключевое исследование для рака прямой кишки, которое показывает необходимость проведения химиолучевой терапии перед оперативным лечением
Использование МРТ ограничено у людей с кардиостимуляторами и металлическими имплантантами, а также у людей, страдающих клаустрофобией.
Прогнозы при раке ЖКТ
Во многом прогнозы для жизни и здоровья зависят от типа опухолевых клеток, стадии выявления и особенностей лечения, возраста пациента и имеющихся у него сопутствующих патологий.
Самый неблагоприятный прогноз – при раке поджелудочной железы, самый оптимистичный – для нейроэндокринных опухолей кишечной стенки. Процент выживаемости в течение 5 лет колеблется от 5 до 90 % в зависимости от вида рака. На начальных стадиях, когда нет метастазов, шансы на успех достигают 80-90 %, в терминальных стадиях не превышают 10 %.
- Е.М. Аксель. Статистика злокачественных новообразований желудочно-кишечного тракта // Сибирский онкологический журнал, 2017, №16(3), с.5-11.
- Л.А. Митина, В.М. Хомяков, С. О. Степанов. Общие принципы ультразвуковой диагностики опухолей пищевода, желудка и толстой кишки // Российский онкологический журнал, 2012, №1, с.28-31.
- В.Ю. Скоропад, Б.А. Бердов, Л.В. Евдокимов, Л.Н. Титова. Интраоперационная лучевая терапия — инновационная технология в комбинированном лечении опухолей желудочно-кишечного тракта // Поволжский онкологический вестник, 2013, №1, с.4-10.
- Kentaro Murakami, Hisahiro Matsubara. Chronology of Gastrointestinal Cancer // Surg Today . 2018 Apr;48(4):365-370. doi: 10.1007/s00595-017-1574-y. Epub 2017 Aug 9.
- Nathan M Krah , L Charles Murtaugh. Differentiation and Inflammation: ‘Best Enemies’ in Gastrointestinal Carcinogenesis // Trends Cancer . 2016 Dec;2(12):723-735. doi: 10.1016/j.trecan.2016.11.005.
Современные методы лечения рака миндалин
Тактика лечения в первую очередь зависит от стадии рака миндалин и присутствия в опухолевых клетках ВПЧ. Выполняют хирургические вмешательства, применяют лучевую терапию, химиотерапию. Подходы к лечению существенно различаются при ранних (опухоль менее 4 см в пределах миндалин) и поздних (более крупные опухоли, вторгшиеся в соседние ткани, распространившиеся в регионарные лимфоузлы) стадий рака миндалин.
Хирургическое лечение
При раке миндалин на ранних стадиях обычно проводят хирургические вмешательства небольшого объема. Необходимо полностью удалить злокачественную опухоль и некоторое количество окружающих тканей. Разрезов на коже не делают — манипуляции выполняют через рот. Удалить миндалины, пораженные опухолью на ранней стадии, можно даже под местной анестезией — при этом пациент покидает клинику уже в день вмешательства. Злокачественное новообразование удаляют специальными инструментами или лазером.
В настоящее время при раке миндалин применяются такие современные хирургические методики, как:
- Трансоральная лазерная микрохирургия (TLM) — удаление новообразований ротоглотки с помощью лазера. Хирург применяет микроскоп, с помощью которого четко видит границу между опухолевой и здоровой тканью. Это позволяет минимизировать травматизацию нормальных тканей.
- Трансоральная роботизированная хирургия (TORS) — метод удаления доброкачественных и злокачественных опухолей языка, миндалин, гортани, глотки с помощью роботической системы da Vinci. Робот-ассистированные операции на ЛОР-органах — щадящие вмешательства, которые максимально сохраняют здоровые ткани.
При подозрении на лимфогенное распространение рака хирург может выборочно удалить некоторые лимфоузлы на шее. Их отправляют на гистологическое исследование. Если в этих лимфоузлах обнаружен рак, то нужно провести повторную операцию и удалить больше лимфатических узлов.
При более крупных, распространившихся в соседние структуры и лимфоузлы злокачественных опухолях миндалин выполняют более агрессивные операции. Может потребоваться удаление части мягкого неба, задней части языка. После таких операций, чтобы восстановить способность нормально разговаривать и есть, необходимы реконструктивные вмешательства, реабилитация.
Лучевая терапия
Лучевая терапия при раке миндалин может быть назначена в следующих случаях:
- В качестве самостоятельного лечения при злокачественной опухоли на ранней стадии.
- Перед операцией (неоадъювантная лучевая терапия), чтобы уменьшить опухоль и упростить ее удаление.
- После операции (адъювантная химиотерапия), чтобы уничтожить оставшиеся опухолевые клетки.
- В сочетании с химиотерапией — это так называемая химиолучевая терапия. Она работает эффективнее, чем химиопрепараты или облучение по отдельности.
- В качестве паллиативного метода лечения — для борьбы с симптомами, вызванными раком миндалин на поздних стадиях.
Облучают миндалины и, при необходимости, регионарные лимфоузлы. Обычно процедуры проводят один раз в день в течение нескольких недель.
Противоопухолевая терапия
Химиопрепараты обычно применяют после удаления рака миндалин, чтобы снизить риск рецидива, либо назначают на поздних стадиях в качестве основного метода лечения.
При раке миндалин эффективен таргетный препарат цетуксимаб (Эрбитукс). Его назначают вместе с лучевой терапией, если пациенту противопоказана химиотерапия. В ряде случаев, при рецидиве, произошедшем в течение 6 месяцев после завершения химиотерапии, применяется иммунопрепарат ниволумаб (Опдиво). Он активирует иммунную систему, в результате чего она начинает обнаруживать и уничтожать опухолевые клетки.