Неврит глазного нерва
Содержание:
- Нейропротекторная терапия
- Диагностика
- Невриты бактериального происхождения
- Лазерное лечение глаукомы
- Наследственная оптическая нейропатия Лебера — можно ли вылечить болезнь?
- Инвалидность
- Народные методы лечения и упражнения для глаз при глаукоме
- Первые ретинальные импланты
- Основные направления терапии нисходящего неврита
- Вторичная (фоновая) ретинопатия
- К каким докторам следует обращаться если у Вас Аномалии развития зрительного нерва:
- Диагностика
- Симптомы
- Тренды ретинальных имплантов: основные фундаментальные технологии
Нейропротекторная терапия
Нейропротекторная терапия — это развивающееся направление в лечение ГОН, наиболее перспективный современный метод, который основан на значительном количестве исследований. Главная цель терапии заключается в том, чтобы защитить сетчатку и нервные волокна от негативного воздействия различных факторов и предотвратить гибель клеток зрительного нерва. Нейропротекторы направлены на защиту нормально функционирующих, здоровых аксонов и тех, которые при сохранении действующих на данный момент условий существования могут погибнуть. Прямые нейропротекторы действуют непосредственно на нейроны сетчатки и зрительного нерва, блокируя разрушающие факторы, связанные в первую очередь с ишемией и окислительно-восстановительными процессами. Непрямые воздействуют на факторы, которые повышают риск отмирания волокон. При нейропротекторной терапии используют:
- антагонисты NMDA-рецепторов — «Мемантин», «Флупиртин», «Рилузол», «Декстрометорфан»;
- антиоксиданты — «Рексод», «Мексидол», «Гистохром», «Эмоксипин», «Гинкго билоба», а также «Мелатонин».
- препараты пептидной структуры — «Ретиналамин», «Кортексин», «Семакс».
- блокаторы кальциевых каналов — «Нифедипин», «Верапамил»;
- альфа-2 агонисты — «Бримонидин»;
- бета-адреноблокаторы — «Бетаксолол», «Метопролол», «Тимолола малеат»;
- ингибиторы карбоангидразы (ИКА) — «Дорзоламид»;
- антиапоптозные вещества — креатин, α-липоевая кислота, никотинамид, эпигаллокатехин галлат, ингибитор калпаина;
- ингибиторы Rho-киназы.
Стоит сказать, что нейропротекторная терапия по своей природе достаточно двулика. Это продиктовано в основном отсутствием четких рекомендацией по срокам проведения лечения, размером доз применяемых препаратов (нейропротекторов). В связи с этим категорически запрещено проводить нейропротектную терапию в домашних условиях или назначать себе препараты самостоятельно, несмотря на большой выбор средств. ГОН — серьёзное нейродегенеративное заболевание, и самолечение при нем недопустимо.
Диагностика
Как уже было описано выше, первый метод, применяемый для выявления патологии, это офтальмоскопия. Однако симптомы, которые можно обнаружить при помощи данного исследования, не позволяют точно поставить диагноз. Ухудшение зрения, отсутствие реакции зрачка на свет, сужение сосудов глаза — это признаки многих глазных недугов, например, периферической формы катаракты. В связи с этим для диагностирования атрофии применяется много различных методов:
- визометрия — проверка остроты зрения;
- периметрия — исследование, позволяющее измерить поле зрения;
- исследование цветоощущения;
- компьютерная томография;
- осмотр глазного дна через зрачок после закапывания мидриатиков;
- рентгенография черепа;
- флуоресцентная ангиография — исследование глазного дна, сосудов сетчатки;
- МРТ головного мозга и орбиты.
Также проводятся лабораторные исследования. Пациент сдает кровь и мочу на анализ. Назначаются тесты на сифилис, боррелиоз и на определение иных болезней неофтальмологического характера.
Невриты бактериального происхождения
Наиболее широко распространенным источником развития воспаления глазного нерва среди бактериальных заболеваний считается наличие воспаления близлежащих тканей. Это могут быть гнойные риниты, фарингиты, гаймориты, пульпиты или менингиты.
Симптомы бактериальных невритов зрительного нерва:
- Снижение качества зрения;
- Уменьшение способности к различению цветов (особенно — красного и синего);
-
Увеличение так называемого «слепого пятна» — участка, находящегося вне поля видимости.
Реже встречаются воспаления на фоне сифилиса, туберкулеза, тифа, бруцеллеза или хламидиоза. Течение таких форм болезни бывает непредсказуемо: к перечисленным признакам могут присоединяться и другие симптомы, индивидуальные для той или иной инфекции.
Лазерное лечение глаукомы
При лазерном лечении глаукомы врач пытается устранить все блоки на пути оттока водянистой влаги.Использовать лазер в лечении глаукомы начали с семидесятых годов прошлого века. В наше время для этого применяют лазерные устройства аргонового типа (514 и 488 нм), неодимовые ИАГ-лазеры (1060 м), а также диодные полупроводниковые лазеры (810 нм).
В основе эффективности лазерного лечения лежит нанесение локального ожога в трабекулярной зоне угла глаза. Далее эта ткань подвергается рубцеванию и атрофии. Также механизм действия может быть связан с локальным микровзрывом, при котором развивается деструкция тканей.
Существует большое количество разных типов лазерных операций, но наиболее часто используют иридэктомию (иридотомию) или лазерную трабекулопластику.
К несомненным преимуществам лазерного лечения пациентов с глаукомой следует отнести:
1. Восстанавливаются естественные пути оттока внутриглазной жидкости.2. Нет необходимости выполнять местное обезболивание (вместо этого проводят капельную анестезию), то есть увеличивается категория пациентов, которые смогут перенести подобное вмешательство.3. Выполнить лазерное лечения можно в условиях амбулатории.4. За счет минимального повреждения тканей, при операции период реабилитации также непродолжительный.5. Не развиваются типичные осложнения, характерные для открытых операций.6. Достаточно низкая стоимость процедуры.
К возможным недостатком лазерных методик следует отнести:
1. Недостаточная эффективность, которая снижается по мере прогрессирования заболевания.2. Риск развития реактивного синдрома, который в первые часы после лазерной операции приводит к повышению уровня внутриглазного давления. В дальнейшем это может привести к воспалительным явлениям.3. Риск повреждения эпителиальных клеток роговицы, сосудов радужки, капсулы хрусталика.4. Формирование синехий в зоне лазерного влияния (область, подвергшаяся иридотомии, угол передней камеры глаза).
При выполнении лазерной иридотомии в радужке (периферический отдел) формируют небольшое отверстие.
Эта операция наиболее эффективна в случае функционального зрачкового блока, так как в результате этого происходит выравнивание уровня давления в передней и задней камерах глаза, а также открытие угла передней камеры. Используют эту методику при первичной и вторичной глаукоме закрытоугольного или смешанного типа. Иногда иридэктомию назначают после оперативного лечения глаукомы. Также она показана для профилактики развития внутриглазной гипертензии в случае первичной закрытоугольной глаукомы парного глаза.
Проводят операцию после закапывания местного анестетика в конъюнктивальный мешок (инокаин, лидокаин, ксилокаин). Далее на глаз устанавливают специальную гониолинзу, которая фокусирует лазерный луч на конкретный участок радужки. Выполнить отверстие можно в любом квадранте радужки, но обычно наносят несколько ожогов в истонченных участках радужной оболочки, при этом в разных секторах.
Бывают ситуации, когда сквозное отверстие сформировать не удается, или же оно очень быстро закрывается после лазерного лечения в результате отложения пигмента или образования синехий. В этом случае может потребоваться проведение повторной операции.
При лазерной трабекулопластике на область внутренней поверхности трабекулы лазерным лучом наносят серию ожогов. Проницаемость трабекулярной диафрагмы после этого значительно повышается, а риск блокады шлеммова канала снижается. По сути, в результате лазерной трабекулопластики происходит укорочение и натяжение трабекулярной диафрагмы, так как ткань в местах ожогов сморщивается. Также расширяются и трабекулярные щели, которые располагаются между нанесенными ожогами.
Этот тип операции назначают при первичной открытоугольной глаукоме, не поддающейся коррекции медикаментозными методами лечения. Проводят операцию также после местного обезболивания и помещения на глазное яблоко специальной гониолинзы. В современной офтальмологии наиболее популярна линейная трабекулоплстика, при которой лазерные ожоги наносят в один ряд на область шлеммова канала.
Наследственная оптическая нейропатия Лебера — можно ли вылечить болезнь?
Пока наследственная нейропатия оптическая считается неизлечимым заболеванием, но учеными ведется постоянный поиск новых путей для терапии подобной патологии. Благодаря методам генной терапии можно существенно замедлить прогрессирование болезней и улучшить качество жизни пациентов.
Стремительное прогрессирование болезни Лебера приводит к быстрой потере зрения людьми, которые всю свою жизнь видели нормально и не имели проблем со зрением. Неутешительный диагноз, а также информация о том, что болезнь пока не лечится, серьезно сказываются на самочувствии таких пациентов, которые не были готовы к инвалидности. Многие из существующих методик лечения патологии оказались малоэффективными, в том числе и хирургическое вмешательство.

К счастью, ученые, занимающиеся редкими патологиями, прикладывают немало усилий к тому, чтобы найти средство излечения. Особую надежду специалисты возлагают на генную терапию, и у многих исследовательских групп уже есть неплохие результаты. Иногда препятствием к продолжению экспериментов является их этическая сторона, так как дальнейшие исследования предполагают использование разработанной методики на людях. Есть ли успехи хотя бы с использованием экспериментальных моделей? Да, генетикам уже удалось найти путь к решению проблемы.
Так, группа ученых из Майами, используя экспериментальные модели, доказала, что мутировавшие гены можно безопасно заменить здоровыми, это предотвратит ухудшение питания клеток зрительного нерва. Для исправления генетического дефекта в митохондрии необходимо ввести нормальную ДНК — это позволит исправить нарушение и восстановить зрительную функцию. Ученые сообщают, что такой подход будет эффективным и в отношении других заболеваний, вызванных митохондриальными мутациями, а также различных нарушений, связанных с процессами старения организма.
Инвалидность
I группа инвалидности устанавливается при IV степени нарушений функций зрительного анализатора — значительно выраженных нарушениях функций (абсолютная или практическая слепота) и снижении одной из основных категорий жизнедеятельности до 3 степени с необходимостью социальной защиты.
Основные критерии IV степени нарушений функций зрительного анализатора.
- слепота (зрение равно 0) на оба глаза;
- острота зрения с коррекцией лучшего глаза не выше 0,04;
- двустороннее концентрическое сужение границ поля зрения до 10-0° от точки фиксации независимо от состояния остроты центрального зрения.
II группа инвалидности устанавливается при III степени нарушений функций зрительного анализатора — выраженные нарушения функций (слабовидение высокой степени), и снижении одной из основных категорий жизнедеятельности до 2 степени с необходимостью социальной защиты.
Основные критерии выраженных нарушений функций зрения являются:
- острота зрения лучшего глаза от 0,05 до 0,1;
- двустороннее концентрическое сужение границ поля зрения до 10-20° от точки фиксации, когда трудовая деятельность возможна лишь в специально созданных условиях.
III группа инвалидности устанавливается при II степени — умеренных нарушениях функций (слабовидение средней степени) и снижении одной из основных категорий жизнедеятельности до 2 степени с необходимостью социальной защиты.
Основные критерии умеренных нарушений функций зрения являются:
- снижение остроты зрения лучше видящего глаза от 0,1 до 0,3;
- одностороннее концентрическое сужение границ поля зрения от точки фиксации менее 40°, но более 20°;
Кроме того, при вынесении решения по группе инвалидности учитываются все заболевания, имеющиеся у больного.
Народные методы лечения и упражнения для глаз при глаукоме
Глаукома – серьезное заболевание, которое при потере контроля за уровнем внутриглазного давления неизбежно ведет к слепоте. Она не терпит самолечения и использования альтернативных средств народной медицины в качестве основных.
Применять народные методы лечения глаукомы глаза можно только как дополнение к традиционным и после обязательной консультации лечащего врача.
На рынке подобных предложений огромное количество «волшебных» капель, лечащих практически все глазные заболевания одновременно – от катаракты и глаукомы до отслоек сетчатки
Нужно с большой осторожностью относиться к подобным предложениям, памятуя о цене за неадекватное лечение глаукомы – слепоте.. В условиях медицинских учреждений с успехом применяют гирудотерапию – лечение пиявками
Они эффективно снимают боли и ломоту в виске, улучшают общее самочувствие и зрительные функции при остром приступе закрытоугольной глаукомы. Гирудотерапия может применяться у беременных женщин, пациентов с противопоказаниями к хирургическому вмешательству и аллергией на лекарственные препараты. Показана она при всех типах, формах и стадиях заболевания. Используют как разовое мероприятие при декомпенсации ВГД, так и курсовыми процедурами. Гирудотерапия оказывает не только офтальмогипотензивный эффект, но и улучшает кровообращение в области постановки пиявок. Этот метод вспомогательного лечения глаукомы глаза улучшает остроту и расширяет поля зрения, уменьшает зону слепого пятна.
В условиях медицинских учреждений с успехом применяют гирудотерапию – лечение пиявками. Они эффективно снимают боли и ломоту в виске, улучшают общее самочувствие и зрительные функции при остром приступе закрытоугольной глаукомы. Гирудотерапия может применяться у беременных женщин, пациентов с противопоказаниями к хирургическому вмешательству и аллергией на лекарственные препараты. Показана она при всех типах, формах и стадиях заболевания. Используют как разовое мероприятие при декомпенсации ВГД, так и курсовыми процедурами. Гирудотерапия оказывает не только офтальмогипотензивный эффект, но и улучшает кровообращение в области постановки пиявок. Этот метод вспомогательного лечения глаукомы глаза улучшает остроту и расширяет поля зрения, уменьшает зону слепого пятна.
В качестве средства нейропротекции офтальмологи рекомендуют использовать Гинкго билоба. Это – природный, естественный антиоксидант с дозозависимым эффектом. Он увеличивает устойчивость ганглиозных клеток сетчатки к повреждениям. Помимо антиоксидантных свойств, Гинкго билоба оказывает сосудорасширяющее и антитромботическое действие, что позволяет рекомендовать его как средство для коррекции метаболически-ишемических сдвигов в оптическом нерве для больных с глаукомой.
Применение травяных примочек (из крапивы, ландыша и пр.), компрессов, настоев (мумие, алоэ, золотой ус и пр.) и промываний глаз в лечении глаукомы неэффективно.
Гимнастика для глаз улучшает кровообращение и может выполняться ежедневно. Нужно воздержаться лишь от сильного зажмуривания, надавливания ладонями и наклонов головы вниз. Остальные упражнения, связанные с движениями глазных яблок и сменой фокусировки, выполнять можно.
Первые ретинальные импланты
Пару лет назад на рынке было доступно три ретинальных импланта, которые прошли клинические испытания и были сертифицированы государственными регулирующими органами: европейским CE Mark и американским FDA.
- Second Sight Medical Products, США
- Pixium Vision, Франция
- Retina Implant AG, Германия

Так выглядели первые ретинальные импланты
(Фото: DPG Media)
Бионические импланты — это целая система внешних и внутренних устройств.
IRIS II (Pixium Vision) и Argus II (Second Sight) имели внешние устройства (очки с видеокамерой и блок обработки видеосигнала). Слепой человек смотрит при помощи камеры, с нее картинка направляется в процессор, где изображение обрабатывается и распадается на 60 пикселей (для системы Argus II). Затем сигнал направляется через трансмиттер на электродную решетку, вживленную на сетчатке, и электрическим током стимулируются оставшиеся живые клетки.
В немецком импланте Alfa АMS (Retina Implant) нет внешних устройств, и человек видит своим собственным глазом. Имплант на 1600 электродов вживляется под сетчатку. Свет через глаз попадает на светочувствительные элементы и происходит стимуляция током. Питается имплант от подкожного магнитного коннектора.

Субретинальный имплантат Alpha AMS компании Retina Implant AG
(Фото: ResearchGate)
Все три ретинальных импланта больше не производятся, так как появилось новое поколение кортикальных протезов (для стимуляции коры головного мозга, а не сетчатки глаза). Однако хотя проектов по фундаментальным разработкам по улучшению ретинальных имплантов еще много, ни один из них не прошел клинические испытания:
- Улучшенный имплант DRY AMD PRIMA компании Pixium с увеличением количества электродов для стимуляции большего количества клеток сетчатки проходит клинические испытания. Для участия в программе испытаний еще ищут пять кандидатов;
- Retina Implant AG закрыли производство;
- Second Sight проводят клинические испытания своего кортикального импланта, но в марте 2020 года компания уволила 80% сотрудников из эксплуатационно-производственного подразделения.
Основные направления терапии нисходящего неврита
Многих пациентов волнует вопрос — если нет специфического лечения РС, какая именно терапия проводится при ретробульбарном неврите.
- Специалисты отмечают, что лечение ориентировано на достижение нескольких основных целей:
- затормозить активность иммунной системы, которая разрушает собственные клетки организма;
- изменить характер протекания рассеянного склероза;
- устранить или снизить выраженность офтальмологических симптомов; продлить периоды ремиссии, облегчить протекание периодов обострения.

Для достижения этих целей используются преимущественно медикаментозные методы.
Вторичная (фоновая) ретинопатия
Диабетическая ретинопатия
Прогрессирующий патогенез сахарного диабета 1 или 2 типа является основной причиной диабетической формы болезни.
В развитии патологии выделяют три стадии:
-
ангиопатия;
-
ретинопатия (простая);
-
пролиферирующая ретинопатия.
Первая стадия затрагивает капиллярную сеть внутренней оболочки глаза, нарушая её нормальное функционирование. Процессы обратимы, однако создают условия для перехода в другую стадию – диабетической ретинопатии. Здесь уже негативные изменения более глубокие, связанные с уплотнением сосудистых стенок и возрастанием их проницаемости (ангиосклеротические). В структурах сетчатки образуются множественные геморрагии, липидные, белковые отложения, возможен частичный гемофтальм.
Патогенез пролиферирующей стадии выражается в неоваскуляризации сетчатки с последующим врастанием аномальных сосудов, отягощенными частыми кровоизлияниями в стекловидное тело. Деструктивные необратимые процессы в витреуме приводят к неминуемому отслоению сетчатки и полной слепоте.
Диабетическая ретинопатия глаз является самым частым осложнением диабета, выражающимся в стремительной потере зрения вплоть до атрофии зрительных органов и инвалидации пациента.
Гипертоническая ретинопатия
Патология связана с нарушением микроциркуляции и деформацией венол и альвеол сетчатки вследствие артериальной гипертензии, тяжелого поражения почек, острого токсикологического состояния при беременности. Тяжесть течения гипертонической болезни обуславливает степень поражения глаз.
Стадии гипертонических ангиопатии, ангиосклероза и ретинопатии имеют в анамнезе те же механизмы развития, что и при диабетической форме.
Гипертоническая нейроретинопатия характеризуется отеком зрительных нервных окончаний, локальным отслоением внутренней оболочки глаза. Это тяжелое состояние, спровоцированное, как правило, гипертензией почечной недостаточности. В большинстве случаев ретинопатия глаз, находящаяся в этой стадии, заканчивается атрофией зрительного нерва и неизбежной слепотой.
Атеросклеротическая ретинопатия
Эта форма вызвана прогрессирующим атеросклерозом сосудов. Стадии ангиопатии, ангиосклероза и ретинопатии выражаются в патологическом увеличении диаметра кровеносного русла, его деформацией, изменениями в системах метаболизма и кровоснабжения. Множественные кровоизлияния, кристаллические отложения, обесцвечивание диска зрительного нерва (ДЗН) – клиника болезни на стадии нейроретинопатии, которая может закончиться блокадой сосудистой сетки с последующей ишемией.
Геморрагическая ретинопатия
Офтальмозаболевание является следствием патологий крови различного генеза: анемии, лейкозов, миеломной болезни и др. Клиническая картина ретинопатии при этом напрямую зависит от непосредственного заболевания-первопричины. Так при анемии диагностируется выраженная бледность глазного дна, расширение сосудов. Не редко появление гемофтальмов, очаговое отслоение сетчатки.
Миеломная болезнь провоцирует тяжелое состояние, сопровождающееся микроаневризмами, тромботическими венозными блокадами, множественными геморрагиями.
При лейкозах ретинопатия глаз обусловлена извитостью капилляров, отёчностью сетчатки и ДЗН, скоплением экссудата, гемофтальмом.
Прогноз офтальмологического расстройства при любой геморрагической патологии довольно серьёзный и требует назначения обширного курса терапии в отношении как причины так и следствия.
Травматическая ретинопатия
В этом случае болезнь провоцируется внезапным и резким спазмом сосудов, вызванным прямым механическим воздействием на грудную клетку. В результате возникает гипоксия сетчатки, кровоизлияния, скопление транссудативной жидкости, глубокий отёк ДЗН с дальнейшей атрофией.
К каким докторам следует обращаться если у Вас Аномалии развития зрительного нерва:
Офтальмолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Аномалий развития зрительного нерва, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Диагностика
При первых признаках нарушения зрения следует обратиться к врачу. Врач-офтальмолог проведет ряд диагностических процедур, позволяющих выявить причину заболевания и тяжесть состояния.
К ним относятся:
-
консультации окулиста и врачей, лечащих сопутствующие заболевания (эндокринолога, кардиолога и пр.);
-
лабораторные исследования (ОАК, содержание глюкозы в крови и др.);
-
флюоресцентная ангиография сетчатки;
-
офтальмоскопия (прямая и непрямая);
-
биомикроскопия;
-
визометрия;
-
периметрия;
-
УЗИ;
-
электроретинография;
-
лазерная томография.
Диагностика может также проводиться и по сопутствующей паталогии-первопричине для более полного сбора сведений и корректировки выбранного курса терапии.
Симптомы
Заболевание имеет два основных проявления: выпадение зрительных полей и ухудшение остроты глаз. У каждого пациента они выражены в разной степени. Все зависит от причины, спровоцировавшей недуг и тяжести протекания болезни.
Выпадение полей зрения (анопсия)
Оптический обзор – этот тот участок, который видит человек. Чтобы его определить, просто прикройте ладошкой один глаз. Вы рассмотрите только часть изображения, поскольку вторую область зрительный анализатор не воспринимает. Иными словами, у пациента выпадает правая или левая зона. Это и есть анопсия.
Неврологи делят ее на два типа:
- Темпоральный. Видна часть картинки, расположенной ближе к вискам;
- Назальный. В зоне обзора другая половина изображения, находящаяся со стороны носа;
- Правый или левый. В зависимости от того, с какой стороны выпало поле.
При частичной атрофии симптомов вообще может не быть, поскольку «выжившие» нейроны передают достаточно информации в головной мозг. Однако если повреждение затронуло весь ствол, то анопсия обязательно проявится.
Снижение остроты зрения (амблиопия)

Данный признак проявляется у всех пациентов, страдающих от атрофии. Только у каждого человека индивидуальная степень выраженности:
- Легкая. Проявляется на начальной стадии развития недуга. Отклонение в остроте зрения практически не ощутимы. Симптом может дать о себе знать только при рассматривании удаленных объектов;
- Средняя. Возникает, когда повреждена существенная часть нейронов. Предметы, расположенные вдали практически невидимы, а вот на небольших дистанциях проблем не появляется;
- Тяжелая. Явный признак прогрессирования недуга. Оптические показатели снижены до такой степени, что человек не может разглядеть объекты, находящиеся на расстоянии вытянутой руки;
- Полная потеря зрения. Слепота возникает в результате гибели всех нейронов.
Обычно амблиопия появляется внезапно и без отсутствия терапии стремительно прогрессирует. При игнорировании симптоматики риск необратимой слепоты возрастает многократно.
Тренды ретинальных имплантов: основные фундаментальные технологии
Ретинальные нанотрубки
Группа ученых из Китая (Shanghai Public Health Clinical Center) в 2018 году провела эксперимент на мышах, в ходе которого вместо не функционирующих фоторецепторов сетчатки предложила использовать нанотрубки. Преимущество этого проекта — маленький размер нанотрубок. Каждая из них может стимулировать только несколько клеток сетчатки.
Биопиксели
Группа ученых из Оксфорда стремится сделать протез максимально приближенным к естественной сетчатке. Биопиксели в проекте выполняют функцию, схожую с настоящими клетками. Они имеют оболочку из липидного слоя, в который встроены фоточувствительные белки. На них воздействуют кванты света и как в настоящих клетках изменяется электрический потенциал, возникает электрический сигнал.
Перовскитная искусственная сетчатка
Все предыдущие фундаментальные разработки направлены на стимулирование всех слоев живых клеток. При помощи технологии перовскитной искусственной сетчатки китайские ученые пытаются предоставить возможность не только получать световые ощущения, но и различать цвет за счет моделирования сигнала таким образом, чтобы он воспринимался мозгом как имеющий определенную цветность.
Фотогальваническая пленка Polyretina
В Polyretina используется маленькая пленка, покрытая слоем химического вещества, которое имеет свойство поглощать свет и конвертировать его в электрический сигнал. Пленка размещена на сферическом основании, чтобы можно было удобно разместить ее на глазном дне.
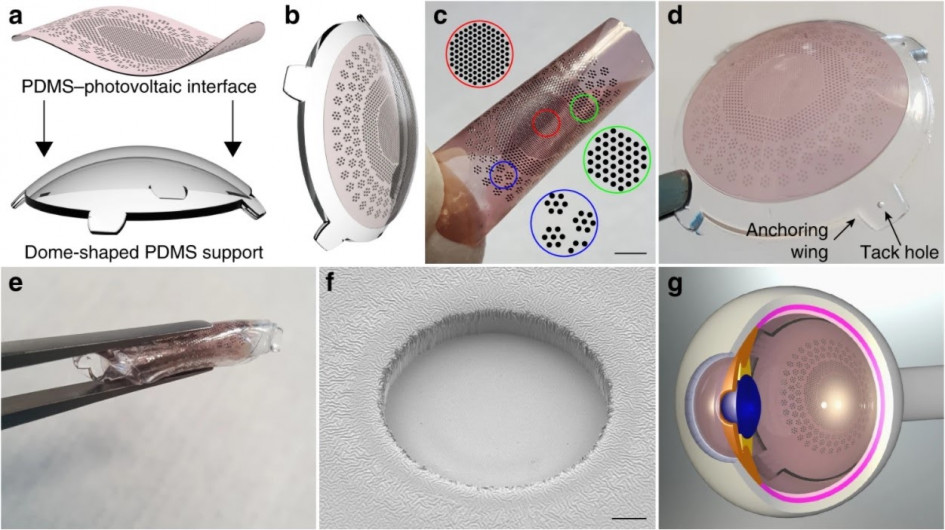
Фотогальванический имплант Polyretina
(Фото: Nature Communications)
Субретинальное введение полупроводникового полимера
Итальянские ученые предлагают технологию введения полупроводникового полимерного раствора под сетчатку, при помощи которого свет фиксируется и трансформируется в электрические сигналы.