Таблетки, мази и уколы при шейном остеохондрозе
Содержание:
- Методы диагностики остеохондроза
- Боли — нет!
- Общая информация
- Причины остеохондроза
- Диагностика
- Симптомы геморроя
- Кинезитерапия для снятия шейных болей
- Межреберная невралгия при радикулите грудного отдела позвоночника, как отличить от других заболеваний и как лечить?
- Причины геморроя
- Профилактика недуга
- Как лечить боль в спине
- Причины и факторы риска
- Взаимодействие с медикаментами
- Боли — нет!
- Описание хондропротекторов
- Что недопустимо практиковать при остеохондрозе?
- Целительное раздражение: какие еще мази и кремы применять при остеохондрозе
- Особые указания
Методы диагностики остеохондроза
Основная роль в диагностике остеохондроза принадлежит инструментальным исследованиям: рентгенографии, компьютерной томографии, МРТ.
Может возникнуть необходимость подтвердить, что наблюдаемые симптомы не вызваны иными заболеваниями. В целях дифференциальной диагностики проводятся общий и биохимический анализ крови, общий анализ мочи, ультразвуковые исследования внутренних органов.
Рентгенография позвоночника
Делаются рентгеновские снимки проблемных отделов позвоночника. Какой отдел необходимо подвергнуть исследованию, определяется на основании жалоб пациента.
Компьютерная томография (КТ)
Компьютерная томография (МСКТ) даёт возможность получить более информативную картину патологических процессов и определить степень их выраженности. В частности, МСКТ позволяет обнаружить межпозвоночную грыжу.
Компьютерная томография выполняется в тех случаях, когда данных рентгенографии недостаточно.
Магнитно-резонансная томография (МРТ)
МРТ является наиболее информативным методом диагностики остеохондроза. В некоторых случаях (например, при подозрениях на остеохондроз грудного отдела позвоночника) без МРТ обойтись нельзя. Магнитно-резонансная томография позволяет визуализировать хрящи и мягкие ткани, на основании чего можно максимально точно локализировать источник проблем и установить причину заболевания.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Боли — нет!
Какие препараты, мази и кремы эффективно помогают от остеохондроза? Прежде всего, медикаментозная терапия этого заболевания направлена на купирование неприятных, болезненных ощущений, изматывающих пациента. Анальгетическое действие, в том числе и при наружном применении, оказывают нестероидные противовоспалительные препараты (НПВП).
НПВП для наружного применения оказывают местное анальгетическое, противовоспалительное и антиэкссудативное действие при различных заболеваниях опорно-двигательного аппарата, включая остеохондроз. Они в незначительных количествах всасываются в кровь, практически не кумулируют в организме и имеют низкую биодоступность, что, безусловно, благотворно сказывается на безопасности
Тем не менее, при эрозивно-язвенном поражении ЖКТ следует с осторожностью применять наружные НПВП , поскольку все они неселективно ингибируют циклооксигеназу-1, защищающую слизистую желудка, и циклооксигеназу-2, ассоциированную с воспалительным процессом
Если у пациента есть остеохондроз и язвенная болезнь вне обострения — необходимо скрупулезно следовать рекомендуемой дозировке местного НПВП и курсу лечения, а при появлении боли или неприятных ощущений в эпигастрии отменить препарат и обратиться к врачу. При обострении язвенной болезни любые НПВП противопоказаны.
Наружные НПВП представлены широким спектром лекарственных форм, что позволяет выбрать наиболее «удобный» препарат в зависимости от индивидуальных предпочтений и переносимости. Можно пользоваться мазями, кремами, гелями и даже пластырями, все они хорошо помогают от остеохондроза, обеспечивают анальгетический и противовоспалительный эффект независимо от этиологии заболевания. Кстати, действие наружных НПВП может проявляться очень быстро. Например, комбинация эмульсии и геля начинает работать уже через несколько минут после втирания и действует на протяжении 6–8 часов.
Наружно применяются диклофенак, кетопрофен, ибупрофен, нимесулид, мелоксикам, пироксикам, индометацин.
Общая информация
Межпозвоночные диски состоят из гелеобразного ядра и окружающего его плотного фиброзного кольца, покрытых сверху слоем хрящевой ткани. Они выполняют амортизирующую функцию, препятствуя повреждению позвонков при беге, ходьбе и прыжках, а также способствуют подвижности и гибкости всего позвоночного столба.
В процессе естественного старения, а также в условиях повышенной нагрузки, происходит постепенное уменьшение высоты межпозвонкового диска. Нарушается обмен веществ в его ядре, появляются трещины в окружающем фиброзном кольце. Появляются выпячивания дисков – протрузии и грыжи. По мере прогрессирования заболевания, в него вовлекается хрящевая ткань и кости, возникают остеофиты – костные разрастания, которые становятся причиной ограничения подвижности и выраженного болевого синдрома.
Поскольку патологические изменения проходят в непосредственной близости от спинного мозга и его корешков, это приводит к их сдавлению и воспалению, а также рефлекторному развитию мышечного спазма. В результате человек испытывает характерные симптомы, по которым можно заподозрить заболевание.
Причины остеохондроза
Причины, вызывающие остеохондроз, достаточно разнообразны.
Во-первых, с возрастом эластичность межпозвоночных дисков постепенно утрачивается. Это означает, что наша спина требует особого внимания. Длительное пребывание в положении, вызывающем перекос позвоночника, может вызвать необратимые изменения. Следует избегать сидения в несимметричной позе, бороться с привычкой лежать только на одном каком-то боку, переносить груз (например, сумку) только в одной руке.
Малоподвижный образ жизни губительно сказывается на здоровье позвоночника. Необходимо двигаться, однако при этом физические нагрузки должны быть умеренными. Следует давать позвоночнику возможность восстановиться после нагрузки, а также желательно избегать травм, которые также приводят к развитию патологий позвоночника.
Вторая группа причин связана с нарушением обмена веществ и неправильным питанием. Пища, богатая углеводами и жирами, насыщает организм калориями, которые нам, при нашей сидячей городской жизни, часто просто негде потратить; в результате энергия откладывается в виде жировой ткани, создавая избыточный вес. Ожирение – это повышенная нагрузка на позвоночник, которая приводит к развитию остеохондроза. К тому же, подобная диета обычно содержит недостаточное количество микроэлементов (кальция, калия, фосфора, магния, марганца и других), которые так необходимы для укрепления костной ткани. Причиной избыточного веса часто являются и эндокринные заболевания. При этом нарушение энергетического, водного или минерального обмена также способно негативно сказаться на тканях, участвующих в строении позвоночника.
Факторами, способствующими развитию остеохондроза, могут быть:
- плоскостопие;
- гормональные изменения;
- инфекционные заболевания;
- нарушения местного кровообращения,
а также некоторые другие факторы.
Диагностика
В поисках причин болей или головокружения пациент может обращаться к врачам различных специальностей: терапевт, кардиолог, гастроэнтеролог, невролог. Для диагностики остеохондроза требуется комплексное обследование, в которое входят:
- рентгенография и компьютерная томография: эффективны лишь на поздних стадиях развития заболевания, когда изменения становятся хорошо заметными;
- магнитно-резонансная томография: благодаря высокой степени визуализации, позволяет видеть даже начальные изменения; в настоящее время является основным методом диагностики;
- дуплексное сканирование артерий головы и шеи: позволяет оценить качество кровотока, выявить сужение сосудов; используется для определения причин головных болей и головокружения.
В обязательном порядке проводится опрос и осмотр пациента, определение зон болезненности и степени подвижности позвоночного столба, оценивается качество рефлексов. Для дифференциальной диагностики с другими заболеваниями со сходной симптоматикой, может назначаться:
- ЭКГ, УЗИ сердца;
- суточное мониторирование ЭКГ и артериального давления;
- рентгенография органов грудной клетки;
- консультации узких специалистов: кардиолога, ЛОРа.
Симптомы геморроя
Признаки геморроя во многом зависят от его типа. Есть два вида геморроя: внутренний геморрой, который возникает в нижней части прямой кишки, и внешний геморрой, который развивается под кожей вокруг заднего прохода. Наружный геморрой вызывает наибольший дискомфорт, так как покрывающая его кожа раздражается и разъедается. Если внутри внешнего геморроя образуется сгусток крови, боль может быть внезапной и сильной. Вы можете почувствовать или увидеть шишку вокруг ануса. Сгусток обычно растворяется, оставляя лишнюю кожу (кожную метку), которая может чесаться или раздражаться.
Внутренний геморрой обычно безболезнен, даже если вызывает кровотечение. Например, вы можете увидеть ярко-красную кровь на туалетной бумаге или капающую в унитаз. Внутренний геморрой также может выпадать или выходить за пределы ануса, вызывая несколько потенциальных проблем. Когда геморрой выходит наружу, он может собирать небольшое количество слизи и крошечные частицы стула, которые провоцируют раздражение, называемое анальным зудом. Постоянное протирание, чтобы уменьшить зуд, только усугубляет проблему.
При наружном геморрое опухшие вены находятся возле ануса. Его основные симптомы:
-
Зуд или раздражение в анальной области.
-
Боль или дискомфорт
-
Опухоль вокруг ануса
-
Кровотечение
Внутренний геморрой лежит же непосредственно внутри прямой кишки. Обычно такие узелки нельзя увидеть или почувствовать, и они редко вызывают дискомфорт. Но напряжение или раздражение при дефекации могут вызвать:
-
Безболезненное кровотечение при дефекации. Вы можете заметить небольшое количество ярко-красной крови на туалетной бумаге или в туалете
-
Геморрой, проталкивающий анальное отверстие (выпадение или выступающий геморрой), вызывающий боль и раздражение
-
Тромбированный геморрой. Если кровь скапливается во внешнем геморрое и образует сгусток (тромб). Это, в свою очередь, может привести к сильным болям, припухлости, воспалению, образованию твердой шишки возле ануса
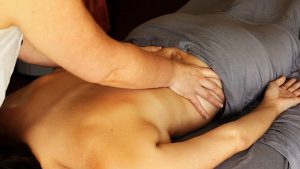
Кинезитерапия для снятия шейных болей
Кинезиотерапия широко применяется в Европе и США, для России это экзотичная, новая методика. В кинезиотерапию включены эффективные современные методы лечения остеохондроза:
- занятия на тренажере Бубновского;
- массажные технологии, точечный метод;
- нейролефлекторные техники;
- мануальная терапия: слинг-терапия, кинезиотейпирование;
- суставная гимнастика.
В нашем Центре кинезитерапии клиенты проходят тщательную диагностику. Мы разрабатываем индивидуальную программу для каждого
Особое внимание уделяется комплексному подходу.
Специалисты проводят диагностику мышц с применением специальных упражнений, чтобы выявить, какие мышцы находятся в спазмированном состоянии. После тестирований и диагностики пациент проходит максимально полезные для него техники терапии.
Пациенты, не способные посещать занятия каждый день, нуждаются в разработке особых обучающих программ
Специалисты обучают правильной технике выполнения упражнений.
Межреберная невралгия при радикулите грудного отдела позвоночника, как отличить от других заболеваний и как лечить?
Межреберная невралгияпочечной коликойинфарктСимптомы межреберной невралгии и дифференциальная диагностика с другими заболеваниями.
| Симптом | Как может проявляться | С какими другими заболеваниями можно спутать? |
| Боль | Характер боли:
Локализация боли:
Особенности боли:
|
1. Стенокардия, ишемическая болезнь сердца, инфаркт, перикардит (жидкость в перикарде): часто невозможно сразу отличить невралгию от болезней сердца, поэтому необходимо срочно вызвать скорую помощь, доктор при помощи ЭКГ может определить, есть ли сердечные проблемы или нет. Также пробный прием Нитроглицерина часто помогает в диагностике – при стенокардии этот препарат быстро купирует боль, при невралгии нет. 2. Плеврит (жидкость в плевральной полости) в большинстве случаев сопровождается симптомами интоксикации (повышение температуры, слабость, рвота и так далее), часто протекает с одышкой. Но последнюю точку в диагнозе может поставить доктор, прослушав дыхание над легкими, при плеврите с пораженной стороны дыхание глухое или не прослушивается, можно услышать шум трения плевры. 3. Пневмоторакс (воздух в плевральной полости) всегда сопровождается одышкой и сердцебиением. При прослушивании легких – отсутствие дыхания с пораженной стороны, изменения при перкуссии (простукивании) над легкими. 4. Перелом ребер развивается после травмы, боль локализуется на определенном участке в области перелома, часто можно прощупать «неровности» в ребре. 5. Почечная колика часто отдает в живот и бедра, наблюдается положительный симптом поколачивания или Пастернацкого (при постукивании в области проекции почек боли резко усиливаются). 6. Печеночная колика – резкие боли в правом подреберье, которые отдают в живот, правую руку и даже в область сердца. Почечная колика часто сопровождается тошнотой, рвотой, повышением температуры тела, пожелтением кожи и видимых слизистых. 7. Прободная язва желудка развивается на фоне язвенной болезни желудка, проявляющейся, помимо болей, тошнотой, рвотой, нарушением стула и прочими симптомами. При прободной язве желудка развивается перитонит, при этом будет нарушено общее состояние пациента. |
| Потеря чувствительности и онемение | По ходу пораженного нерва может отсутствовать чувствительность кожи, больной не чувствует болевых раздражителей (покалываний, щекотаний, тепло, холод). Некоторые пациенты ощущают онемение в определенном участке кожи (ощущение мурашек). | Симптом, характерный для поражения межреберных нервов, не встречается при других случаях. |
| Подергивание межреберных мышц | Видно невооруженным глазом, обычно это локальное подергивание. Связано с гипервозбудимостью нерва и спазмом мускулатуры. | Симптом, характерный для патологии межреберных нервов. |
| Усиленная потливость и повышение или понижение артериального давления. | Это характерные симптомы для межреберной невралгии, связанные с поражением вегетативной части межреберного нерва. Вегетативная нервная система отвечает за работу сердца, сосудов, желез и прочее. | Вегетососудистая дистония сопровождается данными симптомами, и возможны ноющие сжимающие боли в области сердца. Вегетососудистая дистония часто протекает хронически, а не носит острый характер. |
психозыдепрессииапатиинарушение снастрессЛечение межреберной невралгии
Причины геморроя
Традиционно геморрой ассоциируется с хроническим запором, натуживанием во время дефекации и длительным сидением на унитазе — все это мешает кровотоку в эту область и из нее, заставляя ее объединяться и расширять сосуды. Это также объясняет, почему геморрой часто встречается во время беременности, когда увеличивающаяся матка давит на вены.
Более поздние исследования показывают, что пациенты с геморроем, как правило, имеют более высокий тонус анального канала в состоянии покоя, то есть гладкая мускулатура анального канала имеет тенденцию быть более плотной, чем в среднем (даже при отсутствии напряжения). Запор усугубляет эти проблемы, потому что напряжение во время дефекации увеличивает давление в анальном канале и толкает геморрой к мышце сфинктера. Наконец, соединительные ткани, которые поддерживают и удерживают геморрой на месте, могут ослабевать с возрастом, вызывая выпуклость и выпадение геморроя.
Вены вокруг ануса имеют тенденцию растягиваться под давлением и могут вздуваться или опухать. Геморрой может развиться из-за повышенного давления в нижнем отделе прямой кишке, вызванного:
-
Напряжением при дефекации
-
Долгим сидением на унитазе
-
Хронической диареей или запором
-
Ожирением
-
Беременностью
-
Анальным сексом
-
Неправильным питанием
-
Регулярным поднятием тяжестей
Профилактика недуга
Остеохондроз шейного отдела, как, в принципе, и любое другое заболевание, легче предупредить, чем лечить. Специалисты рекомендуют придерживаться следующих правил:
- Контролируйте свой вес, так как излишние килограммы перегружают позвоночник и создают благоприятные условия для развития патологии.
- Берегите себя при физических нагрузках. Даже незначительные микротравмы способны спровоцировать развитие разного рода осложнений.
- При работе за компьютером нельзя находиться долгое время в одном положении. Регулярно разминайте мышцы шеи и время от времени меняйте положение тела.
- Занимайтесь спортом. Лучшее решение – плавание в бассейне или естественном водоеме. Этот вид спорта способствует укреплению мышц шеи и снимает нагрузку с позвоночного столба.
- Сбалансируйте свой рацион. Употребляйте больше витаминов, макро- и микроэлементов.
- Не носите сумку на одном плече (у женщин это очень распространенная привычка), так как это увеличивает нагрузку на позвоночник и риск развития болезни.
Как лечить боль в спине
Основной задачей лечения является снятие болевого синдрома и подавление перехода остророго патологического процесса в хронический. С этой целью назначают лечение основного заболевания, а также симптоматическую медикаментозную терапию и немедикаментозные методы лечения.
Алгоритм лечение острого болевого синдрома:
- кратковременный постельный режим (2 – 5 дней) в сочетании с медикаментозной терапией и рефлексотерапией (РТ); длительное соблюдение постельного режима способствует переходу острого процесса в хронический; возможно назначение краткого курса ношения ортопедических приспособлений: шейного воротника при патологии в верхней части спины и шее или поясничного пояса;
- полупостельный режим в следующие 7 – 8 дней; курс медикаментозной терапии и РТ продолжается, присоединяют легкие физические упражнения, физиотерапевтические процедуры (электрофорез с обезболивающими лекарственными растворами);
- режим двигательной активности с небольшими ограничениями (10 – 20 день); медикаментозная терапия проводится по показаниям; физиопроцедуры (лазеро- и магнитотерапия), РТ; присоединяют курс мануальной терапии и массажа;
- режим двигательной активности без ограничений (но без поднятия тяжестей) с выполнением специально подобранных упражнений ЛФК;
- профилактика болей – регулярные занятия ЛФК и посильными видами спорта для того, чтобы поднять качество жизни на новый уровень.
Медикаментозная терапия
Так как проведенное обследование не всегда выявляет причины болей, в лечении учитывается ее характер (ноцецептическая, нейропатическая):
- При очень сильных резких болях проводятся паравертебральные блокады с новокаином. Если болевой синдром не снимается, проводятся эпидуральные блокады – обезболивание путем введения анестетиков в эпидуральную полость, расположенную между твердой мозговой оболочкой и надкостницей позвоночного столба.
- Менее выраденный болевой синдром снимается внутримышечным введением лекарств из группы НПВС. Подбор лекарств проводится индивидуально с учетом свойств препарата и индивидуальных особенностей больного. Самое эффективное средство – Диклофенак, может давать осложнения со стороны ЖКТ, поэтому при наличии у больного заболеваний желудка обезболить спину помогут более современные НПВС (Целебрекс, Найз, Мелоксикам).
- Для устранения спазма мышц спины назначают миорелаксанты – Мовалис, Сирдалуд.
- Витамины группы В (В1, В6, В12) оказывают благоприятное действие на периферическую нервную систему и усиливают обезболивающее действие НПВС. Эти препараты можно вводить в виде инъекций отдельных витаминов или в виде раствора Мильгаммы, в состав которой входят все 3 витамина и обезболивающее средство лидокаин. После улучшения состояния можно принимать внутрь таблетки Мильгаммы Композитум или Нейромультивита.
- При нейропатических болях, связанных с вовлечением в процесс нервных волокон, в состав комплексного лечения вводят антидепрессанты (амитриптилин) и противосудорожные средства (прегабалин). Это средства помогают устранить боль.
Причины и факторы риска
Как ни странно, возможность развития остеохондроза у человека обусловлена одним из его эволюционных преимуществ – прямохождении: позвонки давят друг на друга, а с возрастом соединительная ткань деградирует. Как следствие, у пожилых это почти неизбежный процесс. Но есть и множество факторов, способствующие более раннему и интенсивному развитию шейного остеохондроза:
- В первую очередь – это сидячий и малоподвижный образ жизни, часто наблюдающийся в современной жизни (офисные работники, водители и прочие «сидячие» специальности, телевизор, долгие часы за компьютером), отсутствие физических нагрузок
- Напряженные, неестественные позы в процессе работы: например, за компьютером человек часто наклоняется вперед, принимая напряженную позу
- Противоположная причина – слишком высокие, непривычные для данного человек нагрузки; но в зоне риска – даже тренированные спортсмены, например, штангисты;
- Любые причины, нарушающие естественную осанку человека: неудобная обувь, особенно на высоком каблуке, неудачная поза при сне, плоскостопие, ревматизм, сколиоз;
- Излишний вес, что часто вызвано неправильным питанием
- Частые стрессы, сильное нервное напряжение, постоянное переутомление
- Локальное переохлаждение
Читать еще…
Взаимодействие с медикаментами
Лекарство не сочетают с приемом ингибиторов CYP1A2 по причине повышения сывороточной концентрации тизанидина. Увеличение уровня активных компонентов в кровотоке чревато передозировкой и возникновением нежелательных эффектов, а также увеличением периода их полувыведения.
Из-за возможного развития брадикардии, аритмии и других осложнений не рекомендуется сочетать миорелаксант с:
- индукторами CYP1A2;
- антигистаминными лекарствами;
- оральными контрацептивами;
- противоаритмическими таблетками;
- фторхинолоновыми антибиотиками;
- антигипертензивными средствами;
- антипсихотиками.
Боли — нет!
Какие препараты, мази и кремы эффективно помогают от остеохондроза? Прежде всего, медикаментозная терапия этого заболевания направлена на купирование неприятных, болезненных ощущений, изматывающих пациента. Анальгетическое действие, в том числе и при наружном применении, оказывают нестероидные противовоспалительные препараты (НПВП).
НПВП для наружного применения оказывают местное анальгетическое, противовоспалительное и антиэкссудативное действие при различных заболеваниях опорно-двигательного аппарата, включая остеохондроз. Они в незначительных количествах всасываются в кровь, практически не кумулируют в организме и имеют низкую биодоступность, что, безусловно, благотворно сказывается на безопасности
Тем не менее, при эрозивно-язвенном поражении ЖКТ следует с осторожностью применять наружные НПВП , поскольку все они неселективно ингибируют циклооксигеназу-1, защищающую слизистую желудка, и циклооксигеназу-2, ассоциированную с воспалительным процессом
Если у пациента есть остеохондроз и язвенная болезнь вне обострения — необходимо скрупулезно следовать рекомендуемой дозировке местного НПВП и курсу лечения, а при появлении боли или неприятных ощущений в эпигастрии отменить препарат и обратиться к врачу. При обострении язвенной болезни любые НПВП противопоказаны.
Наружные НПВП представлены широким спектром лекарственных форм, что позволяет выбрать наиболее «удобный» препарат в зависимости от индивидуальных предпочтений и переносимости. Можно пользоваться мазями, кремами, гелями и даже пластырями, все они хорошо помогают от остеохондроза, обеспечивают анальгетический и противовоспалительный эффект независимо от этиологии заболевания. Кстати, действие наружных НПВП может проявляться очень быстро. Например, комбинация эмульсии и геля начинает работать уже через несколько минут после втирания и действует на протяжении 6–8 часов.
Наружно применяются диклофенак, кетопрофен, ибупрофен, нимесулид, мелоксикам, пироксикам, индометацин.
Описание хондропротекторов
Хондропротекторы – это препараты, содержащие вещества, из которых состоит сустав (гиалуроновая кислота, коллаген, глюкозамин, хондроитин). Их назначают в профилактических и лечебных целях, чтобы:
- Улучшить синтез макромолекул хрящевых клеток, коллагена, гликопротеинов.
- Обеспечить синтез гиалуроновой кислоты, которая делает синовиальную жидкость вязкой, улучшая ее смазывающие и амортизирующие свойства. Тем самым она обеспечивает нормальное, безболезненное движение сочленений.
- Подавить действие ферментов, разрушающие клетки хряща.
- Растворить фибрины, липиды, тромбы, которые застряли в кровеносных сосудах в зоне позвонков.
- Снизить боль и воспаление в районе межпозвоночных дисков.
В продаже есть хондропротекторы, которые содержат одно активное вещество, но достичь всех вышеперечисленных эффектов можно лишь комбинированными средствами. Например, глюкозамин способен решить задачи № 1, 2, 5, тогда как хондроитин эффективно справляется с целями 1, 3, 4, 5.
Что недопустимо практиковать при остеохондрозе?
Людям, у которых диагностирована данная патология, следует воздерживаться от следующих действий:
- Подъем и перенос тяжестей, особенно на спине. Если полностью отказаться от такой работы нет возможности, то при поднятии массивных вещей не следует наклонять голову и сильно сгибать спину.
- Долговременный труд в согнутом положении (например, на земельном участке или при уборке помещения).
- Резкие, порывистые и неосторожные движения, сопровождающиеся хрустом в суставах и позвоночнике. Они могут вызвать осложнения остеохондроза, повредить контактные поверхности позвонков.
- Использование для ночного отдыха высокой или неудобной подушки. Это еще более опасно при шейном остеохондрозе. При неправильной и напряженной позе во время сна мышцы спины напрягаются, болевые ощущения усугубляются, а позвоночник, будучи искривленным, продолжает деформироваться.
- Сон на слишком мягких кровати (диване) и матрасе. Ложе у больных остеохондрозом должно быть достаточно жестким.
- Переедание. Масса тела выше нормы при остеохондрозе является значительно отягощающим течение заболевания фактором. Поэтому следует как можно быстрее сбросить лишний вес.
- Ношение неудобной обуви на высоких каблуках. Она не позволяет полноценно опираться на стопы, что усугубляет искривление позвоночника и приводит к развитию остеохондроза. При данном недуге необходимо обеспечить правильную осанку, для этого, в частности, следует использовать удобную обувь на низком каблуке.
- Перегрузка спины на занятиях в тренажерном зале. Стоит заметить, что силовые упражнения при терапии остеохондроза или в период реабилитации после него нужно проводить под контролем специалиста.
Страдающим данным заболеванием нельзя увлекаться продуктами и напитками с высоким содержанием кофеина, так как этот алкалоид выводит кальций из организма. Также при остеохондрозе не следует злоупотреблять алкогольными напитками, которые способствуют возникновению отеков в области позвоночника и выведению из костей минеральных веществ.
Центр Бубновского на ул. Дм. Ульянова (метро Академическая)
117447, г. Москва, ул. Дм. Ульянова, д.31 (метро Академическая, Площадь Гагарина, Ленинский проспект) Лицензия № ЛО-77-01-009284 +7 (495) 114-55-65+7 (495) 114-55-64 Понедельник — пятница с 9:00 до 21:00 суббота, воскресенье с 9:00 до 19:00 Записаться на консультацию
Центр на Ходынке (метро ЦСКА)
125252, г. Москва, проезд Березовой рощи, д.12 (Метро ЦСКА (7 минут) Полежаевская, Динамо, Аэропорт, Сокол, Зорге, Хорошевская)Лицензия № ЛО-77-01-017813 +7 (499) 762-72-72 Понедельник — пятница с 9:00 до 21:00 суббота, воскресенье с 9:00 до 19:00 Записаться на консультацию
Центр Ходынке
125252, г. Москва, проезд Березовой рощи, д.12 +7 (499) 762-72-72 Понедельник — пятница с 9:00 до 21:00 суббота, воскресенье с 9:00 до 19:00
Центр на ул. Дм. Ульянова
117447, г. Москва, ул. Дм. Ульянова, д.31 +7 (495) 114-55-65 Понедельник — пятница с 9:00 до 21:00 суббота, воскресенье с 9:00 до 19:00
Целительное раздражение: какие еще мази и кремы применять при остеохондрозе
Еще одна группа популярных при остеохондрозе наружных препаратов работает за счет способности раздражать кожу. Рефлекторно расширяются сосуды кожи и уменьшается трофика внутренних органов, которые иннервируются соответствующими сегментами спинного мозга. В результате болевые импульсы в кору головного мозга проникают хуже, а боль, соответственно, переносится легче. При нанесении местнораздражающих средств происходит временное повышение температуры кожи (в среднем на 1–2 °С в течение нескольких часов после применения). Анальгетический эффект обычно развивается через 30–40 минут и длится на протяжении нескольких часов.
К препаратам этой группы относится комбинация противовоспалительного диметилсульфоксида, камфоры, скипидара и еще двух компонентов, производящих местнораздражающий эффект (бензилникотината и нонивамида). При повторном применении средство действует на протяжении 10–14 дней.
Достаточно мощными раздражающими свойствами обладают и препараты, содержащие капсаицин — экстракт плодов перца стручкового. К тому же капсаицин — активное вещество экстракта — оказывает обезболивающее действие при заболеваниях опорно-двигательного аппарата . Капсаицин содержится в мази и обычной настойке перца стручкового. Существует также препарат, в состав которого входит синтетический аналог капсаицина в комплексе с сосудорасширяющим веществом, он оказывает анальгетическое, согревающее действие и улучшает обмен веществ в зоне поражения.
Особые указания
Опыт применения противоспазматического препарата в терапии детей и подростков ограничен. В связи с риском обострения побочных эффектов таблетки не используют в педиатрии. При наличии строгих показаний, таких как клонические судороги при ДЦП, лечение проводят в стационаре под наблюдением медперсонала.
Больным после 65 лет с осторожностью назначают миорелаксант из-за возможного нарушения функций почек. Фармакотерапию начинают с 2 мг тизанидина в день, повышая дозу с периодичностью в 5-7 дней
При тяжелой недостаточности печени Сирдалуд не используют, т.к. большая часть его компонентов расщепляется и инактивируется в паренхиме
С осторожностью нужно использовать миорелаксант при умеренном повреждении тканей печени. Быстрое увеличение дозы тизанидина чревато развитием интоксикации
Если скорость гломерулярной фильтрации не превышает 25 мл в минуту, стартовая доза противоспазматических таблеток составит 2 мг. Дозировку увеличивают постепенно до тех пор, пока не будет достигнуто оптимальное соотношение терапевтической дозы и нормальной переносимости препарата.