Возрастное изменение глаз
Содержание:
- Прогноз
- Макулярный отек сетчатки глаза: хирургическое лечение
- Признаки макулярного отека
- Диетотерапия при макулярной дегенерации
- Что представляет из себя влажная форма возрастной макулярной дегенерации и почему она не лечится
- Симптомы и признаки ВМД
- Наши врачи
- Обследование и диагностика дистрофии сетчатки глаза
- Эффективное лечение макулодистрофии
- Наши услуги в офтальмологии
- Патогенез (что происходит?) во время Макулодистрофии:
- Причины развития
- Диабетический макулярный отек
- Симптомы макулярной дегенерации
- Дистрофический макулярный отек
- Лечение влажной (экссудативной) формы макулодистрофии: о чем молчат офтальмологи
- Подробнее о связи питания и зрения
- Факторы риска возрастной макулодистрофии
- Симптомы возрастной макулярной дегенерации
- Причины развития
- Лечение макулодистрофии с применением аргонового или диодного лазера
- Причины и факторы риска
- Диффузная макулопатия
- Группы риска
Прогноз
В большинстве случаев прогноз макулопатии благоприятный. Особенно если вовремя стабилизировать уровень сахара в крови. Диабет является неизлечимым заболеванием. Поэтому, чтобы предотвратить развитие осложнений, следует постоянно находиться под контролем у врача. Также необходимо посещать офтальмолога несколько раз в год.
Своевременная терапия всегда дает надежду на успешный результат. Если игнорировать такие проявления, то прогноз может быть неутешительным. При таких заболеваниях категорически запрещено употреблять алкоголь. Это негативно влияет на самочувствие пациента и может спровоцировать развитие неприятных признаков.
Макулярный отек сетчатки глаза: хирургическое лечение
Если отек не получается устранить вышеперечисленными способами, а также с целью профилактики его развития, проводится витрэктомия — процедура удаления стекловидного тела. Делается операция под общим наркозом. Ее продолжительность составляет около часа. Вместо удаленного стекловидного тела в полость глазного яблока имплантируется имитирующее его вещество — силиконовое масло, газовый пузырь, солевой раствор.
Лечится макулярный отек несколько месяцев до его полного исчезновения. В некоторых случаях он не проходит на протяжении года или двух. При своевременно начатом лечении можно восстановить все зрительные функции. Длительное и тяжелое протекание отека при отсутствии полноценного лечения может привести к сильному снижению зрения.
Признаки макулярного отека
Продолжительная отечность макулы способна привести к серьезному ухудшению зрения, а также к дистрофии сетчатой оболочки или разрыву желтого пятна. Но долгое время патологический процесс развивается бессимптомно. У пациента возникает частичное и кратковременное снижение остроты зрения, что компенсируется вторым глазом. По мере скопления жидкости в тканях макулы симптомы становятся более выраженными:
-
нечеткость изображения в центральной части;
-
размытость картинки;
-
диплопия;
-
ухудшение зрения по утрам;
-
чрезмерная светочувствительность;
-
снижение видимости вблизи и вдаль, что не поддается коррекции;
-
искаженное восприятие линий, очертаний предметов — метаморфопсия.
Также при макулярном отеке наблюдается нарушение цветового зрения. Нередко при этом заболевании мир видится в розовых тонах в буквальном смысле. Кроме того, данный патологический процесс может сопровождаться признаками основного заболевания, вызвавшего отек.
Диетотерапия при макулярной дегенерации
| Исследования подтверждают, что соблюдение здоровой диеты и прием витаминных добавок способны значительно замедлить прогрессирование ВМД. |
Остановить дегенеративные процессы сетчатки и даже значительно улучшить состояние пациента поможет особая диета, богатая антиоксидантами, витаминами и микроэлементами. Ее основу должны составлять следующие продукты питания с различными вариациями:
-
свежие фрукты (дыня, киви, черные сорта винограда);
-
сухофрукты (особенно сушеный абрикос);
-
орехи;
-
сырые овощи без термообработки (шпинат, кабачок, все сорта капусты, помидоры, фасоль, салат всех сортов, морковь, тыква и редька);
-
жирные сорта рыбы.
Что представляет из себя влажная форма возрастной макулярной дегенерации и почему она не лечится
Макулярная дегенерация проходит 3 этапа: сухая форма, влажная форма и рубцовая стадия. Официальная медицина не может предложить эффективного лечения ни одной из форм.
Сухая макулодистрофия сетчатки глаза начинается с нарушения работы пигментного эпителия в основании макулы – он атрофируется. Так макула перестает получать полноценное питание, начинает разрушаться.
Это проявляется растущим серым пятном перед одним или двумя глазами.
Заболевание неуклонно прогрессирует, и на каком-то этапе переходит в опасную, влажную форму. На этой стадии потеря зрения стремительно ускоряется. Счет идет на недели, и процесс заканчивается буквально в течение нескольких часов полной потерей центрального зрения.
Влажная форма ВМД характеризуется так называемой неоваскуляризацией, когда новые сосуды начинают прорастать непосредственно под макулой — там, где их быть не должно. Есть гипотеза, что так организм пытается компенсировать ухудшение питания и работы макулы.
| Кровоизлияния смещают фоторецепторы, и человек начинает видеть прямые линии и предметы искривленными. | |
Один из признаков влажной макулодистрофии – кажущееся искривление прямых линий. Новые сосуды очень ломкие и часто провоцируют микро-кровоизлияния, которые расслаивают и смещают зрительные клетки. Возникающий оптический эффект искривляет и искажает форму предметов.
Эта стадия опасна по двум причинам.
С одной стороны, ненужная жидкость провоцирует отслоение сетчатки — одну из необратимых причин потери зрения.
С другой стороны, кровоизлияния заканчиваются образованием на их месте рубцовой ткани — второй причины потери зрения. Рубец – сродни пустыне. Глаз в зоне рубца никогда не сможет видеть вновь.
Все современные методы контроля макулодистрофии не могут сохранить зрение сколь-нибудь продолжительное время, тем более — восстановить его.
Одни воздействуют на симптомы или осложнения болезни, другие «стимулируют» видение. Но ни один из них не восстанавливает пигментный эпителий и зрительные клетки глаза. Процесс разрушения на фоне классического лечения лишь немного замедляется, и со временем возобновляется в полной мере.
В противовес существующим методам лечения, метод регенеративной терапии направлен на усиление естественных восстановительных процессов глаза.
Клеточный трансплантат, перенесенный в область макулы, восстанавливает структуры глаза (клетки пигментного эпителия и фоторецепторы) и подавляет патологический процесс — останавливает рост новых патологических сосудов и вызывает запустевание существующих. Достигнутые позитивные изменения, таким образом, надежно задерживают прогресс болезни на срок примерно около года.
Регенеративная терапия – единственный на сегодня метод, который ВОССТАНАВЛИВАЕТ СОБСТВЕННУЮ СТРУКТУРУ ГЛАЗА.
«Современная офтальмология достигла успехов в замене хрусталика глаза, стекловидного тела, пересадке роговицы. Но восстановить структуру сетчатки глаза и зрительного нерва классическая медицина не способна. Даже самые современные методы микрохирургии в принципе не способны воздействовать на эти нарушения.
В нашей клинике успешно практикуется лечение влажной формы макулодистрофии методом регенеративной терапии. Этот уникальный метод разработан и запатентован профессором Ковалёвым и основан на активации естественных механизмов восстановления структуры глаза.
По схожим векторам развития двигаются наши коллеги в Японии и Германии.
Эта методика позволяет возвращать зрение и поддерживать видение даже с атрофией зрительного нерва и дистрофией макулы, которые классическая медицина все еще относит к неизлечимым заболеваниям и лечить не умеет».
Марина Юрьевна, главный врач клиники «УникаМед»
Симптомы и признаки ВМД
Симптомы наблюдаются со стороны глаз. Основной признак – потеря зрения, она может происходить постепенно или быть резкой.
Иногда бывает сложно распознать медленную потерю зрения, поэтому макулодистрофию диагностируют по следующим клиническим проявлениям:
- Появление темных пятен, которые не связаны с другими заболеваниями и не пропадают.
- Нечеткость зрения, сложно рассматривать мелкие предметы.
- Зрительное напряжение, сложности при фокусировке.
- Ухудшение зрения в темноте или при плохой освещенности.
- Искажение пропорций предметов.
Для первичной диагностики используют тест Амслера. Он представляет собой обычную сетку из прямых линий. Дистрофия сетчатки глаза характеризуется искажением прямых линий и появлением пятен. Здоровый человек увидит просто сетку, без искажений.
Современные методы диагностики позволяют распознать болезнь на ранней стадии, еще до ухудшения зрения. Если начать лечение вовремя, можно остановить прогрессирование заболевания.
Наши врачи
Будник Александра Петровна
Врач — офтальмолог
Стаж 27 лет
Записаться на прием
Алиева Зайнаб Абдуллаевна
Врач-офтальмолог
Стаж 39 лет
Записаться на прием
Тихонович Марина Валерьевна
Врач-офтальмолог
Стаж 11 лет
Записаться на прием
Махмутова Татьяна Игоревна
Врач-офтальмолог, кандидат медицинских наук, врач высшей категории
Стаж 30 лет
Записаться на прием
Махмутов Владимир Юрьевич
Врач-офтальмолог, доктор медицинских наук, профессор
Стаж 33 года
Записаться на прием
Обследование и диагностика дистрофии сетчатки глаза
Флюоресцентная ангиография сетчатки
- Стоимость: 7 000 руб.
- Продолжительность: 15 — 30 минут
- Госпитализация: Амбулаторно
Подробнее
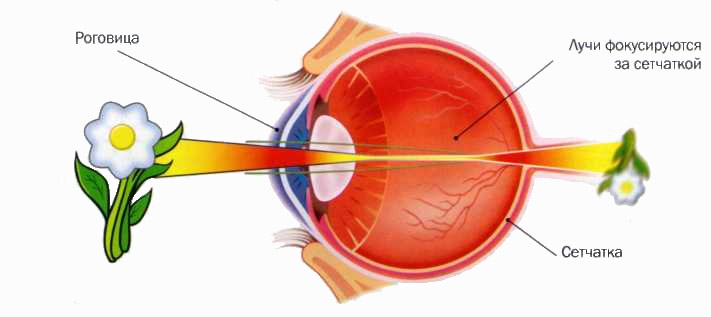
Диагностика производится с учетом жалоб пациента, клинической картины и результатов теста Амслера. Чтобы выяснить точную картину, обычно используют флюоресцентную ангиографию глазного дна. Это обследование, которое производится с применением контрастного вещества, вводимого в кровоток пациента. После этого врач выполняет снимок глазного дна.
В процессе наблюдения и для оценки динамики используют стереоскопические снимки. Они подходят только для наблюдения за сухой формой.
Еще один метод диагностики – глаза (). Она позволяет выявить болезнь на самых ранних стадиях развития.
Эффективное лечение макулодистрофии
Офтальмология совершенствуется год от года. Однако до сих пор не найдено эффективного лечения данной патологии. Основной метод терапии сухой формы – применение антиоксидантов. Также применяют витаминные комплексы, различные препараты для поддержания кровообращения. Терапия продолжается постоянно. Симптоматического лечения дистрофии сетчатки глаза не существует.
Лечение влажной формы возрастной макулярной дегенерации заключается в подавлении роста новых сосудов. Главная проблема в том, что сетчатка не восстановится. А значит, полностью излечить заболевание невозможно.
Тем не менее, современные методики снижают риск потери зрения и позволяют пациентам жить полноценно.
Наши услуги в офтальмологии
| Название услуги | Цена в рублях |
|---|---|
| Прием врача-офтальмолога (первичный) | 3 500 |
| Флюоресцентная ангиография | 7 000 |
| Трехмерная оптическая когерентная томография (ОКТ) сетчатки (один глаз) | 1 500 |
- Косоглазие
- Отслойка сетчатки
Патогенез (что происходит?) во время Макулодистрофии:
Из-за расстройства кровообращения в капиллярах происходит разрушение колбочек сетчатки. В конечной стадии болезни пациенту начинает мешать темное пятно перед глазом, которое затуманивает видение того, на что направлен взгляд. Темное пятно со временем становится больше в размерах и темнее, совсем заслоняя центральное зрение. Это происходит потому, что светочувствительные нервные клетки в центральной зоне сетчатки перестали нормально работать. Зрение ухудшается, так как за сетчаткой начинают расти новые кровеносные сосуды в направлении желтого пятна. Эти новообразованные сосуды имеют неполноценную, дефектную проницаемую стенку, которая способна пропускать кровь и внутриглазную жидкость к желтому пятну. Поражаются нервные клетки, и центральное зрение ухудшается очень быстро.
Причины развития
Зачастую причиной формирования ВДМ становится наследственная предрасположенность.
Поэтому тем, кто имеет старших родственников с такой болезнью, после 40 лет необходимо каждый год проходить плановые осмотры у офтальмолога.
Кроме того, болезнь может развиваться вследствие таких провоцирующих факторов:
- Курение — эта пагубная привычка наносит вред не только сердцу, сосудам, лёгким и т. д., но и зрительным органам. Табачные изделия содержат более 400 тысяч ядовитых соединений, которые нарушают функцию сосудистой системы глаз, вызывают катаракту и различные дегенеративные процессы.
- Несбалансированное питание — приводит к дефициту в организме важных для его нормального функционирования полезных веществ. В частности, к ухудшению зрения и формированию дегенеративных процессов в глазах может привести недостаток витаминов А, С, Е, В, лютеина, бета-каротина.
- Патологии кровеносной системы сетчатки — нарушение кровоснабжения в органах зрения и болезни сосудов глаз являются одной из главных причин ВГД. К прогрессированию данной патологии также могут вести болезни, вызывающие нарушение деятельности сосудов и сердца — диабет, гипертония, повышенный уровень холестерина.
- Воздействие УФ-лучей — глаза являются органами, наиболее чувствительными к негативному действию солнечных лучей. Особенно вредно длительное время находиться под лучами солнца с 10 до 15 часов дня. К повреждению сетчатки и макулы также ведёт отражение лучей солнца с больших поверхностей снега или воды. Негативное воздействие на глаза оказывает солнце в экваториальной зоне, а также длительное пребывание на большой высоте над уровнем моря.
- Малоподвижный образ жизни — является причиной нарушения кровообращения в организме и в органах зрения.
Диабетический макулярный отек
Диабетический макулярный отек – это отек, формирующийся в результате осложненного течения сахарного диабета и развития диабетической ретинопатии, при этом в зависимости от площади поражения различают две формы:
- Фокальный – отек не распространяется на макулярную зону и занимает по площади менее 2-х диаметров диска зрительного нерва (ДЗН).
- Диффузный занимает более двух диаметров ДЗН и захватывает центральную область сетчатки. Такой отек макулы имеет более неблагоприятное течение, поскольку вызывает дегенеративные процессы с последующим развитием дистрофии сетчатки, стойкими и значительными нарушениями зрительной функции.
Диабетический отек макулы развивается в результате длительного течения сахарного диабета, осложненного диабетической ретинопатией. Механизм его формирования заключается в поражении мелких сосудов сетчатки, выработки эндотелиальных факторов роста. Нарушается проницаемость капилляров, часть плазмы проникает из сосудистого русла в сетчатку, таким образом, вызывая отек макулы. При фокальном отеке основную играет роль развитие микроаневризм сосудов сетчатки. При диффузном диабетическом макулярном отеке происходит поражение всей капиллярной сети сетчатки, расширение капилляров, истончение сосудистой стенки, нарушение проницаемости кровеносных сосудов. Стойкая гипергликемия при отсутствии адекватной коррекции вызывает утолщение и поражение мембраны капилляров, высвобождение свободных радикалов. В итоге это приводит к необратимым изменениям вплоть до гибели фоторецепторов. Наличие и степень отека макулы зависит от давности наличия сахарного диабета, степени коррекции гликемии, типа сахарного диабета, наличия сопутствующих заболеваний (тяжелая артериальная гипертензия, дислипопротеинемия, гипоальбуминемия).
Симптомы макулярной дегенерации
Симптомы ВМД. Ни «влажная», ни «сухая» формы ВМД не вызывают болевых ощущений.
При «сухой» форме ВМД наиболее распространённым ранним признаком является затуманивание зрения. Оно вызвано тем, что светочувствительные клетки в макуле медленно разрушаются, постепенно приводя к тому, что центральное зрение в поражённом глазу становится нечётким. Чем меньше клеток в макуле способны выполнять свою функцию, тем больше возникает у человека затруднений в узнавании лиц, тем больше может требоваться освещения для чтения и выполнения других задач.
Если потеря этих светочувствительных клеток становится значительной, в середине поля зрения может появиться небольшое, но имеющее тенденцию к росту, темное пятно. Постепенно в поражённом глазу со снижением функции макулы теряется и центральное зрение.
Классическим ранним симптомом «влажной» формы ВМД является искривление прямых линий. Это результат того, что жидкость, пропотевающая из кровеносных сосудов, собирается под макулой и приподнимает её, тем самым искажая изображение предметов, видимых глазом. Небольшое темное пятно также может появляться при «влажной» форме ВМД, приводящей в итоге к потере центрального зрения.
Дистрофический макулярный отек
Эта форма симптома развивается при возрастных изменениях в человеческом организме после 40 лет. Зачастую дистрофический отек выявляется у женщин. Причинами развития отечности становятся:
-
генетическая предрасположенность;
-
тонкие сосудистые стенки;
-
ожирение;
-
вредные привычки;
-
травмы глаз;
-
дефицит витаминов и минералов;
-
плохая экология.
Для дистрофического макулярного отека характерны такие признаки, как нарушение цветовосприятия и изменение очертаний предметов. Также больные отмечают, что им становится сложнее читать. Этот патологический процесс достаточно опасный. На конечной стадии отека сетчатки глаза лечение не приносит положительных результатов.
Лечение влажной (экссудативной) формы макулодистрофии: о чем молчат офтальмологи
Классическая медицина для лечения влажной макулодистрофии рекомендует препараты «Авастин» и «Луцентис». Препарат «Луцентис», например, назначается курсом из 3-х инъекций и вводится с интервалом строго в 1 месяц. Потом инъекции прекращают и следят за динамикой зрения.
Вне сомнения, «Луцентис» — революционный препарат. Мы используем его в своей практике в качестве подготовительного этапа лечения, и у многих пациентов он действительно улучшает состояние сетчатки.
Но мало кто знает, что конгрессе офтальмологов по результатам клинических наблюдений принял рекомендованный порядок работы с препаратом: если 3 последовательные инъекции «Луцентис» не оказывают эффекта (а они действуют не на всех пациентов), препарат отменяют.
К сожалению, это лекарство используют для необоснованных спекуляций, и некоторые офтальмологи предлагают при снижении зрения «провести еще один курс лечения «Луцентисом». До многих пациентов не доводят и того факта, что «Луцентис» никак не воздействует на причины макулодистрофии: пигментный эпителий продолжает разрушаться, а человек — терять зрение.
Внушая необоснованную надежду на улучшение, использование такой моно схемы лечения лишает пациента шанса обратить свое внимание на другие эффективные средства для сохранения и восстановления зрения. «Мне часто задают вопрос, можно ли приостановить развитие влажной макулодистрофии
«Мне часто задают вопрос, можно ли приостановить развитие влажной макулодистрофии.
Можно. Причем приостановить на очень продолжительное время — на несколько лет и дольше.
Но нужно осознавать, что макулодистрофия – это хроническое, прогрессирующие заболевание. Мы не знаем причину разрушения пигментного эпителия, а, значит, не можем и «выключить» ее.
В процессе регенеративной терапии пациенты показывают значительное улучшение: они снова начинают видеть цвета и предметы, сами себя обслуживать. Но на 100% излечение рассчитывать нельзя.
При регулярном поддерживающем лечении у всех пациентов эффект терапии сохраняется, зрение не снижается и на протяжении многих лет показывает положительную динамику.
Если сравнивать метод с результатами известного Международного центра пигментного ретинита имени Камило Сьенфуэгос, Куба, и клиники Мулдашева в Уфе, регенеративная терапия показывает значительно более выраженный и продолжительный терапевтический эффект при полном отсутствии осложнений.
Ключевым фактором успеха регенеративной терапии в лечении влажной формы возрастной макулярной дегенерации является эффект запустевания и «схлопывания» патологических кровеносных сосудов. И всё это – без применения хирургии и лекарств.
Впрочем, влажная форма возрастной макулодистрофии – агрессивное заболевание с терапевтическим окном в 12 месяцев. Оно дает шанс только тем, кто начал лечение на ранних стадиях, до стадии «выпота» включительно.
Пациентам с отслойкой сетчатки и рубцовыми изменениями регенеративная терапия помочь уже не сможет.»
Алексей Ковалев, к.м.н., профессор, врач регенеративной терапии
Подробнее о связи питания и зрения
Большое значение для поддержания зрения имеет питание. Глаза работают с постоянной нагрузкой, и для их поддержания необходимо регулярное поступление антиоксидантных витаминов, микроэлементов и других полезных веществ.
Особенно важны для хорошей работы центральной зоны сетчатки (макулы) каротиноиды Лютеин и Зеаксантин, которые являются мощными антиоксидантами и одновременно имеют способность отражать вредные синие лучи солнечного и искусственного света. Эти вещества накапливаются в макуле, организмом человека не вырабатываются, поэтому должны поступать с пищей. При этом важны не только количество, но и соотношение.
Исследования показали, что люди, которые едят продукты, содержащие большое количество Лютеина (10 миллиграммов) и Зеаксантина (2 мг) – видят лучше, и риск развития ВМД у них ниже. Эти каротиноиды содержат зеленые листовые овощи – шпинат, определенные виды капусты (брокколи и кале), кукуруза, зеленый горошек.
При выраженных зрительных нагрузках дополнительно к своему рациону можно принимать специальные диетические добавки для здоровья глаз (витаминно-антиоксидантные комплексы) с антиоксидантными витаминами, минералами, Омега-3 жирными кислотами, каротиноидами, ресвератролом.
Факторы риска возрастной макулодистрофии
Пальма первенства среди факторов риска принадлежит возрасту. Среди людей среднего возраста болезнь диагностируется лишь у 2%, в возрасте от 65 до 75 лет – уже в 20% случаев, в группе от 75 до 84 лет признаки возрастной макулодистрофии находят у каждого третьего.
Светлана Ильина: «Значительная часть населения имеет генетическую предрасположенность к возрастной макулодистрофии. Но возникнуть заболевание может не у каждого. Существует ряд факторов, которые либо провоцируют развитие болезни, либо предупреждают её».
Среди провоцирующих факторов эксперт назвала следующие:
- Раса. Причем чаще всего случаи заболевания фиксируются у европеоидной расы
- Женский пол. Например, в возрастной группе старше 75 лет возрастная макулодистрофия у женщин диагностируется в 2 раза чаще
- Наследственность. Если у родственников в первом поколении были случаи заболевания, то риск возрастает в три раза
- Сердечно-сосудистые заболевания. При атеросклерозе вероятность поражения макулярной области увеличивается втрое, а при артериальной гипертензии – в 7 раз
- Курение. Отказ от этой привычки существенно снижает риск развития возрастной макулодистрофии
- Воздействие прямых солнечных лучей;
- Питание. Употребление в пищу продуктов, богатых насыщенными жирами и холестерином, также повышает риск развития заболевания
- Избыточная масса тела;
- Светлая радужка;
- Катаракта, особенно ядерная. Причем хирургическое удаление катаракты может способствовать прогрессированию заболевания у пациентов с уже имеющимися изменениями в макулярной зоне
Симптомы возрастной макулярной дегенерации
Возрастная макулодистрофия приводит к постепенной и безболезненной потере зрения. Пациент жалуется на затуманенность, которую не получается скорректировать путем подбора очков или линз, отсутствие различения оттенков тонов, размытые буквы при чтении.
Эти процессы происходят из-за поражения центра сетчатки – макулы, которая зовется еще желтым пятном. В этом месте находится наибольшее количество фоторецепторов, и она отвечает за предметное зрение.
С возрастом между сетчаткой и сосудистой оболочкой глаза откладываются продукты жизнедеятельности – друзы. Они формируются из-за плохого питания тканей и замедленного выведения продуктов обмена. Избыточное количество друз приводит к тому, что пигментный эпителий и фоторецепторы повреждаются. Процесс еще больше усугубляется под воздействием ультрафиолетовых лучей.
Далее развивается одна из форм патологии: сухая или влажная. Сухая макулодистрофия характеризуется отложением друз между пигментным эпителием и мембраной Бруха – барьером между сетчаткой и сосудистой оболочкой. У пациента снижается центральное зрение, особенно при слабом свете или в сумерках. Болезнь может остановиться в своем развитии на несколько лет или переходить в другие формы.
Влажная, или экссудативная макулодистрофия развивается вследствие разрастания сосудов – неоваскуляризации. Эта форма заболевания считается более агрессивной и ведет к стремительной потере зрения. Пациент жалуется на появление перед глазом серого пятна, искривленное восприятие предметов. При влажной макулодистрофии новообразованные сосуды проникают в субретинальное пространство, разрушают мембрану Бруха и образуют сосудистую сеть.
Через нее под центральную область сетчатки просачиваются элементы крови, жидкости. Эти процессы сопровождаются кровоизлияниями в макулу. Мембрана Бруха, фоторецепторы и пигментный эпителий отделяются друг от друга. Постепенно в области макулы формируется валик, окруженный рубцовой тканью. Влажная форма развивается быстро и за несколько месяцев или недель может привести к потере зрения.
Независимо от разновидности патологии, можно выделить общую, характерную для обоих видов симптоматику:
- снижение предметного зрения с появлением в центральной зоне черного или серого пятна;
- проблемы с чтением и письмом, распознаванием лиц, вождением авто;
- трудности с дифференциацией цветов и их оттенков;
- нарушения в восприятии расстояний, изменения текстуры окружающих предметов;
- необходимость в большем уровне освещения.
Появление этих симптомов указывает на возрастную макулярную дегенерацию, для лечения которой нужно сразу обратиться к офтальмологу.
Причины развития
Патология является следствием сосудистых нарушений, то есть нарушается процесс питания тканей, отвечающих за центральное зрение в зоне сетчатки. Из-за недостаточного притока крови здесь скапливается пигмент жёлтого цвета, в результате чего повреждаются колбочки, чувствительные к свету. Причинами такого состояния могут быть:
Генетическая предрасположенность. Считается, что склероз сосудов чаще проявляется у людей, родственники которых также имели проблемы с сосудистой системой
У таких пациентов повышается риск появления макулопатии, однако сам человек может повлиять на снижение важности таких генных изменений.
Воздействие солнечного света. Ультрафиолет повреждает ткани сетчатки, и когда-нибудь процессы регенерации не смогут в полной мере восстановить эту зону.
Неправильное, скудное питание
Недостаток питательных компонентов в рационе – это кровь, бедная на витамины и микроэлементы. Результатом этого могут быть различные заболевания систем и органов, причём в прогрессирующей форме.
Вредные привычки – курение. Курение особенно сильно влияет на сосудистую систему, поражая и истончая стенку сосудов.
Артериальная гипертония. Повышение давления в кровотоке истончает сосудистую стенку.
Диабет. Повышение уровня сахара в крови (нарушение углеводного обмена) – одна из главных причин макулопатии.
Есть и иные наблюдения относительно лиц, у которых макулопатия глаза появляется чаще:
- Женщины, особенно после 50 лет. Представительницы прекрасного пола в гораздо большей степени подвержены этому заболеванию, чем мужчины. Возможно, причиной является резкое снижение выработки эстрогенов в период менопаузы.
- Люди белой (европейской) расы. Причин этому учёные пока не нашли, но факт остаётся фактом.
Лечение макулодистрофии с применением аргонового или диодного лазера
В современном лечении влажной формы дитсрофических изменений макулы значительную роль играет лазерное лечение, которое предполагает обработку определенных областей сетчатки лучом медицинского лазера. Через расширенный зрачок пациента при помощи специальной линзы пучок света направляется на пораженные заболеванием участки сетчатой оболочки. Под воздействием лазера происходит «запайка» поврежденных сосудов, предотвращая выход жидкости или крови под сетчатку в дальнейшем. В местах скопления жидкости под сетчаткой происходит формирование путей ее оттока.
Процедура лазерного лечения макулодистрофии доступна в клиниках Москвы и других крупных городв России, она относительно несложная и практически безболезненная. Пациент различает только яркие вспышки света и может ощущать легкий дискомфорт. Кстати, такая процедура осуществляется в амбулаторных условиях и не требует дополнительного послеоперационного лечения.
Непосредственно после завершения процедуры Вы можете отмечать затуманенность зрения, что вызвано в основном ярким светом луча лазера. Возможно также присутствие дискомфорта в оперированном глазу или ощущения «песка» и «инородного тела», связанного с применением в ходе процедуры контактной линзы. Однако все эти явления проходят самостоятельно в течение 24 часов.
При расположении новообразованных сосудов за пределами центра макулы можно ожидать стабилизации зрения уже в ближайшие сроки после проведения лечения лазером. Однако при вовлечении в процесс центра макулы лазерная процедура может привести к резкому снижению центрального зрения сразу после ее выполнения. Более подробную информацию о вероятности возникновения подобного осложнения в Вашем случае Вы можете получить у лечащего врача.
Следует помнить, что только немедленное обращение к офтальмологу позволит начать необходимое лечение на раннем этапе развития заболевания и сохранить Ваше зрение высоким как можно дольше.
Причины и факторы риска
Стартом развития патологии является нарушение питания тканей, которое в глазном дне осуществляется через очень мелкие сосуды. Что этому может способствовать?
- Наследственность — основной фактор.
- Пол — у женщин макулодистрофия диагностируется в 2 раза чаще, чем у мужчин.
- Возраст — средний возраст больных составляет от 55 до 80 лет.
- Несбалансированное питание — на стенках сосудов откладываются холестериновые бляшки, сужая и без того маленький просвет.
- Сердечно-сосудистые заболевания — например, у больных гипертонией сосуды постоянно получают микротравматические поражения, которые организм «заращивает» такими же бляшками, затрудняющими ток крови.
- Сахарный диабет.
- Курение.
- Воздействие прямых солнечных лучей и ультрафиолета — продолжительное и интенсивное попадание на сетчатку глаза может вызывать микроскопические ожоги макулярной области.
- Неблагоприятная экологическая обстановка.
- Травмы и перенесенные заболевания глаз.
- Употребление алкоголя — даже разовое употребление приводит к агрегации (слипанию) эритроцитов, которые образуют «гроздья» из нескольких или нескольких десятков клеток. Такой комок закупоривает просвет сосуда, который имеет гораздо меньший диаметр. При регулярном употреблении спиртных напитков сосудистые нарушения становятся необратимыми.
Если процесс не остановить на начальной стадии, он будет прогрессировать и в обозримом будущем может привести к потере центрального зрения.
Диффузная макулопатия
У пациента с диабетической маулопатией (диффузная форма) симптомы и диагностические критерии заболевания включают:
- Значительное утолщение сетчатки глаза, в которой можно выявить изменения кистозного характера. На фоне облитерации имеется отечность, поэтому не всегда можно установить местоположение фовеа.
- При флуоресцентной ангиографии выявляется точечная плюральная гиперфлуоресценция, которая соответствует микроаневризмам. Также можно обнаружить позднюю отечную иперфлуоресценцию, являющуюся более выраженной, чем при клиническом осмотре.
- В связи с отеком макулы, который имеет кистозную форму, этот участок сетчатки выглядит как цветочный лепесток.
Группы риска
К возникновению дистрофии сетчатки больше подвержены люди, страдающие близорукостью. Это можно объяснить том, что у близоруких отмечается истончение и натяжение сетчатки (за счет удлинения глаза). К основной группе риска можно отнести и пожилых людей (после 65 лет). Ведь именно периферическая дистрофия сетчатки глаза становится основной причиной стремительного снижения зрения в пожилом возрасте. В эту группу можно отнести людей, у которых имеются следующие состояния:
- Артериальная гипертензия;
- Сахарный диабет;
- Атеросклероз.
Информация о видах периферической дистрофии сетчатки
В зависимости от размеров патологического процесса принято различать такие виды периферической дистрофии:
- Периферическая хориоретинальная дистрофия (при данной патологии поражение захватывает только сетчатку и сосудистую оболочку);
- Периферическая витреохориоретинальная дистрофия (повреждение сетчатки, стекловидного тела и сосудистой оболочки).
По характеру повреждений можно выделить:
- Решетчатую дистрофию (имеет наследственное происхождение, подвержены в основном мужчины, патологический процесс захватывает сразу два глаза, и внешне похоже на решетку или веревочную лестницу). Довольно часто происходят разрывы сетчатки;
- «След улитки» — характеризуется большими разрывами сетчатки, очаги дистрофии образуют лентовидные зоны, которые напоминают следы улитки.
- Инееподобную дистрофию – течение наследственное, поражаются два глаза. Внешне проявляется характерными желтовато-белыми включениями на сетчатке.
- «Булыжную мостовую» — очаги расположены далеко на периферии, в некоторых случаях от них отделяются целые кусочки пигмента.
- Мелкокистозную- наиболее часто является следствием травм с образованием мелких кист. Часто возникает под действием травматических повреждений.
- Ретиношизис — наследственная патология, которая сопровождается расслоением сетчатки. Данное состояние возникает у близоруких и пожилых людей.
Этиология и патогенез
Наиболее часто заболевание вызвано продуктами распада обмена веществ, которые накапливаются с возрастом. Значительное место занимают инфекции, интоксикации и нарушения кровоснабжения внутренней оболочки.
Дистрофия сетчатки может развиваться и у молодых, на фоне беременности, сердечно-сосудистых заболеваний и патологий желез внутренней секреции.
Клинические проявления
Как и говорилось выше, заболевание отличается практически бессимптомным течением с незначительными клиническими проявлениями. Как правило, его обнаруживают случайно при осмотре. Если говорить о первых симптомах, то они начинают появляться, в основном, при разрывах сетчатки. У пациента перед глазами возникают плавающие «мушки» и вспышки.
Диагностика и лечение
При простом осмотре глазного дна периферическая область является недоступной. В большинстве случаев диагностика данной области возможна только при максимально возможном медикаментозном расширении зрачка, для осмотра используется трехзеркальная линза Гольдмана. В некоторых случаях проводится склерокомпрессия (поддавливание склеры). В качестве дополнительных исследований может быть назначена, оптическая когерентная томография, ЭФИ (электрофизиологическое исследование), а также ультразвук.
Лечение дистрофии сетчатки можно разделить на:
- Лазерное;
- Медикаментозное;
- Хирургическое.
Все виды терапии направлены стабилизацию и компенсацию дистрофических процессов. Достичь полного восстановления зрения практически невозможно. Медикаментозное лечение позволяет предотвратить последующие разрывы сетчатки.
В процессе терапии дистрофии сетчатки особое место занимает лазерная коагуляция (специальным лазером делают спайки по краям дистрофических участков, которые препятствуют дальнейшему разрушению внутренних оболочек глаза). Данная процедура проводится в амбулатории.
В качестве вспомогательного лечения показана витаминотерапия, различные физиотерапевтические процедуры, например, магнито- и электростимуляция.
Прогноз заболевания
Прогноз периферической дистрофии можно назвать условно благоприятным, при качественном лечении предотвращение дальнейшего развития патологии и отслоения сетчатки является главной заслугой, однако восстановить зрение является невозможным.