Синусовая аритмия сердца
Содержание:
- Побочные эффекты при приеме Сотагексала
- Лечение вазомоторного ринита в «Клинике уха, горла и носа»
- Диагностика
- Методы лечения аритмии
- Симптомы повреждения или разрыва мениска
- 2.Как лечится аритмия?
- Стресс-эхокардиография – ответы на вопросы пациентов
- 1.Зачем лечить мерцательную аритмию?
- Симптомы аритмии
- Почему возникает приступ
- Методы диагностики аритмии
- Спектр противопоказаний к использованию таблеток
- Профилактика приступов
- Приступ: как проявляется нарушение ритма
- Анатомия проводящей системы
- Первая помощь при аритмии
- Симптомы
- Симптомы аритмии
Побочные эффекты при приеме Сотагексала
Возможны такие нежелательные эффекты, как:
- Аллергические реакции в виде сыпи, сопровождающейся зудом или без него, покраснения кожи, ангионевротического отека, редко – анафилактического шока.
- Диспепсические явления в виде тошноты, рвоты, болей в области желудка или кишечника, констипации, частого жидкого стула, нарушений пищеварения функционального характера, избыточного скопления газов в кишечнике.
- Головная боль различной локализации и степени выраженности.
Сердечная недостаточность.
Снижение частоты сердечных сокращений ниже нормы.
Нарушение сна: инсомния.
Конъюнктивит, снижение остроты зрения.
Замедление или полное прекращение проведения импульса через АВ-узел.
Головокружение, психические нарушения, чувство ползания мурашек по телу, потеря сознания.
Снижение артериального давления.
Спазм в бронхах.
Снижение уровня калия в крови.
Нарушение половой функции у мужчин.
Мышечная слабость.
Патологическое выпадение волос.
Лечение вазомоторного ринита в «Клинике уха, горла и носа»
Вазомоторный ринит – это хроническая болезнь, поэтому полное избавление от него не возможно, но можно добиться надежной ремиссии без проявления признаков патологии. Это достигается при условии, если вас будет лечить профессиональный врач, знающий все тонкости протекания разных форм хронического насморка.
Врачи нашей клиники подбирают индивидуальные схемы лечения для каждого пациента и используют в своей работе все последние достижения медицины. Диагностика проводится с помощью передового лабораторного оборудования.
Записывайтесь на прием к нашим специалистам и обретите свободу дыхания и хорошее самочувствие!
Диагностика
В ходе комплексной диагностики медики имеют возможность всесторонне изучить состояние пациента, установить какой именно вид аритмии наблюдается у больного, выбрать концепцию эффективного лечения. Для всестороннего исследования применяют следующий алгоритм диагностирования:
- Проведение общего внешнего осмотра пациента, составление анамнеза
- Проведение и расшифровка ЭКГ сердца
- УЗИ сердца в состоянии покоя и после легкой кардионагрузки
- Общий и биохимический анализ крови и мочи
- В исключительных случаях проводят гормональные исследования
После получения полной картины заболевания профильные специалист может приступить к лечению аритмии сердца. Первоочередной задачей является облегчение болевых проявлений, снижение уровня паники у пациента. На второй стадии лечения происходит непосредственно процесс восстановления сердечной деятельности.
В случае, если аритмия является следствием другого заболевания, проводятся дополнительные лабораторные исследования, для выявления основной причины возникновения приступа. Данные электрокардиограммы могут быть удовлетворительными, но симптомы аритмии будут явными. В этом случае дополнительно назначаются:
- Обследование почек
- Рентгенография
- Эхокардиография
- МРТ или КТ головного мозга
По результатам этих исследования врач может установить причину того, почему показатели ЭКГ были хорошими.
Аритмия сердца у мужчин чаще всего возникает на фоне злоупотребления алкоголем и табакокурением, в то время как у женщин сердечная аритмия чаще становится следствием нервных стрессов и излишнего веса.
К какому врачу обращаться?
Самостоятельно заниматься лечением аритмии не представляется возможным. Без помощи квалифицированного врача не обойтись.
С подозрениями на аритмию следует обращаться к профильному специалисту – кардиологу или аритмологу. Нередко требуется консультация врача-невролога, терапевта и хирурга. В случае, если развитие аритмии стало следствием заболеваний эндокринной системы, необходима помощь эндокринолога.
При первичном обращении (если аритмия не носит характер скоротечного приступа) пациент направляется к терапевту или семейному врачу, который, на основании данных о имеющихся у пациента заболеваниях, дает соответствующие направления к более узким специалистам. Чаще всего, больному назначаются консультации у нескольких врачей, для получения полной картины заболевания.
Если аритмия является следствием возрастных гормональных изменений у женщин, то в процессе лечения потребуется консультация гинеколога. Лечение сердечной аритмии у женщин может сопровождаться назначением гормональных и успокоительных препаратов, необходимостью коррекции массы тела.
Ведущим специалистом, занимающимся лечением аритмии является кардиолог, который составляет основную программу лечебных мероприятий. Большинство пациентов ставятся кардиологом на постоянный учет, с необходимостью контроля состояния пациента два раза в год.
Методы лечения аритмии
Лечение аритмии зависит от ее вида, причины, обусловившей возникновение аритмии, и индивидуального состояния пациента.
При любой аритмии полезны действия, направленные на нормализацию образа жизни и общее оздоровление, в том числе правильное питание, здоровый сон, отказ от курения и других вредных привычек, дозированные физические нагрузки, такие как лечебная ходьба, плавание, катание на велосипеде.
Медикаментозное лечение
Основу медикаментозного лечения составляют антиаритмические препараты. В некоторых случаях врач может посчитать, что медикаментозного лечения не требуется. Ни в коем случае нельзя применять препараты по собственному усмотрению, без консультации с врачом.
Консультация специалиста
Для лечения аритмии следует обращаться к кардиологу.
Врачи-кардиологи АО «Семейный доктор» имеют богатый опыт
диагностики и лечения аритмий. Если Вам необходимо углублённое обследование состояние Вашего сердца, обращайтесь в высокотехнологичные подразделения нашей сети – Центр реабилитации (Поликлиника №5) и Госпитальный
центр.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Симптомы повреждения или разрыва мениска
красная зона менискагемартрозчерез 15 – 20 днейскопление жидкости в суставе в результате воспалительного процессаДля подтверждения диагноза разрыв мениска используются следующие тесты:
- симптом Байкова;
- симптом Штеймана;
- симптом Чаклина;
- симптом Полякова;
- симптом Ландау;
- симптом Перельмана;
- симптом Мак-Маррея;
- симптом «блокады» коленного сустава.
Симптом Штеймана
Для определения повреждения мениска используют следующие симптомы Чаклина:
- Симптом «щелчка». Сгибательные и разгибательные движения в коленном суставе приводят к возникновению характерного щелчка в области медиального мениска. Также голень в области внутреннего мениска как будто переваливается через некое препятствие.
- Симптом портняжной мышцы. Если попросить пациента поднять разогнутую ногу, то при этом можно выявить атрофию медиальной части широкой мышцы берда (уменьшение мышечной массы), а также сокращение портняжной мышцы.
Симптом Перельмана
Для определения повреждения мениска используют следующие тесты по Перельману:
- Симптом «лестницы». Болезненные ощущения в коленном суставе усиливаются при спуске с горки или с лестницы. Также боль появляется при попытке произвести полное разгибательное движение в коленном суставе.
- Симптом «калош». Раньше данный тест проводился с использованием калош. Больного просили их обуть без использования рук. Болезненные ощущения в коленном суставе появляются вследствие вращательных движений голени.
Симптом «блокады» коленного сустава
Разрыв мениска необходимо дифференцировать со следующими заболеваниями:
- Разрыв передней крестообразной связки. При разрыве передней крестообразной связки в некоторых случаях слышен специфический звук в глубине сустава – треск. Также разрыв передней крестообразной связки сопровождается ощущением «подвывиха» голени кпереди или в боковую сторону. В отличие от разрыва мениска данная травма в большинстве случаев приводит к гемартрозу. Главные признаки разрыва передней крестообразной связки при пальпации – ощущение «проваливания» (так как данная связка занимает центральное положение в суставе) и возникновение нестабильности в коленном суставе.
- Рефлекторная контрактура представляет собой ограничение пассивных движений. Характеризуется данная патология невозможностью в полной мере согнуть или разогнуть сустав, а также возникновением болезненных ощущений в суставе. Рефлекторная контрактура может являться следствием различных прямых травм с поражением нервов коленного сустава.
- Болезнь Кенига или рассекающий остеохондрит. Болезнь Кенига приводит к отслаиванию небольшого участка хряща суставной поверхности, который может смещаться в полость сустава и приводить к болезненным ощущениям. Данная патология характерна для лиц молодого возраста 15 – 30 лет. Болезнь Кенига может приводить к блокаде коленного сустава в случае отделения фрагмента надколенника.
- Болезнь Гоффа проявляется в виде воспаления жировой клетчатки (тела Гоффа) коленного сустава. Со временем жировая прослойка полностью заменяется на соединительную ткань, что приводит к появлению отека, а также болевых ощущений в суставе. В большинстве случае болезнь Гоффа ограничивает полное сгибание и разгибание коленного сустава. В дальнейшем данное заболевание приводит к блокаде сустава.
- Перелом мыщелков большеберцовой кости. Внутрисуставной перелом мыщелка большеберцовой кости проявляется выраженным болевым синдромом, отеком коленного сустава, нарушением чувствительности голени и/или стопы. Болевые ощущения усиливаются при попытке встать на поврежденную ногу. В некоторых случаях происходит разрыв внутрисуставных сосудов осколками кости, что приводит к ишемии (снижению кровоснабжения) тканей и проявляется бледностью голени и стопы.
2.Как лечится аритмия?
Если мерцательная аритмия приводит к тому, что сердце слишком быстро качает кровь, или происходит резкое падение артериального давления, скорее всего, понадобится госпитализация и стационарное лечение, которое поможет восстановить нормальный ритм биения сердца и нормализовать давление. Если же аритмия не вызывает серьезных симптомов, лечение может быть и амбулаторным. Обычно при первых приступах аритмии лечение направлено на коррекцию сердечных ритмов. Иногда пациентам требуется прием лекарств-антикоагулянтов, чтобы предотвратить инсульт.
Если приступ мерцательной аритмии длится менее 48 часов, врач может выполнить процедуру, которая называется кардиоверсия. Во время нее используются лекарственные препараты или низковольтный электрический ток (в этом случае речь идет об электрической кардиоверсии) , чтобы вернуть сердцебиение в нормальный ритм.
Если аритмия длится более 48 часов, процедура кардиоверсии может вызвать инсульт. В этом случае, возможно, понадобится принимать лекарства-антикоагулянты в течение нескольких недель, прежде чем будет принято решение о проведении кардиоверсии. Антикоагулянты снижают вероятность попадания сгустка крови в мозг после кардиоверсии.
Если пациент не может с уверенностью сказать, сколько длится аритмия, риск развития инсульта все равно сохраняется. И схема лечения в этом случае может быть разной. Если тяжелых симптомов аритмии (например, обмороков) нет, скорее всего, врач также предложит принимать антикоагулянты в течение нескольких недель, прежде чем провести кардиоверсию.
Когда аритмия вызывает серьезные симптомы, но точно сказать о том, как долго она длится, невозможно, восстановление нормального сердечного ритма может проводиться после предварительной процедуры чреспищеводной эхокардиографии. Она поможет определить, есть ли в сердце сгусток, который может привести к инсульту.
Стресс-эхокардиография – ответы на вопросы пациентов
Стресс ЭхоКГ – это ультразвуковое исследование сердца в сочетании с нагрузкой на него. Оно позволяет выявить на начальной стадии заболевания сердца, которые не проявляются в состоянии покоя.
Суть метода заключается в том, чтобы исследовать сердце в то время, когда оно работает с максимальной частотой и требует большего количества кислорода, чем в покое. Для создания таких условий и применяется нагрузка. Назначает исследование кардиолог или терапевт, проводит процедуру — специалист ультразвуковой диагностики.
Когда назначают стресс ЭхоКГ?
- Если ЭКГ и обычное УЗИ не показали явных нарушений со стороны сердечной мышцы, для подтверждения или исключения ишемической болезни сердца.
- Если стресс-ЭКГ исследование оказалось малоинформативным.
- Если необходимо точно выявить работоспособные и пораженные заболеванием участки миокарда.
- Если Вам предстоит операция на сердце, исследование позволяет оценить Ваше состояние перед операцией и предупредить возможные осложнения.
- Если необходимо оценить эффективность лечения ишемической болезни сердца.
Как подготовиться к процедуре?
Чтобы получить максимально достоверные результаты диагностики, нужно соблюдать несколько правил:
- Заранее выясните у своего лечащего врача (который назначил данное исследование) возможно ли Вам отменить за 3 дня до процедуры препараты, снижающие частоту пульса. В случае невозможности отмены препаратов обратитесь за консультацией к врачу, проводящему исследование.
- В течение суток перед обследованием не пейте кофе, крепкий чай, энергетические напитки, алкоголь.
- Воздержитесь от курения.
- За 3–4 часа до процедуры не подвергайте организм никаким физическим нагрузкам.
- Принимайте пищу не позже, чем за 3 часа до процедуры.
- Для процедуры с физической нагрузкой надевайте легкую удобную одежду, не сковывающую движений. Исследование выполняется в нижнем хлопчатобумажном белье. С собой иметь запасные хлопчатобумажные носки.
- В день исследования принять гигиенический душ.
- С собой иметь питьевую воду.
Какие документы принести на исследование?
- Паспорт
- Направление на исследование
Желательно также взять:
- Выписки из стационара
- ЭКГ (срок действия 6 мес.),
- УЗИ сердца (срок действия 6 мес.)
- Если есть аритмия, то результаты холтеровского мониторирования (срок действия 6 мес.)
Как проводится стресс ЭхоКГ?
Все обследование занимает не более 1 часа и проходит в несколько этапов:
1. Сначала делают УЗИ сердца, регистрируют ЭКГ и артериальное давление в спокойном состоянии.
2. Далее Вашу сердечно-сосудистую систему подвергают нагрузочному тестированию. В зависимости от типа проводимой процедуры, это может быть использование велотренажера или введение в вену специальных препаратов.
3. УЗИ сердца и регистрацию ЭКГ продолжают проводить во время нагрузки на сердце.
4. Интенсивность нагрузки увеличивают постепенно. Нагрузку при кручения педалей увеличивают каждые 2–3 минуты. Если используются фармакологические препараты, новую их дозу также вводят каждые 3 минуты.
5. Длительность нагрузки составляет около 10–15 минут.
6. Процедуру могут досрочно прекратить, если у вас возникнет боль в области сердца, тошнота, головокружение, удушье. Стресс ЭхоКГ с физической нагрузкой могут прекратить, если вы почувствуете сильную мышечную усталость.
7. Иногда может понадобиться введение препаратов, которые приводят работу сердца в норму после процедуры.
8. Далее врач проанализирует все полученные данные, сравнит результаты ЭхоКГ до, во время и после нагрузки.
Какие могут быть осложнения при исследовании?
- развитие приступа стенокардии
- нарушения ритма сердца
-
резкое снижение или повышение артериального давления
- инфаркт миокарда
- остановка кровообращения
Для предотвращения тяжелых осложнений только в нашей клинике исследование проводится под контролем опытного врача-реаниматолога, в условиях круглосуточно функционирующего отделения кардиохирургии.
1.Зачем лечить мерцательную аритмию?
Лечить мерцательную аритмию нужно по нескольким причинам. Нерегулярное и слишком быстрое сердцебиение может ослабить сердечную мышцу и привести к ее расширению или растяжению. Это, в свою очередь, может увеличить риск возникновения сердечной недостаточности, появлению болей в груди или даже сердечному приступу. Кроме того, мерцательная аритмия значительно увеличивает риск инсульта.
Нередко курс лечения мерцательной аритмии не требует отказа от привычного образа жизни, и лечение не вызывает каких-то сложностей. Скорее всего, для лечения аритмии придется принимать лекарства, в том числе антикоагулянты или аспирин, лекарства для замедления сердечного ритма. Возможно, потребуются и более сложные медицинские манипуляции.
Симптомы аритмии
Учащенное сердцебиение
Ощущение сердцебиения – это основной симптом аритмии. Но иногда он может отсутствовать, то есть человек не замечает, что ритм его сердечных сокращений нарушен.
Слабость
При аритмии может также наблюдаться общая слабость.
Головокружения
Слабости при аритмии могут сопутствовать головокружения.
Боли в груди
Нарушение сердечного ритма может сопровождаться возникновением болей в груди.
Одышка
В результате нарушения ритма работы сердца кислород перестаёт поступать в органы равномерно. В подобных случаях, когда организм чувствует недостаток кислорода, он пытается его компенсировать, увеличив частоту дыхания. Возникает одышка.
Обмороки
При аритмии возможны эпизоды потери сознания.
Нарушения артериального давления
Аритмия приводит к отклонению артериального давления от нормального в ту или иную сторону.
Почему возникает приступ
Причины появления сердечного приступа заключаются в нарушении питания мышцы сердца (миокарда) в связи со спазмом или сужением коронарных сосудов. Наихудшей причиной является полный тромбоз сосуда с прекращением поступления крови к участку мышечной ткани. Это вызывает острый некроз (омертвение), инфаркт миокарда.
Патологические изменения возникают при:
- атеросклерозе с отложением бляшек холестерина, сужением и тромбированием артерий;
- повышении артериального давления;
- внезапном нервном потрясении (как от негативных эмоций, так и от радости), испуге.
Оказание первой помощи проводится коллегами по работе, прохожими
Спровоцировать сердечный приступ может жара, духота, физическая нагрузка, переедание, употребление алкоголя, курение.
Риск сердечного приступа повышается в период нестабильного течения заболеваний, в межсезонье, при высоком атмосферном давлении. Статистика показывает, что приступам более всего подвержены:
- мужчины среднего возраста (40-60 лет);
- имеющие лишний вес;
- люди, не желающие отказываться от курения и алкоголя;
- гипертоники «со стажем»;
- лица, страдающие ишемической болезнью сердца;
- больные с начальными проявлениями сердечной недостаточности;
- чувствительные натуры, плохо переносящие стрессовые ситуации;
- лица, самовольно прекратившие прием лекарств.
Методы диагностики аритмии
Для диагностики аритмии используются:
ЭКГ
ЭКГ – простое и информативное исследование, позволяющее врачу получить необходимую информацию о ритме сердечной мышцы. На электрокардиограмме видно, есть аритмия или нет, а если есть, то ЭКГ позволит определить вид аритмии.
Холтеровское мониторирование
Холтеровское мониторирование используется для диагностики аритмии и контроля за ходом её лечения. Пациенту на тело прикрепляется прибор, ведущий запись активности сердца в течение суток. При этом человек ведёт обычный для себя образ жизни (единственное, прибор нельзя мочить). Результаты мониторинга потом обрабатываются на компьютере. Подобный метод позволяет выявить эпизоды аритмии, вызванные привычной ежедневной нагрузкой, – для этого не требуется оказаться на приёме у врача именно в этот момент.
Эхокардиография
Эхокардиография при аритмии проводится с целью выявления функциональных и морфологических изменений сердца.
Тредмил-тест
Тредмил-тест – это электрокардиографическое исследование, которое выполняется во время физической нагрузки на специальной беговой дорожке (тредмиле). Подобная функциональная проба позволяет выявить нарушения ритма сердца, которые обычно проявляются только во время повышенной нагрузки, а в состоянии покоя отсутствуют.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Спектр противопоказаний к использованию таблеток
Не использовать медикамент при:
- Повышенной индивидуальной чувствительности к основной фармацевтической субстанции, а также дополнительным веществам, необходимым для придания лекарственной формы в виде таблеток.
- Патологиях почек со скоростью клубочковой фильтрации по пробе Реберга менее 30 миллилитров в минуту.
- Хронической недостаточности сердца на стадиях 2б и выше.
Шоковом состоянии любой этиологии.
Задержке или полном прекращении проведения импульса из предсердий через АВ-узел, пучек Гиса к желудочкам второй-третьей степени.
Нарушении образования или силы импульса в синусовом узле проводящей системы.
Синдроме Шорта с дисфункцией синусового узла.
Урежении частоты сердечных сокращений меньше шестидесяти за минуту.
Удлинении интервала QT на электрокардиограмме.
Пониженном уровне калия в крови.
Пониженном артериальном давлении.
Патологиях кровообращения в периферических сосудах.
Заболеваниях дыхательной системы, сопровождающихся обструкцией бронхиального дерева (астма, ХОБЛ).
Слабости мышц.
Профилактика приступов
Профилактика приступов аритмии заключается в лечении заболевания, которое провоцирует нарушение сердечного ритма.
В отдельных случаях врач назначает предупреждающие приступ препараты для постоянного пожизненного применения. Как правило, такие лекарства благоприятно влияют на сердце и приостанавливают развитие основной патологии.
Необходимо исключить факторы, которые могут вызвать приступ нарушения ритма сердцебиения:
• неправильный режим труда и отдыха, недостаток сна;
• физическое перенапряжение;
• стрессы;
• курение, алкоголь, наркотики, крепкий чай и кофе;
• избыточный вес;
• малоподвижный образ жизни.
Спровоцировать приступ может острое инфекционное заболевание, обострение хронического заболевания, резкие перепады температуры, изменение погоды, физическая или психологическая травма.
Поэтому пациентам со склонностью к возникновению аритмии необходимо всегда иметь при себе назначенные врачом препараты, помогающие купировать приступ.
Приступ: как проявляется нарушение ритма
Чаще всего аритмия — это одно из осложнений или последствий заболеваний сердца, ухудшающее течение патологического процесса
Острая ситуация или хроническая болезнь может проявиться типичными кардиальными симптомами, из которых следует обращать внимание на следующие признаки:
- давяще-сжимающие ощущения в груди;
- отдающая боль в спину, руку или под лопатку;
- одышка с чувством нехватки воздуха;
- болевые ощущения в подложечной области с тошнотой;
- утомляемость и быстро нарастающая усталость;
- ощущение паники и страха с холодным потом и головокружением.
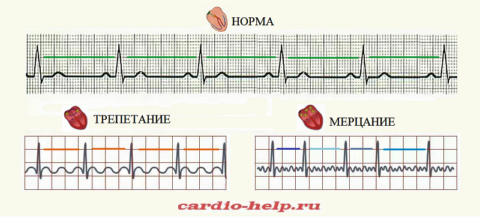
Приступы аритмии сердца сопровождаются изменением частоты сердцебиения: экстрасистолия и тахикардия являются более опасными вариантами, чем брадикардия.

Варианты нарушения ритма
Особенно важно вовремя распознать впервые возникший эпизод нарушения кардиального ритма. При часто рецидивирующих аритмических состояниях оптимально предотвратить приступ, используя рекомендованные врачом простые процедуры и лекарственные средства
Анатомия проводящей системы
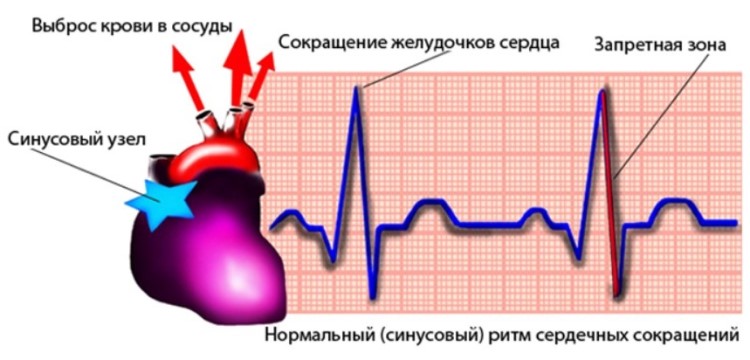
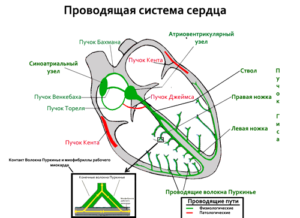 Ритмичные сокращения миокарда обеспечиваются проводящей системой сердца. В норме водителем ритма является синусовый узел, который генерирует импульсы, распространяющиеся по предсердиям и вызывающие их сокращение.
Ритмичные сокращения миокарда обеспечиваются проводящей системой сердца. В норме водителем ритма является синусовый узел, который генерирует импульсы, распространяющиеся по предсердиям и вызывающие их сокращение.
В дальнейшем импульс достигает расположенного на границе предсердий и желудочков атриовентрикулярного узла, а затем спускается вниз по пучку Гиса и волокнам Пуркинье, что приводит к сокращению желудочков.
В результате последовательного
сокращения отделов сердца поступившая в предсердия венозная кровь «перегоняется» в желудочки, а затем в магистральные артериальные сосуды (аорту и легочной ствол).
Первая помощь при аритмии
При обнаружении первых симптомов сердечной аритмии необходимо провести реанимационные мероприятия для облегчения состояния больного:
- Открыть окна для циркуляции свежего воздуха
- Ославить пояс и ворот одежды
- Разместить больного в полулежащее положение
- Попросить пациента закрыть глаза и легко нажимать на глазные яблоки подушечками пальцев по 10-15 секунд. Манипуляции производить 3-4 раза в минуту
- Провести с больным расслабляющую дыхательную гимнастику (если пострадавший в сознании).
Что можно делать
Ограничения физической активности при сердечной аритмии весьма условны. Следует отказаться от занятий с тяжелыми спортивными снарядами (штанга, гирьевой спорт, без на дольние дистанции, и т.д.)
Что нужно делать при аритмии:
- Полезны будут занятия на беговой дорожке (в щадящем режиме), йога, гимнастика, катание на лыжах. Отдельного внимания заслуживает плаванье. В процессе плаванья задействованы все группы мышц, сердечная мышца хорошо покачивается, укрепляются стенки сосудов, кровь активно циркулирует, без застоя в конечностях. Происходит ее насыщение кислородом.
- Аритмия сердца опасна риском образования тромбов, поэтому пешие прогулки на свежем воздухе благоприятно влияют на работу сердца, способствуют полноценному кровотоку, Высокоэффективным способом поддержания сердечного тонуса является скандинавская ходьба. В отличии от бега или обычных прогулок, во время скандинавской ходьбы спина находится в правильном анатомическом положении, грудная клетка расслаблена, давление на сердце минимальное.
- После адаптации организма к режиму щадящих тренировок постепенно можно добавлять силовые элементы. Прежде чем прибегать к более серьезным тренировкам необходима консультация врача.
Что нельзя делать при аритмии сердца?
При обнаружении у пациента сердечной аритмии вводится ряд ограничений, связанные с необходимостью максимально облегчить нагрузку на сердечную мышцу.
- Прежде всего необходимо отказаться от тяжелой физической активности. Не рекомендуется поднятие тяжестей, занятия легкой атлетикой, контактные виды спорта.
- Еще одно ограничение касается системы питания. полностью исключается употребление кофеинсодержащих напитков и алкоголя. Максимально снижается употребление поваренной соли. Для поддержания оптимального веса следует ограничить употребление продуктов с высокой калорийностью (выпечка, десерты, еда из фастфуда), продукты с высоким содержанием холестерина сводятся к минимуму.
- Предпочтительнее употреблять в пищу свежие овощи и фрукты, цельнозерновые крупы, рыбу, нежирные сорта мяса, кисломолочные продукты с низкой жирностью.
- Обязательным условием при лечении сердечной аритмии является соблюдение питьевого режима. Употреблять рекомендуется негазированную воду, отвары лекарственных растений, травяные чаи.
Как самостоятельно купировать приступ МА
В случае неожиданно начавшегося приступа мерцательной аритмии сердца рядом с больным никого не оказалось, то он вполне может самостоятельно с ним справиться до приезда медиков.
Прежде всего необходимо принять удобное положение, максимально ослабить давление на грудную клетку одежды, закрыть глаза, несколько раз надавить указательным и средним пальцами на глазное яблоко, для стабилизации состояния. Для снижения уровня паники необходимо сделать несколько глубоких вдохов-выдохов, с задержкой дыхания на 10 секунд.
Для стабилизации частоты сердечного ритма следует принять капли или желатиновые капсулы на основе фенобарбитала.
Запрещается делать резкие движения, быстрый подъем с постели может спровоцировать головокружение, вплоть до потери сознания.
Важно до прибытия кареты скрой помощи сохранять максимальное спокойствие, чтобы иметь возможность четко отвечать врачу о проделанных манипуляциях и принятых препаратах
Симптомы
- заложенность носа (периодически или все время). Тяжело дышать может быть и через обе пазухи, и поочередно – закладывает то одну сторону, то другую;
- периодические сильные слизистые выделения;
- общая слабость, упадок сил;
- зуд и жжение в носу;
- чувство давления в носовой полости, синусах;
- приступы чихания;
- иногда появляется хроническая боль в горле (из-за стекания слизи на заднюю стенку горла);
- храп;
- пониженное обоняние;
- частые фарингиты, ларингиты, трахеиты.
У людей, болеющих вазомоторным ринитом, возникают приступы – симптомы обостряются, напоминая обычную простуду. Такие эпизоды длятся от нескольких часов до нескольких дней. Потом самочувствие стабилизируется до появления следующего обострения.
Симптомы аритмии
Проявления болезни напрямую зависят от частоты сердечных сокращений и их ритма.
К основным проявлениям относят:
- Нестабильная работа сердца.
- Интенсивное сердцебиение.
- Боли в загрудной области.
- Головокружение.
- Общая слабость.
- Потеря сознания.
- Шоковые состояния.
- Панические атаки.
- Сильные головные боли.
При появлении первых признаков аритмии необходимо экстренно обратиться за квалифицированной медицинской помощью. Самостоятельно определить к какому виду относится приступ невозможно.
Как распознать приступ
Причина возникновения сердечной аритмии может носить как независимый характер, так и стать следствием других заболеваний. Несмотря на это симптоматики протекания приступа идентична. Первичные проявления, характерные для данного вида заболевания, позволяют медикам оказать необходимую экстренную помощь пациенту. К таким признакам относятся:
- Резко возникающая головная боль
- Тремор конечностей
- Ухудшение сна
- Панические состояния
- Общая слабость
- Нехватка воздуха
Все эти симптомы сердечной аритмии являются первостепенными признаками. Своевременное обращение к врачу повышает вероятность быстрого купирования приступа и стабилизацию работы сердечной мышцы.
В случае, если приступ аритмии начался спонтанно, следует обратить внимание на такие симптомы как:
- Нитевидный прерывистый пульс
- Бледность кожных покровов
- Обильное потоотделение
- Отдышка
- Скачки давления
- Спутанность сознания
На первом этапе приступа симптомы аритмии сердца проявляются не четко. Вначале появляется ощущение тревожности и неоправданного волнения, дыхание затрудняется, начинается постепенно нарастающая паника и головокружение. Конечности становятся холодными, пульс становится скачкообразным. Пациент становится беспокойным, неосознанно прикладывает руку к сердцу, старается сделать массаж. Категорически запрещается волновать больного в таком состоянии, проводить с ним резкие манипуляции, давать какие-препараты.
Для стабилизации состояния пациента до прибытия бригады медиков (в случае тяжелого приступа) больного необходимо устроить в горизонтальном положении, приподняв голову, обеспечить максимальный доступ кислорода, максимально освободив грудь больного.