Кардиогенный шок
Содержание:
- Классификации ОСН при остром коронарном синдроме и инфаркте миокарда
- Факторы риска и причины развития
- Разрыв межжелудочковой перегородки
- Клинические проявления и течение
- Причины кардиогенного шока
- Операции
- Клинические проявления
- Что такое кардиогенный шок и его виды
- Осложнения инфаркта миокарда
- Используемые источники
- Виды инфаркта миокарда
- Заключение
Классификации ОСН при остром коронарном синдроме и инфаркте миокарда
Наиболее известны и изучены с точки зрения обоснованности применения (валидности) две системы оценки тяжести
ОСН, использующиеся в отделениях интенсивной терапии для коронарных больных – классификации Киллипа и
Форрестера.
Рис. 1. Госпитальная смертность (%) при ОСН в зависимости от
ее клинической формы (по данным регистра Euro Heart Failure Survey II )
Классификация ОСН, известная под именем Killip, была предложена и апробирована Томасом Киллипом и Джоном
Кимбалом для оценки тяжести и динамики поражения миокарда у больных инфарктом в 1967 году , когда еще
отсутствовали возможности эффективного лечения этого заболевания, т.е. восстановления проходимости пораженной
артерии. Основанная на учете клинических (и, возможно, рентгенологических) симптомов, она оказалось простой,
удобной и востребованной в клинической практике и традиционно используется во многих клиниках нашей страны.
Важным достоинством классификации является также доказанная валидность в условиях современного лечения. Наличие
ОСН и ее стадия (по Киллипу) являются сильным независимым предиктором смерти как в ближайшем, так и в отдаленном
периоде после инфаркта миокарда (как с подъемом, так и без подъема сегмента ST, при выполнении тромболизиса и
при катетерных вмешательствах) .
Классификация тяжести ОСН при ОКС (по Кил липу)
- Стадия I – отсутствие СН. Признаков сердечной декомпенсации нет.
-
Стадия II – имеется СН. Диагностические критерии: влажные хрипы над
нижними отделами легких, другие застойные изменения в легких, признаки легочной венозной гипертензии, ритм
галопа (за счет третьего тона). -
Стадия III – тяжелая СН. Явный отек легких с влажными хрипами над всей
поверхностью легких. -
Стадия IV – кардиогенный шок: артериальная гипотензия (систолическое
АД – 90 мм рт. ст. и ниже), периферическая вазоконстрикция (олигурия, цианоз, потливость).
Классификация Форрестера появилась на 10 лет позже и также была предназначена для стратификации ОСН у больных
инфарктом миокарда . Больные подразделяются на 4 группы (рис. 2) на основании, с одной стороны, клинических
признаков (гипоперфузия периферических тканей – нитевидный пульс, холодная липкая кожа, периферический цианоз,
артериальная гипотензия, тахикардия, спутанность сознания, олигурия, а также симптомы застоя в легких – хрипы,
изменения на рентгенограмме), а, с другой стороны, гемодинамических данных – снижение сердечного индекса (≤2,2
л/мин/м2) и повышение давления в легочных капиллярах (>18 мм рт. ст.).
Рис. 2. Классификация тяжести острой сердечной
недостаточности при инфаркте миокарда (остром коронарном синдроме) Форрестера
Имеются немногочисленные исследования применимости данной классификации. Некоторые подтверждают ее валидность (а
именно, прогностическую значимость) в условиях современного (тромболитического) лечения инфаркта миокарда ,
а другие это отвергают, в частности, в связи отсутствием связи между показателями катетеризации правых камер
сердца (давление заклинивания) и прогнозом
Обращает на себя внимание усложненность данной классификации,
ее зависимость от инвазивных измерений, малочисленность публикаций об исследованиях, в которых она так или иначе
применялась, в том числе и крупных клинических испытаний. И если в оригинальной публикации предлагалось выбирать
лечение в зависимости от гемодинамического статуса, то сейчас, спустя почти 4 десятилетия, невозможно судить о
том, насколько эффективна такая стратегия
Наконец, следует отметить, что градации ОСН, установленные на
основании рассмотренных альтернативных классификаций, вполне совпадают лишь в 42% случаев, т.е. они скорее не
совпадают
Существует также классификация клинической тяжести сердечной недостаточности, основанная на оценке состояния
периферического кровообращения (перфузии периферических тканей) и данных аускультации легких (застойные явления)
– она относится скорее к ОДСН (рис. 3). Эта классификация предполагает выделение класса I («теплые и сухие»),
класса II («теплые и влажные»), класса III («холодные и сухие») и класса IV («холодные и влажные»).
Правомерность этой классификации была изначально валидировна (с точки зрения связи с прогнозом) при
кардиомиопатиях, и, хотя сведения о ее научной апробации крайне ограничены, по экспертному заключению может
применяться у больных ХСН (ОДСН) – госпитализированных или амбулаторных и .
Рис. 3. Классификация клинической тяжести острой
декомпенсации хронической сердечной недостаточности
Факторы риска и причины развития
Самым непрогнозируемым периодом в отношении развития этого осложнения являются первые часы после перенесенного инфаркта. Все это время больной должен находиться в условиях реанимации под пристальным наблюдением медиков.
Среди факторов риска, которые приводят к развитию этого состояния, в кардиологии выделяют:
- Отравление кардиотоническими средствами, стимулирующими сократительную деятельность сердца.
- Инфаркт миокарда, перенесенный ранее.
- Нарушения функции проводимости сердца.
- Сахарный диабет.
- Большая площадь поражения, затрагивающая все оболочки миокарда (трансмуральный инфаркт).
- Нарушения нормального сердечного ритма, связанные с преждевременным сокращением желудочков.
Этиология возникновения кардиогенного шока помимо острого инфаркта миокарда связана со следующими патологиями:
- нарушение строения сосудистой стенки между желудочками (аневризма межжелудочковой перегородки или ее разрыв);
- патологическое утолщение стенки левого желудочка (гипертрофическая кардиомиопатия);
- воспаление среднего слоя миокарда – миокардита;
- нарушения функционирования клапанного аппарата и крупных сосудов (клапанная недостаточность, аортальный стеноз);
- клапанный пневмоторакс (скопление воздуха в области плевры);
- тампонада желудочков выпотом;
- кровотечение внутри сердца;
- перикардит (воспаление околосердечной сумки инфекционного генеза);
- закупоривание просвета ствола легочной артерии эмболом (сгустком).
Коллапс, или рефлекторный шок – это одна из разновидностей шокового состояния отличного от истинного кардиошока. Рефлекторная форма считается наиболее благоприятной для лечения, так как при своевременно оказанной помощи удается восстановить нормальное функционирование сердечной деятельности и гемодинамику.
В случае с кардиогенным шоком, большинство реанимационных мероприятий, согласно статистическим данным, заканчиваются летальным исходом. Шоковое состояние характеризуется снижением насосной функции в результате тяжелого повреждения миокарда. При коллапсе первичное значение имеет острая сосудистая недостаточность и снижение тонуса сосудов. Это реакция организма на болевой синдром, вызванный инфарктом. Раздражение интерорецепторов левого желудочка провоцирует увеличение отверстий сосудов за счет расширения их стенок, что приводит к резкому падению АД.
Кардиогенный шок также сопровождается снижением венозного и артериального давления (АД), уменьшением объема крови, циркулирующей в организме. Отличием является то, что при кардиошоке эти отклонения напрямую связаны не с болевым шоком, а с падением ударного и минутного выброса в результате снижения сократительной активности.
При дифференциальной диагностике следует отличать от коллапса кардиопульмональный травматологический шок. Он имеет две фазы – эректильную (возбуждения) и торпидную (торможения). В этом случае шоковое состояние развивается не от кардиологических патологий, а от тяжелых травм, сопровождающихся массивной кровопотерей в результате внешнего механического повреждения.
Клиническая картина кардиогенного шока характеризуется следующими проявлениями:
- кожные покровы бледнеют, носогубный треугольник приобретает характерный для нарушений кровообращения цвет – серый или синюшный;
- холодные конечности, усиленное потоотделение;
- сердцебиение частое (свыше 100 ударов в минуту) при этом пульс слабый, нитевидной формы;
- АД снижается до критических отметок – систолическое ниже 90 мм. рт. столба, диастолическое ниже 30 мм. рт. cтолба;
- падение пульсового давления до 20-25 мм. рт. столба и ниже;
- снижение температуры тела (ниже 35,5 градусов);
- при дыхании прослушиваются хрипы, характер дыхания – поверхностный;
- уменьшение выделяемой мочи до 20 мл в час (олигурия) или полное прекращение процесса мочевыделения (анурия);
- возможен кашель с пенистой мокротой;
- болевые ощущения сосредоточены в области грудной клетки, распространяющиеся в область верхнего плечевого пояса и рук;
- полная утрата сознания, коматозное состояние, заторможенность, иногда этому предшествует кратковременный период возбуждения.
Разрыв межжелудочковой перегородки
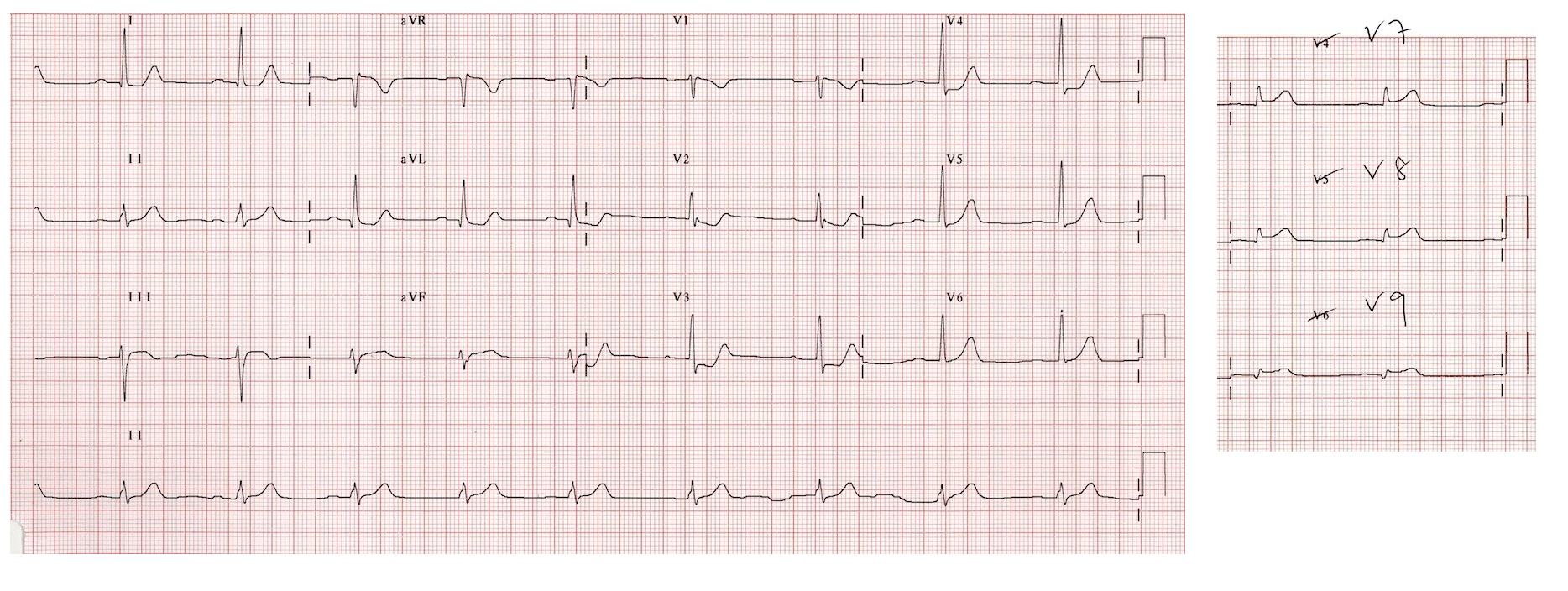
Фиксируется у 1-3% пациентов с инфарктом миокарда. Что характерно, в 20-30% случаев развивается на протяжении первых суток. После 2 недель это осложнение возникает крайне редко. Более чем в половине случаев в течение 7 дней человек умирает, а 92% больных, согласно статистике, умирает при этом осложнении на протяжении 12 месяцев. Основная симптоматика проявляется громким систолическим шумом с проведением вправо от грудины и клиническим ухудшением состояния человека по причине выраженной левожелудочковой недостаточности. Медикам нужно учитывать, что при остром разрыве шум может быть мягким или не выслушивается вовсе. Основной метод, который используют для подтверждения дефекта, — ЭхоКГ в допплеровском режиме.
Клинические проявления и течение
Одним из ведущих объективных симптомов К. ш. является выраженная и длительная артериальная гипотензия. Как правило, отмечается падение систолического давления ниже 90 мм рт. ст., нередко оно аускультативно не определяется. Однако К. ш. может развиться и при «нормальных» значениях АД, в частности у больных гипертонической болезнью со стабильно высоким уровнем АД до возникновения инфаркта миокарда. С другой стороны, АД ниже 90 мм рт. ст. в отдельных случаях инфаркта миокарда не сопровождается развитием К. ш. Более точным показателем развития К. ш. служит величина пульсового давления: уменьшение его до 20 мм рт. ст. и ниже всегда сопровождается периферическими признаками шока независимо от уровня АД до заболевания. Степень снижения систолического, диастолического и пульсового АД в большинстве случаев соответствует степени тяжести шока.
Важными для распознавания К.ш. являются его периферические признаки: бледность кожных покровов, часто с пепельно-серым или цианотическим оттенком, иногда выраженный цианоз конечностей, холодный пот, спавшиеся вены, малый частый пульс. Цианоз слизистых оболочек выражен тем сильнее, чем тяжелее шок. Мраморный рисунок кожных покровов с бледными вкраплениями на цианотическом фоне появляется при очень тяжелом шоке с неблагоприятным витальным прогнозом.
В связи с падением кровяного давления при К. ш. снижается эффективный почечный кровоток и возникает олигурия (см.) или (при длительном течении тяжелого К. ш.) анурия (см.) с повышением уровня остаточного азота в крови. Степень функциональных нарушений почек пропорциональна степени тяжести К. ш.
Одним из частых признаков К. ш. является синусовая тахикардия, однако на ранних стадиях К. ш. может иметь место и синусовая брадикардия вследствие угнетения функции автоматизма синусового узла. Возможно возникновение частичной или полной атриовентрикулярной блокады, нарушений внутрижелудочковой проводимости, а также острых расстройств сердечного ритма (экстрасистолия, мерцание и трепетание предсердий, пароксизмальная тахикардия). Все эти расстройства ритма и проводимости (см. Аритмии сердца, Блокада сердца) в еще большей степени усугубляют течение К. ш.
Наряду с нарушением кровообращения при К. ш. наблюдаются симптомы различных нарушений функции центральной и периферической нервной системы — психомоторное возбуждение или адинамия, спутанность сознания или временная его потеря, изменения сухожильных рефлексов, расстройства кожной чувствительности. Однако при К. ш., в отличие от травматического, резкая заторможенность наблюдается нечасто.
По тяжести течения В. Н. Виноградов, В. Г. Попов и А. С. Сметнев предложили выделять три степени К. ш.: относительно легкую (I степень), средней тяжести (II степень) и крайне тяжелую (III степень).
Длительность К. ш. I степени не превышает обычно 3—5 час. Уровень АД колеблется в пределах 85/50—60/40 мм рт. ст. У большей части больных наблюдается быстрая устойчивая прессорная реакция (через 30—60 мин. после проведения комплекса леч. мероприятий). В ряде случаев, особенно у лиц пожилого возраста, положительная прессорная реакция может быть несколько замедлена, иногда с последующим непродолжительным снижением АД и возобновлением периферических признаков К. ш.
Длительность К. ш. II степени от 5 до 10 час. Уровень АД — в пределах 80/50—40/20 мм рт. ст: Периферические признаки шока выражены значительно и нередко сочетаются с симптомами острой левожелудочковой недостаточности (одышка в покое, акроцианоз, застойные хрипы в легких, у 20% больных — альвеолярный отек легких). Прессорная реакция на проводимую комплексную терапию замедлена и неустойчива, в течение первых суток заболевания отмечается неоднократное снижение АД с возобновлением периферических признаков шока.
К. ш. III степени отличается крайне тяжелым и длительным течением с резким падением АД (до 80/50 мм рт. ст. и ниже) и пульсового давления (ниже 15 мм рт. ст.), прогрессированием расстройств периферического кровообращения и нарастанием явлений острой сердечной недостаточности. У 70% больных наблюдается бурное развитие альвеолярного отека легких. Применение адреномиметических средств не дает положительного эффекта, прессорная реакция отсутствует в большинстве случаев. Длительность такого ареактивного шока колеблется в пределах 24—72 час., иногда -его течение приобретает волнообразный и затяжной характер и обычно завершается летальным исходом.
Течение К. ш. может также усугубляться в ряде случаев гастралгическим синдромом (упорная рвота, метеоризм, парез кишечника), связанным с вазомоторными нарушениями функции желудочно-кишечного тракта.
Причины кардиогенного шока
Синдром развивается в результате критического уменьшения показателя минутного выброса, резкого снижения сократительной способности левого желудочка, что в конечном итоге ведёт к недостаточности кровообращения. В органы и ткани не поступает необходимого количества крови, развивается кислородная гипоксия, голодание, падает кровяное давление, развивается характерная клиническая симптоматика.
Причины, по которым может развиться кардиогенный шок:
- Инфаркт миокарда. Является основной и главной причиной развития кардиогенного шока. На долю инфарктов приходится 80% всех случаев кардиогенного шока. Синдром развивается преимущественно при крупноочаговых повреждениях миокарда, трансмуральных инфарктах с поражение 40-50% сердечной массы. Синдром не развивается при мелкоочаговых инфарктах, т. к. оставшиеся кардиомиоциты полностью восполняют работу повреждённой части миокарда.
- Миокардит. Патогенез развития синдрома кроется в образовании противокардиальных антител, поражении кардиомиоцитов инфекционными токсинами и агентами. Шок, который приводит к летальному исходу, наблюдается в 1% случаев тяжёло протекающего инфекционного миокарда, вызванного пневмококками, стафилококками, вирусами герпеса и Коксаки.
- Интоксикация кардиотоксическими ядами. Резерпин, Клонидин, сердечные гликозиды, фосфорорганические соединения и инсектициды оказывают негативное влияние на работу сердечной мышцы при передозировке. Наблюдается падение минутного объёма крови, снижается частота сокращений сердца, ослабляется сердечная деятельность.
- Массивная тромбоэмболия. При закупорке ветвей лёгочной артерии крупного калибра тромбом развивается острая правожелудочковая недостаточность из-за выраженного нарушения в лёгочном кровотоке. Сосудистая недостаточность развивается из-за расстройств гемодинамики, которые обусловлены перенаполнением правого желудочка и застойными явлениями в нём.
- Тампонада сердца. Жизнеугрожающее состояние может развиться при гемоперикардите, перикардите, травмах грудной клетки, расслоении аорты. При чрезмерном скоплении жидкости в перикардиальной сумке затрудняется работа сердца, нарушается кровоток и развиваются шоковые состояния.
- Крайне редко патологическое состояние может развиться при разрыве миокарда, дефектах межжелудочковой перегородки, дисфункции папиллярных мышц, блокадах, аритмиях.
Факторы, которые повышают вероятность развития сердечно-сосудистых катастроф:
- сахарный диабет;
- пожилой возраст;
- атеросклероз;
- гипертонические кризы;
- хронически протекающие аритмии;
- чрезмерные физические нагрузки.
Операции
При неэффективности медикаментозного лечения и перечисленных хирургических вмешательств, врач порекомендует вам операцию:
Аорто-коронарное шунтирование. Шунтирование заключается в пришивании вен или артерий в обход зоны закупорки или сужения коронарной артерии. Это восстанавливает приток крови к сердцу. Врач предложит эту операцию после восстановления сердца от сердечного приступа.
Операции по восстановлению повреждения сердца. Иногда причина развития кардиогенного шока — разрыв одной из камер сердца или повреждение клапана сердца. Для исправления этих проблем врач предложит оперативное лечение.
Клинические проявления
- Артериальная гипотензия — систолическое АД менее 90 мм рт.ст. или на 30 мм рт.ст. ниже обычного уровня в течение 30 мин и более. Сердечный индекс менее 1,8-2 л/мин/м².
- Нарушение периферической перфузии почек — олигурия, кожи — бледность, повышенная влажность
- ЦНС — загруженность, сопор.
- Отёк лёгких как проявление левожелудочковой недостаточности.
При обследовании больного обнаруживают холодные конечности, нарушение сознания, артериальную гипотензию (среднее АД ниже 50-60 мм рт.ст.), тахикардию, глухие тоны сердца, олигурию (менее 20 мл/час). При аускультации лёгких могут быть выявлены влажные хрипы.
Что такое кардиогенный шок и его виды
Сердечная недостаточность подразделяется на 4 степени тяжести. Кардиогенный шок – это последняя, самая тяжёлая ступень патологии сердечно-сосудистой системы. Во все органы и ткани резко уменьшается поступление крови с необходимым кислородом.
Развиваются все симптомы кислородного голодания, человек входит в пограничное состояние жизни и смерти. Если вовремя не предпринять первую помощь при кардиогенном шоке, вероятность летального исхода составляет 60-90% случаев.
Виды неотложного состояния:
- Ареактивный – сильная степень выраженности, состояние тяжело поддаётся лечению. Процент летальных исходов – 95%.
- Рефлекторный – площадь поражённых клеток небольшая, присутствует сильная боль. Большая вероятность благоприятного исхода при проведении лечения.
- Аритмогенный – быстрое восстановление в течении 1-2 часов после назначенных препаратов.
- Истинный кардиогенный – большой масштаб некротических поражений, впоследствии острого инфаркта миокарда; сердце снижает число сокращений в минуту, смертность наступает в 50% случаев.
Стадии:
- Человек не теряет сознание, чувствует умеренную боль. Головокружение, общая слабость, развивается умеренная гипотония. Процесс обратим, поддаётся лечению.
- Потеря сознания, коматозные состояния. Уменьшается образование мочи, резкое падение АД, недостаток притока крови в мозг и сердце. Состояние ухудшается с каждой минутой. Боль усиливается.
- Терминальная стадия усиливает имеющиеся симптомы, во внутренних органах развивается некротическое поражение тканей. На коже выступает мелкая сыпь, происходят внутренние кровотечения. Развивается церебральная и коронарная ишемия. Состояние повышенной тяжести, трудно поддаётся лечению, счёт идёт на минуты.
Осложнения инфаркта миокарда
Подавляющая часть смертей от инфаркта случается в первые часы и сутки и связана с осложнениями инфаркта миокарда:
- Жизнеугрожающие аритмии — желудочковая тахикардия, фибрилляция желудочков, остановка сердца;
- Кардиогенный шок — состояние, развивающееся при обширном поражении миокарда левого желудочка и характеризующееся прогрессирующим снижением АД и нарушением кровоснабжения жизненно-важных органов;
- Аневризма сердца и ее разрыв — истончение сердечной стенки и выпячивание ее под давлением крови в желудочках. В случае разрыва аневризмы — возникает тампонада и остановка сердца;
- Тампонада сердца — смертельно опасное осложнение сердечной аневризмы, при котором после разрыва аневризмы кровь вытекает в полость перикарда. В результате быстрого наполнения перикарда кровью сердце уже не может осуществлять насосную функцию и останавливается;
- Разрыв межжелудочковой перегородки;
- Острая сердечная недостаточность (отек легких);
- Возникновение полной атриовентрикулярной блокады и урежение частоты сердечных сокращений до 20-30 в мин.
Используемые источники
- Guidelines for the diagnosis of heart failure. The Task Force on Heart Failure of the European Society of Cardiology. Eur Heart J 1995;16(6):741-51.
- Nieminen MS, Böhm M, Cowie MR, et al; ESC Committee for Practice Guideline (CPG). Executive summary of the guidelines on the diagnosis and treatment of acute heart failure: the Task Force on Acute Heart Failure of the European Society of Cardiology. Eur Heart J 2005;26(4):384-416.
- ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J2012;33(14):1787-847.
- Ponikowski P, Voors AA, Anker SD, et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC)Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur Heart J 2016;37(27):2129–200.
- Butler J, Braunwald E, Gheorghiade M. Recognizing worsening chronic heart failure as an entity and an end point in clinical trials. JAMA 2014;312(8):789–90.
- Dickstein K, Cohen-Solal A, Filippatos G, et al; ESC Committee for Practice Guidelines (CPG). ESC guidelines for the diagnosis and treatment of acute and chronic heart failure 2008: the Task Force for the diagnosis and treatment of acute and chronic heart failure 2008 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association of the ESC (HFA) and endorsed by the European Society of Intensive Care Medicine (ESICM). Eur J Heart Fail 2008;10(10):933-89.
- Nieminen MS, Brutsaert D, Dickstein K, et al. EuroHeart Failure Survey II (EHFS II): a survey on hospitalized acute heart failure patients: description of population. Eur Heart J 2006;27(22):2725–36.
- Killip T 3rd, Kimball JT. Treatment of myocardial infarction in a coronary care unit. A two year experience with 250 patients. Am J Cardiol 1967;20(4):457–64.
- Khot UN, Jia G, Moliterno DJ, et al. Prognostic importance of physical examination for heart failure in non-ST-elevation acute coronary syndromes: the enduring value of Killip classification. JAMA 2003;290(16):2174–81.
- Mello BH, Oliveira GB, Ramos RF, et al. Validation of the Killip-Kimball classification and late mortality after acute myocardial infarction. Arq Bras Cardiol 2014;103(2):107–17.
- Forrester JS, Diamond GA, Swan HJ. Correlative classification of clinical and hemodynamic function after acute myocardial infarction. Am J Cardiol 1977; 39(2):137–45.
- Nicolau JC, Serrano CV Jr, Garzon SA, Ramires JA. Prognosis of acute myocardial infarction in the thrombolytic era: medical evaluation is still valuable. Eur J Heart Fail 2001;3(5):569–76.
- Siniorakis E, Arvanitakis S, Voyatzopoulos G, et al. Hemodynamic classification in acute myocardial infarction. Chest 2000;117(5):1286–90.
- Nohria A, Tsang SW, Fang JC, et al. Clinical assessment identifies hemodynamic profiles that predict outcomes in patients admitted with heart failure. J Am Coll Cardiol 2003;41(10):1797–804.
- Collins SP, Pang PS, Fonarow GC, et al. Is hospital admission for heart failure really necessary?: the role of the emergency department and observation unit in preventing hospitalization and rehospitalization. J Am Coll Cardiol 2013;61(2): 121–6.
- Heart Failure Executive Committee, Peacock WF, Fonarow GC, et al. Society of Chest Pain Centers Recommendations for the evaluation and management of the observation stay acute heart failure patient: a report from the Society of Chest Pain Centers Acute Heart Failure Committee. Crit Pathw Cardiol 2008;7(2): 83–6.
- Lee DS, Ezekowitz JA. Risk stratification in acute heart failure. Can J Cardiol 2014;30(3):312–9.
- Braunstein JB, Anderson GF, Gerstenblith G, et al. Noncardiac comorbidity increases preventable hospitalizations and mortality among Medicare beneficiaries with chronic heart failure. J Am Coll Cardiol 2003;42(7):1226–33.
- van Deursen VM, Damman K, van der Meer P, et al. Co-morbidities in heart failure. Heart Fail Rev 2014;19(2):163–72.
- Setoguchi S, Stevenson LW, Schneeweiss S. Repeated hospitalizations predict mortality in the community population with heart failure. Am Heart J 2007; 154(2):260–6.
Виды инфаркта миокарда
Поскольку некрозу могут подвергаться различные по размеру участки мышечной ткани, кардиологи различают мелкоочаговый и крупноочаговый инфаркт миокарда.
Также инфаркты делят, в зависимости от глубины поражения стенки сердца, на:
- трансмуральный — патологическими изменениями охвачена вся толщина мышечного слоя;
- интрамуральный — некроз кроется в глубине сердечной мышцы;
- субэпикардиальный — поражены участки миокарда, близкие к эпикарду;
- субэндокардиальный — некротический процесс сосредоточен в области соприкосновения миокарда с эндокардом.
В зависимости от локализации поражения выделяют 2 типа инфаркта миокарда:
- правожелудочковый;
- левожелудочковый.
По клиническим проявлениям кардиологи различают типичный и атипичный инфаркт миокарда.
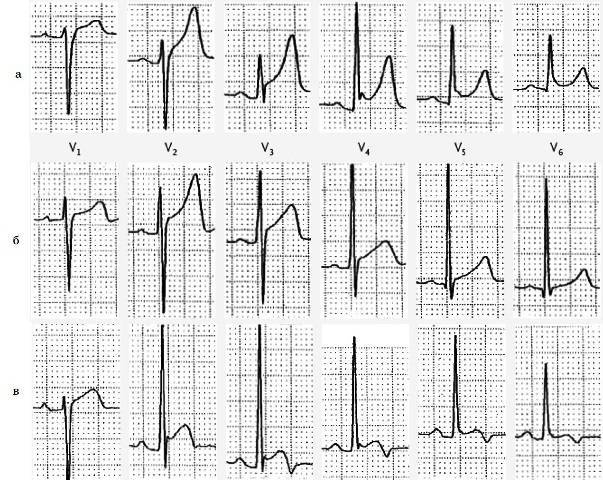
1
ЭКГ при инфаркте
2
ЭКО-КГ при инфаркте
3
Исследование крови на маркеры инфаркта
Заключение
Кардиогенный шок развивается, когда сердце не может обеспечить кислородом мозг и другие органы кровью. Чаще всего это происходит вследствие сердечного приступа или сердечной недостаточности, но также может быть вызвано осложнением других состояний или процедур. Своевременное лечение кардиогенного шока имеет решающее значение для того, чтобы дать человеку шансы выжить и избежать повреждения органов или органной недостаточности. Даже при правильном лечении риск летального исхода высок. Если человек замечает внезапные симптомы кардиогенного шока или сердечного приступа, он должен немедленно обратиться в Службу неотложной медицинской помощи.
Статья по теме: Осложнения при травме сердца.