Кандидоз кишечника
Содержание:
- Причины кандидоза
- Способ и особенности применения
- Диагностика кандидоза
- Этиология ВК
- Лечение осложненного РВК
- Альтернативные методы лечения РВК
- Показания
- Лечение неосложненного ВК
- Симптомы кандидоза
- Фармакологические свойства
- Диагностика вульвовагинального кандидоза
- Факторы риска
- Причины молочницы у женщин
- Лечение РВК, вызванного не-albicans видами Candida
- Форма выпуска и компонентный состав Пимафуцина
- Применение крема, свечей и таблеток Пимафуцин: способ, особенности, доза
- Молочница при беременности
- Лечение кандидоза
Причины кандидоза
Микроорганизмы рода Candida являются условно патогенной микрофлорой, в норме присутствуют на коже и слизистых оболочках у здорового человека. Проблема возникает при нарушении баланса в сообществе микробов из-за воздействия внешних и внутренних факторов.
Факторы риска:
- нерациональная антибактериальная терапия, бесконтрольное применение антибиотиков;
- гормональные нарушения, эндокринные заболевания (особенно сахарный диабет);
- травмы, оперативные вмешательства;
- заболевания внутренних органов;
- наркомания, алкоголизм;
- иммунодефицитные состояния, авитаминоз, стрессы;
- химиотерапия, приём цитостатических препаратов, трансплантация органов;
- вирусные инфекции.
Особенно тяжело протекает кандидоз у лиц с ВИЧ-инфекцией. Генерализованная грибковая инфекция — одна из основных причин смерти при СПИДе.
Генитальный кандидоз и его распространённые формы чаще всего вызывает вид Candida albicans. 80% людей живут с этим грибком в организме, без каких либо последствий. В таких условиях микроб имеет вид, характерный для дрожжевых грибков — овальные или круглые парные клетки. При возникновении условий для возникновения заболевания они трансформируются, превращаясь в подобие «грибницы» настоящих грибов. В таком виде грибок образует обширные колонии на слизистых оболочках, проникает в кровь, ткани, вызывает воспалительную реакцию. Возбудитель быстро приобретает устойчивость к распространённым антигрибковым препаратам, что обуславливает трудности в его лечении, особенно у ослабленных больных.
Способ и особенности применения
Согласно инструкции по применению, добавка назначается, строго, по рекомендации врача. Отмеренное количество капель разводится в прохладной кипяченой воде. Перед каждым применением, раствор тщательно перемешивают, не допуская осадка.
Оптимальное, терапевтическое количество действующего вещества — 17 капель. Принимают два раз в день, растворяя в 200-250 мл жидкости. Можно использовать сок или чай без сахара. Максимально допустимый курс терапии Цитросептом — 1 месяц.
Детям, подросткам рекомендуется дополнительная консультация педиатра, с учетом возможностей растущего организма и особенностей болезни. Также учитывается вес ребенка, возможные аллергические реакции на биофлавоноиды.
Диагностика кандидоза
Диагностика локальных форм грибковой инфекции половых органов обычно не представляет сложности. Жалобы больных позволяют заподозрить болезнь ещё до визуального осмотра.
Диагноз подтверждается с помощью микроскопии мазка или соскоба из патологического очага. Стерильной палочкой материал переносится на предметное стекло, где к нему добавляется несколько капель раствора гидроксида калия. Последний растворяет клетки кожи, но не повреждает грибок. В результате под микроскопом можно наблюдать характерную картину в виде нитей грибницы, состоящих из клеток возбудителя. Присутствие одиночных грибков в виде круглых телец не является признаком заболевания.
Грибки хорошо растут на питательных средах, где образуют колонии серо-белого цвета. Бакпосев мазка из половых путей, из полости рта, носоглотки позволяет идентифицировать возбудителя, определить его чувствительность к антигрибковым препаратам. Недостаток метода — рост грибка на питательных средах занимает от 3 до 6 дней.
Генерализованные формы кандидоза представляют сложности для диагностики. Возбудитель может быть выделен из крови, мочи, мокроты или спинно-мозговой жидкости больного с помощью посева на питательные среды. Чаще причина тяжелого состояния может оставаться неизвестной. Заподозрить грибковое поражение можно при отсутствии эффекта от обычной антибактериальной терапии.
Методом ИФА (иммуноферментный анализ) в крови больного определяются специфичные для возбудителя кандидоза антитела. Также определяется выраженность процесса, его тяжесть и давность.
Несмотря на достижения современной медицины оптимальным по точности и стоимости методом диагностики остаётся простая микроскопия мазка.
Этиология ВК
Candida spp., возбудители вагинального кандидоза, — это условно-патогенные грибы, которые являются наиболее распространенной причиной грибковых инфекций у человека. Род Candida насчитывает около двадцати видов. Как правило, ВК ассоциируется с каким‑то одним видом Candida, но существует вероятность (2—5%) одновременного инфицирования двумя и более видами.
В России, США, Австралии и Европе у женщин с ВК чаще всего выявляется Candida albicans (76—89%). За ним следует C. glabrata (7—16%). Процент не-albicans Candida колеблется от 11 до 24%. Некоторые исследования показали тенденцию к увеличению частоты не-albicans кандидозов, однако недавняя работа ученых из США с участием девяноста тысяч образцов опровергла это утверждение: соотношение видов Candida, вызывающих ВК, с 2003 по 2007 год практически не изменялось.
Этиологически различные кандидозы клинически весьма схожи, однако нетипичные возбудители характеризуются устойчивостью к азоловым антимикотикам. Более других к азоловыми противогрибковым препаратам резистентны C. glabrata и C. krusei.
Досье КС
Марина Поздеева
провизор первой категории и заведующая аптекой. Автор многочисленных работ по фармакологии и фармакотерапии, город Днепропетровск.
Эти данные подчеркивают важность определения вида Candida spp. у женщин с высоким риском развития не-Сandida аlbicans-ассоциированного ВК с целью подбора эффективной терапии заболевания.
Лечение осложненного РВК
Оптимальный курс лечения осложненного ВК до сих пор точно не определен. Некоторые исследования показали эффективность противогрибковой супрессивной терапии в течение нескольких месяцев.
Препаратом выбора при РВК является пероральный флуконазол. При тяжелом рецидивирующем ВК флуконазол применяют по схеме 150 мг (три дозы) каждые 72 часа в течение девяти дней, после чего лечение продолжают по 150 мг в неделю на протяжении длительного времени. Такой режим противогрибковой терапии значительно снижает вероятность рецидивов по сравнению с тремя дозами флуконазола без поддерживающего лечения.
Долгосрочная супрессивная терапия пероральным флуконазолом отличается удобством и хорошей переносимостью по сравнению с другими антимикотиками. Как показали исследования, эффективность супрессивной схемы лечения РВК достигает 90%. Вопреки ожиданиям, у больных, длительно принимающих флуконазол, не подтвердилось развитие резистентности к C.albicans или суперинфекции не-albicans видами. Тем не менее пациенткам с упорной инфекцией рекомендуется проводить идентификацию возбудителя.
В качестве препаратов для супрессивной терапии могут применяться иные пероральные средства, которые доказали эффективность в лечении РВК. В качестве альтернативных схем лечения назначают:
- кетоконазол по 100 мг в сутки (из‑за гепатотоксичности перорального кетоконазола предпочтение обычно отдают другим препаратам);
- итраконазол по 200 мг два раза в день в течение одного дня каждого месяца;
- клотримазол вагинальные свечи.
Женщинам, предпочитающим местное лечение, клотримазол рекомендуется в дозировке 500 мг в неделю или 200 мг дважды в неделю. Также допустимо применение других местных противогрибковых препаратов, при этом практически не имеет значения, какое действующее вещество используется.
Альтернативные методы лечения РВК
В некоторых случаях пациентки прибегают к применению пробиотиков, большинство из которых содержат лактобактерии. Предполагается, что лактобактерии способны ингибировать или уменьшать рост Candida во влагалище. Однако единого мнения специалистов по этому поводу пока нет. Действительно, часть клинических исследований подтверждает эффективность пробиотиков при ВК. В то же время другие эксперименты полностью опровергают эти данные.
Так, недавно было опубликовано рандомизированное исследование с участием двух групп женщин с РВК. Пациенткам первой группы в схему лечения включали вагинальные пробиотики, а участницы второй подвергались монотерапии итраконазолом. Исследование показало, что исход терапии в течение месяца был одинаково положительным в двух группах.
Учитывая безопасность применения пробиотиков, право включения этих препаратов в схему лечения РВК имеет и врач, и пациентка.
Список использованных материалов
- Jacqueline M. Achkar, Bettina C. Fries: Candida Infections of the Genitourinary Tract
- www.ncbi.nlm.nih.gov/pmc/articles/PMC2 863 365/?tool=pubmed
- Omnia M Samra-Latif, MD: Vulvovaginitis
- emedicine.medscape.com/article/2 188 931‑overview
- Мari E. et al.: Diagnosis of Vaginitis, Northwestern University Medical School, Chicago, Illinois
- www.aafp.org/afp/2000/0901/p1095.html
- Ilkit M., Guzel AB.: The epidemiology, pathogenesis, and diagnosis of vulvovaginal candidosis: a mycological perspective
- www.bvsalud.org/portal/resource/en/mdl-21 599 498
- Серов В. Н.: Проблема вульвовагинального кандидоза в гинекологической практике, ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В. И. Кулакова» Минздрава России
- www.medi.ru/doc/a0 230 212.htm
Показания
Цитросепт назначается, только, после консультации лечащего врача, терапевта. Используется для терапии вирусных инфекций различной этиологии, бактериальной, вирусной, природы, включая синуситы, бронхиты, специфические разновидности гриппа.
Средство актуально для профилактики, комплексной терапии дерматологических инфекций. Имеются показания к полному устранению следующих патологий:
- очаги воспаления на внутренней стороне губы, деснах, женских половых органах;
- гнойные абсцессы;
- крапивница;
- гиперемия аллергического характера;
- кандидоз, поражающий ногти и кожу.
При нарушении гастроэнтерологических функций, БАД воздействует на структуру ДНК патологического микроорганизма, блокируя размножение и естественное развитие клетки. Данный эффект касается не только вирусных структур, но и грибов, паразитов, различных внешних патогенов. Противопоказаний для лечения таких патологий не имеется.
Раствор Цитросепта можно использовать для обработки открытых ран, ожогов. Средство эффективно для борьбы с пролежнями, варикозом, любой степени тяжести. При грамотно подобранной дозировке, является частью восстановительной программы, после укусов ядовитых насекомых, животных.
Лечение неосложненного ВК
Неосложненный ВК вызывается штаммами C. albicans, большинство из которых демонстрируют чувствительность к азоловым противогрибковым препаратам. Лечение неосложненного заболевания приводит к положительному результату в 90% случаев даже при назначении однократной дозы пероральных или короткого курса местных антимикотиков. На выбор можно использовать несколько топических азоловых препаратов с приблизительно одинаковой эффективностью.
Эмпирическое назначение антимикотиков при этой форме заболевания совершенно оправданно. Более того, зачастую выбор лечения основывается на индивидуальных предпочтениях пациентки.
Клеточная стенка Candida представляет собой комплексный гликопротеин, который зависит от постоянного синтеза эргостерола. Соединения азола, которые являются действующими веществами азоловых противогрибковых препаратов, блокируют выработку эргостерола, позволяя топическим антимикотикам оказывать эффект в 80—90% случаев.
Терапия ВК у беременных женщин предусматривает применение местных противогрибковых препаратов. К числу безопасных топических антимикотиков относятся миконазол и клотримазол, рекомендуемый курс лечения — семь дней. Кроме того, при беременности назначают полиеновый антибиотик натамицин. Стандартная схема противогрибковой терапии местными формами натамицина рассчитана на применение в течение трех дней. При необходимости курс может быть увеличен вдвое.
Симптомы кандидоза
Основные симптомы молочницы у женщин:
- Болезненность и раздражение наружных половых органов;
- Зуд вульвы;
- Выделения из влагалища;
- Болезненность или дискомфорт во время мочеиспускания;
- Болезненность или дискомфорт во время полового акта.
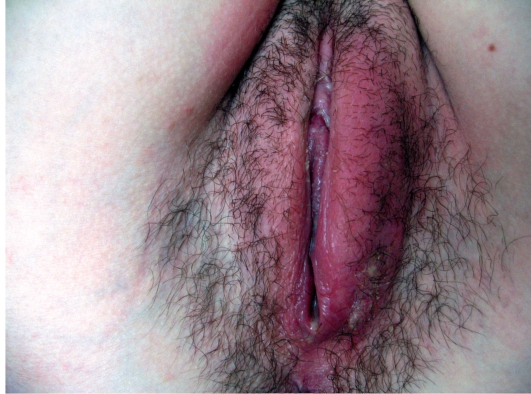
Кандидозный вульвовагинит — проявляется выделениями из половых путей в виде молочно-белой творожистой массы с неприятным запахом, чувством зуда и жжения, болезненности при половых сношениях, мочеиспускании. Возможны контактные кровотечения после полового акта.
Грибковый вагинит — характеризуется покраснением слизистой оболочки влагалища, на фоне эрозированных стенок влагалища обнаруживается творожистый, пенистый или гнойный налет с неприятным запахом.
При отсутствии своевременного лечения, заболевание отягощается восходящим инфицированием шейки матки, нарушением функции яичников. В воспалительный процесс может вовлекаться мочеиспускательный канал, мочевой пузырь.
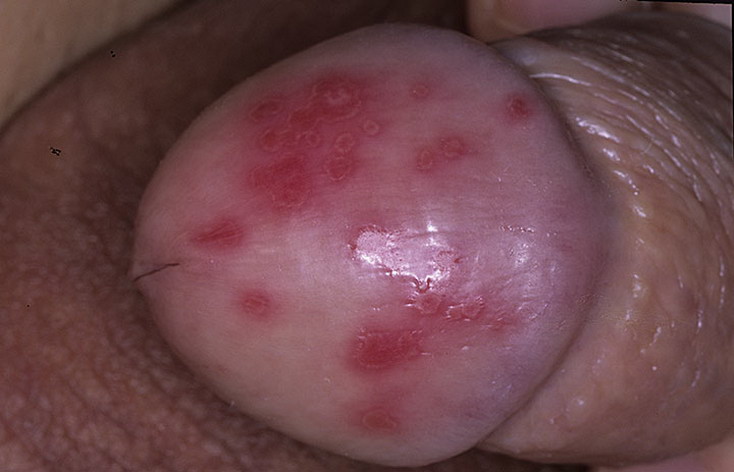
Проявления кандидоза у мужчин характеризуется воспалением крайней плоти (постит) и головки полового члена (баланит) или их сочетанием. Проявлением баланопостита является покраснение, отечность, сильное жжение и зуд головки полового члена, крайней плоти. На фоне покрасневшей кожи возникает налёт светло-серой окраски, при удалении которого остаётся эрозия. При длительном течении может появиться рубцовое сужение крайней плоти (фимоз), регионарное воспаление лимфоидной ткани. Восходящая по мочеиспускательному каналу инфекция возникает редко.
Часто молочница у мужчин может возникать из-за несоблюдения правил личной гигиены.
Фармакологические свойства
Цитросепт не является медицинским средством. Применяется, как биологически активная добавка к пище. Защищает клетки от агрессивного воздействия свободных радикалов.
Будучи мощным антиоксидантом, данное средство формирует защитный барьер против специфических микро организмов, включая стафилококковые, стрептококковые разновидности, сальмонеллу, хеликобактер, хламидии и т.д.
Средство активно воздействует на вирус герпеса, что ускоряет лечение болезни на любой стадии. В отличие от лекарств, замедляющих развитие инфекции, активные компоненты разрушают морфологию клетки, включая ядро и стенки.
При контакте с грибковыми структурами, активируется противогрибковый механизм с последующим блокированием энзимов цитохрома в ЖКТ и печени. Подобное противомикробное, фунгицидное действие незаменимо для профилактики инфекционных заболеваний кишечника. Биодоступность добавки приближается к максимальному значению, благодаря растительным компонентам.
Цитросепт оказывает общеукрепляющее воздействие на организм, включая:
- усиленную микроциркуляцию активных веществ, в тканях;
- усиленный метаболизм углеводов;
- нормализация кишечной микрофлоры, функциональных возможностей печени, желчного пузыря;
- восстановление естественной иммунной защиты организма. Актуально во время профилактики онкологических заболеваний, рецидивов;
- устранение просветов в стенках капилляров;
- анти тромбозное действие добавки;
Диагностика вульвовагинального кандидоза
Диагностика молочницы может состоять из нескольких этапов:
- осмотр на кресле у гинеколога, мазок из влагалища и шейки матки;
- исследование шейки матки с помощью кольпоскопии;
- посев мазка на специальные питательные среды с определением восприимчивости грибков к антимикотическим препаратам;
- ПЦР-диагностика (изучение участков ДНК, специфичных для определения патогенных микроорганизмов в образцах материала).
Часто молочница является симптомом сахарного диабета. Поэтому пациенту необходимо провести анализ крови на сахар. Если уровень повышен, понадобится консультация эндокринолога.
Если молочница поразила мочевыводящие пути, понадобится консультация уролога. Врач назначит УЗИ мочевого пузыря, исследование мазка из уретры, анализ мочи и др.
1
Лабораторная диагностика
2
Лабораторная диагностика
3
Кольпоскоп
Факторы риска
У многих здоровых женщин ВК развивается спорадически. Тем не менее существуют факторы риска возникновения кандидоза. Среди поведенческих факторов это частые половые контакты и оральный секс, а также использование спермицидов.
Тесная одежда и нижнее белье обычно не провоцируют заболевания. Однако среди женщин с рецидивирующим ВК (РВК) ношение тесных колготок и ежедневных прокладок положительно ассоциировано с рецидивом.
К биологическим факторам риска ВК относятся:
- применение антибиотиков;
- неконтролируемый сахарный диабет;
- генетическая предрасположенность;
- высокий уровень половых гормонов;
- прием оральных контрацептивов, содержащих высокие дозы эстрогена;
- беременность.
Беременность — один из наиболее распространенных предрасполагающих факторов. Согласно исследованиям, у трети беременных развивается ВК. Высокий уровень половых гормонов способствует увеличению содержания гликогена во влагалище, который в свою очередь обеспечивает постоянный источник углерода, необходимый для роста грибов.
Кроме того, повышенная кислотность вагинальной флоры беременных может подавлять рост других микроорганизмов, которые естественным образом ингибируют Candida. Хотя начальное прикрепление клеток гриба происходит при более высоких значениях pH (6–7), кислая среда благоприятствует развитию мицелия.
Группы риска инфицирования не-albicans видами Candida включают:
- женщин с рецидивирующим ВК;
- ВИЧ-инфицированных женщин;
- женщин в возрасте старше 50 лет;
- женщин с неконтролируемым сахарным диабетом.
Во всех вышеперечисленных группах наиболее распространенным видом является С. glabrata.
Процент случаев заболевания не-albicans Сandida-ассоциированной инфекцией увеличивается с возрастом женщин.
Особенности РВК
Большинство женщин с ВК быстро реагируют на терапию, однако в некоторых случаях может развиться рецидивирующая форма, которая характеризуется четырьмя и более эпизодами инфекции в год. Предрасполагающие факторы:
- неконтролируемый сахарный диабет;
- прием иммунодепрессантов;
- отклонения в местном вагинальном иммунитете слизистых оболочек;
- генетическая предрасположенность.
Исследования доказали, что у пациенток с РВК регистрируется более высокая частота специфических генных полиморфизмов по сравнению с контрольной группой. Кроме того, у этих пациенток обнаруживаются определенные антигены системы Льюис в крови.
Периодический ВК может быть также связан со снижением в естественных условиях концентрации манноз-связывающего лектина. Последний, связываясь с сахарами на поверхности клетки Candida, запускает путь активации системы комплемента и приводит к гибели гриба с помощью комплемент-опосредованного фагоцитоза.
При данном заболевании также фиксируется повышенная концентрация интерлейкина-4, что тормозит местные защитные механизмы.
Роль полового пути передачи остается недоказанной. Тем не менее большинство исследований говорит о необходимости лечения половых партнеров. Так, эксперимент доктора Горовитц, Великобритания, продемонстрировал наличие видов Candida в эякуляте мужчин, партнерши которых страдали РВК.
Однако тот же Горовитц провел еще одно исследование, где изучались результаты терапии у 54 женщин, разделенных на две группы. Партнеров из первой группы подвергали противогрибковой терапии, а из второй — нет. Существенных различий в скорости наступления рецидива у женщин этих групп обнаружено не было.
Рецидивы могут быть вызваны и другими видами Candida, которые не являются в равной степени чувствительными к терапии препаратами первой линии.
Причины молочницы у женщин
В минимальном количестве дрожжеподобные кандиды есть в микрофлоре каждого человека. Грибки спокойно существуют у нас на коже, слизистых оболочках, в желудочно-кишечном тракте в сообществе со многими другими микроорганизмами. Но при наступлении неблагоприятных условий кандиды начинают размножаться в человеческом организме с удвоенной скоростью, и баланс нарушается.
Ученые считают, что главной причиной появления молочницы является ослабление иммунитета. Также по целому ряду причин деятельность дрожжеподобных грибков может активизироваться.
Факторы, способствующие заболеванию:
- половой контакт с партнером, зараженным кандидами;
- физические и психоэмоциональные перегрузки;
- эндокринные заболевания: гипотиреоз, сахарный диабет;
- инфекционные или вирусные заболевания;
- тесное нижнее белье из синтетики;
- несоблюдение личной гигиены;
- прием некоторых антибактериальных препаратов и антибиотиков;
- заболевания, передающиеся половым путем;
- изменение у женщины гормонального фона по естественным причинам или после приема гормональных препаратов.

1
Диагностика вульвовагинального кандидоза

2
Диагностика вульвовагинального кандидоза
3
Диагностика вульвовагинального кандидоза
Лечение РВК, вызванного не-albicans видами Candida
Не-albicans виды весьма умеренно отвечают на терапию азоловыми антимикотиками. Поэтому схему лечения в таких случаях подбирают индивидуально, основываясь на степени тяжести заболевания и реакции на препараты.
В течение многих десятилетий для лечения РВК местно использовалась борная кислота. Однако препараты борной кислоты могут всасываться через слизистую оболочку влагалища в кровь и оказывать токсическое действие. Во избежание всасывания вагинальные средства на основе борной кислоты выпускают в желатиновых капсулах. Рекомендуемая схема лечения — одна капсула 600 мг в сутки в течение двух недель.
Готовой лекарственной формы в России нет, но капсулы могут готовить в аптеках ex tempore. Согласно исследованиям, лечение вагинальными капсулами с борной кислотой эффективно в 70% случаев РВК, ассоциированного с C. glabrata.
Альтернативой токсичной борной кислоте являются суппозитории с амфотерицином В. Антибиотик проникает через клеточную мембрану гриба и, связываясь с эргостеролом, разрушает клеточную стенку. Курс лечения составляет 50 мг на ночь per os в течение двух недель. Такая схема терапии успешна у 70% пациенток, страдающих заболеванием, вызванным не-albicans видами, не поддающимися азоловой терапии, особенно C. glabrata.
Активность по отношению к не-albicans видам Candida доказали и местные препараты для вагинального применения, содержащие 17% флуцитозина. Клетки гриба поглощают флуцитозин, после чего он дезаминируется и превращается в 5‑фторурацил, который встраивается в ДНК Candida вместо урацила. В результате нарушается синтез белка и клетка погибает. Возможна также комбинация 17% крема флуцитозина и 3% крема амфотерицина В. Средняя продолжительность лечения флуцитозином должна быть не меньше двух недель. Особенность препарата — его высокая стоимость.
Форма выпуска и компонентный состав Пимафуцина
Существует три лекарственных формы антимикотика:
- Таблетки, покрытые пленочной оболочкой, для прохождения через желудок. Общее количество таблеток в упаковке – двадцать штук.
- Свечи для вагинального введения, эффективные против грибкового поражения половых органов. Расфасованы по пластиковым футлярам. Общее количество суппозиториев – три или шесть штук в зависимости от приобретенной упаковки.
- Двухпроцентный крем для нанесения на очаги поражения на кожном покрове и слизистых оболочках. Выпускается в тубах массой по тридцать грамм.
В коробочке с препаратом имеется инструкция по применению, в которой описаны все правила по использованию лекарственных форм.
Применение крема, свечей и таблеток Пимафуцин: способ, особенности, доза
Таблетки принимают внутрь per os, не разжевывая и запивая большим количеством воды, для лечения кандидоза кишечной трубки. Взрослые пьют одну таблетку четыре раза в день. Дети – по одной таблетке два раза в день. Курс терапии – неделя. Суппозитории вводят во влагалище чистыми руками, вскрыв упаковку со свечей непосредственно перед использованием. Наиболее удобный способ для введения – в положении лежа. Свечи используют один раз в день на ночь. Если результат не достигается, назначается дополнительный прием таблетированной лекарственной формы, так как возможен очаг инфекции в кишечнике. При поражении наружных половых органов кандидой применяют крем. Продолжительность курса терапии назначается на приеме у гинеколога. Крем наносят наружно на очаги поражения один или несколько раз в день. При поражении грибком наружного слухового прохода кремом смазывают очаг до четырех раз за сутки. Затем в ухо помещают ватный тампон.
Молочница при беременности
Достаточно часто молочница становится спутницей беременных женщин. Этому есть объяснение: при беременности все органы и системы у будущей мамы работают с удвоенной нагрузкой, иммунитет снижается, и женский организм становится открытым для разного рода инфекций.
Кандидоз при беременности представляет реальную опасность как для самой женщины, так и для будущего ребенка. Молочница может осложнить течение беременности (см. осложнения беременности) и инфицировать не только плод, но и уже родившегося ребенка.
У новорожденных молочница выражается в таких симптомах, как поражение десен (гингивит), слизистой щек (стоматит), языка (глоссит). На слизистых оболочках появляются участки, покрытые белым налетом.
В редких случаях молочница у младенцев может протекать в виде кандидозного конъюнктивита или пневмонии.
Во избежание неприятных последствий нужно своевременно выявить это заболевание у женщины, желающей стать матерью. Опытный гинеколог после проведения диагностики может назначить комплексное лечение молочницы.
Лечение кандидоза
Основа лечения — противогрибковые препараты широкого спектра действия. Дозировка выбирается исходя из степени тяжести болезни, течения. Несмотря на достижения современной медицины оптимальным по точности и стоимости методом диагностики остаётся простая микроскопия мазка.
Для лечения вагинального кандидоза используются крема и свечи с противогрибковыми препаратами и антисептиками. Женщинам с рецидивирующим хроническим течением может потребоваться повторное профилактическое лечение. Хороший эффект даёт местное применение примочек и тампонов с молочнокислыми бактериями (пробиотики). Они нормализуют флору влагалища, способствуют восстановлению кислой среды, которая губительно действует на грибок. Можно делать сидячие ванночки с квасцами, настоем ромашки, со слабым раствором марганцовки. В основном не осложнённые формы молочницы лечат местно.
Системная терапия противогрибковыми препаратами применяется при хроническом рецидивирующем течении болезни. Однократная доза флюконазола (150 мг) действительно позволяет избавиться от молочницы. Однако частый приём противогрибковых препаратов способствует снижению чувствительности к лекарству, возникновению устойчивых форм инфекции.
У мужчин используют местную терапию фентиконазолом, клотримазолом. Однократное назначение флюконазола также эффективно.
При кожном кандидозе используют имидазол, иногда в сочетании с гидрокортизоном. Для устранения орального кандидоза у детей раннего возраста применяют нистатин (100000 ед/мл) с 4-6 часовыми интервалами ли после каждого кормления. У детей старшего возраста и взрослых применяют клотримазол (10мг 5 раз/сут) или миконазол (5-10 мл 250 мг с 6 часовым перерывом), или нистатин.
У больных со СПИДом используется флуканазол 100-400 мг/сут в течение 1 — 2 недель. Больным с нейтропенией назначаются высокие дозы амфотерицина В (1,0 мг/кг/сут) часто в сочетании с 5 — флуцитозином. Тяжёлые генерализованные грибковые инфекции лечат внутривенным введением больших доз противогрибковых препаратов.
Важно также проводить лечение сопутствующих патологий. Диабетикам необходимо следить за уровнем сахара в крови
По показаниям применяются препараты для стимуляции иммунитета, витамины. Устраняется дисбаланс микрофлоры, назначаются пробиотики. При хроническом течении необходима консультация иммунолога. По возможности устраняются факторы риска, приводящие к грибковым инфекциям.