Как понять заключение по электрокардиограмме: наикратчайший путеводитель по экг
Содержание:
- Как снимают суточную ЭКГ?
- Особенности проведения
- Стресс-эхокардиография – ответы на вопросы пациентов
- Основные правила в размещении электродов
- Общий принцип диагностики в медицине
- Диагностика и виды экстрасистолии
- Экстрасистолия — лечение
- Одинаково ли проявляются нарушения ритма сердца?
- Кому показана ЭКГ?
- Почему ЭКГ позволяет судить о состоянии сердца
- Что такое электрокардиография и особенности её проведения?
- Электрокардиограмма
- Нормальный уровень глюкозы у здорового человека
- Синдром слабости синусового узла
- Стандартные (двухполюсные) отведения ЭКГ
- Усиленные однополюсные отведения от конечностей
- Грудные отведения
- Выбор усиления электрокардиографа
- Регистрация ЭКГ
Как снимают суточную ЭКГ?
Процедура холтеровского мониторирования ЭКГ с точки зрения пациента проста и не подразумевает никаких серьезных ограничений или сложной подготовки.
Некоторым неудобством будет то, что после установки датчиков придется исключить принятие душа (ванны) на 24 часа. Поэтому обследуемому необходимо принять душ утром перед холтер-диагностикой.
Пациента-мужчину (при необходимости) могут попросить избавиться от волос на груди.
Пациентке-женщине придется на время исследования отказаться от ношения бюстгальтера.
Сама установка монитора и электродов отнимает не более 10 минут. Портативный регистратор, размерами в половину кассетного аудиоплеера из 1980-х, обычно закрепляют на поясе. К области сердца от него идут провода с клейкими электродами.
Далее следует подробный инструктаж. В частности, пациента просят вести дневник состояний: записывать время приемов пищи, сна, моментов физической активности (ходьба, бег и т.д.) или стресса
Особое внимание попросят уделить фиксации по времени жалоб на слабость, боль, головокружение, неровное сердцебиение и пр
После этого человека отпускают на 24 часа жить обычной жизнью. (Разумеется, больные, обследуемые в условиях стационара, получают иные рекомендации).
Спустя сутки монитор снимают. Специалист приступает к анализу собранной информации.
Особенности проведения
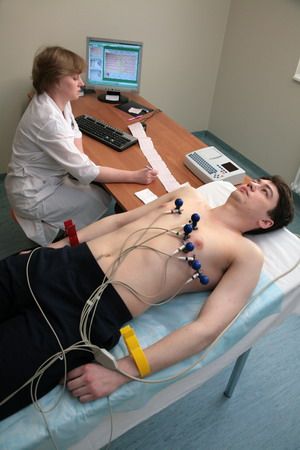
- Пациент оголяет свое тело и ложится на диванчик. При этом необходимо вести себя совершенно спокойно;
- Те места, где будут крепиться электроды, медработник обезжиривает с помощью спирта;
- На электродные пластинки наносится специальный гель, который хорошо проводит ток, как видно на фото;
- Алгоритм наложения электродов прост: электроды крепят в области грудной клетки, на кисти рук и лодыжки. При этом пластины фиксируют либо пластырем, либо специальными присосками;
- Алгоритм снятия экг таков: электроды принимают электрические импульсы сердца и по проводам передают самому прибору, который их обрабатывает;
- Затем специалист включает аппарат и начинается запись данных ЭКГ. Прибор выдает длинную ленту с графиком в виде зубцов разной высоты. Данные мониторинга расшифровывает врач, который определит диагноз и назначит точное лечение.
В клинике «Профмедпомощь» вы сможете сделать экг с расшифровкой и узнать все о работе вашего сердца.
Стресс-эхокардиография – ответы на вопросы пациентов
Стресс ЭхоКГ – это ультразвуковое исследование сердца в сочетании с нагрузкой на него. Оно позволяет выявить на начальной стадии заболевания сердца, которые не проявляются в состоянии покоя.
Суть метода заключается в том, чтобы исследовать сердце в то время, когда оно работает с максимальной частотой и требует большего количества кислорода, чем в покое. Для создания таких условий и применяется нагрузка. Назначает исследование кардиолог или терапевт, проводит процедуру — специалист ультразвуковой диагностики.
Когда назначают стресс ЭхоКГ?
- Если ЭКГ и обычное УЗИ не показали явных нарушений со стороны сердечной мышцы, для подтверждения или исключения ишемической болезни сердца.
- Если стресс-ЭКГ исследование оказалось малоинформативным.
- Если необходимо точно выявить работоспособные и пораженные заболеванием участки миокарда.
- Если Вам предстоит операция на сердце, исследование позволяет оценить Ваше состояние перед операцией и предупредить возможные осложнения.
- Если необходимо оценить эффективность лечения ишемической болезни сердца.
Как подготовиться к процедуре?
Чтобы получить максимально достоверные результаты диагностики, нужно соблюдать несколько правил:
- Заранее выясните у своего лечащего врача (который назначил данное исследование) возможно ли Вам отменить за 3 дня до процедуры препараты, снижающие частоту пульса. В случае невозможности отмены препаратов обратитесь за консультацией к врачу, проводящему исследование.
- В течение суток перед обследованием не пейте кофе, крепкий чай, энергетические напитки, алкоголь.
- Воздержитесь от курения.
- За 3–4 часа до процедуры не подвергайте организм никаким физическим нагрузкам.
- Принимайте пищу не позже, чем за 3 часа до процедуры.
- Для процедуры с физической нагрузкой надевайте легкую удобную одежду, не сковывающую движений. Исследование выполняется в нижнем хлопчатобумажном белье. С собой иметь запасные хлопчатобумажные носки.
- В день исследования принять гигиенический душ.
- С собой иметь питьевую воду.
Какие документы принести на исследование?
- Паспорт
- Направление на исследование
Желательно также взять:
- Выписки из стационара
- ЭКГ (срок действия 6 мес.),
- УЗИ сердца (срок действия 6 мес.)
- Если есть аритмия, то результаты холтеровского мониторирования (срок действия 6 мес.)
Как проводится стресс ЭхоКГ?
Все обследование занимает не более 1 часа и проходит в несколько этапов:
1. Сначала делают УЗИ сердца, регистрируют ЭКГ и артериальное давление в спокойном состоянии.
2. Далее Вашу сердечно-сосудистую систему подвергают нагрузочному тестированию. В зависимости от типа проводимой процедуры, это может быть использование велотренажера или введение в вену специальных препаратов.
3. УЗИ сердца и регистрацию ЭКГ продолжают проводить во время нагрузки на сердце.
4. Интенсивность нагрузки увеличивают постепенно. Нагрузку при кручения педалей увеличивают каждые 2–3 минуты. Если используются фармакологические препараты, новую их дозу также вводят каждые 3 минуты.
5. Длительность нагрузки составляет около 10–15 минут.
6. Процедуру могут досрочно прекратить, если у вас возникнет боль в области сердца, тошнота, головокружение, удушье. Стресс ЭхоКГ с физической нагрузкой могут прекратить, если вы почувствуете сильную мышечную усталость.
7. Иногда может понадобиться введение препаратов, которые приводят работу сердца в норму после процедуры.
8. Далее врач проанализирует все полученные данные, сравнит результаты ЭхоКГ до, во время и после нагрузки.
Какие могут быть осложнения при исследовании?
- развитие приступа стенокардии
- нарушения ритма сердца
-
резкое снижение или повышение артериального давления
- инфаркт миокарда
- остановка кровообращения
Для предотвращения тяжелых осложнений только в нашей клинике исследование проводится под контролем опытного врача-реаниматолога, в условиях круглосуточно функционирующего отделения кардиохирургии.
Основные правила в размещении электродов
Чтобы записать ЭКГ, нужно установить электроды на специальные точки на теле. Только так будет возможность правильно записать электрические импульсы, которые вырабатывает сердце. Именно правильное расположение клеммы обеспечивают четкую запись кардиограммы. Обязательно смазать место наложения электрода при ЭКГ спиртом.
Если у пациента много волос на теле, то нужно обработать кожу раствором мыла или побрить волосы. Для лучшей электропроводимости нужно смазать каждый электрод гелем. Если геля под рукой не оказалось, можно взять изотонический раствор или марлевые прокладки. Но если исследование продолжительное, тогда использовать марлевые прокладки нельзя.
Если используются стационарные ЭКГ аппараты, то нужно обязательно заземлять.
Электроды бывают одно- и многоразовые. Выбор электродов зависит от предпочтений медицинского сотрудника, выполняющего ЭКГ.
экг как правильно делать
Общий принцип диагностики в медицине
Диагностика заболеваний в медицине осуществляется по принципу: от симптома – к синдрому, от синдрома – к диагнозу. Предположим, мы находимся в лесу в пасмурную погоду, и необходимо определить направление на Юг. Смотрим на сосны и видим, куда сконцентрированы их кроны. Направление концентрации крон – это симптом направления на Юг. Однако на южном направлении может располагаться более высокий лес, затеняющий тот, где мы находимся. Поэтому кроны могут сгуститься в ином направлении, например на Юго-запад. Симптом – это один из признаков объекта (в нашем случае, направления на Юг). Он неоднозначно отображает объект в силу не всех известных факторов. Далее видим муравейник. Его расположение относительно дерева – еще одно свидетельство направления на Юг. Это другой симптом. Муравейник по разным причинам также может быть не точно на Юге. Вышло солнце из-за облаков. По нему, зная время суток, можно приблизительно определить искомое направление. Еще один симптом. Сопоставив все три симптома, можно более точно определить путь на Юг. Это уже синдром. Однако, чтобы совсем точно выйти в нужном направлении, требуется компас. Направление его стрелки есть диагноз. Компас является инструментальным средством определения направления. Если его нет, то путь прокладывается ориентировочно в результате выявленного по нескольким симптомам синдрому.
В медицине сначала выявляются симптомы – это жалобы пациента, например, загрудинные боли слева. Данный симптом является признаком разных заболеваний. Чтобы найти причину жалобы пациента, необходимо установить другие симптомы. Например, есть ли у пациента одышка при подъеме по лестнице. Наличие одышки нацеливает доктора на синдром – нарушения сердечно-сосудистой системы. Другими словами, некоторое количество симптомов (загрудинная боль слева и одышка) позволяют предположить синдром (нарушения сердечно-сосудистой системы).
Путь к диагнозу требует выполнения дополнительных инструментальных исследований, результаты которых могут как опровергнуть, так и уточнить предполагаемый синдром до окончательного описания причины жалобы пациента – диагноза, выявляющего патологические изменения исследуемого органа.
Диагностика и виды экстрасистолии
• ЭКГ в 12 отведениях — позволяет выявить морфологию и возможную локализацию очага экстрасистолии.
• Суточное холтеровское мониторирование (ХМ -непрерывная запись ЭКГ) — наиболее достоверный метод диагностики преходящих нарушений ритма сердца за сутки наблюдения.
• ЭхоКГ (УЗИ сердца) – выявляет патологию миокарда, определяет состояние клапанного аппарата сердца.
При анализе ЭКГ возможно говорить о единичных и групповых экстрасистолах. Группу из 5 экстрасистол возможно расценивать как эктопическую тахикардию.
По локализации эктопического очага выделяют:
- предсердные,
- атриовентрикулярные,
- желудочковые экстрасистолы.
Экстрасистолия — лечение
Необходимо устранение провоцирующих факторов и лечение основного заболевания. Единичные экстрасистолы без клинических проявлений не лечат.
Нейрогенные экстрасистолы лечат налаживанием режима труда и отдыха, дают диетические рекомендации, полезны регулярные занятия спортом, применяется психотерапия, транквилизаторы или седативные средства (например, настойка валерианы). Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным, так как может быть жизнеугрожающим, если не определен характер, механизмы и причины экстрасистол.
Выбор способа лечения экстрасистолии осуществляется специалистом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и действующих Российских и Европейских рекомендаций.
С помощью приема антиаритмических препаратов можно устранить экстрасистолы, но после отмены препаратов экстрасистолия возобновляется. Кроме того, самое главное: у лиц с органическим поражением сердца на фоне эффективного лечения экстрасистолии антиаритмическими препаратами выявлено увеличение смертности более, чем в 3 раза! Только при лечении бета-блокаторами или амиодароном не было отмечено повышения риска смертности. Однако, у ряда больных наблюдались осложнения, включая опасные для жизни. Эффективность и безопасность применения препаратов калия и магния или т.н. «метаболических» препаратов окончательно не установлены.
Достаточно радикальным и эффективным методом лечения экстрасистолии является катетерная абляция («прижигание») очага экстрасистолии. Операция, в среднем, выполняется в течение 45-55 минут, и через сутки пациент может быть выписан из стационара.
- Если при суточном холтеровском мониторировании количество экстрасистол превышает 1000 в сутки, у пациента имеются жалобы или присутствует заболевание сердца.
- Если экстрасистолы возникают на фоне лечения сердечными гликозидами.
- Если, несмотря на начатую терапию, эффект лечения не достигнут.
- Для подбора антиаритмических препаратов (производится после обследования индивидуально). После назначения препарата проводится контроль лечения при помощи холтеровского мониторирования, которое рекомендуется проводить при подборе терапии один раз в месяц.
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 ударов в мин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительным урежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 в мин) и характеризуются кратковременными приступами потери сознания.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача.
Кому показана ЭКГ?
Это исследование незаменимо, если:
- у человека диагностирован ревматизм;
- предстоит оперативное вмешательство;
- пациент жалуется на дискомфорт, боли в груди и особенно — в области сердца;
- имеются одышка, шумы в сердце, общая слабость;
- пациент страдает артериальной гипертензией (гипотензией), аритмией;
- есть подозрения на развивающиеся или уже имеющиеся болезни сердца;
- имеются определенные заболевания внутренних органов, сахарный диабет, иные заболевания эндокринной системы;
- обследуемому больше 40 лет;
- пациентка ждет ребенка;
- присутствуют такие отягчающие факторы, как курение, регулярное употребление спиртного, высокий уровень холестерина и т.д.
1
ЭКГ в «МедикСити»
2
Электрокардиография в «МедикСити»
3
ЭКГ в «МедикСити»
Почему ЭКГ позволяет судить о состоянии сердца
Человеческое сердце – это, по сути, насос, обеспечивающий движение крови. Для этого сердечная мышца то сокращается, то расслабляется. Частота сокращения сердца образует сердечный ритм. Здоровое сердце сокращается через одинаковые промежутки времени, причем продолжительность этого промежутка также должна укладываться в норму, которая зависит от возраста. Нормальная частота пульса в покое обычно лежит в диапазоне от 60 до 100 ударов в минуту. У детей младше 12 лет нормальными будут более высокие показатели (так, например, в возрасте до 1 года среднее значение – 130 ударов в минуту). С возрастом пульс замедляется: у людей преклонного возраста нормальным является пульс 60-65 ударов в минуту.
Сокращение сердечной мышцы регулируется электрическими импульсами, вырабатываемыми в самом сердце. Основная роль принадлежит группе клеток, образующих так называемый синусовый узел, находящийся в правом предсердии. Именно он генерирует импульсы, которые в норме задают сокращение сердца. При этом биоэлектрический механизм сердца устроен таким образом, что мышцы предсердий сокращаются практически одновременно, проталкивая кровь в желудочки сердца, а мышцы желудочков сокращаются тоже единовременно, но с опозданием относительно предсердий примерно в одну десятую секунды. Это время необходимо для того, чтобы желудочки наполнились кровью. Любое нарушение этого сложного и выверенного механизма генерации и распространения электрических импульсов приводит к нарушениям работы сердца, проявляющихся в виде симптомов сердечных заболеваний. И наоборот, патология сердца сказывается на точности работы биоэлектрического механизма . Поэтому при возникновении симптомов сердечных заболеваний, прежде всего, делается ЭКГ.
Что такое электрокардиография и особенности её проведения?
Принцип этого метода обследования базируется на регистрации электронных импульсов работы сердца, которые возникают при сокращении миокарда. Импульсы, которые возникли, кардиограф считывает, отображая их в виде графической кривой на специальной бумаге.
Порядок проведения:
- Перед процедурой следует снять все украшения;
- Оголить грудную клетку, лодыжки и кисти;
- Лечь горизонтально и расслабиться;
- Перед тем, как наложить электроды, медсестра должна обработать открытые участки кожи ватным диском, который смачивают в воде для лучшей проводимости импульсов.
- После накладывают 4 электрода разного цвета на конечности в определенной последовательности;
- На груди они фиксируются при помощи присосок. Количество последних должно быть 6 штук;
- Электроды подключают к прибору, затем происходит их регистрация.
Кардиограмма необходима при выявлении каких-либо заболеваний сердца, также её назначают при профилактическом осмотре.
С помощью этого обследования можно выявить такие нарушения в работе сердца, как:
- Нарушение ритма сердца, например, тахикардия, аритмия, экстрасистола;
- Расстройство проводимости импульсов, например, антривентрикулярная блокада;
- Нарушение питания миокарда, например, инфаркт, ишемия;
- Врожденные или же приобретенные заболевания, например, нарушения в строении фиброзного кольца, створок, хорды;
- Утолщение миокарда, например, гипертрофия предсердий желудочков.
Лицам, которые достигли возраста 40 лет, ЭКГ необходимо проходить каждый год. Это поможет вовремя выявить нарушения на начальной стадии.
Данное исследование является достаточно информативным, однако, несмотря на это, для уточнения диагноза необходимо выполнить УЗИ сердца.
Исследование является очень эффективным и показательным, однако несмотря на это, для уточнения состояния миокарда необходимо прибегнуть к ультразвуковой диагностике сердца.
Плюсы процедуры
Среди неоспоримых плюсов можно выделить безболезненность процедуры, безопасность, а также возможность получения достоверных данных. Кроме того, к плюсам также можно отнести то, что процедура не отнимает много времени.
Также у процедуры отсутствуют противопоказания, а за счёт мобильности устройства диагностику можно провести вне клиники.
Минусы процедуры:
К минусам процедуры можно отнести такие моменты, как:
- непродолжительная запись;
- отсутствие возможности записать шумы в работе сердца;
- невозможность проведения диагностики порока сердца и различных опухолей;
- чтобы получить достоверные данные, следует проводить процедуру в состоянии покоя или же при нагрузке.
Электрокардиограмма
Сердце – это наш «электродвигатель». Электрические импульсы формируются в специальной группе клеток в предсердиях. Они заставляют отделы сердца сокращаться. ЭКГ – это запись электрической активности сердца в виде кривой. Чтобы снять показания ЭКГ, на ваше тело накладывают электроды. Для увеличения проходимости электрического тока места под электродами врач-диагност смазывает специальным гелем. Сама процедура длится несколько минут. Проводят исследование обычно в положении покоя лежа или сидя. Есть разновидности ЭКГ: исследование под нагрузкой, суточный мониторинг ЭКГ по Холперу.
Что показывает ЭКГ?
- Нарушение ритма сердцебиения: бради- и тахикардию, экстрасистолию, фибрилляцию предсердий.
- Ишемию миокарада.
- Неправильное проведение импульсов или блокаду.
Недостатком ЭКГ можно считать то, что исследование покажет те нарушения в работе сердца, которые влияют на его работу в момент записи. Не редки для ЭКГ ложноположительные результаты. Если у врача возникают сомнения в достоверности ЭКГ, то он назначает дополнительно УЗИ сердца.
Показания для проведения ЭКГ
Кардиолог назначает электрокардиограмму по показаниям:
- нарушения ритма сердцебиения;
- гипертония;
- инфекция, воспаление или другие патологии сердца;
- злоупотребление алкоголем и курением;
- беременность;
- повышенный уровень холестерина в крови;
- перенесенная ангина;
- повышенные требования к здоровью по профессии для летчиков, водителей, военных, спортсменов и т.д.
Врачи назначают ЭКГ 80 % больных, которые поступают на стационарное лечение. Противопоказаний к исследованию нет. Сейчас снять электрокардиограмму можно даже вне больницы. Например, в аптеке или в тренажерном зале.
Помните! Если вы почувствовали малейший дискомфорт или боли в области сердца – то это повод обратиться к врачу. Берегите сердце и будьте здоровы!
Нормальный уровень глюкозы у здорового человека
Жизненно важный маркер носит и иное название, предложенное в 18 веке физиологом К. Бернаром, – гликемия. Затем в ходе исследований рассчитали, какой должен быть сахар у здорового человека.
Потребление продуктов питания, психоэмоциональное напряжение, интенсивная деятельность способны стать причиной изменения молярной концентрации от 3,3 до 8,1.
Однако усредненное число не должно быть больше чисел, указанных для конкретных состояний. Если значение регулярно превышает допустимые границы, то это должно стать поводом для незамедлительного принятия мер.
Таблицы анализа натощак и с нагрузкой
Существует несколько способов выявления отклонений. Пожалуй, самым распространенным служит количественное исследование сахара в крови от нормы натощак. Оно предполагает взятие материала для измерения углевода через 1/3 или ½ часть суток после потребления любой еды. Примерно за сутки рекомендуется прекратить потребление табака, спиртосодержащих жидкостей, острых блюд.
Таблица 1. Сколько сахара в крови должно быть у здорового человека и при отклонениях (8 и более часов без еды)
Осуществлять регулярное мониторирование путем самоконтроля рекомендуют при гипер- и гипогликемии различной тяжести. Определение нормы сахара вполне реально осуществлять самостоятельно натощак, путем взятия крови из пальца и исследования пробы в особом устройстве – глюкометре.
Для диагностики нарушения толерантности к углеводу, обнаружения ряда иных патологий эндокринолог может порекомендовать тест с нагрузкой (глюкозотолерантный). Для осуществления анализа крови на сахар с нагрузкой берут пробу натощак. Далее исследуемый потребляет 200 граммов подслащенной теплой воды за 3-5 минут. Измерение уровня производится повторно спустя 1 час, далее повторно через 2 часа с момента потребления раствора. Норма уровня сахара с нагрузкой по истечению указанного времени не должна превышать 7,8 ммоль/л. Значения, характерные для иных состояний, идентичны с показателями, указанными ниже.
Таблица 2. Норма и возможные отклонения сахара в крови, обнаруживаемые через 1-2 часа после еды
| Показатель (ммоль/л) | Характеристика |
|---|---|
| до 7,8 | Здоров |
| 7,8-11 | Нарушение переносимости глюкозы |
| более 11 | СД |
Постгликемический коэффициент Рафальского через 2 часа после еды
Характерной особенностью служит увеличение концентрации углевода после утоления голода. Уровень сахара в крови после еды растет постепенно и от 3,3-5,5 миллимоль на литр способен достичь 8,1. В этот момент человек чувствует сытость и прилив сил. Голод появляется из-за сокращения количества углевода. Уровень сахара в крови начинает стремительно снижаться через 2 часа после еды, и в норме организм через время снова «требует» пищи.
При повышенном уровне глюкозы чистый сахар должен быть исключен из рациона
Для диагностики ряда заболеваний немалую роль играет коэффициент Рафальского. Он представляет собой показатель, характеризующий активность инсулярного аппарата. Рассчитывается путем деления значения концентрации сахара в гипогликемической фазе спустя 120 минут от разовой глюкозной нагрузки на показатель содержания сахара в крови натощак. У здорового человека коэффициент не должен выходить за пределы 0,9-1,04. Если полученное число превышает допустимое, то это может говорить о патологиях печени, инсулярной недостаточности и пр.
У детей
Гипергликемия преимущественно регистрируется во взрослом возрасте, но вполне может быть обнаружена и у ребенка. К факторам риска относят генетическую предрасположенность, нарушения в эндокринной системе, обмена веществ и пр. Наличие вероятных предпосылок у малыша является основанием для забора материала на углевод даже в отсутствие каких-либо признаков заболевания.
Норма сахара в крови натощак для детей не имеет своих особенностей, остается в рамках, приемлемых для взрослых, и составляет 3,3-5,5 ммоль/л. В детском и пубертатном периодах наиболее часто обнаруживается диабет первого типа.
У женщин
Женщинам также следует знать гликемию, регистрируемую в отсутствии каких-либо отклонений. Нормальный уровень сахара в крови, исходя от сопутствующих факторов, составляет 3,3-8 ммоль/л. Если речь идет о результате, полученном после исследования пробы, взятой натощак, то максимальное количественное значение – 5,5 ммоль/л.
У мужчин
Показатель не имеет дифференциации по половому признаку. У мужчины без патологии, не потребляющего пищу 8 или более часов до взятия анализа, сахар в крови не может превышать значения 5,5 ммоль/л. Минимальный порог концентрации глюкозы также аналогичен женщинам и детям.
Синдром слабости синусового узла
Эта патология возраст не выбирает, однако предпочитает определенные условия:
- Поражения миокарда при ИБС и миокардитах;
- Интоксикацию лекарствами, которые больные подолгу принимают от аритмии или необоснованно повышают дозировку, что случается, если человек, считая, что он все знает о своей болезни, начинает лечиться самостоятельно, без участия врача;
- Инфаркт миокарда;
- Нарушение кровообращения различного происхождения.
Заподозрить синдром слабости синусового узла можно по характерным для него признакам:
- Выраженной упорной синусовой брадикардии, которая не реагирует на атропин и физическую нагрузку;
- Появлению (периодами) синоаурикулярной блокады, во время которой могут наблюдаться эктопические (несинусовые, замещающие) ритмы;
- Внезапным исчезновением нормального (синусового) ритма на очень короткий период и замещение его эктопическим на этот промежуток времени;
- Периодическим чередованиям брадикардии и тахикардии, которые называются «синдромом тахикардии-брадикардии».
Последствием синдрома дисфункции синусового узла является внезапное возникновение приступа Адамса-Морганьи-Стокса и асистолия (остановка сердечной деятельности).
Медикаментозное лечение этого синдрома сводится к применению атропина, изадрина, препаратов белладонны. Однако, учитывая, что эффект от консервативного лечения, как правило, небольшой, больным показана имплантация постоянного кардиостимулятора.
Атриовентрикулярная (АВ) блокада — нарушение проведения возбуждения в желудочки из предсердий, с задержкой или прекращением проведения импульса. Она зачастую является спутницей воспалительных и дегенеративных процессов, происходящих в сердечной мышце, инфаркта миокарда или кардиосклероза. Повышенный тонус блуждающего нерва тоже играет определенную роль в формировании атриовентрикулярной блокады.
Атриовентрикулярная блокада, являясь последствием органических поражений сердца, сама дает еще худшие осложнения, в результате которых значительно возрастает опасность летального исхода. Если атриовентрикулярная блокада 1 ст. лечится путем воздействия на основное заболевание, то АВ блокада может переходить в полную, что нарушает кровоснабжение жизненно важных органов, которое приводит к развитию сердечной недостаточности. А это уже плохое последствие, поэтому лечение откладывать нельзя, больного госпитализируют и назначают препараты, стимулирующие сердечную деятельность в инъекционных растворах с постоянным наблюдением за состоянием пациента. Если брадикардия резко выраженная, отмечается тяжелая сердечная недостаточность, больному в экстренном порядке имплантируют искусственный водитель ритма.
Автор статьи
Диденко Максим Викторович
Cердечно-сосудистый хирург высшей категории; заведующий отделением хирургической аритмологии Военно-Медицинской академии, д.м.н.
Стаж работы : c 2000 года, 20 лет
Стандартные (двухполюсные) отведения ЭКГ
Регистрация стандартных отведений от конечностей проводится при попарном подключении электродов:
- I стандартное отведение — левая рука (+) и правая рука (-);
- II стандартное отведение — левая нога(+) и правая рука (-);
- III стандартное отведение — левая нога (+) и левая нога (-).
Электроды накладываются на левой руке, правой руке и левой ноге (смотрите маркировку на рисунке). На правую ногу накладывается 4-й электрод для подключения к заземляющему проводу.
Усиленные однополюсные отведения от конечностей
Однополюсные отведения характеризуются наличием только одного активного — положительного — электрода, отрицательный электрод индифферентен и представляет собой «объединенный электрод Гольберга», который образуется при соединении через дополнительное сопротивление двух конечностей.
Усиленные однополюсные отведения имеют следующие обозначения:
- aVR — отведение от правой руки;
- aVL — от левой руки;
- aVF — от левой ноги.
Грудные отведения
Грудные отведения в ЭКГ являются однополюсными. Активный электрод присоединяется к положительному полюсу электрокардиографа, а объединенный от конечностей тройной индифферентный электрод — к отрицательному полюсу аппарата. Грудные отведения принято обозначать буквой V:
- V1 — активный электрод располагают в IV межреберье у правого края грудины;
- V2 — в IV межреберье у левого края грудины;
- V3 — между IV и V межреберьями по левой окологрудинной линии;
- V4 — в V межреберье по левой среднеключичной линии;
- V5 — в V межреберье по передней подмышечной линии;
- V6 — и V межреберье по средней подмышечной линии.
Выбор усиления электрокардиографа
При подборе усиления каждого канала электрокардиографа необходимо, чтобы напряжение в 1 mV вызывало отклонение гальванометра и регистрирующей системы в 10 мм. В положении переключателя отведений «0» регулируют усиление аппарата и регистрируют калибровочный милливольт. При слишком большой амплитуде зубцов (1 mV = 5 мм) можно уменьшить усиление, при малой (1 mV = 15-20 мм) — увеличить.
Регистрация ЭКГ
Запись электрокардиограммы проводится при спокойном дыхании пациента. Сначала — в I, II, III стандартных отведениях, далее — в усиленных однополюсных отведениях от конечностей (aVR, aVL, aVF), затем — в грудных отведениях V1. V2, V3, V4, V5, V6. В каждом из отведений следует регистрировать не менее 4-х сердечных циклов.
Как можно заключить из представленного, при необходимых знаниях и навыках техника снятия ЭКГ не должна представлять для медицинской сестры никаких сложностей. Предлагаем для закрепления прочитанного посмотреть видео по теме:
Еще интересное на сайте:
| Tехника измерения артериального давления | Как посчитать пульс | Методы функциональной диагностики |
| Оказание помощи при инфаркте миокарда | Неотложная помощь при отеке легких | Оказание помощи при гипертоническом кризе |