О сердце
Содержание:
- Квалифицированная помощь при сердечной недостаточности в клинике CBCP
- Сердечная недостаточность 2 степени
- Хроническая сердечная недостаточность.
- Тяжесть ХСН
- Лечение симптомов сердечной недостаточности
- Печальные факты
- Стадии болезни
- Причины недуга
- Патогенез
- Классификация и степени ХСН
- Методы лечения
- Виды сердечной недостаточности
- Профилактика и лечение сердечной недостаточности
- Симптомы острой сердечной недостаточности
- Механизм развития ХСН
- Чем опасна ХСН?
- Симптомы хронической сердечной недостаточности
- Диагностика ХСН
Квалифицированная помощь при сердечной недостаточности в клинике CBCP
При малейших подозрениях на данное заболевание пройдите диагностику работы сердца и сосудов. Современные диагностические методы позволяют определить истинную причину заболевания, чтобы своевременно блокировать дальнейшее его развитие.
Клиника CBCP располагает новейшим оборудованием экспертного класса для диагностики всех видов данного заболевания. Опытные, квалифицированные кардиологи проконсультируют вас и дадут рекомендации, как лечить сердечную недостаточность.
Записывайтесь на прием прямо сейчас на сайте или в рабочее время по телефону: +7 (495) 640-57-56.
Сердечная недостаточность 2 степени
Если сердечная недостаточность 1 степени, не была вылечена, также был пропущен второй этап, недуг продолжает свое развитие и переходит в завершающую стадию второй степени. В этот период состояние пациента усугубляется, одышка беспокоит в положении лежа, сидя, при ходьбе. Появляются другие симптомы – увеличивается живот, появляется болезненность печени, отечность рук и ног. В грудной клетке больной ощущает сильную боль, начинается кашель с признаками кровохарканья. Сердечная недостаточность 2 степени, даже при наличии таких признаков болезни, еще поддается лечению. При грамотном подходе, облегчение может наступить на долгие месяцы.
Хроническая сердечная недостаточность.
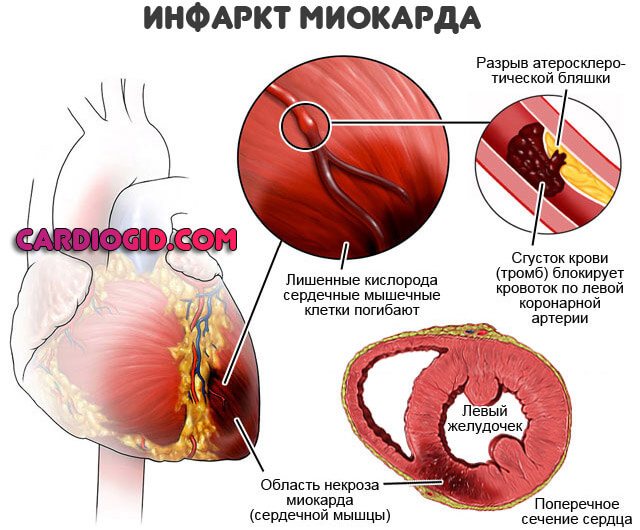
Данная форма сердечной недостаточности чаще всего является осложнением и следствием какого-то сердечно-сосудистого заболевания. Она является наиболее часто встречающейся и не редко протекает в бессимптомной форме длительное время. Любое заболевание сердца в конечном итоге приводит к снижению его сократительной функции. Обычно, хроническая сердечная недостаточность развивается на фоне инфаркт миокарда, ИБС, кардиомиопатии, артериальной гипертензии или пороков клапанов сердца.Как показывают статистические данные, именно не лечённая вовремя сердечная недостаточность становится чаще всего причиной смерти больных с заболеванием сердца.
Тяжесть ХСН
Для систематизации тяжести симптомов ХСН чаще всего используется классификация New York Heart Association (NYHA). Выделено 4 функциональных класса (ФК) больных:
- I ФК Есть заболевание сердца, но оно не ограничивает физическую активность человека. Умеренная физическая нагрузка не приводит к сильной усталости, сердцебиению, одышке и стенокардии;
- II ФК Болезнь сердца приводит к легкому ограничению физической активности. В покое симптомов не наблюдается. Обычная физическая активность приводит к усталости, сердцебиению, одышке или стенокардии;
- III ФК Заболевание сердца приводит значительно ограничивает физическую активность. В покое симптомов не наблюдается. Активность менее обычной вызывает сердцебиение, усталость, одышку или стенокардию;
- IV ФК Заболевание сердца вызывает тяжелое ограничение любой физической активности. Клиника сердечной недостаточности и стенокардия появляются в состоянии покоя. При любой активности симптомы усиливаются.
Смертность в течение года пациентов с ХСН III-IV ФК достигает 30%.
Лечение симптомов сердечной недостаточности
Лечение хронической сердечной недостаточности занимает немалое время, а многие препараты (диуретики, гликозиды, ингибиторы, бета-блокаторы) назначают пациенту пожизненно. В основном действие препаратов направлено на снятие симптомов болезни и облегчения пациенту жизни. В частности проводится лечение одышки при сердечной недостаточности, снимается отечность конечностей, нормализуется давление.
При остром течении болезни, кроме лекарств, применяют хирургические методы. Цель лечения – устранить причины, которые привели к заболеванию: сужение коронарной артерии, последствия инфаркта миокарда. При тяжелых патологических изменениях сердечных тканей пациенту имплантируют дефибриллятор.
Печальные факты
Между тем, прогноз СН неблагоприятен, если не сказать – фатален. При появлении некоторых первичных симптомов заболевания (например, отека легких) сразу же возникает угроза летального исхода. Данные статистики неутешительны – в течение 3-5 лет от сердечной недостаточности умирает 50% больных, а через 9 лет в живых остается лишь 0,2%, конечно, при условии, что при этом не проводилось соответствующее лечение заболевания.
Обычное медикаментозное лечение позволяет лишь поддерживать жизнь таких больных в состоянии глубокой инвалидности с частыми госпитализациями. Конечно, есть радикальный способ помочь им – пересадить новое сердце. Однако существенные ограничения для данного вмешательства (возрастной лимит, дороговизна операции, отсутствие достаточного количества донорских сердец) делает его нереальным для большинства страдающих СН. Сейчас начали говорить о новом, многообещающем методе восстановления одряхлевшей мышцы сердца, основанном на посадке так называемых «стволовых» клеток. Но, к сожалению, для практического использования – это дело довольно отдаленного будущего.
Стадии болезни
Существует несколько вариантов классификаций сердечной недостаточности по стадиям. Нью-Йоркская кардиологическая ассоциация предлагает деление ХСН на 4 функциональных класса:
- 1 ФК — отсутствие симптомов (одышки, сердцебиения, слабости) при физической нагрузке.
- 2 ФК — одышка и слабость возникают при умеренных физнагрузках. Устойчивость к нагрузкам снижается. В покое жалоб нет.
- 3 ФК — симптомы СН есть в покое, при выполнении незначительной физической нагрузки они усиливаются.
- 4 ФК — неспособность выполнить минимальную физическую нагрузку без усиления одышки, сердцебиения, слабости, которые есть и в покое.
Причины недуга
Поскольку сердечная недостаточность делится на две подгруппы, причины развития данной патологии, также отличаются. Острая форма развивается вследствие таких причин:
- Травмирования сердца.
- Нарушения в ритме работы главного органа.
- Недостаточное функционирование клапанов.
- Тампонада, инфаркт миокарда.
- Тромбоэмболия легочных артерий.
Хроническая форма сердечной недостаточности, может возникнуть вследствие таких причин:
- Пониженное артериальное давление.
- Ишемический недуг сердца в запущенной стадии.
- Нарушения в работе клапанов.
- Кардиосклероз.
Явными признаками, которые безошибочно указывают на хроническую форму, являются:
- Постоянная слабость.
- Отечность ног.
- Постоянный кашель.
- Одышка.
Кардиологи уверяют, что такой симптом, как отдышка, является одним из основных первых признаков сердечной недостаточности. С появлением отдышки, больной испытывает ее только при ходьбе и физических нагрузках. Затем с повышением активности заболевания, отдышка может проявляться даже в состоянии покоя и сна. Постоянный сухой кашель, который возникает у больных сердечной недостаточностью, сами пациенты редко связывают с сердечным недугом. Особенно у мужчин, кашель ассоциируется с курением. Женщины же, находят постоянному кашлю другие, более безобидные объяснения. Однако кардиологи настаивают, что при появлении данных симптомов, следует незамедлительно посетить врача и пройти обследования, которые помогут определить точную причину кашля и отдышки.
Отечность проявляется на нижних конечностях в конце дня. Поскольку в утренние часы отечности практически не наблюдается, многие приходят к выводу, что это симптом обыкновенной усталости. Однако, вслед за отечностью появляются и другие признаки, которые в большей мере беспокоят женщин. Это ломкость ногтей, выпадение волос, пигментные пятна на коже.
Постоянная слабость и нежелание делать повседневную работу, это также признаки сердечной недостаточности. Вследствие того, что мышцы не снабжаются кровью в достаточной мере, у мужчин и у женщин во время даже, не большой физической нагрузки, возникает чувство слабости. Человек быстро устает, у него возникает желание отдохнуть.
Патогенез
Патогенез ХСН является сложным многофакторным процессом, представляющим собой тесное сочетание проявлений воздействия на сердечно-сосудистую систему этиологического фактора (факторов) и мобилизации целого комплекса компенсаторных механизмов.
Ведущим патогенетическим звеном ХСН считается снижение сердечного выброса и/или повышения давления на путях притока крови в желудочек (желудочки) сердца, в результате нарушения опорожнения в систолу или наполнения в диастолу, что обусловливает развитие сердечной недостаточности преимущественно по систолическому или диастолическому варианту.
Если нарушилась диастола или нарушается выброс крови, то развивается застой крови позади отказавшего отдела сердца. В случае нарушения работы левого желудочка кровь задерживается в левом предсердии, что приводит к застойным явлениям в малом круге кровообращения, шунтированию потока крови, снижению альвеолокапиллярной диффузии газов и гипоксии. При недостаточном выбросе крови в аорту нарушается кровоток через почки, что приводит к увеличению выработки ангиотензина II, развивается внутриклубочковая гипертензия, которая в последующем обязательно приведет к альбуминурии. Происходит активация нейроэндокринной системы, два гормона этой системы являются ключевыми: натрийуретический пептид и ангиотензин II.
Активация ангиотензина II приводит к запуску множества каскадов нейрогуморальной регуляции:
- Ключевым моментом является взаимодействие с норадреналином, при увеличении его концентрации возникает тахикардия, при которой укорачивается диастола, что приводит к уменьшению кровотока в миокарде, который кровоснабжается во время диастолы.
- Увеличение концентрации альдостерона сопровождается депозицией коллагена в перивазальных пространствах коры головного мозга; накопление коллагена в миокарде делает его более жестким; отложения коллагена в почках приводят к отмиранию клубочков; избыток коллагена в мышцах понижает их устойчивость к физическим нагрузкам. Накопление коллагена в тканях кишечника приводит к синдрому мальабсорбции, у пациента развивается постоянное чувство голода, происходит утилизация собственного альбумина поперечнополосатой мускулатуры, что приводит к развитию кахексии.
- Увеличение концентрации вазопрессина приводит к изменению объема циркулирующей крови.
- Повышение активности эндотелина приводит к спазму микроциркуляторного русла, что усугубляет и замыкает этот «порочный круг».
В результате прогрессирования ХСН развивается истощение вазодилатирующей системы, что сопровождается превалированием вазоконстрикторных механизмов, активация которых нарастает по принципу «порочного круга». Эффекторы этих систем не только увеличивают гемодинамическую нагрузку на желудочек в результате задержки натрия и жидкости, возникновения периферической вазоконстрикции, но и оказывают прямое токсическое действие на миокард.
Помимо того, закономерным следствием нейрогуморальной активации является увеличение энергетических затрат миокарда, его потребность в кислороде, что еще больше усугубляет энергодефицит и ишемию сердечной мышцы.
В ответ на разнообразные патофизиологические факторы развивается ремоделирование структур миокарда, которое заключается в существенном переустройстве его структуры (от кардиомиоцита и тканей миокарда до камер сердца в целом).
Ремоделирование структур миокарда и камер сердца рассматривается как необходимый фундаментальный компонент развития ХСН, обусловливающий неуклонный характер ее прогрессирования.
Среди механизмов прогрессирования сердечной недостаточности рассматривают апоптоз кардиомиоцитов, в отличие от некроза подразумевается гибель кардиомиоцитов не от дефицита энергии и других биохимических нарушений, а в результате активизации особенных «рецепторов смерти» и запуска соответствующей генетической программы. В соответствии с современными представлениями, ведущая роль в развитии апоптоза отводится активизации специфическим протеазам – каспазам. Помимо того, выявлены иные индукторы апоптоза: цитокины (TNF-α), окислительный стресс, ангиотензин II, предсердный натрийуретический пептид, гипоксия, механическое растяжение.
Классификация и степени ХСН
При классификации патологии учитывается показатели возможности органа принимать кровь венозную и передавать в кровеносную систему артериальную, насыщенную клетками кислорода. Различают три типа сердечной недостаточности (СН):
- СН с сохраненной фракцией выброса левого желудочка (ЛЖ) сердца (СН-сФВ) ≥50%. У пациентов с нормальной ФВ, как правило нет дилатации ЛЖ, но вместо этого часто наблюдается утолщение стенки ЛЖ и/или расширение левого предсердия (ЛП), как признак повышенного давления наполнения.
- СН со сниженной систолической функцией ЛЖ < 40% (СН-нФВ). Поражение миокарда, при котором мышца не справляется с насосной функцией (не способна вытолкнуть определенный объем крови).
- СН со средней ФВ ЛЖ 40-49% (СН-срФВ). Фракция выброса не в пределах нормальных значений, но и нет значительного ее снижения.
В 1965 году Нью-Йоркская коалиция врачей-кардиологов (NYHA) разработала классификацию ХСН, состоящую из четырех групп (функциональных классов). У российских медиков существует отечественная методика подразделения ХСН на типы (Стражеско/Василенко), состоящая из трех групп патологии.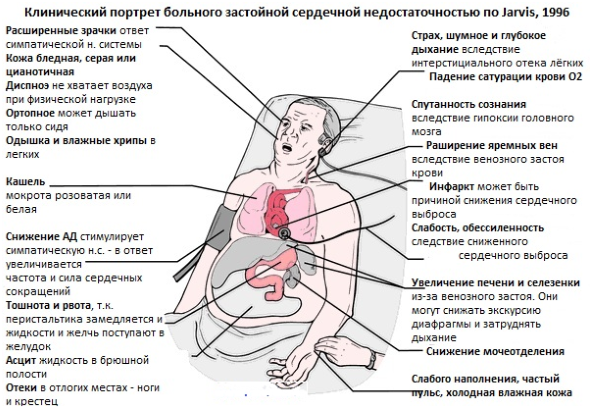
Клинически портрет больного застойной сердечной недостаточностью
В отличие от американских коллег российские врачи учитывают (помимо симптоматики болезни) степень скарификации (нарушения) гемодинамики, обмена веществ, индивидуальную чувствительность к проводимой терапии и иные диагностические показатели.
Российские кардиологи учитывают классификацию NYHA, поэтому при диагностике указывают показатели обоих методов:
| Классификация ХСН по функциональным классам и стадиям | NYHA (ФК) | Стражеско/Василенко (стадии) |
|---|---|---|
| 1/1ФК | Нет ограничений при физической нагрузке. Обычная физическая нагрузка не вызывает одышки, усталости или сердцебиения. |
Начальная, или скрытая недостаточность, которая проявляется в виде одышки и сердцебиения только при значительной физической нагрузке, ранее не вызывавшей её. В покое гемодинамика и функции органов не нарушены, трудоспособность несколько понижена. |
| 2А /2ФК | Легкое ограничение физической нагрузки. Комфортное самочувствие в покое, но обычная физическая нагрузка вызывает одышку, усталость, сердцебиение. |
Признаки недостаточности кровообращения в покое выражены умеренно, толерантность к физической нагрузке снижена. Имеются нарушения гемодинамики в большом или малом круге кровообращения, выраженность их умеренная. |
| 2Б/3ФК | Значительное ограничение физической нагрузки. Комфортное самочувствие в покое, но небольшая нагрузка вызывает одышку, усталость, сердцебиения. |
Выраженные признаки сердечной недостаточности в покое, тяжелые гемодинамические нарушения и в большом, и в малом круге кровообращения. |
| 3/4ФК | Неспособность выполнить любую физическую нагрузку без чувства дискомфорта. Симптомы могут присутствовать и в покое. При любой нагрузке дискомфорт усиливается. |
Конечная: диастолическая стадия с выраженными нарушениями гемодинамики, нарушениями обмена веществ и обратимыми изменениями в структуре органов и тканей. |
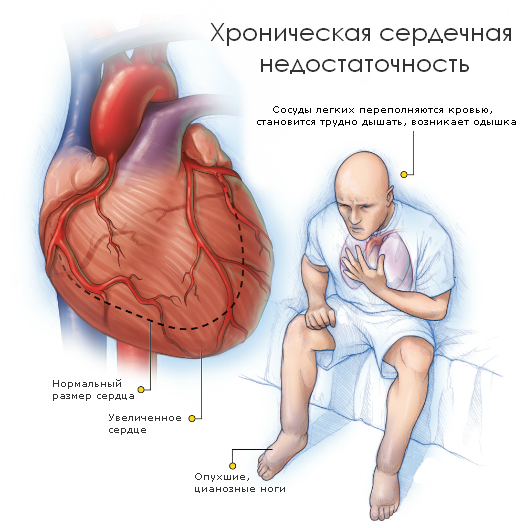
Хроническая сердечная недостаточность
Особенность сердечной недостаточности хронического типа состоит в его скрытых проявлениях. Патология развивается медленно, без ярких проявлений симптоматики. Велик риск не обнаружить вовремя сердечную недостаточность.
Часто медики отмечают случаи, когда пожилые люди с первой стадией патологии буквально за пару лет после определения диагноза переходят в терминальный уровень, когда терапия в подавляющем большинстве случаев уже бессильна.
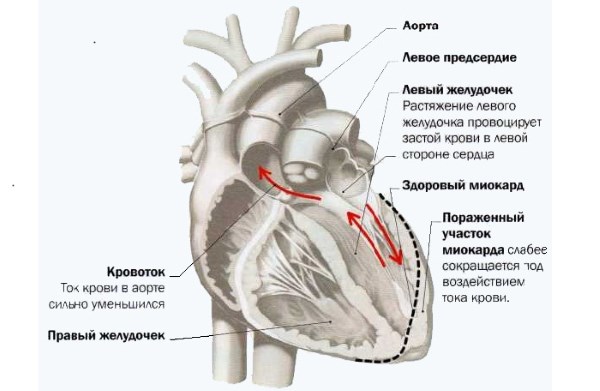
Сердце при поражении миокарда
Если в начальной степени ХСН (1 стадия) симптоматика трудноопределяема, то, начиная со второй степени развития болезни, пациент уже способен понять, что с организмом происходят нарушения. В случае появления настораживающих симптомов, особенно если они нарастают, необходимо незамедлительно посетить врача.
Методы лечения
В связи с относительно благоприятным прогнозом при бессимптомных аневризмах левого желудочка (ЛЖ), показания к хирургическому лечению у таких пациентов относительны. Тем не менее, у пациентов, которым показана хирургическая реваскуляризация миокарда (АКШ), в некоторых случаях необходимо выполнять хирургическое восстановление правильной формы левого желудочка.
Хирургическое лечение абсолютно показано пациентам, у которых в результате инфаркта миокарда появилась дисфункция ЛЖ с участками акинезии и дискинезии его стенок и закономерным увеличением объема ЛЖ: > 80 мл / м2 при сокращении и > 120 мл / м2 в момент расслабления, а также при угрозе разрыва аневризмы и в случае тромбоэмболического синдрома при тромбированных аневризмах.
При правильном профессиональном подходе, внимательном изучении функции ЛЖ по данным ЭхоКГ, оценке формы и локализации аневризмы, фракции выброса сокращающейся (уцелевшей) части ЛЖ – операция по устранению левожелудочковой аневризмы является вполне оправданной, так как впоследствии снижается напряжение в стенке ЛЖ, мышечные волокна вновь направляются в правильную сторону, возрастает систолическая и улучшается диастолическая функция ЛЖ.
Относительные противопоказания: крайне высокий риск анестезии, отсутствие «живого» миокарда за пределами аневризмы, низкий сердечный индекс.
При хирургическом лечении аневризмы ЛЖ выполняется стандартный доступ путем срединной стернотомии. Аппарат искусственного кровообращения подключается как для АКШ, для удобства устанавливается дренаж ЛЖ через правые легочные вены. После кардиоплегии участок аневризмы выглядит как белесая, фиброзная площадка, впалая в полость левого желудочка. Выполняется разрез аневризмы вдоль передней нисходящей артерии, отступая от нее не менее 1,5 см. Имеющийся в полости тромб удаляется, исключая оставление даже очень мелких фрагментов. Часто такие операции сопровождаются вмешательством на митральном клапане, а также шунтированием передней нисходящей артерии и других артерий при наличии показаний. Оценив объем резецированного участка приступают к ремоделированию и восстановлению геометрии ЛЖ. Методик для этого предложено много, ниже мы приведем основные из них. После завершения хирургических манипуляций на сердце, выполняется важный процесс изгнания воздуха из полостей сердца, следом к сердцу пускают кровоток, снимая зажим с аорты, и через пару минут происходит восстановление сердечной деятельности. Окончание сеанса искусственного кровообращения для оперированного ЛЖ может стать настоящим испытанием и потребовать применение до трех инотропных и вазопрессорных препаратов, а также внутриаортальной баллонной контрапульсации.
Виды сердечной недостаточности
Существует несколько классификаций этой болезни.
Классификация по типу течения:
Острая сердечная недостаточность (ОСН). Развивается стремительно (процесс может занимать как часы, так и минуты) на фоне инфаркта миокарда, миокардита, тяжелых аритмий и других острых состояний.
Недуг проявляется кардиогенным шоком, отеком легких, сердечной астмой. Любое проявление острой сердечной недостаточности является опасным для жизни и может окончиться летально.
Хроническая сердечная недостаточность (ХСН). Развитие болезни идет постепенно — недели и месяцы, иногда годы. Причиной ХСН могут стать ишемическая болезнь сердца, перенесенный инфаркт миокарда, аритмии и блокады сердца, артериальная гипертония, пороки сердца, анемия и др.
Хроническую сердечную недостаточность, в свою очередь, делят на 4 подвида:
1. Общее состояние практически в норме, однако при значительных физических усилиях появляются одышка и усиленное сердцебиение (чего ранее у человека не было).
2. Физическая активность частично снижается. При средних нагрузках (вроде быстрой ходьбы, подъема по лестнице) появляются одышка, неприятные ощущения в груди, другие начальные признаки ХСН.
3. Одышка и быстрая утомляемость появляется даже при слабых физических усилиях (ходьба, завязывание шнурков), однако в покое состояние стабилизируется.
4. Признаки сердечной недостаточности проявляются ярко даже в состоянии покоя.
Классификация по локализации патологического состояния:
левожелудочковая сердечная недостаточность — происходит застой крови в малом круге кровообращения (в легких);правожелудочковая СН — застой крови в большом круге кровообращения (отеки ног, гидроторакс, асцит);смешанная (тотальная) сердечная недостаточность — единовременный застойный процесс в обоих кругах кровообращения.
Классификация сердечной недостаточности по происхождению:
миокардиальная сердечная недостаточность (возникает при патологических изменениях миокарда);перегрузочная СН (развивается при перегрузке сердца, например при пороках сердца);комбинированная СН.
Также выделяют систолическую (нарушение сократительной функции сердца) и диастолическую (нарушение расслабления миокарда) сердечную недостаточность.
1
Рентгенография при сердечной недостаточности
2
Рентгенография при сердечной недостаточности
3
Рентгенография при сердечной недостаточности
Профилактика и лечение сердечной недостаточности
Основная профилактика сердечной недостаточности состоит в предотвращении (контроль АД, диета, физическая активность, поддержание оптимального веса), раннем выявлении и адекватной терапии провоцирующих ее развитие сердечно-сосудистых заболеваний.
В лечении сердечной недостаточности применяется комплексный подход.
Фармакотерапия включает в себя назначение препаратов для снижения АД, ингибиторов АПФ, диуретиков, бета блокаторов, сердечных гликозидов и т.д.
Немедикаментозная терапия — щадящая лечебная физкультура, сбалансированное питание с ограничением поваренной соли и жидкости, избегание стрессов и перегрузок.
При длительной и тяжелой сердечной недостаточности может потребоваться хирургическое лечение:
- коронарное шунтирование (восстановление кровотока в артериях сердца путем обхода места сужения коронарного сосуда с использованием сосудистых протезов);
- ангиопластика (механическое расширение суженного просвета коронарной артерии с помощью специальных устройств);
- хирургия клапанов сердца (использование механического или биологического протеза для реконструкции или полной замены дефектного сердечного клапана);
- имплантация ресинхронизирующих устройств (вживление специальных приборов, которые помогают работать сердцу в правильном режиме);
- имплантация аппаратов вспомогательного кровообращения (искусственных желудочков сердца);
- трансплантация сердца и другие кардиохирургические операции.
Симптомы острой сердечной недостаточности
Симптомы нарастают быстро и даже стремительно. Патологические изменения происходят в разных желудочках сердца, поэтому выделяют следующие симптомы сердечной недостаточности.
При поражении правого желудочка:
- набухают вены на шее;
- синеют пальцы, уши, кончик носа;
- конечности отекают;
- увеличивается печень, а кожа слегка желтеет.
- При недостаточности левого желудочка:
- развивается одышка, удушье;
- приступы кашля сопровождаются выделением мокроты, пены;
- больной старается сесть на постели, спустив ноги;
- в легких слышатся влажные хрипы.
Общим симптомом является головокружение, потеря равновесия из-за резкого ухудшения кровоснабжения головного мозга. В ответ на уменьшение количества крови в сосудах стремительно развивается тахикардия. Также больной может ощущать тошноту.
Механизм развития ХСН
Все механизмы формирования ХСН можно разделить на две группы:
- увеличение нагрузки на сердце;
- нарушение способности сердца выполнять свою привычную работу.
Часто эти события представляют собой причинно-следственную связь. Повышение нагрузки становится причиной увеличения интенсивности сокращения сердца, потребности сердечной мышцы в кислороде, а мышечных волокон сердца – в объеме. Чтобы обеспечить движение крови по сосудам малого и большого кругов кровообращения, сердце работает на грани своих возможностей.
Большое значение в формировании систолической ХСН играет систолическая дисфункция — снижение способности сердца эффективно сокращаться. Левый желудочек при этом сокращается недостаточно: кровь попадает в аорту не в полном объеме и частично остается в камере сердца. Это приводит к увеличению камеры сердца во время расслабления органа, нарастанию нагрузки на желудочек и ослаблению сердечной мышцы.
При диастолической ХСН ухудшается кровенаполнение ЛЖ. Это приводит к повышению давления в соответствующем предсердии и застойным явлениям в легких (рис. 1).
Главным звеном патогенеза СН считается нарушение насосной функции сердца с последующими нарушениями кровообращения. Мобилизация компенсаторных возможностей сердца до определенного момента обеспечивает нормализацию кровообращения на ранних стадиях ХСН.
В дальнейшем прогрессировании патологии важную роль играет воздействие специфических биологически активных агентов на ткани организма, а также неадекватный иммунный ответ и развитие хронического системного воспаления. В связи с неэффективным кровообращением нарушаются функции других органов, в том числе почек — развивается хроническая почечная недостаточность.
Скорость ухудшения состояния при ХСН зависит от особенностей организма и времени, в течение которого он сможет компенсировать нарушения сердечной деятельности.
Чем опасна ХСН?
Сердечная недостаточность хронического типа представляет собой опасное заболевание, которое годами может протекать бессимптомно, но после «срыва» компенсаторных возможностей организма скорость развития патологии становится очень высокой.
Среди всех причин смерти пациентов с сердечно-сосудистыми болезнями лидирует именно сердечная недостаточность, составляя около 41% случаев.
Несмотря на то, что ХСН не приводит к неотложным состояниям сразу, длительное влияние недостаточности кровообращения на организм часто приводит к тяжелым последствиям.
Примерно у 45% пациентов с ХСН развивается внезапная сердечная смерть. Это считается главным летальным осложнением патологии, поскольку даже от инфарктов и инсультов умирает всего 2% людей с ХСН. Госпитальная летальность у пациентов с декомпенсированной хронической сердечной недостаточностью составляет 6,8%.
Каждый третий пациент с ХСН попадает в стационар для лечения, а каждый второй — погибает в течение 5 лет с момента определения диагноза.
У пациентов с ХСН нередко развиваются тромбозы в связи с венозным застоем. Это может привести к развитию смертельно опасной тромбоэмболии легочной артерии (ТЭЛА).
При этом из-за отсутствия четких симптомов пациенты с ХСН часто обращаются за медицинской помощью на поздних стадиях развития болезни. Это существенно затрудняет подбор терапии и профилактику осложнений.
Симптомы хронической сердечной недостаточности
Основные симптомы:
-
одышка в покое и при нагрузке,
-
отеки ног, голеней, стоп, передней брюшной стенки.
-
увеличение печени и болезненность в области правого подреберья.
-
снижение толерантности к физической нагрузке.
Классы ХСН
Согласно методике Нью-Йоркской кардиологической ассоциации выделяют 4 класса ХСН.
1 класс – имеются заболевания сердца, но они не ограничиваеют повседневную активность.
2 класс – заболевание сердца приводит к легкому ограничению физической активности. Симптомов в покое нет, обычная физическая активность вызывает усталость и одышку.
3 класс – значительное ограничение физической активности.
4 класс – ограничение любой физической активности появление симптомов в покое.
Определить класс сердечной недостаточности можно по опроснику ШОКС (шкала оценки клинического состояния больного) в модификации Мареева В.Ю. Тот или иной класс ХСН выставляется в зависимости от количества баллов, которые присваиваются по результатам ответов на вопросы опросника.
Диагностика ХСН
На первом приеме пациента врач проводит первичный осмотр: прослушивание сердца и измерение пульса. Важным фактором при диагностике ХСН является опрос больного о существующих заболеваниях, проводимых курсах терапии и приеме лекарственных препаратов.
Терапия при ХСН
У людей старшей возрастной категории многие состояние и заболевания могут имитировать ХСН схожей симптоматикой:
- одышка – частое явление при сердечной недостаточности, часто сопровождает патологии легких, проходящих с бронхоспазмами;
- отечность голеней провоцирует прием амлодипина (лекарство, снижающее артериальное давление), отечность исчезает после отмены препарата;
- симптоматика цирроза печени декомпенсированного типа схожа с проявлениями ХСН: желтушность кожных покровов, отечность, неполадки в работе органа.
- биохимический анализ сыворотки крови;
- исследование мочи и определение диуреза за сутки.
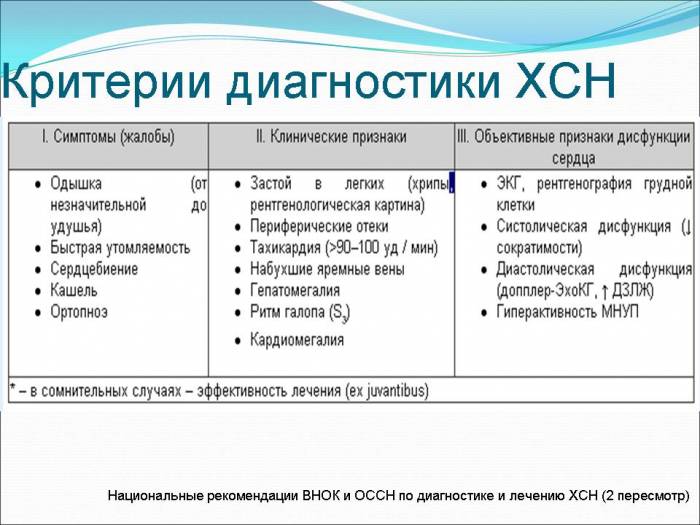
Критерии диагностики ХСН
При диагностике ХСН особенно важно изучение работы миокарда. Кардиолог дает направление на следующие инструментальные обследования:ЭКГ (электрокардиография)
Методика анализа и графического фиксирования электрополей, образующихся при сердечной деятельности. По возможности кардиолог проводит и расширенное обследование методом ЭКГ:
- холтеровское мониторирование, при котором пациент в течение суток носит прикрепленный к телу кардиорегистратор, работа миокарда ведется непрерывно;
- фонокардиографию для более точного определения шумов при работе сердца и его тонов.
ЭхоКГ (УЗИ сердца)
Инструментальные исследования ХСН
КТ (компьютерная томография). Безопасный метод исследования сердечной мышцы особенно важен при ХСН начальных стадий. КТ сердца выявляет патологии на ранних этапах развития. Пациент подвергается сканированию области сердца в течение 20-25 минут. Результатом становится трехмерное изображение сердечного органа в разных плоскостях и срезах.
Также кардиологи могут провести компьютерную томографию с использованием контраста – коронароангиография.МРТ (магнитно-резонансная томография). Один из точных методов определения качества работы сердечной мышцы и анализа состояния тканей миокарда. В результате обследования врач получает достоверные результаты об объеме сердца, размеров стенок органа и иных величин.

Лабораторные исследования ХСН
Степень ХСН на ранних этапах помогают определять и нагрузочное тестирование. Простейший способ предназначен для пожилых людей – им предлагается походить в быстром ритме 5-6 минут. Затем кардиолог замеряет пульс, давление и иные параметры сердечной деятельности.