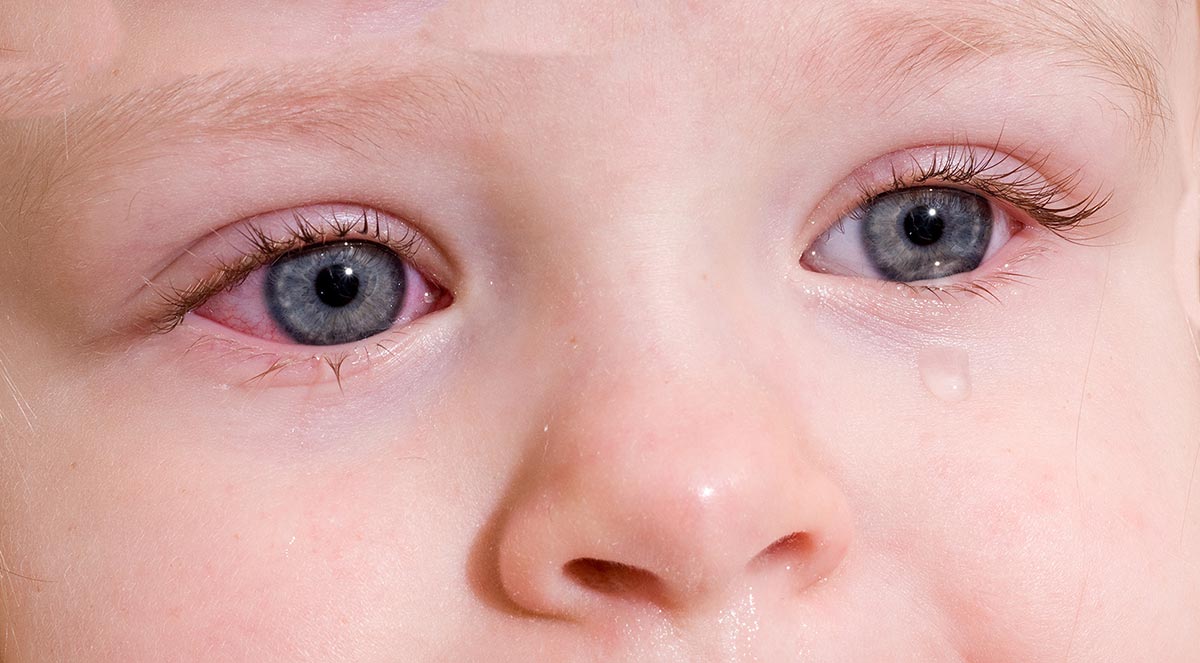
Дакриоцистит
Содержание:
- Мейбомиевый блефарит
- Осложнения при дакриоцистите
- Симптомы заболевания
- Восстановление после процедуры
- Цены
- Способы оплаты медицинских услуг «СМ-Клиника»
- Дакриоцистит у новорожденных
- Профилактика развития опущения века
- Наши врачи
- Прогноз опущения века
- Причины
- Лечение Дакриоцистита:
- Лечение мейбомита
- К каким докторам следует обращаться если у Вас Дакриоцистит:
- Лечение мейбомита
Мейбомиевый блефарит
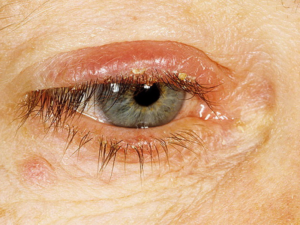
Среди офтальмологических заболеваний блефарит является самой распространенной болезнью. Наиболее подвержены этому заболеванию дети и люди, перешедшие сорокалетний рубеж. Пребывание детей в группе риска объясняется становлением иммунной системы.
Во втором случае, у людей имеются различные сопутствующие заболевания, которые вызывают сбои в защите иммунитета. Одной из форм блефарита является мейбомиевый, характеризующийся появлением на верхней части века или его ресничном краю небольших пузырьков.
Особенности заболевания
Веки выполняют важную функцию защиты глаз от механических повреждений. Внутренняя часть век содержит слизистые железы, которые через протоки равномерно распределяют слезу по поверхности глаза.
Специальные мейбомиевые железы, находящиеся в веках, вырабатывают жировой секрет, не дающий слезе быстро высыхать.
Изменение направления роста ресничек приводит к дискомфорту и возможности дополнительного инфицирования области глаза. Процесс заболевания начинается в острой форме и, как правило, длится не более недели. Однако при отсутствии лечения острая форма перерастает в хроническую, при которой воспалительные процессы продолжающиеся месяцами с периодическими обострениями.
Методы диагностики
В начальной стадии заболевание проявляется незначительными покраснениями на небольшом участке века, а медленно, вялотекущий воспалительный процесс приводит к тому, что болеющий не обращает внимания на патологию.
Чтобы не допустить перерастания болезни в хронический процесс, необходимо при первых признаках обратиться к офтальмологу. Врач проведет полноценный осмотр, изучит поверхность воспаленного века.
Для того чтобы исключить возможности бактериальной инфекции, проводят лабораторные исследования посевов из глаз.
Дополнительно назначают консультации у:
- дерматолога;
- эндокринолога;
- аллерголога.
Такие консультации необходимы, чтобы исключить возможность того, что симптомы, характерные для воспаления сальных желез век, являются признаками других заболеваний.
Кроме того, развитие мейбомиевого блефарита может провоцировать наличие у ребенка таких заболеваний как:
- болезни ЖКТ;
- хроническая анемия;
- болезни носоглотки и ротовой полости;
- авитаминоз.
Своевременное выявление этих болезней позволяет провести эффективное лечение.
Инструментальные методы лечения
Неплохой результат дает применение физиотерапевтических методов и облучение лучами Букки, которые представляют собой сверхмягкое рентгеновское излучение. Основным в излечении блефарита мейбомиевой формы методами преобразования электрической энергии в другие виды энергии (фитотерапия) являются:
- электрофорез, когда на воспаленные веки лекарственные вещества вводятся постоянным током, образовавшееся в верхнем слое кожного покрова ионное хранилище удерживает до 3-х недель лекарственное вещество;
- магнитотерапия — применение магнитного поля улучшает кровоснабжение, усиливает обменные процессы, воздействует как обезболивающее и успокаивающее;
- дарсонвализация — расширяет сосуды, улучшая кровоснабжение, снимает боль и неприятные ощущения;
- УВЧ – ультразвуковые колебания рассасывают инфильтраты, обладают противовоспалительным, обезболивающим действием, гипостабилизирующим действием;
- ультрафиолетовое облучение — оказывает обезболивающее бактерицидное и противовоспалительное воздействие, тонизирует и служит витаминно-образующим элементом.
Дополнительными факторами, способствующими быстрейшему излечению, является прием иммуностимулирующих средств и витаминов. Из народных средств эффективны ежедневные процедуры промывания глаз настоем черного и зеленого чая, примочки отварами лекарственных трав.
Осложнения при дакриоцистите
Несвоевременное лечение и долгое игнорирование болезни, зачастую, приводит к серьезным осложнениям. Непроходимость слезных каналов и большое скопление жидкости вызывает абсцесс или флегмону. Они, в свою очередь, благоприятно влияют на развитие осложнений в областях головного мозга. Хронический дакриоцистит может способствовать проявлению менингита или гнойного энцефалита.
При первых же признаках дакриоцистита необходимо снизить риск развития осложнений к минимуму. Также возможны осложнения перед полостной операцией на глазном яблоке, в случае неопределённого гнойного дакриоцистита.
Симптомы заболевания
Слезы необходимы для нормального функционирования органов зрения. Они увлажняют роговицу глаза, защищают от механических раздражителей, выполняют антибактериальную функцию.
Иногда слезы перестают течь, это первый признак непроходимости слезного канала. Лечение – один из способов справиться с проблемой и не допустить развития каналикулита. Иногда помогает массаж слезного канала.
Главные симптомы:
- болезненные и неприятные ощущения в области глаза;
- покраснение кожного покрова вокруг глаза;
- чувство сдавливания и распирания;
- вздутие кожного покрова;
- слезотечение;
- отек;
- проблемы со зрением;
- увеличенное выделение слизи, которая плохо пахнет;
- образование гноя;
- высокая температура тела;
- интоксикация организма.
Острая стадия дакриоцистита появляется воспалительным процессом затрагивающим один глаз. При хронической стадии слезной канал отекает, глаз краснеет и увеличивается количество слез.
Восстановление после процедуры
Период восстановления после вазотомии или турбинопластики занимает примерно одну-две недели. Для ускорения восстановления доктор назначает специальное лечение. Полезны физиотерапевтические процедуры.
Первые результаты будут заметны через неделю, у большинства пациентов нормальное дыхание восстанавливается через 10-14 дней.
Современные малоинвазивные методики лечения хронического ринита способны решить проблему стойкой заложенности носа и зависимости от сосудосуживающих капель быстро, эффективно, безопасно и абсолютно безболезненно.
Чтобы узнать больше об операции, запишитесь на прием к ЛОР-хирургу медицинского центра “СМ-Клиника”. Доктор подберет для вас оптимальный объем хирургического вмешательства для достижения стойкого свободного носового дыхания.
Цены
| Наименование услуги (прайс неполный) | Цена (руб.) | В рассрочку (руб.) |
|---|
| Консультация хирурга по операции (АКЦИЯ) | — |
| Вазотомия нижних носовых раковин | 14000 | от 1399 |
* Ознакомиться подробнее с условиями можно здесь — Лечение в кредит или рассрочку.
Способы оплаты медицинских услуг «СМ-Клиника»
Оплачивать услуги клиники можно любым удобным способом, в том числе наличными средствами, с помощью банковских карт основных платежных систем, а также с помощью карт рассрочки «Совесть» или «Халва»:
Запись на прием
Уточните дополнительную информацию по телефону +7 (812) 435 55 55 или заполните форму online — администратор свяжется с Вами для подтверждения записи.
«СМ-Клиника» гарантирует полную конфиденциальность Вашего обращения.
Дакриоцистит у новорожденных
В офтальмологии воспаление слезного мешка у новорожденных принято выделять в особую форму заболевания. Основной причиной его развития является нарушение правильного процесса внутриутробного развития структур глаза.
До появления на свет слезный канал малыша заполнен особой массой слизисто-желатинозного характера, а его выходы закрывает мембранная перепонка. К моменту родов слезный канал обычно очищается от заполняющих его масс. Мембранная перепонка разрывается в момент первого вдоха новорожденного. Однако у небольшой части детей (от 1 до 7%) разрыва перепонки не происходит и слезный канал оказывается закупоренным.
Обострение воспалительного процесса, без оказания своевременной медицинской помощи способно привести к быстрому развитию флегмоны слезного мешка. У ребенка в области проекции слезного мешка появляется выраженный отек, повышается температура тела. В общем анализе крови выявляют повышение количества лейкоцитов (лейкоцитоз) и увеличенную СОЭ. Опасность флегмоны заключается в том, что она может вскрыться не только наружу, но и вовнутрь. В последнем случае гнойные массы проникают в полость черепа, что может привести к развитию потенциально опасных для жизни малыша заболеваний (гнойный менингит, абсцесс мозга и т.д.).
Другой опасностью дакриоцистита новорожденных является то, что воспаленный слезный мешок таит в себе угрозу развития гнойный язв роговицы, способных стать причиной слепоты ребенка.
Профилактика развития опущения века
Важным моментом в профилактике опущения века является своевременное лечение любых заболеваний, которые могут спровоцировать данную патологию. К примеру, невриты лицевых нервов необходимо безотлагательно лечить у невролога, а возможность опущения век после инъекций ботокса следует обязательно обсудить с проводящим манипуляцию специалистом.
Если вы замечаете слабость век, связанную с возрастными изменениями, то здесь вам могут помочь косметические и народные средства. Методы профилактики включают в себя использование подтягивающих масок, масел и массажных процедур.
Массаж кожи век следует проводить при опущенных веках. Перед процедурой веки можно протереть лосьоном, чтобы удалить сальные чешуйки и открыть выводящие протоки сальных желез. Массажируют при помощи ватного тампона или диска, пропитанного антисептическим раствором или специальной мазью. Используют поглаживание с легким надавливанием, проводя круговые и прямолинейные движения, направляясь от внутреннего угла глаза к внешнему углу. Можно слегка поколачивать веки подушечками пальцев.
Существует специальная гимнастика при слабости глазных мышц.
Исходное положение – стоя, сидя или лежа.
- Смотрим по направлению вверх, не поднимая головы, затем резко вниз. Повторяем движения 6-8 раз.
- Смотрим кверху и вправо, потом по диагонали книзу и влево. Повторяем движения 6-8 раз.
- Смотрим кверху и влево, потом книзу и вправо. Повторяем движения 6-8 раз.
- Смотрим максимально влево, потом максимально вправо. Повторяем движения 6-8 раз.
- Вытягиваем руку вперед, держим её прямо. Смотрим на кончик указательного пальца и постепенно приближаем его, не прекращая смотреть до тех пор, пока картинка не начнет «двоиться». Повторяем движения 6-8 раз.
- Кладем указательный палец на переносицу. Переводим взгляд на палец попеременно правым и левым глазом. Повторяем 10-12 раз.
- Двигаем глазами по кругу вправо и влево. Повторяем движения 6-8 раз.
- Быстро моргаем на протяжении 15 секунд. Повторяем моргания до 4 раз.
- Крепко зажмуриваемся на 5 секунд, потом резко открываем глаза также на 5 секунд. Повторяем 10 раз.
- Закрываем глаза и массируем веки пальцем по кругу на протяжении 1 минуты.
- Переводим взгляд с ближайшей точки на дальнюю и наоборот.
Движения глазным яблоком во время упражнений должны быть максимально широкими, но не до боли. Двигательный темп можно со временем усложнять. Длительность такой профилактики – минимум 3 месяца.
Стоит отметить, что при миастении и миопатии подобные упражнения противопоказаны, так как способствуют усугублению опущения века вследствие «истощения» мышцы. Поэтому, прежде чем заниматься любым способом лечения, необходимо проконсультироваться со специалистом.
Наши врачи
Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием
Смирнова Наталья Валерьевна
Специалист по лечению боли, невролог
Стаж 8 лет
Записаться на прием
Засов Евгений Юрьевич
Специалист по лечению боли, невролог
Стаж 6 лет
Записаться на прием
Панков Александр Ростиславович
Врач-невролог
Стаж 40 лет
Записаться на прием
Полонская Наталия Михайловна
Врач — невролог
Стаж 18 лет
Записаться на прием
Моисеева Ирина Владимировна
Специалист по лечению боли, невролог
Стаж 16 лет
Записаться на прием
Прогноз опущения века
Как правило, птоз требует либо лечения заболевания, вызвавшего его, либо чисто косметической коррекции, либо и того, и другого.
При лечении с косметической целью прогноз благоприятный. Если хирургическое лечение проводилось ребенку, то за ним наблюдают периодически весь период его роста.
При миастении подбор адекватной терапии или полное излечение от миастении позволяет устранить птоз. За исключением случаев, когда из-за длительного опущения века произошло перерастяжение сухожилия мышцы — тогда дефект становится чисто косметическим и устраняется операционно.
Во всех остальных случаях неврологической патологии (синкинезии, невропатии, паралич лицевого нерва, миопатии) прогноз целиком зависит от исходного заболевания и прогнозов его лечения.
Причины
Заболевания слезной железы могут быть врожденными и приобретенными, возникшими в результате каких-либо воспалительных заболеваний, опухолей или травм:
- Острое воспаление слезной железы (острый дакриоаденит) чаще всего развивается на фоне эпидемического паротита (свинки) у детей, реже — другого инфекционного заболевания (гриппа, пневмонии, скарлатины, брюшного тифа и т.д.).
- Хронический дакриоаденит возникает при некоторых заболеваниях крови, при сифилисе, туберкулезе.
- Синдром Шегрена («сухой синдром»), характеризующийся поражением слезных и слюнных желез, имеет аутоиммунный характер и может наблюдаться при системных заболеваниях соединительной ткани.
- К врожденным заболеваниям отсятся гипоплазия (недоразвитие), аплазия (отсутствие) и гипертрофия (увеличение размеров) слезной железы.
Заболевания слезоотводящих путей могут быть врожденными (аномалии развития) и приобретенными, связанными с поражением нервов, инфекционными заболеваниями, опухолями, воспалительными заболеваниями глаз (конъюнктивит и др.) и носа; аутоиммунным поражением (синдром Шегрена). Также причиной нарушения оттока слезы могут стать инородные тела (например, ресницы).
Каналикулит (воспаление слезного канальца) чаще всего имеет грибковый характер, но иногда развивается вследствие внедрения инородного тела. Также он может осложнять течение хронического конъюнктивита.
Дакриоцистит (воспаление слезного мешка) обычно возникает при нарушениях оттока слезы, причиной которого бывают сужения и заращения носослезного канала (врожденные или приобретенные, например, в результате воспаления). При этом слезная жидкость застаивается в слезном мешке, и создаются условия для развития инфекции в слезном мешке. Поскольку нарушение оттока слезы бывает постоянным, дакриоцистит часто приобретает хроническое течение.
Дакриоцистит (воспаление слезного мешка) могут спровоцировать: травмы, заболевания носа и околоносовых пазух, снижение иммунитета, сахарный диабет, профессиональные вредности, резкие колебания температуры окружающего воздуха и т.д
Важной причиной развития дакриоцистита служат патологические процессы в полости носа и околоносовых пазухах. Иногда причиной нарушения проходимости носослезного протока бывает повреждение его при травме, нередко хирургической (при пункции верхнечелюстной пазухи, гайморотомии)
Лечение Дакриоцистита:
Лечение хронических воспалительных заболеваний полости носа и придаточных пазух.
Лечение хронического дакриоцистита хирургическое — дакриоцисториностомия. Экстирпацию слезного мешка производят только в исключительных случаях (у лиц преклонного возраста, при значительной деформации слезного мешка после травмы). При остром дакриоцистите назначают внутримышечные инъекции бензилпенициллина натриевой соли по 300 000 ЕД 3-4 раза в сутки либо внутрь тетрациклин по 100 000 ЕД с нистатином по 0,1 г 4 раза в день, биомицин по 100 000 ЕД 4 раза в день, сульфадимезин по 1 г 4 раза в день или другие сульфаниламиды. Местно: УВЧ-терапия, соллюкс, кварц, горячие припарки, согревающие компрессы. При сформировавшемся абсцессе его вскрывают через кожу с дренированием полости абсцесса, а после стихания острых воспалительных явлений производят дакриоцисториностомию.
У новорожденных при наличии дакриоцистита нужно попытаться выдавить содержимое слезного мешка по направлению к нижнему отверстию слезно-носового канала с целью разорвать пленку, закрывающую канал. Если однократного выдавливания недостаточно, то проводят систематические ежедневные выдавливания до полного излечения. Промывают также слезные пути 2% раствором борной кислоты, раствором натриевой соли бензилпенициллина (5000-10 000 ЕД в 1 мл), инсталляции 20% раствора сульфацила натрия 3-4 раза в день, 2% раствора колларгола 2-3 раза в день. При отсутствии эффекта производят зондирование тонким зондом через нижнюю слезную точку или ретроградно со стороны носа. В случае выделения гноя через слезную точку при надавливании на область слезного мешка зондирование не производят.
Прогноз при своевременном лечении благоприятный.
Лечение мейбомита
Для лечения мейбомита назначают химические препараты, физиотерапевтические процедуры и хирургические методы.
В первую очередь необходимо убрать причину воспалительного процесса – чаще всего это микроорганизмы, вирусы или клещи. Если воспаление возникает из-за аллергии, то необходимо избавится от контакта с аллергеном. Назначаются специальные препараты местного действия. Они выпускаются в форме мазей или капель, которые нужно закладывать или капать под .
Если воспалительный процесс вызван бактериями, то назначается тетрациклиновая или гентамициновая мазь. Если воспаление очень сильное, назначаются препараты на основе гидрокортизона, но эти средства имеют некоторые побочные эффекты. Если болезнь протекает в тяжелой форме, и сопровождается повышенной температурой, то назначаются системные антибиотики, которые принимаются внутрь.
При лечении мейбомита обязательно назначают специальные растворы для промывания век. Эту процедуру необходимо делать каждый раз перед применением капель или мазей. Для промывания глаз можно использовать раствор «Фурацилина». Также для того, чтобы убрать корочку гноя с края век, следует использовать рыбий жир.
Лечение острого мейбомита
Острая форма заболевания характеризуется стремительным развитием. Для того, чтобы она не перешла в хроническую, следует начинать лечение как можно быстрее.
Способы лечения острого мейбомита:
- применять капли для глаз как минимум три раза в день;
- на ночь закладывать мазь;
- смазывать воспаленное веко 70% раствором спирта трижды в день;
- применять сухое тепло и физиотерапевтические методы.
Лечение воспалительного процесса нижнего и верхнего века происходит одинаково. Во время лечения категорически запрещено использовать компрессы и примочки из различных отваров, а также ванночки для глаз.
Физиотерапевтические процедуры при лечении воспаления мейбомиевых желез
При необходимости офтальмолог может назначить различные процедуры при лечении воспаления мейбомиевых желез, которые ускорят выздоровление.
Магнитотерапия. С помощью специального аппарата на веко воздействуют магнитным полем. Благодаря такой процедуре в тканях восстанавливаются естественные биоритмы, что улучшает функциональность мейбомиевых желез через несколько сеансов.
Гелий-неоновая стимуляция лазером. Эта процедура позволяет снять воспаление, уменьшить болевые ощущения, ускорить регенерацию. Намного быстрее заживают вскрывшиеся гнойники. После использования лазерной процедуры риск развития осложнений снижается в разы.
Также офтальмолог может назначить курс ультрафиолетового облучения или УВЧ терапии (воздействие электромагнитного поля с высокой частотой колебаний).
Хирургический метод
Если гнойник не может вскрыться самостоятельно, продолжает увеличиваться, а лечение не дает ощутимых результатов, его вскрывают хирургическим путем. Эту процедуру осуществляют с помощью лазера под воздействием местной анестезии. Гнойник вскрывают со стороны конъюнктивы. Если после такого вмешательства образовываются грануляции, то их тоже удаляют хирургически.
Массаж век
С помощью специальных палочек, которые можно приобрести в аптеке, делают легкий массаж века. Эта процедура помогает вывести секрет, снять воспаление, и облегчить состояние больного. Прежде, чем начинать массаж, в глаз закапывают капли, которые оказывают обезболивающее действие.
Только офтальмолог может назначить эту процедуру, и показать, как правильно ее осуществлять. Лучше всего, если массаж будет происходить под присмотром врача. Категорически запрещается самостоятельно вскрывать гнойник, поскольку в этот момент можно занести в глаза инфекцию.
Народные средства
Часто причиной воспалительного процесса является контакт с аллергеном. Народные средства, особенно примочки и отвары трав не только не избавят от проблемы, но могут привести к ухудшению состояния. В теплой влажной среде создаются благоприятные условия для развития патогенных микроорганизмов. Даже если примочки посоветовал врач, а состояние начинает ухудшаться, от такого лечения необходимо отказаться.
К каким докторам следует обращаться если у Вас Дакриоцистит:
Офтальмолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Дакриоцистита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Лечение мейбомита
Основной и наиболее действенный метод лечения мейбомита — это гигиена век. Она включает в себя массаж век и тёплые компрессы (можно использовать тёплую кипячёную воду или гелевые подушки).
Несмотря на кажущуюся незначительность, данный метод лечения крайне важен ввиду своей незамысловатости и простоты. Утверждение о высокой эффективности этого метода недавно было подтверждено рандомизированным исследованием .
Считается, что компрессы и массаж положительно влияют на состояние мейбомиевых желёз, разогревая секрет и расплавляя его. Это объясняется особенностью температуры плавления мейбума у пациентов с мейбомитом: она равна 35ºC. У здоровых людей она составляет 31-32ºC .
Как показывает практика, регулярность компрессов и массажа у большинства пациентов оставляет желать лучшего. К тому же эти процедуры весьма неудобны и затратны по времени. Поэтому было разработано около 25 разных устройств, которые обладают тем же принципом: нагревают мейбум и воздействуют на железы с помощью вибрации. Однако ни один из них не сертифицирован в России.
Также для лечения мейбомита можно использовать препараты на основе чайного дерева, которые участвуют в уничтожении клещей рода Demodex. Хотя постоянного участия этих микроорганизмов в мейбомитах не было доказанного .
Другим способом воздействия на мейбомиевы железы является Intense pulsed light (IPL) — интенсивный импульсный свет. Эта методика позволяет бороться с расширенными, а также новообразованными патологическими сосудами области мейбомиевых желёз, которые выделяют медиаторы воспаления, поддерживающие мейбомит .
Также при мейбомите используют капли, стабилизирующие слёзную плёнку. Их задача — сделать слёзную плёнку крепкой и лёгкой. Эффективность капель описана в неоднократных систематических обзорах . Они стабилизируют и ослабляют симптомы за счёт уменьшения трения, увеличения поверхностно-активных веществ (ПАВ) в слёзной плёнке. Фактически они имитируют работу мейбума.
Гелеобразные формы капель, как правило, проигрывают в отношении имитации мейбомиевого секрета. Всё дело в том, что при моргании они превращаются в комок, который веки начинают «гонять» по конъюнктивальной полости. К тому же через гель сложно смотреть, так как он не такой тонкий, как вода или загущённая вода. Однако гели достаточно хорошо справляются с сухим кератоконъюнктивитом, который требует длительного нахождения препарата на глазной поверхности (например, при неполном смыкании век во время сна или при тяжёлых формах синдрома сухого глаза) .
Несмотря на то, что мейбомит не связан с бактериями определённого вида, было доказано, что местное и системное применение таких антибиотиков, как азитромицин, фузидиевая кислота, метронидазол, а также фторхинолоны, макролиды и тетрациклины, весьма эффективно. Механизм действия этих средств при мейбомите до конца не изучен, но считается, что они блокируют некоторые воспалительные факторы и медиаторы .
Также было отмечено, что азитроминцин восстанавливает состав мейбума до нормы. Вероятно, это происходит благодаря антилипазному фактору, разжижающему жир .
Помимо местного эффекта, производные тетрациклина (например, доксициклин) при системном применении предотвращает выработку свободных жирных кислот, что также стабилизирует мейбум.
Важно отметить, что применение антибиотиков при мейбомите не несёт в себе борьбу с бактериями, а также не является первым способом лечения. Они не рекомендуются детям младше 8 лет
Омега-3 добавки в пищу улучшают показатели стабильности слёзной плёнки, уменьшают симптоматику и тяжесть течения мейбомита. Это подтверждают неоднократные исследования, однако механизмы их воздействия доподлинно ещё не изучены .