Болит стопа сверху и очень больно ходить? лечение в москве
Содержание:
- Клинически значимая анатомия
- Боль при заболеваниях сустава
- Когда колено опухает и не болит
- Как облегчить боль при травмах и заболеваниях голеностопного сустава
- Причины болевого синдрома
- Почему возникают сильные боли в голеностопе?
- Симптоматика боли в голеностопном суставе
- Возможные причины боли в лодыжке
- Лечение повреждений связок голеностопного сустава
- Профилактические меры
- Лечение
- Возможные причины болевых ощущений
- Деформирующий остеоартроз голеностопного сустава: как появляется?
- Вопросы диагностики и лечения
- Лечение остеоартроза лучезапястного сустава
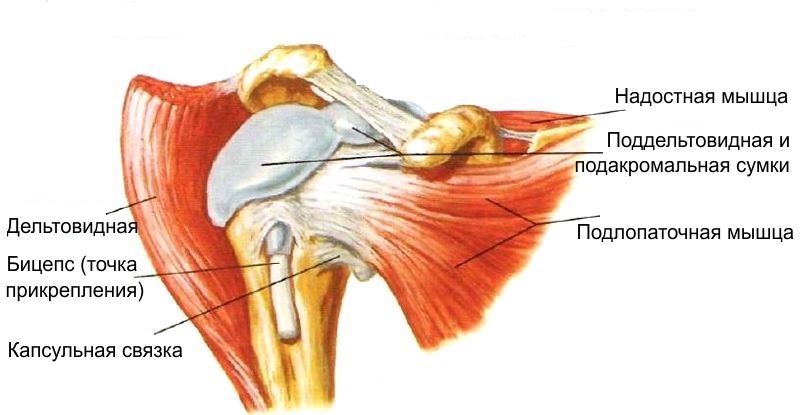
Клинически значимая анатомия
Анатомия коленного сустава
Коленный сустав состоит из двух основных суставов — пателлофеморального и тибиофеморального. Надколенник располагается в межмыщелковой ямке. Его суставная поверхность (задняя сторона) покрыта хрящом, который скользит по хрящу передней части бедренной кости (в межмыщелковой ямке). При этом движение сустава сопровождается минимальным сопротивлением за счет синовиальной жидкости, которая омывает суставные поверхности и вырабатывается синовиальной оболочкой и внутренней частью суставной капсулы. Также известно, что синовиальную жидкость генерируют некоторые суставные сумки. Капсула коленного сустава прикрепляется к краям хрящевой поверхности надколенника, поэтому только его суставная поверхность и межмыщелковая ямка бедренной кости находятся в контакте с синовиальной жидкостью.
Коллатеральные связки сливаются с капсулой и способствуют стабильности сустава. На передней поверхности надколенника между сухожилием надколенника (прикрепляется к коленной чашечке) и кожей имеется дополнительная сумка (препателлярная бурса), которая обычно не соприкасается с капсулой коленного сустава и обеспечивает лучшее скольжение сухожилия надколенника. На уровне бугристости большеберцовой кости имеется аналогичная сумка (инфрапателлярная бурса). При поражении коленного сустава эти сумки могут стать гиперпродуктивными. Возможно, с этим связано усиление боли в передней части колена.
Каждая связка обеспечивает поддержку и защиту коленного сустава, также эти связки косвенно усиливают друг друга. Существует две связки, которые больше всего связаны с пателлофеморальным суставом, — это две коллатеральные связки (латеральная и медиальная), потому что они сливаются с капсулой колена. Надмыщелково-пателлярные и мениско-пателлярные связки образуют медиальную и латеральную ретинакулярно-надколенниковую часть связочного комплекса, обеспечивающего медиальное и латеральное прикрепление сухожилия квадрицепса на уровне надколенника.
Боль при заболеваниях сустава
Артрит голеностопного сустава — это воспалительное заболевание, которое в основном поражает соединительнотканные элементы голеностопного сустава. Его ярким симптомом является утренняя скованность в пораженном суставе. При повреждении голеностопа появляется боль в ногах, которая усиливается при движении, особенно во второй половине ночи и утром. Кроме того обычно развивается припухлость в области лодыжки и щиколотки, температура в этой области может быть повышена.
Остеоартроз голеностопного сустава связан с дегенеративными изменениями суставного хряща и постепенным развитием остеофитов — костных выростов. Основной причиной этого заболевания является механическая перегрузка сустава, например, в силу излишнего веса или однообразной физической нагрузки. Когда нагрузка превышает функциональные возможности хряща, происходит его постепенное изнашивание и разрушение, недаром чаще всего остеоартроз развивается у людей после 50 лет. Боль в пораженном суставе обычно проявляется в движении, может сопровождаться хрустом, тугоподвижностью и припухлостью.

Когда колено опухает и не болит
Боль в коленном суставе, сопровождающаяся припухлостью, — серьезный симптом, который не следует оставлять без внимания. Это не тот случай, когда можно рассчитывать, что патология пройдет самостоятельно. К болям и отеку могут привести:
- Подагрическая форма артрита. Если колено опухло без ушиба и больно, есть вероятность, что это симптом воспалительного заболевания, характеризующегося попаданием в ткани переизбытка мочевой кислоты. Сильная боль ощущается и при комфортном положении ноги, а малейшее движение делает боль сильнее. Приступы усиливаются ночью, кожа становится сначала красной, затем приобретает синюшный оттенок.
- Ревматоидная разновидность артрита. Аутоиммунная болезнь, которая провоцирует разрушение суставов. Кроме того, что колено опухло без ушиба и горит, пациент может заметить, что утром суставы будут трудноподвижными, скованными — это неприятное ощущение обычно исчезает через полчаса-час.
- Артрит, природа которого инфекционная. Воспаление, вызванное попаданием внутрь разных бактерий-возбудителей. Это могут быть стафилококки, стрептококки, микобактерии туберкулеза. Симптоматика острого артрита выглядит так: колено опухло без ушиба, болит, температура повышается, появляется краснота.
- Остеоартроз. Колено не просто опухает, но утрачивает свою подвижность — движения сопровождаются щелчками и болевыми ощущениями. После долгой ходьбы или интенсивных физических нагрузок боль становится более выраженной.
- Болезнь Гоффа характеризуется воспалением жирового тела в суставе, которое не связано с инфекционными возбудителями. Основные симптомы — сильный отек, дискомфорт и боль при попытках согнуть ногу.
- Бурсит — распространенная патология характеризуется воспалением синовиальной сумки. Поставить предварительный диагноз можно и самостоятельно: при бурсите можно нащупать уплотнение, колено становится красным, отечным, при ходьбе боль становится более выраженной.
- Тендинит. Если колено опухло без ушиба, причиной может стать воспаление сухожилий, то есть, тендинит. На начальной стадии заболевания симптомы проявляются только при чрезмерных нагрузках, по мере развития воспаления, боль появляется и в состоянии покоя.
- Еще одна распространенная причина недомогания — менископатия. Симптомы этой патологии представлены нарушением прочности мениска, образованием кист, изменением структуры тканей. Отек сохраняется постоянно, а боль возникает при увеличении нагрузок.
Как видно, ответов на вопрос, почему распухло колено без ушиба и болит, масса. Самостоятельно определить диагноз невозможно — ошибки в этом вопросе могут привести к непоправимому вреду для здоровья. Поэтому с вопросом, что делать и чем лечить, если опухло колено без ушиба, стоит записываться на прием к опытным специалистам.
Как облегчить боль при травмах и заболеваниях голеностопного сустава
Один из самых неприятных для пациента симптомов, которые сопровождают травму или воспалительные заболевания голеностопа — это боль. Чтобы уменьшить болевой синдром можно применять наружные противовоспалительные нестероидные препараты. Одним из них является Аэртал крем, обладающий клинически установленной эффективностью при хорошей переносимости.
Действующее вещество крема Аэртал — ацеклофенак, который снимает воспаление вне зависимости от его причины, а также обладает местным обезболивающим эффектом. Аэртал крем успешно борется с симптомами воспаления — уменьшает развитие отека и эритемы. Для купирования боли и снятия воспаления в случае ушиба, растяжения или разрыва связок, сухожилий, мышц Аэртал
крем трижды в день наносят на область повреждения.
1 Корнилов Н.В., Грязнухин Э.Г. Травматология и ортопедия. Руководство для врачей в 4-х томах. Том 3. СПб.: Гиппократ, 2004. С.470.
2 Корнилов Н.В., Грязнухин Э.Г. Травматология и ортопедия. Руководство для врачей в 4-х томах. Том 3. СПб.: Гиппократ, 2004. Сс.470–483.
3 Болезни суставов : руководство для врачей / под ред. В. И. Мазурова. — СПб. : СпецЛит, 2008. Сс. 111–131.
4 Болезни суставов : руководство для врачей / под ред. В. И. Мазурова. — СПб. : СпецЛит, 2008. Сс. 247–253.
5 АЭРТАЛ (AIRTAL) инструкция по применению.
Причины болевого синдрома
Многолетние исследования и медицинская практика говорят о многообразии факторов, приводящих к болезненным ощущениям в стопе. Это могут быть:
- травмы;
- мышечная недостаточность;
- аутоимунные патологии;
- неудобная обувь;
- нехватка кальция;
- гигрома;
- неправильная анатомия.
Нельзя оставлять без внимания, если есть боль в стопе сверху или в других частях, припухлость, повышенная температура. Это может быть признаком серьезных сбоев в работе организма, способных привести к инвалидности.
Как правило, дискомфорт охватывает всю стопу, что усложняет диагностику и требует высокого врачебного мастерства. С жалобами следует обратиться к:
- ортопеду;
- травматологу;
- ревматологу.
Разумеется, узкие специалисты есть только в профильных клиниках. В поликлинике заболеваниями костей, хрящевой и суставной ткани ведает хирург.
Почему возникают сильные боли в голеностопе?
Сильные боли в голеностопе – это частая жалоба пациентов, поскольку на эту структуру постоянно ложится значительная нагрузка. Это происходит в процессе хождения или бега, и даже просто в моменты, когда человек стоит на месте.
Есть ряд причин, способных вызвать боли в этой структуре.
К факторам, повышающим риск развития болевого синдрома, относятся:
механические повреждения голеностопа и стопы (переломы, ушибы, вывихи, разрыв связочных структур, неловкие движения стопой, падения, прямые удары);
воспалительные патологические процессы, которые распространяются на суставные сумки и синовиальные капсулы (бурситы, синовиты);
дегенеративно-дистрофические патологии хрящей и костных структур (например, деформирующий артроз);
плоскостопие. Происходит перераспределение нагрузки: ее в большей степени получает голеностопный сустав;
аутоиммунные заболевания (например, системная красная волчанка);
ревматизм.
Симптоматика боли в голеностопном суставе
На начальной стадии заболевания боли в суставах голени проявляют себя только при повышенной двигательной активности или продолжительной ходьбы. С развитием патологии пациент отмечает повышенную утомляемость, а дискомфорт в области голени может проявлять себя даже во время ночного отдыха, когда нога полностью пребывает в состоянии покоя. Если не предпринять никаких мер по диагностике и лечению негативных проявлений, со временем в области поражений появляется выраженная припухлость, человек испытывает существенные затруднений при ходьбе.
Основными симптомами, указывающими на необходимость посетить кабинет врача для диагностики болезней голеностопного сустава, могут считаться:
Затруднения с опорой на больную конечность.
Появление стартовых болей при ходьбе.
Повышенная утомляемость.
Возникновение хруста, скрипа или щелчков при приседаниях.
Опухание и покраснение сустава в период обострения.
На фоне нестабильности сустава, люди с больным голеностопом чаще остальных могут подворачивать ногу, что рискует привести к растяжению или разрыву связок. На поздних стадиях болезни при отсутствии квалифицированного лечения пациент отмечает скованность движений, развитие деформации и вынужден постоянно терпеть ноющую боль в ноге.
Возможные причины боли в лодыжке
Чтобы ответить на вопрос, что делать, если опухла и болит лодыжка или косточка на ней, нужно сперва определить, почему это происходит.Если боль и отечность возникли только в одной лодыжке, причинами этого могут быть:
- поражение одного из суставов;
- патологии вен (тромбоз, варикоз);
- реакция на укус насекомого;
- эндокринные нарушения;
- травмы (например, щиколотка опухла при подвороте ноги);
- заболевания мочеполовой системы;
- и некоторые другие проблемы со здоровьем.
Причинами отека и болезненных ощущений в обеих ногах могут являться:
- множественные травмы;
- ношение неудобной обуви;
- гиподинамия;
- чрезмерный вес;
- беременность;
- прием некоторых лекарственных средств;
- аллергические реакции.
Наиболее часто болезненность в лодыжке появляется из-за травм и суставных патологий. На развитие заболевания указывают постоянный характер боли, появление посторонних звуков при движении ногой и длительная скованность сустава.Отек, покраснение кожи и болезненность в области лодыжки, большого пальца ноги или колена могут указывать на развитие 2-й стадии какого-либо суставного заболевания:
- артрита;
- артроза;
- подагры;
- и других.
Артроз и артрит поражают прежде всего хрящевую ткань. Для них характерны медленно нарастающая болезненность, появление хромоты или слабости в конечности. Пораженный сустав при движении начинает издавать щелкающие звуки или хрустеть. Нередко больные во время ходьбы стараются переносить вес на здоровую ногу. Эти заболевания поддаются успешному лечению на ранних стадиях. В это время разрушение сустава заходит еще не слишком далеко, так что можно с помощью терапевтических методов остановить развитие патологии и восстановить суставные ткани. В запущенных случаях нередко требуется хирургическое вмешательство.Отек и сильная боль могут возникнуть также из-за подагры. Для подагрических приступов характерны:
- резкое появление острой боли, обычно ночью;
- ощущение распирания и жжения в пораженном суставе;
- повышение температуры;
- интоксикация;
- головная боль.
При подагре наиболее часто страдают конечности, могут опухнуть лодыжка с внутренней стороны, большой палец ноги или вся ступня. Такой приступ длится несколько дней, затем болезнь на время перестает беспокоить человека, однако при отсутствии лечения приступы будут повторяться все чаще, а на коже могут появиться тофусы – небольшие шишки, содержащие кристаллы мочевой кислоты. Подагра связана с метаболическими нарушениями (развивается из-за скопления в организме избыточного количества мочевой кислоты) и разрушает хрящи и суставы, поэтому при подозрении на нее нужно сразу же посетить врача. Современные способы лечения дают возможность добиться при этом заболевании устойчивой ремиссии и избавиться от острых приступов.
Лечение повреждений связок голеностопного сустава
Лечение без операции
Так как ходьба после травмы может быть затруднена из-за отека и боли, возможно, придется использовать костыли некоторое время, обычно недолго – от 2 до 3 дней. При более тяжелых травмах может потребоваться использование фиксирующих стопу устройств, специальной обуви или шин. Для полного заживления связок голеностопного сустава, которое длится 4 – 6 недель, в большинстве случаев хватает данных мер. В это время для предотвращения контрактур необходимо выполнять специальные упражнения, которые способствуют улучшению нервно-мышечных связей между мышцами стопы и головным мозгом, поддержанию мышечной силы и подвижности.
Даже полный разрыв связок можно вылечить без операции в случае должной иммобилизации. При хронической патологии голеностопного сустава своевременная иммобилизация позволяет сохранить его функциональность, так как здоровый связочный аппарат позволяет стабилизировать сустав и сохранить нормальный объем движений в нем.
В зависимости от степени повреждения связок консервативное лечение может отличаться. Так, при 1-й степени тяжести рекомендуется щажение поврежденной конечности, охлаждение (обычный лед нужно использовать как можно быстрее от момента получения травмы – в течение 20-30 минут) и достаточная иммобилизация (с помощью тугой повязки, например). Кроме того, во время отдыха или сна рекомендуется держать стопы выше уровня тела. Комбинация данных способов позволяет значительно уменьшить отеки, боль, а также скорректировать нарушения функции нижних конечностей.
При травмах 2-й степени тяжести применяются те же самые методы лечения, однако в течение более длительного промежутка времени. Дополнительно также могут использоваться специальные шины для более качественной и длительной иммобилизации стопы и голеностопного сустава.
При тяжелых травмах (3-й степени) на поврежденную конечность накладывается гипс на 2 – 3 недели. Операция даже в этом случае требуется редко.
В период реабилитации для уменьшения отека, боли и предотвращения хронической патологии используются распространенные методы физиотерапии – ультразвук и электрическая стимуляция. Лечебная физкультура – активные и пассивные упражнения, направленные на разработку сустава – также важный элемент востановления после травмы. Если упражнения чересчур болезненны, можно попробовать снизить нагрузку путем выполнения их в воде. Сложность упражнений постепенно увеличивается в зависимости от степени восстановления – как только удается легко выполнить предыдущие, добавляются более сложные движения. Все это помогает своевременно восстановить силу мышц и диапазон движений в суставе.
В лечении повреждений связочного аппарата голеностопного сустава выделяют три основных периода:
- 1 период: механическое щажение конечности, борьба с отеком, тугое бинтование стопы и голени (длительность – 1 неделя);
- 2 период: постепенное восстановление объема движений, мышечной силы (длительность 1 –2 недели);
- 3 период: плавное возвращение к привычным нагрузкам, которые, однако, не провоцируют скручивание или чрезмерный разворот стопы (теннис, баскетбол, футбол – запрещены). Длительность периода от нескольких недель до месяца.
Для контроля боли, отека и воспаления в любом периоде, по назначению врача, могут быть использованы нестероидные противовоспалительные средства (НПВС).
Хирургическое лечение
Операция при травмах связок голеностопа применяется редко, лишь в случае, когда не удается достигнуть положительного эффекта с помощью консервативной терапии, когда сохраняется нестабильность в суставе после нескольких месяцев восстановительного лечения.
Существует несколько вариантов оперативного вмешательства при повреждениях связок стопы и голеностопа:
- Эндоскопическая хирургия (артроскопия). Хирург с помощью оптоволоконного прибора – артроскопа, введенного в полость сустава, под визуальным контролем исследует ее и исправляет обнаруженные дефекты.
- Реконструктивное вмешательство на связках. Целостность связок восстанавливается хирургическим путем – с помощью наложения швов или перемещения других связок и укрепления с их помощью голеностопного сустава.
Профилактические меры
Чтобы никогда не знать горестей с голеностопом, нужно лишь помнить о профилактических мерах. Это и упражнения для ахиллова сухожилия, и грамотно подобранная обувь, и сбалансированное питание:
- Проводить разминку голеностопа перед сложными физическими упражнениями.
- Грамотно качать икроножные мышцы, укрепляя тем самым конечность.
- Практиковать упражнение «выпрыгивание» – они обеспечат эластичность волокон.
- Практиковать упражнения, направленные на растяжку сухожилия.
- Употреблять достаточное количество белка, кальция и витамина D.
- Минимизировать в повседневной жизни каблуки и шпильки.
- Покупать анатомически правильную обувь, а именно с жестким задником.
Если вы испытываете боль и дискомфорт в зоне сухожилия, самолечение может сыграть с вами злую шутку – привести к хромоте либо хроническому воспалению. Центр восстановительной медицины предлагает вам консультацию грамотных травматологов-ортопедов, передовую методику лечения и индивидуальную реабилитацию.
Свободные, ничем не ограниченные движения – часть нашей полноценной жизни, поэтому любой тревожный сигнал – повод нам позвонить.
Узнать цены клиники вы может в прайсе либо по телефонам: +7 (8552) 78-09-35, +7 (953) 482-66-62.
Лечение
В связи с многочисленностью, разнородностью заболеваний, дающих болевой синдром, единой схемы лечения нет. Такие патологии, как артрит и артроз, лечат консервативно, прописывая обезболивающие, антивоспалительные и восстанавливающие хрящевую ткань препараты
Для избавления от подагры немаловажное значение, помимо лекарств, имеет специфическая диета
Травмы предполагают фиксацию конечности и щадящий двигательный режим.
Инфекционные патологии требуют курса антибиотиков.
Деформации лечат длительное время. Как правило, врачи пытаются обойтись терапевтическими методами, ортопедическими девайсами, физиотерапией и лечебной гимнастикой. В крайних случаях приходится делать операцию.
Если болят ступни ног сверху с боков или на подошве, причин огромное количество. Самостоятельное лечение недопустимо, ведь многие недуги имеют схожие симптомы, и ошибиться с диагнозом неспециалисту очень просто. Неправильный диагноз способен стать причиной инвалидности.
Мы специализируемся на лечении опорно-двигательного аппарата, даже при тяжелых стадиях заболеваний. Уже 10 лет помогаем тысячам пациентов избежать операции!
Наши врачи
Это сильнейшая команда экспертов, которая преподаёт на кафедре РУДН. Мы являемся клинической базой ведущих ВУЗов, где выпускаются лучшие врачи Москвы, уникальные специалисты России и зарубежья.
Стандарты
Экспертами и преподавателями нашей сети совместно с ведущими израильскими специалистами разработаны уникальные протоколы лечения на основе утвержденных медицинских стандартов Министерства Здравоохранения РФ.
Возможные причины болевых ощущений
Попытки самостоятельно избавиться от боли в своде стопы с внутренней стороны зачастую приводят лишь к ухудшению состояния. Для устранения неприятного симптома необходимо правильно установить причины болезненности, а с этим справится только врач.К появлению боли могут привести:
- воспалительные заболевания;
- механические повреждения;
- слабость связочного или суставного аппарата;
- дегенеративно-дистрофические патологии;
- разные виды деформации стопы;
- аутоиммунные отклонения;
- нарушения метаболизма;
- застарелые травмы;
- другие нарушения.
Возникновение или усиление боли в своде стопы с внутренней стороны нередко провоцируют следующие факторы:
- переохлаждение (в том числе ношение легкой обуви не по сезону);
- ношение неудобной обуви;
- избыточные спортивные нагрузки;
- гормональные сбои;
- наличие лишнего веса;
- гиподинамия;
- травмы;
- инфекции;
- несбалансированное питание (в том числе диеты для похудения);
- длительная усталость, недостаток сна;
- обезвоживание;
- обострение хронических болезней.
Если вы испытываете или недавно испытывали воздействие какого-либо из данных факторов, обязательно упомяните об этом на приеме у врача.
Деформирующий остеоартроз голеностопного сустава: как появляется?
Голеностопный сустав не обладает собственной сосудистой системой, поэтому при метаболических сбоях, которые вызваны старением, усиленными тренировками или другими факторами, нарушается и питание хрящевых тканей. Из-за нехватки «стройматериалов» и важных микроэлементов снижается внутриклеточный метаболизм, хрящ плохо и медленно восстанавливается, его основная структура постепенно меняется.
Хондроитин и глюкозамин синтезируются реже и в маленьких объемах, которых не хватает для поддержки и своевременного восстановления сустава. Отсюда – потеря эластичности, амортизационных свойств и прочности, формирование костных наростов. В дальнейшем, если запустить болезнь и не знать, как лечить остеохондроз голеностопного сустава, хрящ продолжит разрушаться.
На начальных этапах болезни симптомы остеоартроза голеностопного сустава беспокоят редко. Иногда появляется боль, но она проходит так же быстро, как и началась.
Факторы, которые могут спровоцировать ОГС:
-
Неправильное питание. Организму не хватает белка, жирных кислот и прочих необходимых веществ.
-
Неудобная обувь. Например, туфли на высоких каблуках.
-
Наследственность.
-
Возрастные изменения.
-
Повышенные спортивные нагрузки. К примеру, бокс или танцы. Также велик риск появления артроза при резком прекращении занятий спортом.
-
Лишний вес. Излишний вес существенно увеличивает давление на суставы.
-
Плоскостопие, высокий рост, врожденная дисплазия.
-
Сопутствующие заболевания, такие как диабет, гемофилия, остеохондральные расстройства или атеросклероз сосудов. Может возникать вследствие проблем с гормонами или щитовидкой. Особенно в зоне риска женщины в период климакса.
-
Малоподвижность. Дефицит ежедневной физической активности ослабляет мышцы, из-за чего ощутимо возрастает нагрузка на суставы.
-
Что еще потенциально влияет на развитие остеоартроза голеностопного сустава?
-
Переохлаждение ног. Например, мерзнут ноги из-за того, что обувь не соответствует сезону.
-
Ношение тяжестей. Особо часто артроз диагностируется у грузчиков.
-
Травмы в области голеностопа. Любые вывихи и переломы могут обусловить трещины в хрящевой ткани. Если не заметить микротравму и не вылечить вовремя, серьезных последствий и диагнозов не избежать.
Помимо этого, предпосылками послужат разная длина ног (из-за смещения нагрузки), поражение внутренних органов, деформация пальцев ног. Работа, которая предусматривает, что человек будет долго стоять в течение всего рабочего дня, тоже нередко становится отягчающим фактором наряду с ожирением.
Вопросы диагностики и лечения
Из всех перечисленных заболеваний и состояний непосредственно к компетенции врача-невролога относятся, по-видимому, лишь радикулит и функциональные боли в суставах. Остальные в большей степени соответствуют профилям ревматолога, хирурга, терапевта, ортопеда, эндокринолога, дерматовенеролога, гинеколога и иных специалистов. Тем не менее многие больные совершают свой первый визит именно к неврологу – потому что болит!
Здесь они полностью правы. Любой невролог с самого начала своей врачебной деятельности глубоко осознает такую ситуацию и постоянно, до окончания трудовой деятельности, совершенствует свои знания в области смежных медицинских специальностей. Поэтому он быстрее и точнее, чем любой иной специалист, проведет дифференциальную диагностику, определит причину болей в суставах и назначит адекватное лечение.
Лечение – это не только снятие болевых ощущений
Важно устранить первичное заболевание, саму причину боли. В нашем отделении неврологии имеются для этого все условия
Представлен широкий спектр методов лечения, среди которых применяются лечебные блокады, инфузионная терапия, карбокситерапия.
В заключение необходимо отметить следующее. Многие заболевания, сопровождающиеся болями в суставах, склонны к прогрессированию. Если их не лечить, это чревато необратимыми изменениями в суставах и стойкому нарушению их функции.
Не затягивайте визит к врачу!
Адрес нашей клиники: Санкт-Петербург, ул. Большая Разночинная, 27 м. Чкаловская
Лечение остеоартроза лучезапястного сустава
Лечебная стратегия подбирается врачом индивидуально для каждого случая, с учетом причин болезни, ее стадии, общего состояния здоровья пациента и прочего.
Стандартный подход к лечению артроза лучезапястного сустава 1-2 стадии включает:
- фармакотерапию;
- физиотерапию;
- лечебную гимнастику;
- здоровую диету и распорядок дня;
- соблюдение ортопедического режима.
На 3-й стадии обычно принимается решение об операции.
Лечение артроза лучезапястного сустава проходит постадийно. На первом этапе “гасится” острая симптоматика болезни — боль и воспаление. На втором требуется комплексное лечение. И третий подразумевает реабилитацию пациента для закрепления эффекта после основного курса.
Из-за трудностей в повседневных делах, вызванных дисфункцией сустава, физическому дискомфорту сопутствует психологический. Он может быть одним факторов развития депрессии, поэтому пациентам рекомендован визит к психологу и реабилитологу.
Примите к сведению, что остеоартроз лучезапястного сустава — хроническая болезнь, которая требует пожизненного соблюдения рекомендаций врача.
Фармакотерапия
В лечении артроза лучезапястного сустава применяются следующие фармакологические группы:
- негормональные противовоспалительные средства (НПВП, НПВС) — курсами до 21 дня;
- глюкокортикостероиды;
- хондропротекторы;
- сосудорасширяющие;
- миорелаксанты;
- витаминно-минеральные комплексы;
- при инфекционной природе заболевания — антибиотики
Они используются в виде таблеток и капсул, мазей, гелей, компрессов и внутрисуставных инъекций.
Самолечение артроза запястья руки может привести к ухудшению состояния и проблемам с ЖКТ. Перед использованием всех препаратов (кроме мазей и гелей для местного применения) необходима консультация врача.
Таблетки при остеоартрозе лучезапястного сустава
Для снятия воспаления, боли и жара при артрозе запястий рекомендованы такие таблетированные НПВП: диклофенак, целекоксиб, ибупрофен, пироксикам, кетопрофен, индометацин, мелоксикам, нимесулид, бутадион и другие.
Чтобы предотвратить дальнейшую дегенерацию хряща врач может назначить хондропротекторы: артракам, терафлекс, структум и другие.
В период реабилитации используют препараты для улучшения трофики тканей (пентоксифиллин, трентал) и расслабления мышц (мидокалм, тизалуд).
Если устранить боль при помощи таблеток не удается, к назначению присоединяют инъекции: метилпреднизолон, дипроспан, гидрокортизон.
Мази при остеоартрозе запястья
В качестве вспомогательных средств в лечении остеоартроза лучезапястного сустава широко применяются нестероидные мази и кремы для наружного применения. Например, фастум гель, долгит, вольтарен, диклак гель, кетопрофен. В этих лекарственных формах выпускают и хондропротекторы — артракам, структум, румалон.
Хирургическое лечение артроза лучезапястного сустава
Оперативное лечение артроза запястья руки показано при 3-й стадии болезни и в тех случаях, когда другие методы оказываются неэффективны.
Предпочтение отдается плазмолифтингу и эндопротезированию синовиальной жидкости — малоинвазивным манипуляциям. Они подразумевает инъекцию плазмы крови пациента или гипоаллергенных полимеров, выполняющих роль смазки, непосредственно в суставную сумку. Это помогает снять боль и воспаление, предупредить эрозию на срок до 24 месяцев.
Если этот подход не дает результата, возможно вживление пирокарбонового протеза, который имитирует хрящ. Он не крепится к проксимальным костям, а потому не расшатывается и может быть использован даже при сильном повреждении суставных поверхностей.
Если сохранить или протезировать сустав не представляется возможным, врачи прибегают к последнему средству ортопедической хирургии — парциальному артродезу с вживлением титановой пластины. При этой операции разрушенный сустав полностью обездвиживают. Так что пациента хотя бы не будут беспокоить постоянные боли и воспаление.
Физиотерапия при остеоартрозе запястья
Для снятия боли, улучшения микроциркуляции и подвижности при артрозе запястья применяются следующие методики:
- иглорефлексотерапия;
- мануальная терапия;
- лечебный, в т.ч. точечный массаж;
- постизометрическая релаксация;
- гирудотерапия;
- инфракрасная лазерная терапия;
- магнитотерапия;
- криотерапия;
- электрофорез;
- ультразвуковая терапия;
- электромиостимуляция;
- парафинотерапия;
- бальнеотерапия (лечебный грязи);
- другие.
Физиотерапевтическое лечение артроза лучезапястного сустава проводится курсами.