Симптомы, диагностика и лечение атеросклероза брюшной аорты
Содержание:
- Лечение и прогноз
- Диагностика
- Миокардитический кардиосклероз
- Аневризма брюшной аорты — основные методы диагностики:
- Особенности лечения
- Условия для диагностики
- Причины
- Первичный кардиосклероз
- Симптомы
- Классификация форм заболевания
- История развития метода
- Факторы риска ОАСНК
- Как развивается ОАСНК
- Наука марафонца или как бег влияет на сердечно-сосудистую систему
Лечение и прогноз
Если заболевание протекает в начальной стадии и неосложненной форме, до назначения медикаментов предписывается диета, призванная снизить концентрацию холестерина в крови. Если после этого наблюдаются высокие показатели, прописываются препараты следующих групп:
- Статины и фибраты. Помогают нормализовать собственную выработку липидов организмом.
- Секвестранты. Улучшают жировой обмен.
- Антиагреганты. Применяются в профилактических целях для предупреждения тромбоза. Улучшают свойства крови, принимаются длительно, вплоть до пожизненных сроков.
Положительный эффект достигается иммуносорбцией липопротеинов, которая помогает избежать преждевременной смерти от сердечно-сосудистых осложнений. Если аортальные стенки поражаются локально, принято планировать хирургическое вмешательство. Во время инструментального лечения часть сосуда удаляется, а на его место устанавливается синтетический имплантат. Также практикуется стентирование, когда требуется увеличить диаметр просвета канала.
Если патология обнаруживается на ранних стадиях, а лечение максимально корректно и комплексно, прогноз благоприятен. Даже в запущенных формах после хирургического удаления атеросклеротического участка сосуда наблюдаются заметные улучшения в состоянии больного. При отсутствии лечения велика вероятность смертельного исхода от сопутствующих осложнений.
Если Вами замечены признаки атеросклероз грудной аорты, лучше обратиться за медицинской помощью или пройти обследование на томографе с последующей консультацией у врача.
Статья размещена исключительно в познавательных целях, не служит научным материалом или профессиональным медицинским советом.
Источники информации по теме:
- Рекомендации ВНОК по современным представлениям и принципам лечения атеросклероза. — 2009.
- Клинические рекомендации по диагностике и лечению заболеваний аорты// Кардиология и сердечно-сосудистая хирургия. — №11(1). − 2018.
- Руководство по кардиологии/под ред. В. Н. Коваленко. — 2008.
Диагностика
 Для того чтобы диагностировать атеросклероз легких, необходимо провести тщательное обследование
Для того чтобы диагностировать атеросклероз легких, необходимо провести тщательное обследование
Для того чтобы диагностировать атеросклероз легких, необходимо провести тщательное обследование. Сначала врач изучает анамнез пациента, осматривает его. Обязательно сдаются анализы мочи и крови. С их помощью можно установить, например, уровень холестерина, патологическое увеличение количества эритроцитов и уровня гемоглобина в крови (эритроцитоз). Проводится рентгенологическое обследование с введением контраста, чтобы определить легочную функцию.
Выполняется УЗИ органов брюшной полости и сердечно-сосудистой системы, триплексное исследование. Выявить легочный аортосклероз на первых стадиях трудно, но в этом всегда помогает компьютерная томография. Она направлена на тщательное исследование структуры легочной артерии и выявление нарушений в кровоснабжении. С помощью КТ определяется точная локализация патологических очагов.
Выбор диагностических методов зависит от симптомов пациента, его состояния и возможностей, так как не всегда возможно бесплатно провести некоторые обследования.
Миокардитический кардиосклероз
Рис 3. Диффузный интерстициальный ревматический миофиброз (очаги фиброза указаны стрелками).
Миокардитический кардиосклероз — исход миокардитов (см.) инфекционно-аллергической, бактериальной или вирусной этиологии, сопровождающихся экссудативными и пролиферативными процессами в строме миокарда и деструктивными изменениями миоцитов. К этим процессам относится К. после перенесенного ревматизма, дифтерии, скарлатины, заражения Коксаки-вирусом или энцефаломиокардитическим вирусом, изредка вирусом полиомиелита или оспенной вакцинации; чрезвычайной редкостью является К. после туберкулезного или сифилитического интерстициального миокардита. Миокардитический К. может носить характер диффузного миофиброза, локализующегося преимущественно в левом желудочке, и выражается в распространенном огрубении аргирофильной стромы миокарда и образовании коллагеновых волокон, что придает строме вид грубой решетки, в ячейках к-рой заключены отдельные мышечные волокна или группы их. Такой К. называют стромогенным. В случае же гибели небольших групп миоцитов возникают небольшие рубчики, или очажки К. При диффузном ревматическом интерстициальном миокардите с мукоидной дезорганизацией стромы наблюдается диффузный интерстициальный миофиброз (цветн. рис. 3) и одновременно как исход ревматических гранулем около сосудов возникают овальные или звездчатые рубчики, являющиеся важным диагностическим признаком ревматизма (рис. 2). К. (диффузный миофиброз) наблюдается также после аллергических миокардитов неясной этиологии (миокардита Фидлера, аллергического миокардита, описанного Я. Л. Рапопортом).
Рис. 3. Заместительный миофиброз (светлые участки) при идиопатической гипертрофии миокарда (окраска по Массону).
Кардиосклероз как следствие кардиомиопатий в большинстве своем неясной этиологии, развивается при болезни Фредерика, группе мышечных дистрофий, болезни накопления гликогена, гаргоилизме, семейной идиопатической болезни сердца, кардиомиопатии неясной этиологии ненаследственного характера (несемейная идиопатическая гипертрофия миокарда, застойная и гипертрофическая обструктивная кардиомиопатия, идиопатический эндомиофиброз и кардиомегалия жителей Южной Африки), а также при кардиомиопатиях, связанных с недостатком тиамина и хрон, отравлением кобальтом. В этих случаях К. носит характер диффузного миофиброза, иногда называемого заместительным миофиброзом: фиброзной тканью замещаются дистрофически измененные, атрофирующиеся и гибнущие мышечные волокна (рис. 3).
По данным К. М. Даниловой, близкие коронарогенные и нейрогуморальные механизмы лежат в основе заместительного К. при возрастной инволюции.
Довольно редко К. наблюдается при базедовой болезни вследствие тиреотоксического поражения миокарда и при микседеме как исход метахроматического отека стромы миокарда.
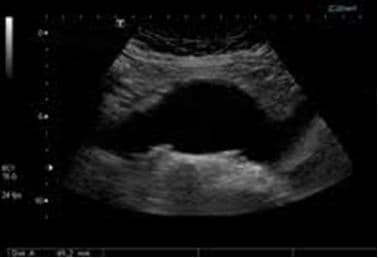
Аневризма брюшной аорты — основные методы диагностики:
-
Физикальное обследование – включает пальпацию живота, перкуссию, т.е. простукивание, прослушивание брюшины при помощи фонендоскопа, измерение пульса и АД.
-
Лабораторные анализы физиологических жидкостей – мочи и крови. Они помогают диагностировать и определить причину развития аневризмы.
-
Ультразвуковое дуплексное исследование – «золотой стандарт» скринингового обследования пациентов (обнаружение и динамическое наблюдение);
-
КТ-ангиография — «золотой стандарт» предоперационного обследования и в тех случаях, когда информации при УЗДС недостаточно;
-
Рентгенография органов брюшной полости;
-
МРТ-ангиография с контрастным усилением;
-
Рентгенконтрастная аортография.
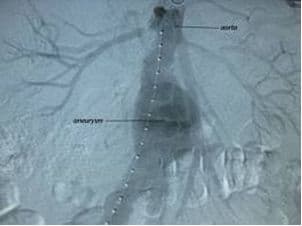
Тактика лечения аневризмы брюшной аорты
- Если размеры аневризмы аорты менее 5,0 см в диаметре, пациент нуждается в коррекции факторов риска под динамическим наблюдением кардиолога, сердечно-сосудистого хирурга, регулярном выполнении контрольных исследований;
- Если размеры аневризмы аорты ≥ 5,0 см, то пациент нуждается в оперативном лечении для устранения риска разрыва аневризмы и возникновения других смертельно опасных осложнений.
- Если аневризма более 3,0 см и её размер увеличивается ≥ 6 мм за год, то пациент также нуждается в оперативном лечении.
Установленный диагноз аневризмы брюшного отдела аорты является показанием к операции (в любом возрасте).
Противопоказания к операции:
- острые расстройства коронарного,мозгового кровообращения с выраженным неврологическим дефицитом,
- недостаточность кровообращения IIБ-III стадии.
Важно!
- Перенесённый 3 месяца назад инфаркт миокарда — при стабильных показателях ЭКГ, а также перенесённый 6 недель назад инсульт — при отсутствии выраженного неврологического дефицита не являются противопоказанием к операции.
Если имеется выраженная коронарная недостаточность, то проводят коронарографию и определяют состояние коронарного кровотока для решения вопроса о первоочерёдном выполнении коронарной реваскуляризации.
Операция аневризмы брюшной аорты
Протезирование брюшной аорты
Это стандартная открытая хирургическая операция. В нашем Центре эту операцию выполняют через мини-доступ — разрез на брюшной стенке длиной 5-7 см (в то время как в стандартном варианте разрез делается 15-20 см). После обработки операционного поля, подготовки сосудистого протеза необходимой длины на время, необходимое для операции, пережимается брюшная аорта выше и ниже аневризмы. Аневризма иссекается и вместо удаленного участка вшивается подготовленный сосудистый протез. После проверки герметичности швов и установки дренажей рана зашивается.
В Клинике высоких медицинских технологий им. Н. И. Пирогова СПбГУ при лечении аневризмы брюшной части аорты применяются сосудистые протезы, импрегнированные серебром, которые отличаются от обычных особой устойчивостью к инфекции. Операции продолжаются в среднем 3-4 часа, после чего пациент переводится в палату интенсивной терапии для наблюдения. При стандартном течении раннего послеоперационного периода на утро следующего дня пациент переводится в палату профильного отделения. Общий срок госпитализации таких пациентов около 7 дней.
Необходимо отметить, что существуют различные формы заболевания, усложняющие стандартное течение лечения, что в некоторых случаях может потребовать более длительной госпитализации.
Особенности лечения
Медикаментозная терапия направлена на прием препаратов, которые препятствуют усвоению жиров в кишечнике и нормализуют обмен липопротеидов. Терапия аортосклероза включает в себя использование консервативных методов воздействия. С этой целью используются статины и либерины, которые препятствуют выработке и усвоению холестерина и других липопротеидов. Секвестранты желчных кислот препятствуют всасыванию жиров в кишечнике. При повышенном артериальном давлении применяются бета-адреноблокаторы и ингибиторы АПФ. Показаны ангиопротекторы, никотиновая кислота и витаминно-минеральные комплексы.
В случае стеноза, который препятствует току крови по аорте при этом органы в состоянии гипоксии, то используются хирургические методы лечения. С целью восстановления кровотока проводят установку стента внутри сосуда. Процедура проводится с помощью специального зонта, который вводится в бедренную артерию и под контролем контрастной ангиографии выполняется продвижение стента к месту сужения. В этой зоне приспособление раскрывается, как зонт и расширяет просвет аорты.
Условия для диагностики
На первой стадии обследования вопросом занимается терапевт, который привлекает к диагностике кардиолога, пульмонолога или сосудистого хирурга. После сбора анамнеза проводятся стандартные инструментальные исследования, часть из которых доступно в медучреждении по месту жительства. Для экспертного сканирования на томографе требуется специальное оснащение и условия, которыми обладают не все муниципальные поликлиники.
Чтобы найти подходящий диагностический центр для проведения КТ, обратитесь к нашей бесплатной службе записи. На сервисе представлены все клиники города, распределенные по рейтингам, ценам, видам оборудования. Выбирайте услугу и район расположения, сравнивайте варианты из открывшегося перечня и записывайтесь на процедуры прямо через сайт. Чтобы получить детальную консультацию, позвоните по номеру на сайте. При записи на томографию через портал предоставляется дополнительная скидка.
Причины
Наиболее часто атеросклероз легочной артерии встречается у людей, достигших сорокапятилетнего возраста. Однако, в настоящее время заболевание все больше поражает и более молодых людей – 30-35 лет, а в некоторых случаях диагностируется даже в 20-25-летнем возрасте или еще раньше.
Развитию склероза легочных артерий способствуют следующие факторы:
- морфологические изменения в сосудистой системе;
- патология липидного обмена;
- лишний вес;
- психологические расстройства, влекущие увеличение показателя адреналина в крови;
- воспалительные процессы;
- гормональные нарушения;
- гемодинамические расстройства;
- инфекционные заболевания;
- травмы в области груди;
- плевриты;
- нарушения обмена веществ;
- влияние ионизирующего излучения;
- ослабленная иммунная система.

Факторы риска диффузного атеросклероза:
- генетические нарушения стенок артерий;
- дисфункция эндотелия;
- чрезмерный процент холестерола, содержащегося в крови;
- стойкое повышение давления в легочных сосудах и капиллярах;
- гипертония;
- слабый иммунитет;
- гормональные нарушения;
- сахарный диабет;
- неправильное питание с высоким потреблением жиров;
- повреждения тканей артерий вирусами, например, герпесом;
- нарушение обмена веществ;
- сильные стрессовые состояния и постоянно высокий уровень адреналина в крови.
Диффузный атеросклероз может сопутствовать ряду заболеваний. Митральный стеноз вызывает уменьшение одноименного отверстия в сердце, что мешает крови свободно проходить из левого предсердия в желудочек и приводит к повышению давления. Чаще всего этот недуг развивается на фоне ревматической лихорадки.
При хронических легочных заболеваниях, таких как бронхиальная астма, может развиться эмфизема легкого – патологическое изменение тканей, ведущее к потере эластичности, способности наполняться и спадать, что ведет к переполненности воздухом и нарушению вентиляции органа, а также повреждению стенок альвеол и сосудов.
Фиброз легких вызывает образование рубцевание, необратимую замену легочной ткани на соединительную, которая неспособна растягиваться и поддерживать функцию газообмена. Это приводит к цианозу, нехватке кислорода в артериях и повышению давления.
Спровоцировать развитие атеросклероза легких могут следующие факторы:
- Воспалительные процессы.
- Серьезные травмы сосудов.
- Постоянный стресс и нестабильный эмоциональный фон.
- Повышенный уровень холестерина и избыточная масса тела.
- Неправильное и несбалансированное питание.
- Проблемы с эндокринной системой.
- Сахарный диабет и другие аутоиммунные заболевания.
- Повышенное давление в области легких.
- Малоактивный образ жизни.
- Курение табака.
- Употребление алкогольных напитков.
После присоединения к нем атеросклеротических бляшек, кровообращение и поступление кислорода могут полностью перекрыться.
Первичный кардиосклероз
Первичный кардиосклероз как проявление основного заболевания наблюдается крайне редко. К этому виду относят К. при некоторых коллагеновых болезнях, при врожденном фиброэластозе вследствие порока развития неясной этиологии или перенесенного внутриутробного эндокардита. Однако в случаях так наз. первичного К. трудно исключить влияние на строму каких-либо патогенных факторов.
В условиях эксперимента К. можно получить в исходе метаболических некрозов миокарда, в частности при электролитно-стероидной кардиопатии, у животных при содержании их на диете, бедной калием, и т. д.
Симптомы
Характер симптомов атеросклероза аорты зависит от места локализации патологического процесса. Он может развиваться в грудном или брюшном отделе этого крупной артерии. Косвенными признаками атеросклероза аорты могут быть внезапно появившиеся признаки старения или жировики на коже.
Атеросклероз грудного отдела аорты
Данная патология аорты долгое время не дает о себе знать и часто сочетается с поражением атеросклеротическими бляшками артерий сердца и головного мозга. Первые признаки этого заболевания начинают проявлять себя после 60 лет. Больные отмечают у себя следующие симптомы:
- периодические интенсивные и жгучие боли в груди (аортоалгии);
- затруднение при глотании;
- головокружение;
- аритмии;
- повышение систолического давления.
Атеросклероз брюшного отдела аорты
Такая патология аорты встречается чаще, чем поражение грудного отдела этой крупной артерии. Она также может длительное время оставаться незамеченной, и уже на более тяжелых стадиях начинает проявлять себя симптомами ишемии органов брюшной полости. Больные предъявляют жалобы на:
- нарушения пищеварения (запоры, метеоризм, поносы, ухудшение аппетита);
- приступообразные ноющие боли в области живота, которые появляются через 2-6 часов после приема пищи и не имеют четкой локализации.
С прогрессированием патологии у больных могут развиваться различные осложнения атеросклероза брюшного отдела аорты:
- Артериальная гипертензия и почечная недостаточность: развивается вследствие сужения просвета почечных артерий и ишемии почечной ткани. У больного появляются симптомы почечной недостаточности (олигурия, тошнота, рвота, ухудшается аппетит, появляются отеки) и повышается артериальное давление.
- Тромбоз висцеральных артерий – такая патология может приводить к некрозу артерий и стенок кишечника, перитониту и летальному исходу. У больного появляются сильные боли в области живота, которые не купируются обезболивающими средствами.
Классификация форм заболевания
Атеросклероз — это системное заболевание, поражающее все артерии, однако, в зависимости от преобладания выраженности атеросклероза в той или иной группе сосудов, его подразделяют на:
- атеросклероз коронарных артерий (вызывающий ишемическую болезнь сердца и стенокардию, исходом чего может инфаркт миокарда),
- атеросклероз брахиоцефальных артерий (вызывающий хроническую недостаточность мозгового кровотока, исходом чего может быть инсульт),
- атеросклероз аорты, подвздошных артерий и артерий нижних конечностей (вызывающий перемежающую хромоту, исходом чего может быть гангрена нижней конечности или пальцев),
- атеросклероз висцеральных ветвей аорты (нарушенный кровоток во внутренних органах, исходом чего может быть инфаркт кишечника, почки и др.),
- мультифокальный атеросклероз (поражение нескольких вышеуказанных групп сосудов).
История развития метода
Мульти-спиральная () для диагностики атеросклеротического поражения сосудов стала использоваться c 90-х годов прошлого века . В начале развития метода прямая визуализация коронарных артерий была невозможна, ввиду низкой разрешающей способности и высокого процента артефактов движения, поэтому атеросклеротическое поражение артерий оценивалось с помощью подсчета содержания внутрисосудистого кальция . Количественная оценка коронарного кальциноза основана на коэффициенте рентгеновского поглощения и площади кальцинатов . Согласно этой шкале, коронарный кальциноз определяется как участок плотностью более 130 HU . Кальциевый индекс (КИ) по методу Агатстона, определяется как произведение площади кальцинированного поражения на фактор плотности. Было отмечено, что КИ отражает прогноз поражения сердечно-сосудистой системы и непосредственно коррелирует с частотой развития атеросклероза: чем выше показатель, тем больше риск атеросклеротического поражения . К примеру, при низком КИ от 10 ед. и ниже — вероятность атеросклероза венечных артерий составляет не более 5-10%. При умеренном КИ от 11 до 100 ед., возможность наличия 50% сужения — не более 20%, при КИ 101-400 ед. – 75%, то есть умеренно высокий риск атеросклероза. А при высоком КИ, более 400 ед.- вероятность атеросклеротического поражения коронарных артерий около 90%.
КИ является предиктором развития будущих сердечно-сосудистых катастроф, частота случаев достоверно возрастала с увеличением показателя .
С созданием 4-х в 1999 году , а затем 8-ми спиральных компьютерных томографов в 2001 появилась возможность диагностики не только статичных объектов c оценкой косвенных признаков атеросклеротического поражения, но и непосредственной визуализации состояния коронарного русла . Но, к сожалению, ввиду высокой частоты появления дыхательных артефактов или возникающих ошибок, регистрируемых от движения сердца при использовании компьютерных томографов () с небольшим количеством спиралей , широкого развития данная методика не получила. Поэтому была поставлена цель, создать высокоскоростные системы, позволяющие получать изображение со скоростью одного сердечного цикла, то есть менее 500 мс (составляющее время полного оборота трубки), необходимого для качественной визуализации коронарных артерий. Развитие технологии шло очень быстро, и в конце 2001 года появились 16-ти , а затем и 32-х и 40- спиральные КТ системы, но данная задача окончательно не была решена. Лишь на пороге 2005 года , в арсенале врача появились неинвазивные 64-МСКТ, позволяющие еще быстрее получать изображение, с реконструкцией объемного изображения менее 0,5Х0,5Х0,6 мм .
Доказанное в прямом сравнении превосходство 64-спиральных КТ над 16-ти проявилось в более высокой степени достоверности визуализации, со значительно меньшим процентом артефактов движения . Причиной этому является :
1. более высокая скорость оборота трубки: 330-420 против 375-500 мс,
2. лучшая разрешающая способность: 0,4-0,6 против 0,75мм,
3. меньшее временное разрешение: 165-210 против 188-250 мс.
Помимо этого, при 64 МСКТ сканирование занимает меньшее время — 6-13с против 15-25с (у 16-спиральной), а также требуется меньший объем контрастного вещества: 50-80 мл против 70-100, что позволяет снизить риск осложнений .
Поэтому, в настоящее время, наряду с инвазивными методами, именно 64 МСКТ получила наиболее широкое распространение для диагностики заболеваний коронарных и периферических артерий .
Факторы риска ОАСНК
Для атеросклероза сосудов нижних конечностей характерны те же факторы риска, что и для других заболеваний артерий, например: ишемической болезни сердца и сосудистой недостаточности головного мозга.
- Высокое артериальное давление (гипертония),
- Высокий уровень холестерина крови,
- Курение,
- Малоподвижный образ жизни,
- Ожирение,
- Отягощённая наследственность.
Несколько слов о курении. Необходим полный отказ от любой формы табака. Курение даже 1 сигареты в сутки самого лёгкого типа является неблагоприятным фактором риска, вызывающим прогрессирование облитерирующего атеросклероза нижних конечностей и развитие его тяжёлых осложнений. Никотин, содержащийся в табаке, заставляет артерии спазмироваться, тем самым мешая крови двигаться по сосудам и увеличивая риск появления в них тромбов.
Как развивается ОАСНК
Внутренняя стенка здоровых сосудов гладкая и ровная. Это позволяет крови течь в просвете сосуда без каких-либо затруднений. При атеросклерозе внутренняя стенка артерии становится неровной и утолщённой за счет отложений холестерина (холестериновые бляшки). Этот патологический процесс и называется атеросклерозом. При дальнейшем развитии заболевания происходит сужение или полная закупорка артерий, что приводит к значительному уменьшению поступления крови к ногам. Следствием этого является появление болей в икроножных мышцах при ходьбе (перемежающаяся хромота), онемение, зябкость в стопах. При прогрессировании заболевания боли в ногах становятся постоянными. В конечном счете появляются трофических язвы и некрозы в области стопы. Если не предпринято никаких лечебных мер, то следующей стадией заболевания может стать гангрена (омертвение) конечности.
Наука марафонца или как бег влияет на сердечно-сосудистую систему
Во время бега усиливается сердцебиение и повышается артериальное давление. Сердце работает с повышенной нагрузкой. Поэтому при нагрузках средней интенсивности отмечают положительный, тренирующий эффект на сердечно-сосудистую систему. Но при слишком интенсивных и частых нагрузках появляется отрицательное влияние на сердечно-сосудистую систему. А если в сосудах имеются выраженные атеросклеротические бляшки, то такие нагрузки могут привести к недостаточному расширению сосудов и ишемии (снижению кровоснабжения) в органах и тканях или даже к разрыву бляшек с последующим тромбообразованием.
Поэтому, прежде чем интенсивно заниматься бегом, особенно после 40 лет, если вы курите или раньше курили (даже 15 лет назад), если у вас повышенное давление или глюкоза крови, надо предварительно пройти обследование у кардиолога, который проведет нагрузочные пробы.
То, что нужно или бегать регулярно или лучше вообще не заниматься физической активностью, потому что резкие нагрузки вредны для сердца, — миф. Всегда лучше практиковать какую-то физическую активность, чем не заниматься вообще. Например, в клинических рекомендациях европейского общества кардиологов по профилактике ишемической болезни сердца (сентябрь 2016 года) рекомендуют аэробные (динамические) нагрузки 150 минут в неделю (30 минут в день 5 дней в неделю). Лучше всего: ходьба до легкой усталости или 75 минут в неделю энергичной аэробной нагрузки (15 минут 5 раз в неделю — например, бег трусцой или комбинация этих активностей) и аэробные нагрузки, насыщающие кислородом (это может быть велосипед, плавание или теннис). В любом возрасте полезны прогулки 2 раза в неделю по 1,5-2 часа (8-10 км), но только не при сильном ветре и холоде. Не нужно внезапно начинать заниматься очень интенсивно, нагрузки обычно увеличивают постепенно.