Апоплексия яичника
Содержание:
- ДИАГНОСТИКА АПОПЛЕКСИИ ЯИЧНИКА
- Диагностика апоплексии яичника
- Средняя и тяжелая степень апоплексии
- КЛИНИЧЕСКАЯ КАРТИНА / СИМПТОМЫ АПОПЛЕКСИИ ЯИЧНИКА
- Профилактика Апоплексии яичника:
- ПРОГНОЗ
- Диагностика апоплексии
- Особенности лечения
- Диагностика Апоплексии яичника:
- Разрыв кисты яичников: причины
- Причины и механизм развития
- Виды УЗИ в гинекологии
- Диагностика
- Причины инсульта
- Механизм апоплексии яичника
ДИАГНОСТИКА АПОПЛЕКСИИ ЯИЧНИКА
*Порядок диагностики
1. Анамнез (жизни и гинекологический).2. Объективное обследование.3. Общий анализ крови.4. УЗИ органов малого таза.5. Определение уровня хорионического гонадотропина в крови (для исключения внематочной беременности).6. Пункция брюшной полости через задний свод влага-лища.7. Лапароскопия./
Диагноз апоплексии яичника устанавливают на основании жалоб, анамнеза и данных осмотра. При осмотре отмечают бледность кожного покрова и видимых слизистых, тахикардию, незначительную гипертермию, АД может быть нормальным или пониженным. Отмечают незначительное вздутие живота, болезненность при пальпации на стороне поражения, симптомы раздражения брюшины той или иной степени выраженности.
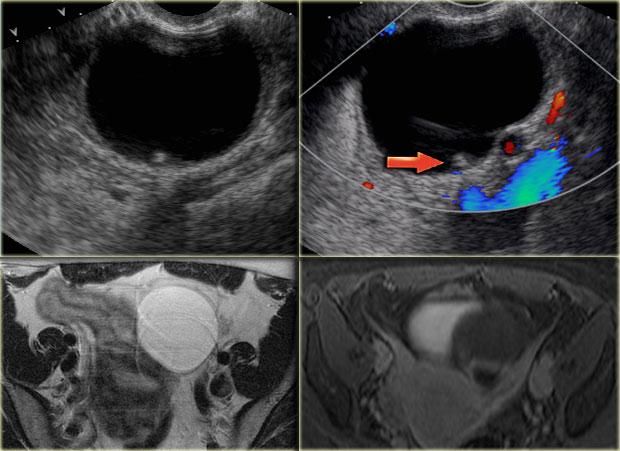
Наиболее информативны в диагностике УЗИ и лапароскопия. УЗИ — неинвазивный безопасный метод, позволяющий выявить как физиологические, так и патологические изменения яичников. УЗИ — метод выбора в диагностике апоплексии яичника.
Эхографичесую картину поражённого яичника (размер, структура) следует оценивать в соответствии с фазой менструального цикла и с учётом состояния второго яичника. При апоплексии поражённый яичник обычно нормальных размеров или несколько увеличен. Характерно наличие жидкостного включения гипоэхогенной или неоднородной структуры (жёлтое тело), диаметр которого не превышает размер преовуляторного фолликула и не приводит к объёмной трансформации яичника. Наряду с этим визуализируется нормальный фолликулярный аппарат яичника в виде жидкостных включений 4–8 мм в диаметре. В зависимости от объёма кровопотери определяется свободная жидкость в позадиматочном пространстве в различном количестве.
При клиниколабораторном обследовании анемию различной степени выраженности выявляют у каждой четвёртой больной, могут быть снижены показатели гематокрита (18–25), у некоторых больных отмечается лейкоцитоз (от 9500 до 15 000/л). Показатели свёртывания крови (время рекальцификации плазмы, протромбиновый индекс, толерантность плазмы к гепарину, фибриноген) и фибринолитическая активность крови у подавляющего большинства женщин в пределах нормы.
Лапароскопическая диагностика обладает довольно высокой точностью (98%).
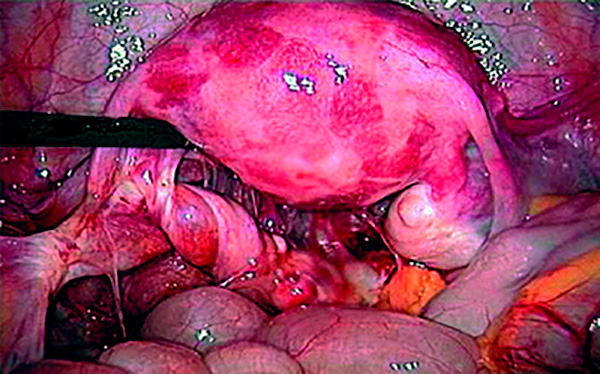
Хирургическая картина апоплексии яичника характеризуется наличием ряда критериев:
- в малом тазу кровь, возможно, со сгустками;
- матка не увеличена, её серозный покров розовый;
- в маточных трубах нередко выявляют признаки хронического воспалительного процесса в виде перитубарных спаек.
Спаечный процесс в некоторых случаях может быть выраженным;
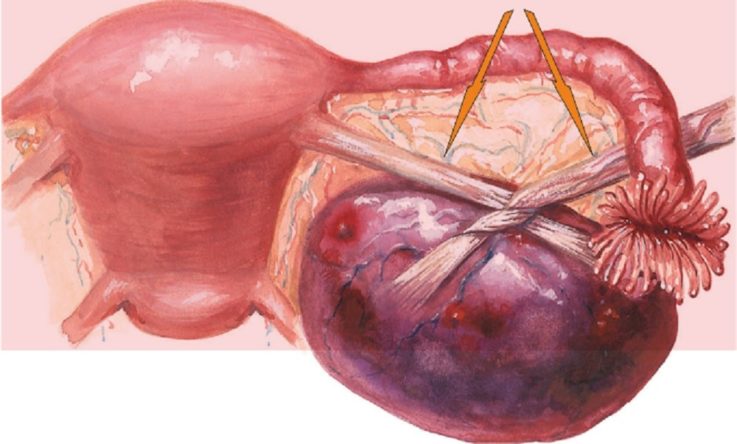
- повреждённый яичник обычно нормальных размеров. При разрыве кисты (фолликулярная, жёлтого тела) яичник багрового цвета, может быть увеличенным в зависимости от размеров кисты;
- по краю яичника или кисты разрыв не более 1,5 см. Область повреждения на момент осмотра либо кровоточит, либо прикрыта сгустками.
Учитывая, что клинические проявления апоплексии яичника характерны и для других острых заболеваний органов брюшной полости, её необходимо дифференцировать с:
- нарушенной трубной беременностью;
- острым аппендицитом;
- перекрутом ножки кисты яичника;
- кишечной непроходимостью;
- перфоративной язвой желудка;
- острым панкреатитом;
- почечной коликой;
- пиосальпинксом.
При дифференциальной диагностике нужно учитывать, что анемическую форму заболевания, как правило, принимают за нарушенную трубную беременность, болевую — за аппендицит. Окончательный диагноз почти всегда устанавливают лишь во время операции.
Также следует дифференцировать апоплексию яичника с перекрутом ножки кисты яичника, сопровождающимся картиной острого живота, и, что встречается значительно реже, с кишечной непроходимостью, перфоративной язвой желудка, острым панкреатитом, почечной коликой.
Что касается дифференциальной диагностики с пиосальпинксом, то у большинства больных ОВЗПМ возникает вследствие резкого обострения имевшегося ранее воспалительного процесса. Клиническая картина этого заболевания характеризуется в первую очередь наличием гнойного очага в малом тазу (сухой язык, высокая температура, озноб).
В редких случаях диагноз апоплексии яичника нельзя установить даже во время операции. Чаще это бывает при обнаружении во время аппендэктомии воспалённого отростка, который удаляют без предварительного осмотра придатков матки.
Клиника апоплексии яичника развивается по типу острых заболеваний брюшной полости, в связи с чем показана консультация хирурга и терапевта.
Диагностика апоплексии яичника
Устанавливая диагноз, важно дифференцировать заболевание от других, также проявляющихся острой болью. Это:
- аппендицит;
- кишечная непроходимость;
- трубная беременность;
- воспаленные придатки;
- перекрут кисты;
- прободение язвы;
- печеночная или почечная колика;
- приступ панкреатита.
Для постановки точного диагноза врачом предпринимаются:
Сбор анамнеза— гинеколог расспрашивает пациентку о характере боли, наличии рвоты, тошноты, других признаков внутреннего кровотечения. Уточняет, как протекают и когда были последние месячные, чтобы установить фазу цикла и вероятность разрыва сосудов яичника.
Осмотр— визуальный осмотр позволит уточнить диагноз. Болевая форма сохраняет естественный цвет кожи, давление и пульс не повышены, мышцы живота не напряжены. Анемическая апоплексия правого яичника или левостороннее кровоизлияние дадут бледность, потливость, тахикардию, частый пульс, низкое давление. Отмечается напряженность и болезненность брюшины.
Клинические исследования
Общий анализ крови при апоплексии показывает: низкие эритроциты и гемоглобин (кроме случаев сильной кровопотери, когда кровь густеет и гемоглобин остается нормальным); повышенные лейкоциты (подтверждают воспалительный процесс).
Инструментальные обследования
Для подтверждения диагноза выполняются следующие манипуляции:
УЗИ-диагностика — помогает определить в полости брюшины жидкую кровь, видимую на эхограмме как мелкодисперсная взвесь с включениями сгустков (плотных структур с неправильной формой).
Пункция брюшины — под анестезией делается прокол через задний влагалищный свод в брюшную полость. Этот метод подтверждает наличие крови в забрюшинном пространстве.
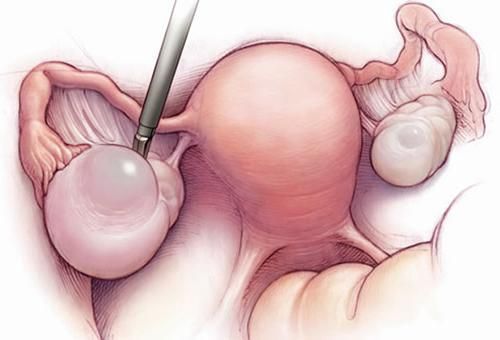
Лапароскопическая диагностика — точный метод исследования, для которого на животе пациентки делают три мини-разреза. С помощью специального оборудования в брюшину нагнетается воздух, после чего эндоскоп обнаруживает поврежденный яичник и кровотечение. Нередко диагностика сочетается с операцией по санации, резекции и пластике яичника.
Средняя и тяжелая степень апоплексии
При внешнем осмотре пациентки отмечается бледность кожи, слизистых оболочек и наблюдается холодный липкий пот. Артериальное давление пониженное, сердцебиение учащенное, язык сухой, живот напряженный и немного поддутый. При пальпации в области апоплексии яичника возникает резкая боль. На гинекологическом обследовании слизистая оболочка влагалища бледная, при дотрагивании к матке и шейке матки женщина жалуется на боль. Пораженный яичник увеличен и чувствителен. в крови снижается концентрация гемоглобина и возникает лейкоцитоз. На УЗИ отмечается скопление жидкости и кровяных сгустков в брюшной полости.
Самым точным методом диагностики является пункция или лапароскопия, где с абсолютной точностью можно выявить кровотечение и его источник.
КЛИНИЧЕСКАЯ КАРТИНА / СИМПТОМЫ АПОПЛЕКСИИ ЯИЧНИКА
Клиническая картина обусловлена характером кровотечения и наличием сопутствующей патологии. Апоплексии яичника всегда сопутствуют кровотечение и боли.
При смешанной форме симптомы заболевания выражены одинаково. Заболевание начинается остро, с внезапных, иногда очень сильных болей внизу живота, локализующихся преимущественно на стороне поражённого яичника. Иногда боли появляются при каком-либо напряжении, но могут возникать и в покое.
У подавляющего большинства больных наблюдают внезапное развитие приступа. Редко в дни перед приступом больные отмечают слабые тупые боли или «покалывание» в одной из паховых областей, что можно связать с небольшими внутрияичниковыми кровоизлияниями или усиленной гиперемией и отёком яичника.
Ведущие симптомы апоплексии яичника:
- боли внизу живота и пояснице;
- кровянистые выделения из влагалища, обычно быстро прекращающиеся вслед за исчезновением болей;
- слабость;
- головокружение.
Провоцирующие моменты:
- физическое напряжение;
- половое сношение;
- травмы.
*Выделяют три клинические формы данной патологии: анемическую, болевую и смешанную.Анемическая форма. Выделяют три степени анемической формы:I степень — легкая (внутрибрюшная кровопотеря не превышает 150мл);II степень — средняя (кровопотеря 150—500 мл);III степень — тяжелая (внутрибрюшная кровопотеря более500 мл).На первый план выступают симптомы внутрибрюшного кровотечения: острая боль в животе, возникшая внезапно (локализируется над лобком или в подвздошных областях с иррадиацией в задний проход, наружные половые органы); тошнота, рвота, слабость, головокружение; бледность кожных покровов и слизистых оболочек; снижение АД, тахикардия; умеренно выраженные симптомы раздражения брюшины на стороне поражения; может наблюдаться френикус-симптом; перкуторное определение свободной жидкости в брюшной полости; кровянистые выделение из половых путей; при гинекологическом исследовании бледность слизистой оболочки влагалища, нависание заднего и/или бокового свода влагалища (при обильном кровотечении) увеличенный, болезненный яичник, болезненность шейки матки при ее смещении; признаки анемии в гемограмме.Болевая форма характеризуется кровоизлиянием в ткань яичника (в фолликул или желтое тело) с незначительным кровотечением в брюшную полость или без него. Основные симптомы острое начало; приступообразная боль; тошнота, рвота; нормальный цвет кожи и слизистых оболочек; АД и пульс в норме невыраженные симптомы раздражения брюшины; данные гинекологического исследования аналогичны данным при анемической форме, за исключением нависання сводов; в клиническом анализе крови может быть лейкоцитоз без нейтрофильного сдвига, без признаков анемии.Смешанная форма сочетает в разных соотношениях симптомы, характерные для анемической и болевой формы апоплексии яичника. Анемическую форму апоплексии яичника часто принимают за нарушенную трубную беременность, болевую — за аппендицит./
Профилактика Апоплексии яичника:
У больных с болевой формой апоплексии яичника нарушения ЦНС, гормонального профиля и кровообращения в яичнике обратимы, в связи с чем специфических профилактических мероприятий не требуется. У пациенток, перенесших геморрагическую форму апоплексии яичника, дисфункция высших отделов ЦНС, изменения гормонального статуса и нарушения овариального кровотока обычно стойкие. Таким больным показана комплексная медикаментозная терапия, разрывающая порочный патогенетический круг. В течение 3 мес проводят терапию, корригирующую деятельность структур головного мозга: назначают ноотропы для улучшения обменных процессов в ЦНС, препараты, улучшающие церебральную перфузию (кавинтон, танакан, винпоцетин), транквилизаторы, при внутричерепной гипертензии — мочегонные препараты. Для подавления овуляции и коррекции гормонального профиля в течение 3-6 мес используют комбинированные эстроген-гестагенные монофазные низко- и микродози-рованные оральные контрацептивы (марвелон, регулон, жанин, фемоден, силест, новинет, мерсилон, логест).
Прогноз. При болевой форме апоплексии яичника прогноз для жизни благоприятный. У больных с геморрагической формой прогноз для жизни зависит от своевременности диагностики и лечебных мероприятий. К летальному исходу при разрыве яичника может привести декомпенсированный необратимый геморрагический шок, возникающий при кровопотере более 50% ОЦК.
Профилактические мероприятия способствуют снижению частоты рецидивов заболевания.
ПРОГНОЗ
Практика показывает, что при своевременной госпитализации больных с апоплексией яичника и правильном их лечении прогноз обычно благоприятный.
СПИСОК ЛИТЕРАТУРЫАйламазян Э.К. Неотложная помощь при экстренных состояниях в гинекологии // Айламазян Э.К., Рябцева И.Т. —Н.Новгород: Издво НГМА, 1997. — С. 176.Гаспаров А.С. Экстренная помощь в гинекологии. Органосохраняющие операции // Гаспаров А.С., Бабичева И.А.,Косаченко А.Г. — М., 2000. — C. 3–21.Оптимизация тактики ведения больных с острыми гинекологическими заболеваниями / Гаспаров А.С. и др. «Лапароскопия и гистероскопия в гинекологии и акушерстве». — М.: Пантори, 2002. — С. 200–203.Кулаков В.И. Ургентная гинекология: новый взгляд / Кулаков В.И., Гаспаров А.С., Косаченко А.Г. // Журнал акуш. и женских болезней. — 2001. — Вып. III. — Т. L. — С.15–18.Серов В.Н. Консервативные методы ведения больных с кистозными образования яичников / Серов В.Н., Кудрявцева Л.И., Рязанова Л.К. // Вестник Росс. Ассоц. акуш. и гинекол. — 1997. — № 1. — C. 13–16.Стрижаков А.Н. Современные подходы к диагностике и тактике ведения больных с опухолями и опухолевидными образованиями яичников / Стрижаков А.Н., Баев О.Р. // Акуш. и гинек. — 1995. — № 4. — C. 15–18
Диагностика апоплексии
Обращают внимание на жалобы (острое начало, характер и локализацию болей у женщин репродуктивного возраста), анамнестические данные (указание на перенесенные гинекологические заболевания, аборты, прием антикоагулянтов и др.). Проводят гинекологический осмотр: при влагалищном исследовании обращают внимание на наличие болезненности заднего или боковых сводов, выбухание заднего свода при значительном кровотечении
При тракции шейки матки возникает сильная боль. Анатомические размеры матки не изменены, иногда слегка увеличены, консистенция чаще плотная. Пораженный яичник болезненный, увеличен в размерах, плотно-эластической консистенции, подвижность его ограничена
Проводят гинекологический осмотр: при влагалищном исследовании обращают внимание на наличие болезненности заднего или боковых сводов, выбухание заднего свода при значительном кровотечении. При тракции шейки матки возникает сильная боль
Анатомические размеры матки не изменены, иногда слегка увеличены, консистенция чаще плотная. Пораженный яичник болезненный, увеличен в размерах, плотно-эластической консистенции, подвижность его ограничена.
Ультразвуковое исследование органов малого таза и брюшной полости может выявить наличие свободной жидкости и признаки кровоизлияния в ткань яичника.
Из методов инвазивной диагностики по показаниям выполняют пункцию заднего свода влагалища (аспирация крови), диагностическую лапароскопию (причина, объем кровопотери).
В анализе крови по cito определяют уровень эритроцитов, гемоглобина, гематокрита. Однако в начальном периоде заболевания эти показатели могут оказаться в пределах нормальных показателей. Показатели белой крови, как правило, не изменены.
Для исключения внематочной беременности исследуется кровь на ХГЧ (хорионический гонадотропин человека).
Особенности лечения
Лечение геморрагического инсульта сегодня находится больше в компетенции нейрохирургов, чем неврологов. Кровь уже излилась, и возможности медикаментозной помощи ограничены. Спасти жизнь и сохранить приемлемый уровень здоровья может удаление внутримозговой гематомы. Оперативное удаление тем успешнее, чем раньше оно проведено. Оптимально пациента нужно прооперировать в первые или в крайнем случае на вторые сутки после случившегося.
Основное вмешательство – аспирация (отсасывание) гематомы и клипирование аневризмы. Оно возможно только тогда, когда артерия находится в доступном месте. При аневризме в глубине мозгового вещества помочь нельзя. В типичном случае кровь аспирируется, а на основание аневризмы накладывается клипса, и аневризма выключается из кровотока.
Мальформации по возможности иссекаются. Это сложнейшие операции, требующие не только мастерства специалиста, но и первоклассного оснащения.
Диагностика Апоплексии яичника:
При гинекологическом осмотре слизистая оболочка влагалища нормальной окраски или бледная. Двуручное исследование может быть затруднено из-за выраженной болезненности передней брюшной стенки. Матка обычных размеров, болезненная, на стороне апоплексии пальпируется болезненный, слегка увеличенный яичник. Своды влагалища нависают, тракции за шейку матки резко болезненные.
В клиническом анализе крови отмечается снижение уровня гемоглобина, но при острой кровопотере в первые часы возможно повышение уровня гемоглобина в результате сгущения крови. У некоторых больных отмечается незначительное увеличение лейкоцитов без сдвига формулы влево.
При УЗИ внутренних гениталий определяется значительное количество свободной мелко- и среднедисперсной жидкости в брюшной полости со структурами неправильной формы, повышенной эхогенности (кровяные сгустки).
Для диагностики заболевания без выраженных нарушений гемодинамических показателей применяют пункцию брюшной полости через задний свод влагалища. Однако методом выбора в диагностике апоплексии яичника стала лапароскопия. Апоплексия яичника при лапароскопии выглядит как стигма овуляции (приподнятое над поверхностью небольшое пятно диаметром 0,2-0,5 см с признаками кровотечения или прикрытое сгустком крови), в виде кисты желтого тела в «спавшемся» состоянии либо в виде самого желтого тела с линейным разрывом или округлым дефектом ткани с признаками кровотечения или без них.
Разрыв кисты яичников: причины
Разрыв кисты яичника (апоплексия) – это острое состояние, угрожающее здоровью и жизни женщины, спровоцированное выбросом внутреннего содержимого кисты в брюшную полость.
Если у женщины есть диагностированная киста, ей необязательно сразу бросаться в интернет искать запрос: «разрыв кисты яичника симптомы». Часто встречаемые в гинекологической практике функциональные кисты очень редко подвержены разрывам, так как обычно рассасываются самостоятельно и не вырастают до больших размеров. Хотя даже фолликулярные кисты в редких случаях по необъяснимым причинам могут вырасти и лопнуть в считанные недели.
Но есть виды кист яичников, которые имеют высокий риск разрыва, к примеру, эндометриомы. Женщине с подобным диагнозом следует особенно тщательно следить за своим здоровьем и самочувствием, чтобы при разрыве кисты яичника срочно и целенаправленно обратиться за помощью.
Причины разрыва кисты яичника:
- Гормональный дисбаланс
- Воспалительные процессы в яичниках, делающие стенки фолликула кисты более тонкими
- Врожденное нарушение свертываемости крови
- Слишком частые, интенсивные и жесткие половые контакты
- Чрезмерные силовые физические нагрузки (поднятие тяжестей, особенно – резкое, рывковое)
- Травмы
Пациенткам из группы риска – женщинам, которым уже поставлен диагноз «киста яичника», стоит обратить особое внимание на перечисленные выше причины, стараясь по возможности исключить факторы риска во избежание разрыва кисты яичника
Причины и механизм развития
В патогенезе разорвавшегося органа лежат воспалительные патологии внутренних половых органов. Из-за этого в железах развиваются патологические изменения, приводящие к варикозному расширению у женщин или девушек придатков.
За счет развития отеков и гиперемии, образования большого количества кист происходит увеличение проницаемости сосудов.
Одной из ведущих причин разрыва яичника является гематома. Она приводит к выраженному усилению боли из-за повышения давления в органе. Надрыв может произойти в любую фазу месячного цикла. Чаще всего нарушается целостность правого фолликула.
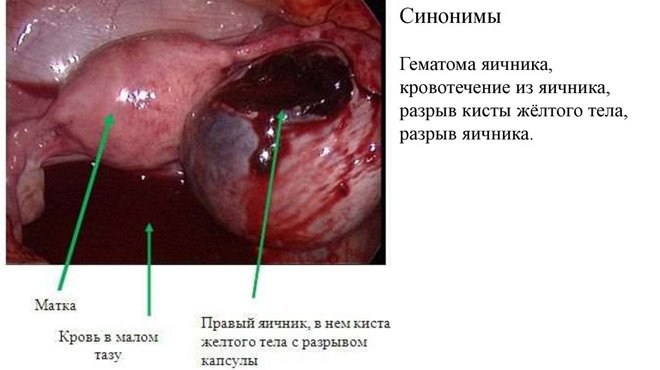
Причины
Причины этого заболевания делятся на внутренние и внешние. К внутренним факторам относятся:
- воспалительные процессы;
- варикозное заболевание вен;
- аномальное расположение половых органов;
- развитие спаечного процесса;
- заболевания, связанные с нарушением свертывания крови;
- утолщение белочной оболочки.
К внешним факторам, от чего мог бы лопнуть яичник у женщины, относят:
- прерванный коитус;
- неосторожные движения или подъем очень тяжелых предметов;
- ранения живота, падения;
- стимуляция овуляции с помощью отдельных лекарственных препаратов;
- излишнее натуживание во время дефекации;
- езда на лошади;
- неосторожный врачебный осмотр;
- посещение бани;
- употребление Гепарина и других подобных препаратов.
Пример из врачебной практики
В ночное время в гинекологическое отделение больницы поступила пациентка 23 лет с симптомами кровотечения в абдоминальную полость.
При осмотре установлено, что у пациентки лопнул яичник. В анамнезе отмечен склерокистоз, отсутствие беременности, несмотря на регулярную интимную жизнь. Разрыв яичника случился из-за склерокистоза.
В процессе лапаротомии было обнаружено 0,9 л крови в абдоминальной полости. Кровь была смешана со сгустками. Осуществлена резекция пораженной области, санация органов абдоминальной полости и ушивание раны.
В постоперационный период не обнаружено осложнений. Через полгода эта женщина была поставлена на учет по причине наступления беременности.

Виды УЗИ в гинекологии
УЗИ в гинекологии может выполняться тремя способами. Различают следующие виды:
- трансректальное УЗИ (проводится через прямую кишку у девочек, не живущих половой жизнью);
- трансвагинальное УЗИ (осуществляется с помощью введения датчика во влагалище для точного обследования заболеваний органов малого таза);
- трансабдоминальное (или просто абдоминальное) УЗИ, или просто абдоминальное УЗИ (проводится через стенку живота при обнаружении признаков воспаления органов малого таза или у девушек, не живущих половой жизнью).
1
УЗИ в гинекологии
2
Ультразвуковой сканер Voluson 10
3
УЗИ в гинекологии
При каких показаниях делают УЗИ органов малого таза у женщин?
- выявление причин бесплодия;
- нарушения менструального цикла;
- оценка патологии матки и яичников;
- боли внизу живота;
- воспалительные заболевания органов малого таза: эндометрит, параметрит, вульвовагинит, сальпингоофарит;
- выделения из влагалища;
- исследование природы опухолей малого таза (рак мочевого пузыря, миома, рак матки);
- воспалительные заболевания мочевыделительной системы (цистит, пиелонефрит, мочекаменная болезнь);
- изучение состояния яичников и матки во время ЭКО;
- хирургические манипуляции на мочевом пузыре, матке, маточных трубах или яичниках;
- осложнения беременности;
- наблюдение за установленной внутриматочной спиралью (см. методы контрацепции).
Какие заболевания и состояния может выявить УЗИ в гинекологии?
- опухолевые процессы в области малого таза;
- перекрут кисты яичника; киста яичника;
- осложнения после беременности и родов;
- патология развития матки и придатков (удвоение маточных труб, недоразвитая «инфантильная» матка, двурогая, седловидная матка);
- полипы эндометрия;
- непроходимость маточных труб (образование спаек и перетяжек);
- наличие жидкости в органах малого таза;
- миома матки;
- воспалительные заболевания органов малого таза, эндометриоз;
- беременность (маточная и внематочная).
1
УЗИ в гинекологии
2
Ультразвуковой сканер Voluson 10
3
УЗИ в гинекологии
Женское УЗИ поможет определить следующие показатели:
- размеры яичников;
- наличие и разновидность кист яичников (фолликулярные, лютеиновые, эндометриоидные);
- размер и форма матки;
- толщина слизистой оболочки матки (изменяется в зависимости от дня цикла);
- наличие опухолей матки и придатков, их расположение и природа образования (доброкачественные или злокачественные).
Диагностика
МРТ головного мозга
Стоимость: 14 000 руб.
Подробнее
Диагностика, как правило, начинается с осмотра врачом-неврологом, оценкой клинических симптомов и анализа истории развития заболевания. Применяются, конечно, и лабораторные, и инструментальные методы диагностики. Главный упор делается на выявлении патологии сосудов и участков размягчения мозга. С момента закупорки в тканях начинается биологическая реакция, которая называется «ишемический каскад». Развитие его сопровождается формированием ядра инфаркта, апоптозом клеток мозга и вторичным диффузным отеком мозга. Используются в сосудистом режиме, , сосудов, ангиография, сцинтиграфия или изучение мозга после введение радиоизотопов, позитронно-эмиссионная томография или исследование с помощью радионуклидов.
Причины инсульта
При инсульте нарушается ток крови через мозг и происходит повреждение мозговой ткани. Есть два основных типа инсульта. Самый распространенный тип — ишемический инсульт — результат блокады тока крови по артерии. Другой тип — геморрагический инсульт — происходит в результате кровоизлияния из сосуда мозга. Транзиторная ишемическая атака (ТИА) — иногда называют микроинсультом — возникает в результате временного нарушения кровотока через мозг.
Ишемический инсульт
Почти 90 процентов инсультов — ишемические инсульты. Они происходят, когда артерии вашего мозга сужаются или заблокированы, в результате чего резко сокращается кровоток в мозге (ишемия). Отсутствие кровотока лишает клетки мозга кислорода и питательных веществ, клетки могут начать умирать в течение нескольких минут. Наиболее распространенными видами ишемического инсульта являются:
- Тромботический инсульт. Этот тип инсульта возникает, когда сгусток крови (тромб) формируется в одной из артерий, снабжающих кровью мозг. Сгусток обычно формируется в участках, пораженных атеросклерозом — болезнью, при которой артерии забиты жировыми отложениями (бляшками). Процесс может происходить в одной из двух сонных артерий, проходящих по шее и несущих кровь к мозгу, а также в других артериях шеи или мозга.
- Эмболический инсульт. Эмболический инсульт возникает, когда сгусток крови формируется в кровеносных сосудах вне мозга — обычно в вашем сердце — и с током крови попадает в более узкие артерии мозга. Этот вид кровяного сгустка называется эмболом. Причина — нерегулярное сердцебиение (мерцательная аритмия). Это нарушение сердечного ритма может привести к формированию кровяных сгустков в камерах сердца, отсюда они путешествуют в другие части тела.
Геморрагический инсульт
Кровоизлияние — это медицинский термин для кровотечения. Геморрагический инсульт происходит, когда кровеносный сосуд в мозге протекает либо разрывается. Кровоизлияния в мозг могут возникнуть в результате ряда причин, влияющих на кровеносные сосуды, в том числе неконтролируемое высокое кровяное давление (гипертония) и слабые места в стенках сосудов (аневризмы). Менее распространенной причиной кровоизлияния является разрыв артериовенозной мальформации (АВМ), представляющей собой клубок тонкостенных кровеносных сосудов и являющейся врожденной патологией. Есть два типа геморрагического инсульта:
- Внутримозговое кровоизлияние, при этом типе инсульта происходит излияние крови из кровеносного сосуда мозга в окружающие ткани с повреждением клеток. Клетки мозга повреждаются также вследствие нарушения кровоснабжения. Высокое кровяное давление является частой причиной этого типа геморрагического инсульта. При длительной гипертонии высокое кровяное давление может стать причиной трещин и разрушения мелких артерий внутри мозга, что приводит к кровоизлиянию.
- Субарахноидальное кровоизлияние, при этом типе инсульта кровотечение развивается в артериях вблизи поверхности мозга, и кровоизлияние происходит в пространство между поверхностью мозга и черепом. О кровотечении часто сигнализирует внезапная сильная головная боль. Этот тип инсульта обычно связан с разрывом аневризмы, которая может быть врожденной или развивается с возрастом. После кровоизлияния кровеносные сосуды мозга могут хаотично расширяться или сужаться (спазм сосудов), вызывая повреждение клеток мозга, дальнейшее ограничение притока крови к частям мозга.
Транзиторная ишемическая атака (ТИА)
Транзиторная ишемическая атака (ТИА) — иногда называют микроинсультом — это кратковременный эпизод появления симптомов, аналогичных тем, которые возникают при инсульте. Причиной транзиторной ишемической атаки является временное снижение притока крови к части мозга. В большинстве случаев ТИА длится меньше пяти минут.
Как и при ишемическом инсульте, при TИA тромб нарушает приток крови к части мозга. Но в отличие от инсульта, для которого характерно более длительное отсутствие кровоснабжения и часто необратимые повреждения тканей, TИA не вызывает значительных повреждений, поскольку блокирование сосуда является временным.
Вызывайте неотложную медицинскую помощь, даже если симптомы болезни начинают исчезать. Если у вас наблюдался эпизод TИA, это означает, что сосуды, идущие к мозгу, частично заблокированы или сужены и вы имеете большой риск развития инсульта со значительными повреждениями. Трудно дифференцировать инсульт и ТИА, руководствуясь только наличием симптомов болезни. Часть симптомов проходит даже при наличии инсульта с повреждением головного мозга.
Механизм апоплексии яичника
Кровоизлияние в яичник — это сложный процесс, который возникает по причине циклического нарушения кровообращения органов малого таза. Чаще всего разрыв яичника происходит в середине или второй половине менструального цикла. Это связано с тем, что в это время происходит овуляция (выход яйцеклетки в полость матки) и интенсивная подготовка половых органов к зачатию. Поэтому область таза интенсивно кровоснабжается, что может спровоцировать разрыв яичника. Кровоизлияние в правый яичник наблюдается в 2 — 4 раза чаще, так как он больше снабжается кровью, чем левый. А это связано с тем, что правая яичниковая артерия выходит прямо из брюшной аорты, где давление значительно выше.