Желтуха
Содержание:
- Диагностика лептоспироза
- Диагностика желтух
- Причины желтухи
- Механизм возникновения желтухи, или патогенез гипербилирубинемии
- Причины желтухи
- Источники
- Все патологические состояния, которые наблюдаются у пациентов после удаления желчного пузыря, делят на две основные группы в зависимости от причин их возникновения:
- Диета при желтухах
- 3.Виды желтухи и пути заражения
- Симптомы
- Провоцирующие факторы
- Анализы мочи на билирубин: билирубинурия
- Лечение желтухи
- Что такое желтуха
Диагностика лептоспироза
Для постановки диагноза проводят микроскопические исследования в тёмном поле микроскопа лептоспиры имеют вид тонких серебристых нитей, загнутых на одном или обоих концах, подвижны.
- Бактериологические исследования выделение и идентификация чистой культуры в исследуемом материале.
- Серологические — обнаружение специфических антител в крови,
- Клинические — на основании клинических признаков.
- Патологоанатомические – вскрытие павших животных.
В крови животных обнаруживают не лептоспир, а антитела на это заболевание. Антитела вырабатываются иммунной системой животного в ответ на проникновение патогенного микроорганизма, в данном случае, на проникновение в организм лептоспир. Поэтому, чтобы диагноз был окончательным, необходимо через неделю повторить исследование. При лептоспирозе будет наблюдаться повышение титра антител в несколько раз.
Материалом для прижизненной диагностики служат кровь и моча, посмертной — трупы мелких пород собак, от крупных собак берут сердце, почку, мочевой пузырь с содержимым, кусочки паренхиматозных органов.
Диагностика желтух
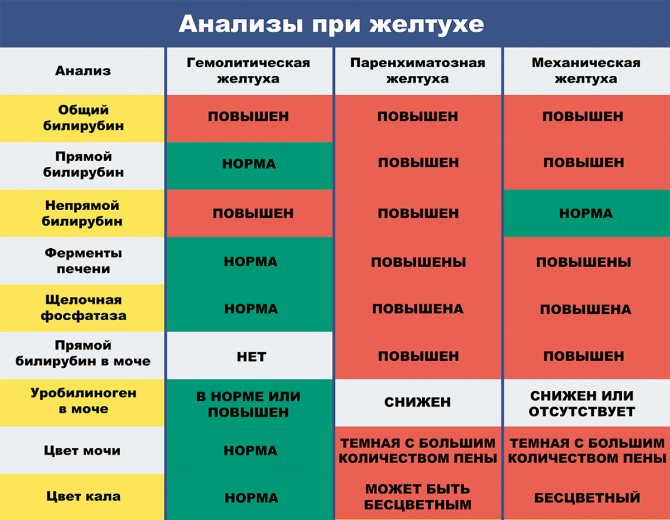
Основной метод оценки гипербилирубинемии – лабораторный. Анализы при желтухе позволяют установить уровень нарушения обмена билирубина, однако для выяснения основной причины патологии необходимо дополнительное обследование. В случае механической желтухи окончательный диагноз (желчнокаменная болезнь, опухоль, паразитарная патология) устанавливается с помощью инструментальных методов (УЗИ, МРТ, КТ, эндоскопическая ретроградная холангиопанкреатография, диагностическая лапароскопия). При паренхиматозных желтухах может быть необходима биопсия печени.
Возникновение желтухи вне зависимости от причины требует немедленного обращения за медицинской помощью. Нередко гипербилирубинемия говорит о наличии серьёзного заболевания, угрожающего здоровью или жизни человека. Самодиагностика и самолечение желтухи, в том числе народными методами, может привести к серьёзным осложнениями или смерти больного.
Причины желтухи
Надпеченочная желтуха
Данный вид желтухи называют гемолитической желтухой. Он возникает при избыточном распаде эритроцитов с увеличением образования непрямого билирубина. Например, при воздействии гемолитических ядов, переливании несовместимой крови, при резус-конфликте, при полицитемии. Частный случай гемолитической желтухи — Физиологическая желтуха новорождённых, связанная с замещением фетального или плодного гемоглобина на полноценный.
Основные признаки надпеченочной желтухи:
- Бледный цвет кожи с лимонным оттенком
- Чаще появляется у детей
- Отсутствие зуда кожи
- Печень не увеличена
- Селезенка увеличена
- Моча и кал естественного цвета или темнее обычного
- В анализе крови: анемия, печеночные пробы в норме, прямой билирубин в норме, общий и непрямой билирубин повышен.
Печеночная или паренхиматозная желтуха
При заболеваниях паренхимы печени, когда нарушена ее функция преобразования непрямого билирубина в прямой, развивается печеночная желтуха. Паренхиматозная желтуха сопровождает вирусные гепатиты всех видов, отравления печени гепатотоксическими ядами, в том числе алкоголем и его суррогатами, цирроз печени, тяжелые септические состояния, болезнь Васильева — Вейля.
К печеночным желтухам можно отнести некоторые наследственные формы гепатозов, например, синдром Жильбера. Это хроническое доброкачественное наследственное заболевание с благоприятным прогнозом, при котором затруднен транспорт непрямого билирубина в клетки печени.
Основные признаки печеночной желтухи:
- Шафраново-желтый цвет кожи и склер
- Связь с острым или хроническим заболеванием печени
- Зуд кожи отсутствует или слабо выражен
- Печень увеличена, умеренно болезненна при пальпации
- Селезенка обычных размеров
- Моча темная, кал светлый
- А анализе крови: резкое увеличение уровня АСТ и АЛТ, щелочная фосфатаза увеличена незначительно, увеличен общий, непрямой и прямой билирубин. В моче высокий уровень билирубина и уробилина.
Механическая желтуха
Подпеченочная, или механическая, или холестатическая желтуха возникает при нарушении вывода билирубина с желчью в просвет 12-перстной кишки. Механизм развития и причины желтухи при этой форме не связаны с гемолизом или заболеваниями печени. Самая частая причина механической желтухи — камни желчевыводящей системы или желчнокаменная болезнь. Реже встречаются стриктуры желчных протоков. Также подпеченочная желтуха развивается при опухолевом процессе или метастазах печени, желчных протоков, поджелудочной железы, если опухоль механически сдавливает желчные протоки.
Основные признаки механической желтухи:
- Зелено-желтый цвет кожи и склер
- Связь с желчекаменной болезнью и почечной коликой, онкологическими заболеваниями
- Зуд кожи выражен
- Печень увеличена или нормальная. Приступообразные или постоянные боли в проекции желчного пузыря
- Селезенка обычных размеров
- Моча темная, кал ахоличный почти белый
- А анализе крови: увеличение уровня АСТ и АЛТ незначительное или отсутствует, щелочная фосфатаза резко увеличена, увеличен общий и прямой билирубин, непрямой билирубин в норме. В моче высокий уровень билирубина, уробилин отсутствует.
В заключение
Всякое повышение содержания билирубина в крови, а тем более сопровождающееся желтухой, требует немедленного обращения к врачу для выяснения причины желтухи и назначения лечения. Повышенное содержание билирубина в крови без лечения может привести к тяжелым последствиям.
Механизм возникновения желтухи, или патогенез гипербилирубинемии
Гемоглобин – белок-переносчик кислорода и углекислого газа, обеспечивающий газообмен в организме человека. Состоит из белковой фракции – глобина, и гема – кофактора, определяющего функцию соединения. Наличие атомов железа в составе гема позволяет гемоглобину переносить кислород из лёгких в ткани и осуществлять транспорт углекислого газа в противоположном направлении. Эритроциты или красные тельца крови практически полностью заполнены гемоглобином, и выполняют роль “грузовика” для гемоглобина.
Длительность жизни эритроцита – примерно три месяца. По прошествии этого срока красные тельца крови отправляются на утилизацию в селезёнку. Разрушение эритроцитов сопровождается высвобождением гемоглобина, который расщепляется на глобин и гем. Метаболизм глобина прост, белок распадается на отдельные аминокислоты. Гем последовательно расщепляется ферментами до биливердина, а затем до билирубина (непрямого, несвязанного). Это надпечёночный этап метаболизма гема.
На следующем этапе билирубин, в связи с белками плазмы крови, транспортируется в печень. В печени он соединяется с глюкуроновой кислотой и включается в состав желчи. Этот процесс называется конъюгацией и соответствует печёночному этапу метаболизма гема. После конъюгации образуется связанный или прямой билирубин.
По желчевыводящим протокам желчь поступает в двенадцатиперстную кишку, где участвует в расщеплении жиров. Часть прямого билирубина, попавшего в кишечник, трансформируется в уробилиноген (при участии кишечной микрофлоры), который повторно всасывается в кровь и выводится почками (придаёт желтую окраску моче). Оставшийся билирубин трансформируется в стеркобилиноген, который в свою очередь превращается в стеркобилин (придаёт темную окраску калу). Это подпечёночный этап метаболизма гема.
Нарушение этой последовательности на любом этапе приводит к увеличению концентрации билирубина крови или гипербилирубинемии. Высокая токсичность несвязанного билирубина объясняет ряд осложнений, возникающих при желтухе. Известно более 400 причин желтухи.
Причины желтухи
Синдром характерен для широкого спектра заболеваний. Возникает при патологиях печени, желчного пузыря, желчевыводящих путей. Гипербилирубинемия возможна при других патологиях.
Провоцирующие факторы:
- Инфекционные поражения (болезнь Боткина, гепатиты B, C, D)
- Аутоиммунный, токсический гепатиты
- Цирроз печени
- Онкологические поражения
- Паразитарная инвазия
- Острые, хронические интоксикации
- Тяжелые нарушения метаболизма
- Заражение крови (сепсис)
- Печеночная недостаточность
- Желчнокаменная болезнь
- Панкреатит
- Холецистит
- Врожденные деформации, аномалии развития
К причинам желтухи относят неграмотный прием медикаментозных средств, ожирение, неправильное питание. Патологии, сопровождающиеся таким проявлением, часто проявляются у людей, страдающих алкоголизмом, наркоманией, нарушающих нормы гигиены. В группу риска входят работники потенциально опасных предприятий, вредных производств.
Источники
- Waldthaler A., Schramm C., Bergquist A. Present and future role of endoscopic retrograde cholangiography in primary sclerosing cholangitis. // Eur J Med Genet — 2021 — Vol — NNULL — p.104231; PMID:33905896
- Cai J., Qiong G., Li C., Sun L., Luo Y., Yuan S., Gonzalez FJ., Xu J. Manassantin B attenuates obesity by inhibiting adipogenesis and lipogenesis in an AMPK dependent manner. // FASEB J — 2021 — Vol35 — N5 — p.e21496; PMID:33904622
- Tu SY., Tsai TY., Chen CH., Wong CH. A Postpartum Woman With Right Upper Quadrant Pain and Jaundice. // Ann Emerg Med — 2021 — Vol77 — N5 — p.499-522; PMID:33902826
- Hriskova K., Marosevic D., Belting A., Wenzel JJ., Carl A., Katz K. Epidemiology of Hepatitis E in 2021 in Bavaria, Germany. // Food Environ Virol — 2021 — Vol — NNULL — p.; PMID:33900549
- de Jong JJ., Lantinga MA., Tan ACITL., Aquarius M., Scheffer RCH., Uil JJ., de Reuver PR., Keszthelyi D., Westert GP., Masclee AAM., Drenth JPH. Web-Based Educational Intervention for Patients With Uninvestigated Dyspepsia Referred for Upper Gastrointestinal Tract Endoscopy: A Randomized Clinical Trial. // JAMA Intern Med — 2021 — Vol — NNULL — p.; PMID:33900373
- Pereira P., Santos AL., Morais R., Vilas-Boas F., Rodrigues-Pinto E., Santos-Antunes J., Macedo G. Endoscopic radiofrequency ablation for palliative treatment of hilar cholangiocarcinoma. // VideoGIE — 2021 — Vol6 — N4 — p.195-198; PMID:33898902
- Sampurna MTA., Rohsiswatmo R., Primadi A., Wandita S., Sulistijono E., Bos AF., Sauer PJJ., Hulzebos CV., Dijk PH. The knowledge of Indonesian pediatric residents on hyperbilirubinemia management. // Heliyon — 2021 — Vol7 — N4 — p.e06661; PMID:33898814
- Chen X., Yu L. A haemorrhagic cholecystitis presenting as obstructive jaundice. // Hepatobiliary Surg Nutr — 2021 — Vol10 — N2 — p.299-300; PMID:33898585
- Fraser DD., Patterson EK., Daley M., Cepinskas G. Case Report: Inflammation and Endothelial Injury Profiling of COVID-19 Pediatric Multisystem Inflammatory Syndrome (MIS-C). // Front Pediatr — 2021 — Vol9 — NNULL — p.597926; PMID:33898353
- Adil H., Semedo A., Kessab A., En-Nouali H., El Fenni J., Abdellaoui M. Tuberculous common bile duct stricture mimicking a cholangiocarcinoma: A case report. // Radiol Case Rep — 2021 — Vol16 — N6 — p.1311-1314; PMID:33897922
Все патологические состояния, которые наблюдаются у пациентов после удаления желчного пузыря, делят на две основные группы в зависимости от причин их возникновения:
- функциональные нарушения,
- органические поражения.
В свою очередь, к органическим относят:
- поражения желчных путей;
- поражения желудочно-кишечного тракта, среди которых следует выделить заболевания печени, поджелудочной железы и 12- двенадцатиперстной кишки;
- заболевания и причины, не связанные с желудочно-кишечным трактом.
Но сам ПХЭС, то есть состояние, возникшее после операции по удалению желчного пузыря, встречается крайне редко. Оно вызвано адаптационной перестройкой желчевыводящей системы в ответ на выключение из нее желчного пузыря — эластичного резервуара, в котором собирается и концентрируется желчь. В остальных случаях имеются заболевания, симулирующие ПХЭС.
Современные гастроэнтерологические исследования свидетельствуют, что у половины больных причиной жалоб служат функциональные нарушения пищеварения. Органические нарушения, которые находят у трети обращающихся, только в 1,5% случаев действительно являются следствием выполненной операции, и лишь 0,5% пациентов с установленным диагнозом ПХЭС требуют повторного оперативного вмешательства. Если установлен диагноз ПХЭС, неизбежно возникают вопросы, связанные с юридической и страховой ответственностью за нарушения, возникшие после оказания медицинской помощи. Поэтому среди многообразия патологических состояний, проходящих под маркой ПХЭС, предложено выделяют две основные группы в зависимости от характера причинно-следственных связей с предшествующей холецистэктомией:
- заболевания, не связанные с перенесенной операцией, — как правило,это диагностические ошибки;
- заболевания, являющиеся непосредственным следствием хирургического вмешательства, то есть операционная ошибка.
К диагностическим ошибкам относят:
- Не выявленные до операции сопутствующие заболевания или заболевания по своей клинической картине похожие на проявления желчнокаменной болезни. Это ситуации, когда произошла диагностическая ошибка и, хотя в результате операции и был убран заполненный конкрементами желчный пузырь, но истинный источник болей устранен не был.
- Заболевания других органов, расположенных в этой же области, которые никак не связаны с оперативным вмешательством, но по возникшим жалобам напоминают рецидив желчнокаменной болезни и после операции беспокоят больного.
К операционным ошибкам относят
- Резидуальный холедохолитиаз (оставленные в желчных протоках камни).
- Папиллостеноз (сужение области впадения желчных протоков в кишку).
- Опухоли желчных протоков и головки поджелудочной железы.
- Повреждения желчных протоков во время операции.
Большинство таких ошибок вызвано неполным дооперационным обследованием и следующим за ним несоответствием объема оперативного вмешательства характеру и стадии основного патологического процесса. Это, прежде всего, проявляется в лечении осложненных форм желчнокаменной болезни, когда выполняется только стандартная холецистэктомия вместо более расширенных вариантов вмешательства. В этом случае имеет место ошибка по формуле “неполный диагноз — недостаточный объем операции”.
И, наконец, самой опасной является группа прямых ятрогенных хирургических осложнений. Симптоматика ПХЭС у пациентов с различными абдоминальными расстройствами появляется в разные периоды после холецистэктомии, а иногда представляет собой продолжение тех же расстройств, которые были до операции и не прекратились после нее. Многообразие симптоматики и разные сроки ее появления определяются теми конкретными причинами, которые лежат в основе этих нарушений.
Диета при желтухах
Диетотерапия занимает важное место в лечении заболеваний печени и желчевыводящих путей. Цель диеты — снизить нагрузку на печень
Труднее всего усваиваются тугоплавкие и животные жиры. По этой причине рекомендуется сократить употребление жирной, жареной пищи. Запрещается употребление жирных сортов мяса и рыбы, кондитерских и колбасных изделий, копченостей, других мясных деликатесов и продуктов, содержащих транс-жиры.
Употребление белковой пищи и “медленных углеводов”, злаковых, овощей и фруктов, круп не ограничено. Рекомендуется увеличить употребление жидкости, если нет противопоказаний (отёков, водянки живота, цирроза печени с портальной гипертензией). Питание дробное, малыми порциями, но частое, 5-6 раз в сутки.
3.Виды желтухи и пути заражения
Виды желтухи
Результатом диагностики всегда становится выявление причин симптома и идентификация типа желтухи:
Надпечёночная желтуха. Этот вид нарушений в организме проявляется желтухой вследствие болезней крови (гемолитические анемии), отравлений ядами, сепсисе, инфаркте лёгкого, переливаниях несовместимой крови. Его характерный признак – очень тёмный кал.
Печёночная (паренхиматозная) желтуха является следствием нарушений в работе печени. Затрудняется переработка билирубина. Чаще всего при поражениях печени диагностируется печёночно-клеточная желтуха. Это признак сопровождает гепатиты, рак печени, цирроз. Моча становится тёмной, а кал обесцвечивается.
Подпечёночная (обтурационная) желтуха. Этот вид желтухи обусловлен нарушением вывода желчи из организма. Обычно для клинической картины характерно постепенное нарастание желтушности, иногда она периодически появляется и пропадает. Причиной сдавливания и непроходимости желчевыводящих путей могут бить опухоли, паразиты, камни, воспалительные процессы, кисты.
Отдельно нужно отметить детскую желтуху. Она несколько отличается от таковой во взрослом состоянии. Желтуха новорожденных обусловлена незрелостью билирубинового обмена, слабой активностью фермента глюкуронилтрансферазы, усиленным разрушением эритроцитов под влиянием антител матери. Обычно эти состояния проходят у новорожденных в течение месяца. Однако нужно помнить, что билирубин токсичен для головного мозга. Если не наблюдается общая положительная динамика и снижение желтушности кожи, нужна медицинская помощь. Новорожденного обследуют и принимают меры для вывода билирубина из крови.
Пути заражения
Одна из самых частых причин желтухи у взрослых – гепатит А. Это инфекционное заболевание, передающееся при бытовых контактах. Вирус гепатита довольно устойчив и живёт в водной среде до трёх месяцев. Заражение может произойти при контакте с больным человеком, использовании его посуды, при поцелуе. Дети чаще всего заражаются из-за несоблюдения правил гигиены: (не вымытые перед едой руки, грязные фрукты, поднятая с пола еда).
Гепатиты В и С передаются только через кровь или половым путём.
Заболевания, связанные с механической непроходимостью желчевыводящих путей, разрушением эритроцитов, попаданием в организм ядов, не заразны.
Симптомы
Фото: Хроника.инфо
Гемолитическая желтуха
Характерны анемия, анизоцитоз (отклонения от нормального размера эритроцитов), пойкилоцитоз (изменение формы эритроцитов), ретикулоцитоз (увеличение количества предшественников эритроцитов), незначительная гепатомегалия с выраженно увеличенной селезёнкой (спленомегалия), желтушность кожных покровов с лимонным оттенком и бледность склер.
Паренхиматозная желтуха
При паренхиматозных желтухах клинические проявления дают основные заболевания печени (цирроз, гепатит различной этиологии, гепатоз, псевдотуберкулёз и т.д.). Цвет кожных покровов при этом оранжево-жёлтый, желтушность кожи умеренно-выраженная, зуд неустойчивый. В начале заболевания часто ощущается тяжесть в печени. Боль в печени на ранних этапах заболевания как правило отсутствует. В моче много связанного билирубина, что придаёт ей тёмный цвет. Кал осветлён, т.к. лишён стеркобилина.
Механическая желтуха
При закупорке камнями наблюдается триада Шарко: желтуха с увеличение печени, боль в правом подреберье, лихорадка. Закупорка камнями провоцирует развитие воспаления с последующим сепсисом, который проявляется пентадой Рейнольда: триада Шарко дополняется гипотонией и спутанностью сознания. Кал не окрашен, т.к. билирубин не поступает в желудочно-кишечный тракт. При этом в моче присутствуют желчные пигменты (в основном связанный билирубин, уробилин отсутствует при полной закупорке желчных протоков).
Если закупорка происходит вследствие роста опухоли, то клинические проявления будут скудными. При раке головки поджелудочной железы обтурация желчных путей сопровождается симптомом Курвуазье (безболезненный переполненный желчный пузырь), а билирубинемия достигает значений в 500 мкмоль/л. При более высокой локализации опухоли симптомы Курвуазье не наблюдаются, а содержание общего билирубина в крови не превышает значения 170 мкмоль/л.
Из общих проявлений для пациента характерны боль в правом подреберье с распространением дальше вправо и в спину, повышение температуры, головная боль, озноб, устойчивый кожный зуд, кожа с зелёно-серым оттенком.
Провоцирующие факторы
Описанное заболевание может возникнуть вследствие приёма в пищу продуктов или воды, которые содержат в себе патогенетические микроорганизмы. Помимо этого, возможен кровяной и половой путь заражения.
Чтобы избежать заражения вирусным гепатитом, рекомендуется свести к минимуму общение с людьми, которые:
- Уже заражены или являются носителями вирусной инфекции;
- Вступали в половой контакт с инфицированными лицами;
- Планируют поездку или вернулись из страны, где отмечаются вспышки заболеваемости;
- Злоупотребляют алкогольными напитками или употребляют наркотические вещества.
Непосредственным этиологическим фактором, который теоретически становится пусковым механизмом для развития желтухи, может стать:
- Непроходимость желчевыводящих путей и желчепузырных протоков;
- Наличие врожденных аномалий в строении;
- Печеночные заболевания (различные виды гепатита или цирроз);
- Преждевременное разрушение красных кровяных телец;
- Наличие в печени новообразований;
- Проникновение в организм патогенетических микроорганизмов;
- Осложнения после хирургического вмешательства;
- Применение определенных групп лекарственных препаратов.
Анализы мочи на билирубин: билирубинурия
Повышенный билирубин в моче
При различных заболеваниях в мочевых пробах могут обнаруживаться прямые и непрямые билирубиновые фракции. Это состояние называется билирубинурией.
Непрямой билирубин появляется, если его содержание в крови значительно превышает норму и при этом увеличена проницаемость гломерулярной мембраны. Это происходит при следующих заболеваниях:
- гломерулонефритах различной этиологии.
- Ga-нефропатии (болезни Берже)
- системной красной волчанке;
- пурпуре Шенлейн-Геноха
- узелковом периартериите;
- гемолитико-уремическом синдроме (ГУС);
- идиопатической тромбоцитопенической пурпуре (ИТП).
Причина повышенного прямого билирубина в урине — желтуха. Положительная реакция выявляется уже в тех случаях, когда в крови билирубин содержится в пределах 30–
34 мкмоль/л. Это свидетельствует о нарушении экскреции желчи в двенадцатиперстную кишку и превышении билирубиновой нормы у взрослых и детей в плазме. Если анализ крови на билирубин общий в норме – в моче этого пигмента не будет.
Наличие и отсутствие в урине этого желчного пигмента при различных формах гепатита показано в таблице:
| Вид желтухи | Проба |
| Норма (здоровый человек) | Отрицательная |
| Гемолитическая | Отрицательная |
| Паренхиматозная, в начале болезни | Слабоположительная |
| Паренхиматозная, в разгаре болезни | Резко положительная |
| Паренхиматозная, в стадии выздоровления | Слабоположительная |
| Обтурационная | Положительная |
Как делают анализы на билирубинурию
Для определения билирубина в моче проводятся специальные пробы:
Проба Гмелина (модификация Розенбаха) проводится следующим образом: в 100–150 мл мочи добавляют 1–2 капли уксусной кислоты и раствор профильтровывают несколько раз через бумажный фильтр. После этого мокрый фильтр оставляют на чашке Петри для высыхания, после чего на его поверхность наносят каплю смеси азотистых и азотных кислот. Повышенный билирубин в моче вызывает окрашивание бумаги в виде разноцветных концентрических колец, считая снаружи – зеленого, синего, фиолетового, красного и в центре – желтого. Без наличия зеленого кольца проба считается отрицательной.
Проба Розина проводится путем добавления к 9–10 мл урины, взятой для исследования, нескольких капель 1% спиртового раствора йода или раствора Люголя. При наличии в образце билирубиновых фракций на границе жидкостей образуется стойкое заметное зеленое кольцо.
Для определения количества прямой билирубиновой фракции используется также скрининг-тест на стандартных полосках. Уровень содержания данного пигмента определяется после нанесения на нее урины, и оценки получившейся окраски по прилагаемой шкале.
Анализ мочи на наличие этого печеночного фермента дает прекрасные возможности:
- при раннем выявлении гепатитов и проведении дифференциальной диагностики различных видов желтух;
- для определения эффективности лечения при терапии многих печеночных недугов;
- при диагностике патологий почек, сопровождающихся увеличением проницаемости гломерулярной мембраны;
- для наблюдения за наличием пигмента в моче при беременности и профилактическом осмотре лиц, работающих с вредными веществами;
- в качестве быстрого теста на состояние печени у больных, принимающих препараты, способные вызвать нарушения ее деятельности.
Лечение желтухи
Гипербилирубинемия чаще всего лишь следствие того или иного заболевания. Для устранения желтухи необходимо лечение основной патологии. Из-за большого числа возможных причин увеличения уровней билирубина в крови этой проблемой занимаются врачи нескольких специальностей.
Гемолитические желтухи в основном относятся к заболеваниям системы крови и лечатся гематологами. Случаи отравления гепатотропными токсинами, лекарственными препаратами и ядами требуют консультации токсиколога. Лечение заболеваний печени – специальность врача-гепатолога. Опухоли печени лечат онкологи. Подпечёночные желтухи вне зависимости от причин требуют консультации хирурга (хирурга-онколога).
Этиотропная терапия гипербилирубинемии
Этиотропная терапия — лечение, направленное непосредственно на причину, вызвавшую патологию. Например, если желчный камень перекрывает отток желчи, этиотропной терапией механической гипербилирубинемии будет хирургическое вмешательство, направленное на удаление инородного тела. Этиотропная терапия возможна не во всех случаях. Несмотря на то, что причина гемолитической билирубинемии при наследственных гемолитических анемиях известна, не существует методов лечения, способных устранить дефект в генах, приводящих к досрочному разрушению эритроцитов.
Патогенетическая терапия гипербилирубинемии
Патогенетическая терапия направлена на отдельные звенья механизма, приводящего к заболеванию или способствующие ухудшению состояния больного. Например, инфузионная терапия, при которой используются внутривенные вливания физиологического раствора или других дезинтоксикационных средств, способствует выведению излишков билирубина через почки.
Что такое желтуха
Прежде всего, под желтухой стоит подразумевать не какое-то определенное заболевание (например, гепатит, как думают многие), а целый симптоматический комплекс, который возникает вследствие течения патологических процессов в печени и некоторых органах. По сути, желтуха – это избыточное количество в организме билирубина, что внешне проявляется приобретением склерами, слизистыми оболочками и кожей желтого оттенка.
В норме билирубин образуется в печени и селезенке из гемоглобина в результате распада эритроцитов, после чего преобразуется печенью в желчь и выводится из организма. При желтухе нормальный процесс преобразования и вывода билирубина нарушается, поэтому он почти полностью остается в крови, незначительно выделяясь через почки и кожу.
Наиболее расположены к ней люди с:
- новообразованиями в печени;
- врожденными аномалиями желчно-выводящих путей;
- патологическими процессами в печени и желчном пузыре;
- наличием паразитических организмов;
- послеоперационными осложнениями;
- постреакцией на некоторые медикаментозные средства.