Hallux valgus: причины, симптомы, лечение
Содержание:
- Признаки и диагностика деформаций стопы
- Причины формирования Халюс-вальгуса
- Хирургическое лечение
- Виды вальгусной деформации
- Кому подходит оперативное лечение вальгусной деформации?
- Реабилитация после операции
- Цены
- Способы оплаты медицинских услуг «СМ-Клиника»
- Способы терапии
- Ведущие врачи
- Причины вальгуса
- Лечение вальгусной деформации стоп
- Какую обувь выбрать, если уже есть или только появляется шишка на ноге?
- Что вызывает?
- Физическая терапия
- Профилактика заболевания
- Лечение
Признаки и диагностика деформаций стопы
Поскольку деформации развиваются по разным причинам и поражают различные части стопы, каждая патология обладает особенной клинической картиной. Тем не менее, имеются и общие признаки патологий в области стопы:
- дискомфорт и боли во время и после нагрузки а ноги (длительное стояние, ходьба, бег);
- хромота;
- изменения осанки;
- уменьшение амплитуды сгибания стопы.
Так, косолапости свойственна невозможность поворота больной ноги вовнутрь, а также затруднения при повороте носка. При плоскостопии страдает походка, она становится тяжелой, неуверенной. В случае развития вальгусной деформации стопы или молоткообразного искривления пациенту трудно носить тесную обувь, а также обувь на более или менее высоких каблуках.
Ортопед ставит диагноз на основании жалоб больного, результатов клинического осмотра и диагностических исследований. В процессе диагностики деформации стопы и пальцев ног применяются:
- рентгенографическое исследование;
- томография (КТ, МРТ);
- электромиография.
Причины формирования Халюс-вальгуса
Плюснефаланговый сустав большого пальца искривляется из-за нарушения его биомеханики, что связано со следующими структурными изменениями:
- врожденные дефекты
- неврологические дисфункции
- слабость соединительной ткани (свойственна преимущественно женщинам) приводит к излишней подвижности капсулы сустава. передний отдел стопы деформируется, формируется поперечное плоскостопие.
Обувь — также один из факторов риска возникновения халюс вальгуса. При узком носке пальцы ног пребывают в скованном положении, в итоге — деформируются лодыжки. Если каблук выше 5 см, увеличивается давление на переднюю часть стопы, пальцы буквально “вдавливаются” в туфли, появляется вероятность плоскостопия.
Клиническая картина:
- Сперва отклонение большого пальца заметно лишь при внимательном осмотре. Мышца, отводящая первый палец, перетягивает его в неестественное положение.
- В проекции первого плюснефалангового сустава возникает небольшая припухлость. Затем она может превратиться в плотные натоптыши и мозоли.
- На поздних стадиях второй палец начинает перекрывать первый, и мозоли появляются уже на подошве.
- Данная патология чаще всего возникает в юношеском возрасте и с годами она только усугубляется.
- Передняя часть стопы расширяется. Приходится приобретать обувь на 1-2 размера больше. Но помимо расширения переднего отдела стопы при такой деформации часто происходит и отклонение всей стопы в сторону. Человек испытывает острые боли, так как стопа фактически упирается в “шишки”, стирается внутренняя поверхность подошвы.
В итоге из-за неправильного угла наклона большого пальца происходит:
- увеличение костного наслоения на конечности, просторечно выражаясь, косточка на ноге “выпирает”
- повреждение хряща
- ранний износ основного сустава
В Одессе в Медицинском доме Odrex работают профессиональные ортопеды-травматологи, которые грамотно поставят диагноз и назначат оптимальный курс лечения. Здесь вы не только можете получить консультацию ортопеда и выяснить отчего болит косточка на ноге возле большого пальца. Здесь и провести коррекцию походки, правильно зафиксировать стопу.
Хирургическое лечение
Если все консервативные меры оказываются не эффективными, то принимается решение об оперативном лечении. В настоящее время, существует более 100 оперативных методик по лечению Hallus valgus.Основные задачи при хирургическом лечении следующие :
- удалить бурсит большого пальца стопы
- реконструировать кости, из которых состоит большой палец ноги
- уравновесить мышцы вокруг сустава так, чтобы не было рецидива деформация
Удаление «нароста»
В некоторых умеренных случаях формирования бурсита большого пальца стопы, при операции может быть удален только нарост на сумке сустава. Эта операция, выполняется через маленький разрез на стороне ноги в области бурсита большого пальца стопы. Как только кожа разрезана удаляется нарост с помощью специального хирургического долота. Кость выравнивается и разрез кожи ушивают маленькими швами.
Более вероятно, что реконструкция большого пальца ноги также будет необходима. Главное решение, которое должно быть принято, состоит в том, надо ли разрезать метатарзальную кость и также ее реконструировать . Для решения этого вопроса имеет значение угол между первой метатарзальной и второй костью.Нормальный угол — приблизительно девять или десять градусов. Если угол будет 13 градусов или больше, то скорее всего необходимо разрезать и реконструировать метатарзальную кость. Когда хирург разрезает и производит репозицию кости, то это называется остеотомией. Есть два основных метода, используемых, чтобы выполнить остеотомию и реконструкцию первой метатарзальной кости..
Дистальная Остеотомия
В некоторых случаях дистальный конец кости разрезается и перемещается в латерально (это называется дистальной остеотомией). Это позволяет эффективно уменьшить угол между первыми и вторыми метатарзальными костями. Этот тип операции обычно требует одного или двух маленьких разрезов в ноге. Как только хирург достигает удовлетворительного положения костей, остеотомия сопрождается фиксацией костей с помощью металлических булавок .После операции и заживления булавки удаляются( обычно их удаляют через 3-6 недель после операции).
Прокимальная остеотомия
В других же ситуациях, первая метатарзальная кость разрезается в проксимальном конце кости. Этот тип операции обычно требует двух или трех маленьких разрезов в ноге. Как только кожа разрезана , хирург выполняет остеотомию. Кость подвергается реконструкции и фиксируется на время металлическими булавками. Эта операция тоже уменьшает угол между метатарзальными костями.Кроме того, производится релизинг сухожилия мышцы, приводящей большой палец стопы. Поэтому, после операции надевается специальный бандаж.
Реабилитация после операции
Необходимо в среднем 8 недель для того, чтобы произошло заживление мягких тканей и костей. Ногу на этот период лучше поместить в обувь с с деревянной подошвой или специальный бандаж для того, чтобы исключить травматизацию оперированных тканей и дать возможность нормальной регенерации. Непосредственно после операции могут понадобиться костыли.
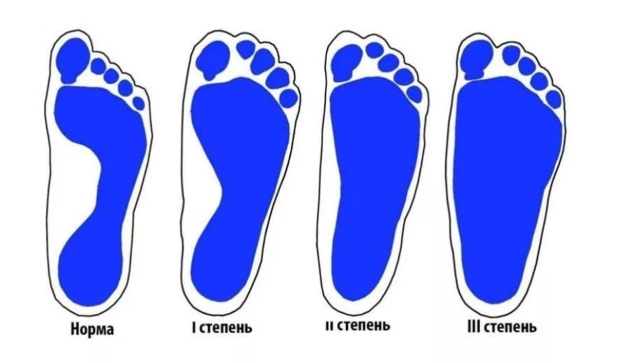
Виды вальгусной деформации
Степень тяжести вальгуса определяют по углу отклонения пятки к оси голени. При плосковальгусной деформации учитывают еще угол продольного свода стопы.
По установке пятки к оси голени выделяют такие стадии:
- I стадия, отклонение небольшое 10 – 15°;
- II стадия, угол отклонения пятки 15 – 20°;
- III стадия, искривление 20 – 30°;
- IV стадия, тяжелая степень, отклонение от нормы 30° и более.
При первой и второй степени лечение имеет благоприятный прогноз, справиться с отклонением можно довольно быстро, преимущественно консервативными методами. При третьей и четвертой стадии потребуется более длительная и серьезная терапия.
При плосковальгусной деформации дополнительно оценивают степень уплощения продольного свода по углу свода стопы.
Выделяют несколько степеней тяжести патологии:
- I степень – угол продольного свода 130 – 140 °, угол вальгусного отклонения пяточной кости 5 – 10 °;
- II степень – угол продольного свода 141 – 160 °, угол вальгусного отклонения пяточной кости 10 – 15 °;
- III степень – угол продольного свода 161 – 180 °, угол вальгусного отклонения пяточной кости более 15 °.
По причине возникновения плосковальгусная деформация стопы бывает врожденная, приобретенная и нейрогенная. При этом деформации легкой степени мобильны или подвижны. При них есть возможность изменить форму стопы под действием боковых нагрузок. И такие деформации относятся к приобретенным. Тяжелые степени возникают чаще на фоне нейрогенных нарушений или врожденных пороков развития. Такие деформации являются ригидными.
Кому подходит оперативное лечение вальгусной деформации?
Для того, чтобы дать точную оценку состояния стопы и определить степень вальгусной деформации нам потребуются свежие рентгеновские снимки, а также МРТ. На основании этих изображений врач сможет сказать, подходит ли Вам хирургическое лечение.
Хорошее кровообращение является залогом быстрого излечения после операции на плюсне. Стопа — это самый отдаленный от сердца орган движения. Мягкотканые покровы на перенагруженной стопе очень тонкие, а механические нагрузки, наоборот, велики. Именно поэтому все заболевания, снижающие и без того плохое кровообращение, негативно влияют на процесс заживления после операции. Следующие патологии препятствуют успешной коррекции вальгусной деформации либо затрудняют данный процесс:
- облитерирующий атеросклероз периферических артерий
- диабетическая стопа
- начальная стадия полиневропатии (нервное заболевание, зачастую вызванное диабетом)
- венозная недостаточность
При наличии вышеуказанных заболеваний, перед тем как провести хирургическое лечение вальгусной деформации, наши специалисты должны проконсультироваться с флебологом.
Полиартрит и ревматоидные болезни не препятствуют операции на стопе
Однако в данном случае необходимо обратить особое внимание на оперативную технику, по которой будет проводиться лечение вальгусной деформации. Хирургу нужно быть особенно внимательным и в том случае, если пациенту уже делали операцию халлюкс вальгус, так как данный факт только осложняет повторное коррекционное лечение
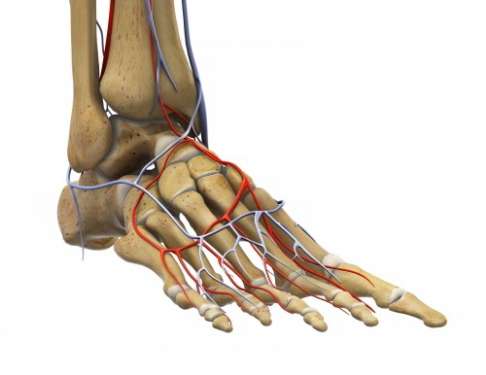
Нарушение кровообращения всегда является противопоказанием: Облитерирующий атеросклероз периферических артерий или синдром диабетической стопы предотвращают либо усложняют процесс заживления раны после хирургического лечения вальгусной деформации. Viewmedica
Реабилитация после операции
После вмешательства нужно находиться в стационаре 10-14 дней.
- С первого дня можно разрабатывать ногу, аккуратно шевеля пальцами.
- С третьего дня можно ходить (немного).
- Следует носить ортезы.
- Прооперированную ногу нельзя мочить, запрещено снимать и мочить повязку.
- Ходить без ортеза можно через 1,5 месяца.
- До 3 месяцев сохраняется отечность в области голеностопа (нижних отделов).
Показаны: электрофорез, массаж, ЛФК, ударно-волновая терапия.
«СМ-Клиника» проводит операции разных типов при вальгусной деформации стопы (цены на них и стоимость предоперационных анализов можно уточнить по телефону). Пациентам предоставляются комфортабельные палаты в частном стационаре.
Цены
| Наименование услуги (прайс неполный) | Цена (руб.) | В рассрочку (руб.) |
|---|
| Консультация хирурга по операции (АКЦИЯ) | — |
| Операция на стопах IV кат. сложности | от 40000 | от 3997 |
* Ознакомиться подробнее с условиями можно здесь — Лечение в кредит или рассрочку.
Способы оплаты медицинских услуг «СМ-Клиника»
Оплачивать услуги клиники можно любым удобным способом, в том числе наличными средствами, с помощью банковских карт основных платежных систем, а также с помощью карт рассрочки «Совесть» или «Халва»:

Запись на прием
Уточните дополнительную информацию по телефону +7 (812) 435 55 55 или заполните форму online — администратор свяжется с Вами для подтверждения записи.
«СМ-Клиника» гарантирует полную конфиденциальность Вашего обращения.
Способы терапии
Варусная деформация у маленьких детей эффективно лечится, так как до семилетнего возраста кости стопы еще недостаточно сформированы. Коррекция включает различные процедуры. Основными из них являются следующие терапевтические моменты:
- ортопедическая обувь;
- массаж;
- лечебная гимнастика;
- физиотерапия.
Лечение варусной патологии не обходится без использования специальной обуви. Ботинки можно купить в специализированном ортопедическом салоне или изготовить на заказ по индивидуальным меркам. Но предварительно нужно обязательно проконсультироваться с ортопедом. Неправильно выбранная обувь приведет к ухудшению состояния из-за усиления деформации.
К специализированным ботинкам предъявляются определенные требования:
- шьется вещь по специальной колодке для варусной стопы;
- стелька подбирается индивидуально;
- супинатор отсутствует;
- задник у обуви должен быть высокий и плотный.
Правильно подобранные ботинки не позволяют стопе опираться на внешний край и вынуждают перераспределять вес тела на всю ступню.
Чтобы избавиться от болезни, необходимо регулярно делать специальные упражнения, направленные на укрепление мышц ступни. Гимнастика включает следующие движения:
- вращения внутрь/наружу;
- ходьба на пятках и носочках;
- катание по полу мячика или гимнастической палки;
- сгибания/разгибания стопы;
- приседания с опорой на всю ступню;
- подъем и спуск по шведской стенке.
Рассмотренные упражнения следует выполнять ежедневно, лучше несколько раз в день. Зарядка позволит постепенно восстановить физиологическую форму ступни.
Физиолечение является дополнительным способом коррекции варуса. Наиболее эффективны при этом недуге парафиновые и грязевые аппликации на подошвы, магнитотерапия, электрофорез с раствором йодида калия, электростимуляция мышц стопы и голени. Процедуры повышают тонус тканей и укрепляют связки и мышцы дистальных отделов нижних конечностей.
Благодаря рассмотренным процедурам, большинство из которых можно проводить дома, добиваются постепенного уменьшения варусной деформации. При начале лечения на ранних стадиях возможно полное выздоровление.
Ведущие врачи
-
Гиниятов Анвар Ринатович
Травматолог-ортопед
Дунайский пр., 47
-
Учуров Игорь Федорович
Ведущий травматолог-ортопед
Выборгское шоссе, 17-1
-
Белоусов Евгений Иванович
Травматолог-ортопед
пр. Ударников, 19
-
Данилкин Алексей Валерьевич
Травматолог
пр. Ударников, 19
-
Гребенюк Михаил Викторович
Ортопед-травматолог
Выборгское шоссе, 17-1
-
Урбанович Сергей Иванович
Детский хирург, ожоговый хирург
ул. Маршала Захарова, 20, Выборгское шоссе, 17-1
-
Панфилов Артем Игоревич
Травматолог-ортопед
ул. Маршала Захарова, 20
Посмотреть всех
-
Никитин Александр Владимирович
Дунайский пр., 47
-
Попов Евгений Сергеевич
Выборгское шоссе, 17-1
-
Карпушин Андрей Александрович
Дунайский пр., 47
-
Колядин Максим Александрович
Дунайский пр., 47
-
Карапетян Сергей Вазгенович
Дунайский пр., 47
-
Митин Андрей Викторович
пр. Ударников, 19
-
Гарифулин Марат Сагитович
Дунайский пр., 47
-
Зимин Денис Витальевич
Выборгское шоссе, 17-1
-
Ангельчева Татьяна Аврамовна
пр. Ударников, 19
-
Борисова Ольга Михайловна
Дунайский пр., 47
-
Дергулев Игорь Олегович
Дунайский пр., 47
-
Егоров Александр Анатольевич
Выборгское шоссе, 17-1
-
Кикаев Адлан Олхозурович
ул. Маршала Захарова, 20
-
Козлов Игорь Андреевич
ул. Маршала Захарова, 20
-
Кустиков Антон Александрович
ул. Маршала Захарова, 20
-
Петров Артем Викторович
Дунайский пр., 47
Причины вальгуса
Женщины страдают вальгусной деформацией в девять раз чаще мужчин. Традиционно это связывают с ношением ими модной, но совершенно неподходящей, неудобной и вредной для здоровья стопы обуви – на высоком каблуке, с зауженными или чересчур короткими носками. Однако повышенная и нерациональная нагрузка является далеко не единственной причиной вальгуса.
Наиболее существенным внутренним фактором развития вальгуса служат эндокринные нарушения, которым женщины также подвержены в большей степени, чем мужчины. Такие нарушения могут возникнуть на фоне нервных стрессов или же быть связаны с возрастом (половое созревание, беременность, грудное вскармливание, климакс). В частности, изменение гормонального фона может стать причиной остеопороза, разрыхления и слабости костных и соединительных тканей, что приводит к нарушению биомеханики стопы и развитию вальгусного искривления.
На ранней стадии вальгус проявляется болями при долгой ходьбе, быстрой утомляемостью ног, покраснением и отеком в области первого плюснефалангового сустава, выпиранием сустава. По мере развития заболевания размеры выпирания увеличиваются, большой палец все больше отклоняется внутрь, провоцируя деформацию остальных пальцев стопы, боль и воспаление усиливаются, что значительно снижает качество жизни. На фоне прогрессирующей вальгусной деформации развиваются такие заболевания как артроз, артрит и бурсит сустава, связанные с нерациональной нагрузкой и быстрым изнашиванием суставных тканей.
На поздних стадиях заболевания единственным эффективным средством лечения оказывается оперативное вмешательство. Тем не менее, операции при вальгусе можно избежать. Это позволяют сделать методы тибетской медицины, которые в комплексе с ударно-волновой терапией не только значительно облегчают симптомы и повышают качество жизни, но и останавливают развитие вальгуса, предупреждая дальнейшее увеличение деформации.
Вальгусная деформация стопы традиционно считается женским заболеванием. И действительно, по статистике женщины подвержены вальгусу в десять раз больше мужчин. Главной причиной косточки считается ношение не физиологичной обуви и слабость связочного аппарата, которая обычно прогрессирует с возрастом. Поэтому вальгус в наибольшей степени проявляется в среднем и старшем возрасте (после 40 лет). Однако это вовсе не значит, что вальгусная деформация не может возникнуть в молодом возрасте. Более того, существует такое явление как вальгус у детей.
Одна из наиболее частых причин, по которой возникает вальгус у детей – раннее приучение ребенка к хождению. Родители зачастую пытаются ускорить становление своих детей на ноги, забывая, что их связочный аппарат еще слаб, и чрезмерные нагрузки могут вызвать деформацию стопы.
Другая распространенная причина – неправильная обувь, которая не фиксирует стопу или оказывает нездоровые нагрузки. В этом случае врачи-ортопеды рекомендуют родителям не экономить и не покупать дешевую обувь для детей.
Быстро растущий организм ребенка делает его опорно-двигательный аппарат особенно уязвимым к любым нерациональным нагрузкам. Это может проявиться искривлением позвоночника (сколиозом) или вальгусом стопы.
Как и в случае других возрастных проблем, родители нередко утешают себя тем, что вальгус со временем пройдет сам собой. Но как правило, этого не происходит. Более того, вальгусная деформация стопы приводит к неправильной нагрузке на позвоночник, что влечет за собой новые проблемы. Поэтому лечение вальгуса необходимо.
С другой стороны, благодаря высокой восприимчивости организма ребенка, лечение вальгусной деформации ступни в детском возрасте представляет меньшую проблему, нежели в среднем или старшем возрасте. Детский организм благодарно отзывается на лечение, но при одном условии – лечение вальгуса должно быть правильным. Это значит, что не следует пытаться решить проблему самостоятельно. Лучше обратиться в клинику, где для ребенка составят индивидуальную комплексную программу лечения, включая массаж и методы физиотерапии.
В клинике «ИТВМ» лечение вальгуса проводится как во взрослом, пожилом, так и в детском возрасте.
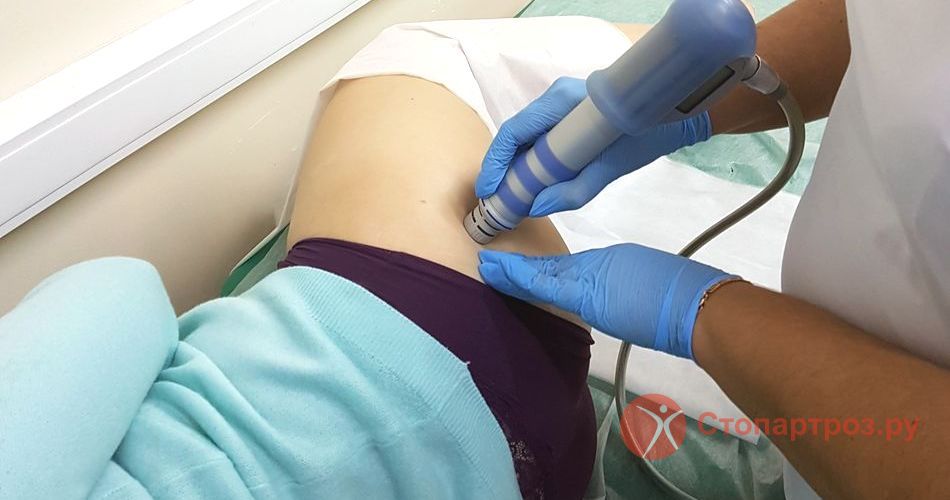
Одним из самых эффективных методов комплексного лечения вальгусной деформации стопы является ударно-волновая терапия. По характеру воздействия эта процедура относится к физиотерапии. Фактически это тот же вибрационный массаж, но который действует внутри – непосредственно в месте деформации стопы.
Помимо терапевтического эффекта УВТ оказывает укрепляющее воздействие на связочный аппарат, способствуя его правильному развитию.
Лечение вальгусной деформации стоп
Основными симптомами заболевания, при появлении которых нужно как можно скорее обратиться к врачу, являются:
- ноющая боль в ногах, усиливающаяся к вечеру;
- трудности с подбором удобной обуви;
- деформация большого пальца, возникновение на нем шишки;
- «распластанность» ступни;
- появление болезненных натоптышей в подошвенной области и в области пальцев стопы.
Очень важно диагностировать заболевание на ранней стадии! Для этого нужно прийти на осмотр к ортопеду, который проведет ренгенографическое исследование, и, при необходимости, компьютерную плантографию и подометрию. В случае своевременного обнаружения болезни может помочь консервативное лечение вальгусной деформации стоп: ортопедическая обувь и специально подобранные для вас стельки
Также назначаются различные противовоспалительные препараты, массаж, физиотерапия, компрессы, ванночки. Все эти мероприятия проводятся и перед оперативным вмешательством. Его не избежать, если болезнь запущена
В случае своевременного обнаружения болезни может помочь консервативное лечение вальгусной деформации стоп: ортопедическая обувь и специально подобранные для вас стельки. Также назначаются различные противовоспалительные препараты, массаж, физиотерапия, компрессы, ванночки. Все эти мероприятия проводятся и перед оперативным вмешательством. Его не избежать, если болезнь запущена.
Благодаря современным методикам хирургическое вмешательство проводится в щадящем режиме, не нарушается кровоснабжения тканей и не возникают сильные боли. А значит, пациент выздоравливает достаточно быстро.
В процессе операции проводится остеотомия — пересечение кости с помощью специального осциллирующего инструмента, коррекция неправильного положения плюсны. Также восстанавливается ось сустава, суставные поверхности при этом полностью сохраняются.
После оперативного вмешательства пациенты должны носить специальную обувь (туфли Барука), которая помогает правильно распределять нагрузку на стопу и переносит ее с передней части ступни на заднюю. Начинать носить обычную обувь можно, как правило, спустя 1-1,5 месяца после операции.
Рис 1. Вальгусная деформация стоп
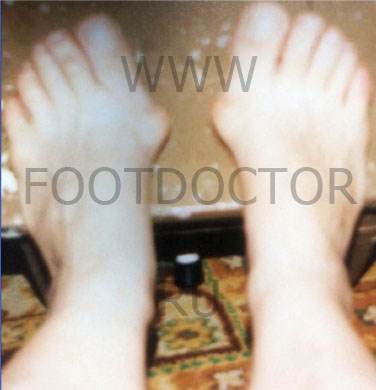
Рис. 2 Результат лечения вальгусной деформации стоп с помощью хирургического вмешательства
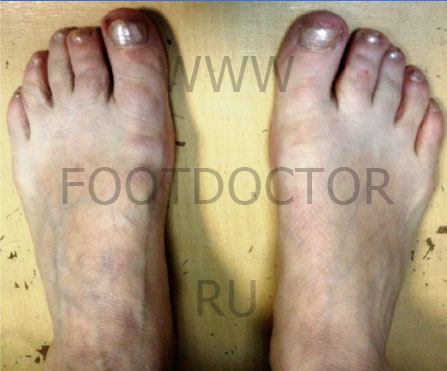
Рис 3. Вальгусная деформация стоп
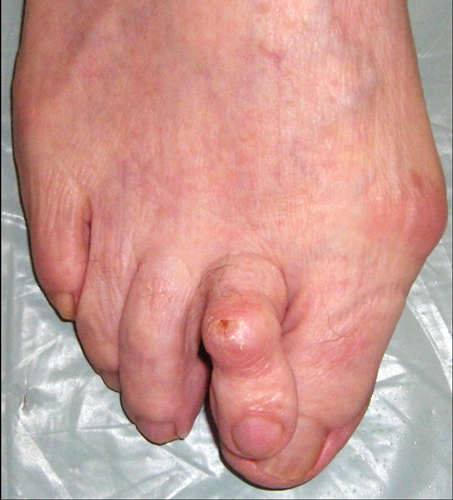
Рис. 4 Результат лечения вальгусной деформации стоп с помощью хирургического вмешательства
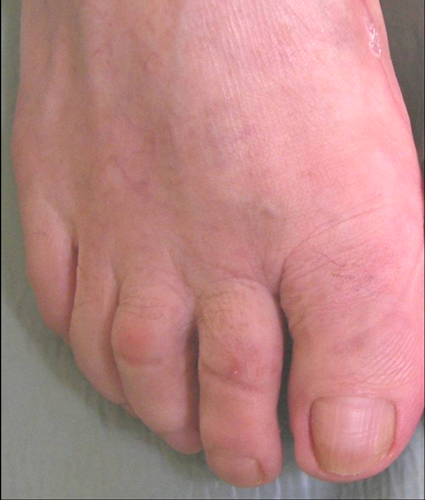
Рис 5. Вальгусная деформация стоп
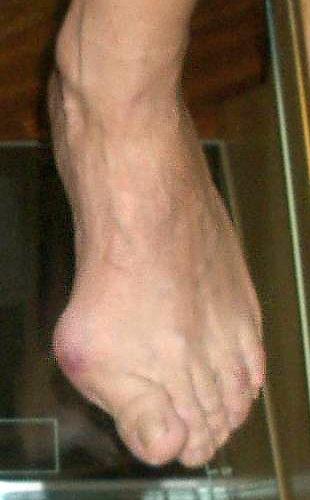
Рис. 6 Результат лечения вальгусной деформации стоп с помощью хирургического вмешательства
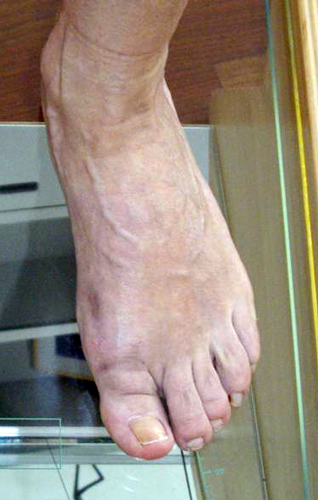
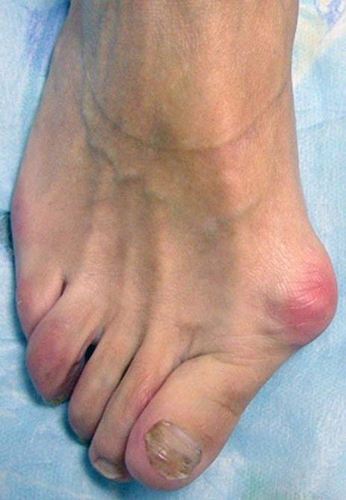
Рис 7. Вальгусная деформация стоп
Какую обувь выбрать, если уже есть или только появляется шишка на ноге?
По мнению специалистов Гарвардской медицинской школы, пациентам с вальгусной деформацией следует носить обувь с широкой гибкой подошвой для поддержки стопы. Мысок должен быть свободный, чтобы ничего не давило на косточку. Отлично подойдет, например, обувь из мягкой кожи. Стелька должна окружать пятку, тем самым фиксируя ее. Главное при выборе специальной обуви: стопа должна быть зафиксирована для корректного распределения нагрузки.
Однако специальные ортопедические ботинки или туфли не панацея — вполне можно изготовить индивидуальные стельки и носить их в сочетании с вашей привычной обувью.

Что вызывает?
Болезнь бывает врожденной и приобретенной. В первой ситуации вальгус вызывают пороки развития соединительной ткани, генетические, хромосомные аномалии плода, нарушения нервной системы. Патология начинается еще в период внутриутробного развития, новорожденный рождается уже с ней.
К таким нарушениям относятся:
- нарушения иннервации;
- неправильное положение бедренных костей и таза, дисплазия тазобедренного сустава;
- врожденный вывих бедра;
- нарушения в пояснично-крестцовом отделе позвоночного столба;
- церебральный паралич;
- расщепление позвоночника (неполное закрытие нервной трубки в спинном мозге);
- спаечные процессы в малом тазу;
- врожденная слабость мышечно-связочного аппарата.
Родителям часто кажется, что некоторые из врожденных отклонений, никак не связаны с патологией стопы. Однако все костно-мышечные структуры в организме взаимосвязаны, поэтому причины вальгуса могут оказаться довольно неожиданными. Например, вызвать вальгус может такая родовая травма, как смещение оснований костей черепа, а именно изменение положения затылочной кости. Такая травма вызывает цепную реакцию. Неправильно становятся позвонки шейного отдела, грудного, поясничного, разворачивается крестец, тазовые кости, бедра, голени. И так деформация доходит до стоп. Точно также иногда вальгус может быть следствием такого диагноза, как кривошея.
Приобретенную вальгусную постановку стоп у ребенка вызывают ошибки в развитии и функционировании опорно-двигательного аппарата, травмы, чрезмерная нагрузка на ослабленную мышечно-связочную систему.
Ей способствует ранняя постановка в вертикальное положение, раннее начало ходьбы. Особенно высоки риски, если малыш пухленький, имеет лишний вес. Не стоит торопиться учить его ходить, равняться на других детей. Гораздо полезнее для опорно-двигательного аппарата стимулировать малыша активно ползать. К опоре на ноги и началу ходьбы тело ребенка готово только к 10 –12 месяцам. Некоторые детки делают свои первые шаги в 9 месяцев, а другие в 15 ¬¬– 18 месяцев. И это все варианты нормы. Помните, что разные ходунки, прыгунки, вожжи могут принести вред, а не пользу. Перед их использованием посоветуйтесь с педиатром.
Несформированные, неокрепшие связки, сухожилия, мышцы с ослабленным тонусом не способны удерживать ножки в правильном положении, поэтому под тяжестью веса тела стопы деформируются. Ухудшает ситуацию плохая координация, качающаяся походка малыша, когда для устойчивости он широко расставляет ножки.
Частая причина вальгусной деформации – перенесенный в младенчестве рахит. Как ни странно, но в легкой степени тяжести эта патология встречается почти у 30 % детей до 3 лет. Причиной рахита является дефицит витамина D, который приводит к нарушению усвоения кальция, недостаточной минерализации и прочности костей.
Еще одна распространенная причина – неподходящая, тесная или, наоборот, слишком свободная обувь. Она приводит к неправильному распределению нагрузки на стопу во время ходьбы, формированию походки, вызывающей появление кривизны ног. Выбирайте для ребенка качественную и хорошую обувь с эластичным жестким задником, небольшим каблуком, ортопедической стелькой, из натуральных материалов. Категорически не рекомендуется отдавать малышу обувь старших братьев, сестер, племянников и т. д.
Благоприятные условия для развития патологии создают:
- недоношенность;
- чрезмерная подвижность суставов;
- плоскостопие;
- дефицит кальция и витамина D;
- частые инфекционные болезни;
- ослабленный иммунитет;
- ожирение;
- нарушения в нервной системе;
- травмы голени и стопы (переломы, вывихи, растяжения);
- заболевания почек;
- генетическая предрасположенность, наличие вальгуса у родителей, бабушек, дедушек;
- эндокринные расстройства, приводящие к нарушению обмена кальция.
Физическая терапия
В результате нарушения паттерна ходьбы целями физиотерапии могут быть:
— подбор обуви с широким и глубоким носком.
— увеличение экстензии плюсне-фалангового сустава.
— уменьшение избыточной весовой нагрузки (ортезирование).
— мобилизация сесамовидных костей.
— растяжка длинной малоберцовый мышцы.
— коррекция паттерна ходьбы:
а) Фаза опоры: можно тренировать посредством коррекции удара пятки — начальный контакт должен осуществляться в большей степени латеральным краем пятки.
в) Фаза опоры: тренировка перехода из середины опоры в пре-перенос, акцент делаем на тыльном сгибании большого пальца стопы.
Это общие рекомендации по восстановлению функции. Помимо них можно добавить дополнительную терапию (крио, электро). Безусловно терапия должна быть индивидуализирована в зависимости от клинической картины, знаков и симптомов пациента.
Условно этапы реабилитации можно разбить на следующие периоды:
Фаза 1 — уменьшение боли, припухлости и защита от повреждений
Боль — это основная причина почему пациенты обращаются за медицинской помощью. При воспалении лучше использовать лёд, мануальные техники и упражнения, которые будут разгружать раздражённые ткани. Показаны НПВС. Можно использовать ортезы.
Фаза 2 — восстановление нормальной амплитуды движений и постуры
Как только воспаление стихнет, фокус лечения должен быть направлен на восстановление нормальной амплитуды движений суставов пальцев и стопы.
Лечение может включать:
— мобилизацию суставов (отведение и флексия) и коррекционные техники (между первой и второй плесневыми костями);
— растяжки мышц и суставов;
— тейпирование;
— ортезирование;
— релиз мягких тканей.
Фаза 3 — восстановление оптимального мышечного контроля и силы
Программа коррекции стопы поможет восстановить нормальную форму стопы.
1. Тыльное сгибание
Можно выполнять с резиновой лентой, которая фиксирует таранную кость.
2. Упражнение «Короткая стопа»
Пациент сидит и выполняет упражнение короткая стопа.
3. Упражнение «Растопыривание пальцев»
Одной из возможных причин формирования hallux valgus является мышечный дисбаланс, который возникает между мышцей отводящей большой палец и мышцей приводящей большой палец. Укрепление мышцы отводящей большой палец может предотвратить данную патологию, а также будет эффективно при коррекции формы стопы на ранней стадии. «Растопыривание пальцев» — это хорошее упражнение для тренировки мышцы отводящей большой палец.
Фаза 4 — восстановление функции
Задачей данного этапа реабилитации является восстановление желаемого уровня активности. У каждого свои потребности, это и будет определять цели физической терапии.
Фаза 5 — профилактика
Если не обращать внимания, первый плюсне-фаланговый сустав в последующем будет деформироваться, и боль может вернуться.
Помимо осуществления физической терапии, физиотерапевт должен оценить биомеханику стопы и, в случае необходимости, порекомендовать либо стандартный ортез, либо ортез, выполненный по индивидуальному заказу. Необходимо избегать ношения обуви на высоком каблуке, а также тесных туфель (с острым носком).
Коллеги, чтобы не пропустить ничего интересного, подписывайтесь на наш Телеграм-канал
Профилактика заболевания
Предотвратить развитие или быстрый прогресс вальгусной деформации стопы можно следующими мероприятиями:
- регулярное посещение ортопеда для диагностики плоскостопия и других заболеваний, которые способны привести к искривлению;
- проведение массажа стоп и выполнение ЛФК;
- ношение в обуви специальных ортопедических стелек с корректирующим назначением (в идеале – изготовленных на заказ), супинаторов, шин, межпальцевых прокладок;
- выбор «безопасной» обуви: без узких носков, шпилек, каблук не выше 7 см, изготовлена из натуральных материалов;
- строгое соблюдение режима труда и отдыха, если работа связана с длительным пребыванием на ногах.
Лечение
Лечить детей с варусной деформацией врачи стараются консервативными методами. При легких степенях искривления этого бывает вполне достаточно для того, чтобы полностью устранить аномалию и восстановить нормальную постановку ножек.
Начиная лечение, родители должны понимать и полностью отдавать себе отчет в том, что терапия может занять не только месяцы, но и годы. Патология устраняется еще медленнее, чем развивается.
Лечение потребует от взрослых системного подхода, неукоснительного соблюдения всех врачебных рекомендаций, серьезного отношения к домашним процедурам, многие из которых станут ежедневными и обязательными.
Ребенку может быть назначено ношение ортопедической обуви. Ее делают по специальным индивидуальным меркам, заказ можно сделать в ортопедическом салоне. Это не обычные сандалии и ботинки. У таких обувных пар серьезные супинаторы, ортопедические стельки, тяжелые и массивные подошвы, жесткие задники и боковинки для надежной фиксации стопы и голеностопа в анатомически правильном положении.
Универсальной обуви для лечения варусной деформации не существует. Для каждого ребенка с учетом его стадии, степени отклонения положения стоп от нормы, показано ношение определенной обувной пары. Именно поэтому не стоит выбирать такую обувь на свое усмотрение. Следует воспользоваться рекомендациями ортопеда.
Весь курс лечения будет сопровождаться сеансами лечебного массажа. Две недели массажа обычно чередуются с трехнедельным отдыхом, после чего массажное воздействие повторяется. Массаж не является сложным, а потому овладеть его техникой и приемами под силу абсолютно каждой маме или бабушке.
Массаж включает в себя классические приемы с растиранием, разминанием и вибрационным воздействием. Сначала массируются стопы, затем – голеностоп
При исправлении варусной деформации важно обратить внимание на область пятки и свода стопы, а также на голени. Их разминают достаточно интенсивно, отводя на эту массажную зону до половины времени всего сеанса
Родители должны приучить ребенка выполнять специальную гимнастику. Упражнения, направленные на улучшение состояния мышечной ткани, соединительной ткани и сухожилий, может показать инструктор ЛФК из любой детской поликлиники. К нему ортопед обязательно направит, назначая лечение.
От родителей зависит не только то, исправно ли будет ребенок делать упражнения, но и то, насколько эффективной будет такая гимнастика. Если малыш заинтересован в этом процессе, если мама и папа сумели обставить лечение как игру, а не как принудительное мероприятие, то эффект наступает значительно быстрее.
Как и при плоскостопии, и вальгусной стопе, при варусе вполне можно использовать в домашних условиях массажные коврики – аппликаторы для ног. Чем жестче будет материал и рельефнее рисунок покрытия, тем лучше с точки зрения пользы.
Достаточно часто ребенку придется посещать физиотерапевтический кабинет. Магнитная терапия, электрофорез, а также парафинотерапия и грязевые аппликации вместе со стимуляцией мышц ножек электрическими импульсами очень хорошо сказываются на конечном результате.
Детям с выраженным болевым синдромом, который обычно сопровождает достаточно тяжелые формы деформации стоп, может быть оказано симптоматическое лечение — обезболивающие препараты, которые посоветует доктор.
Операции по устранению варуса стопы могут проводиться по различным методикам. Достаточно часто детям проводят хирургическую коррекцию мениска, голеностопного сустава, иногда — коленного сустава. Восстановительный период достаточно длительный, несколько месяцев ребенок может провести в аппарате Елизарова.
После операции, когда ребенок встанет на ножки, ему показан весь комплекс консервативного лечения, который был описан выше, включая массаж, гимнастику, ЛФК и физиотерапию.
О том, как избежать варусной деформации стопы у ребенка, вы можете узнать в следующем видео.