Пренатальный скрининг
Содержание:
- Как скрининги помогают снизить риск смерти из-за рака молочной железы?
- Инвазивные методы диагностики
- Биохимический скрининг (двойной и тройной тест)
- Что такое скрининг первого триместра (пренатальная диагностика)?
- Значение 4D УЗИ в перинатальной диагностике: преимущества и особенности
- Описание
- Общие сведения о скрининге
- Этапы перинатального скрининга
- Трофобластические опухоли
- Что такое программа Astraia
- Клинический скрининг
- Неинвазивный генетический тест
- Неинвазивный пренатальный скриннинг
- Кому показан пренатальный скрининг
- Что могут означать отклонения от нормы в биохимическом анализе крови?
Как скрининги помогают снизить риск смерти из-за рака молочной железы?
На этот вопрос ответили ученые из Лондонского университета королевы Марии и Центральной больницы г. Фалун (Швеция). Они проанализировали данные более 52000 женщин в возрасте 40-69 лет, которые регулярно обследовались в период с 1977 по 2015 гг. (до постановки диагноза РМЖ).
Исследователи обнаружили, что у женщин, которые проходили скрининги, следуя действующим рекомендациям, риск смерти в течение 10 лет после выявления заболевания был ниже на 60%, а через 20 лет — на 47% (относительный риск — 0,40 и 0,53 соответственно). Все участницы получали своевременное лечение в соответствии с утвержденными на тот момент гайдлайнами.
Инвазивные методы диагностики
Инвазивная пренатальная диагностика – амниоцентез, кордоцентез, биопсия хориона – современные инвазивные методы пренатальной диагностики позволяют с высокой точностью диагностировать все виды известных хромосомных болезней, ряд генных заболеваний, внутриутробные инфекции. Прямыми показаниями для проведения инвазивных исследований являются следующие факторы:
- высокий риск хромосомных аномалий по результатам биохимического скрининга или по результатам неинвазивного теста;
- в предыдущих беременностях имели место хромосомные аномалии у плода;
- ультразвуковое исследование показало наличие признаков различных нарушений развития плода;
- в семье имеются генетические заболевания, передающиеся по наследству;
- носительство хромосомных перестроек одним из супругов;
- наличие многоводия.
Биохимический скрининг (двойной и тройной тест)
Двойной тест биохимии крови матери — это определение количественного содержания эмбриональных белков-маркеров: свободного b-ХГЧ (гормона гонадотропина) и PAPP-A (особого белка плазмы, появляющегося во время вынашивания) в крови женщины. Срок исследования четко ограничен — 11-13 неделя гестации.
Тройной тест — это определение b-ХГЧ, АФП — гликопротеина плода и Е3 — свободного эстриола. Сроки проведения — 16-18 недель.
Все перечисленные субстанции типичны для беременности — вне ее их нет в крови женщины или их количество ничтожно. По количественному показателю и динамике его изменений в сочетании с другими диагностическими обследованиями, можно сделать выводы о том, что у плода, возможно, имеются отклонения в развитии.
Гормон, вырабатываемый хорионом b-ХГЧ появляется в организме с момента зачатия. В промежутке между 2 и 5 неделей каждые двое суток его концентрация повышается в 1,5 — 2 раза. В 10-11 недель определяется его максимум, а далее его содержание стабилизируется и к концу беременности снижается. Чрезмерное его количество может говорить о риске синдрома Дауна, снижение — синдрома Эдвардса.
У РАРР-А большая роль в поддержании работы плаценты, иммунитета. Его показатели растут по мере развития беременности. Если показатель этого белка низок, то вероятность хромосомных нарушений велика. Особенно важен он как маркер синдрома Дауна.
АФП — белок плазмы, вырабатывается организмом плода. С 10 по 30 неделю его количество в крови матери нарастает, а потом постепенно опускается. Высокий уровень этого белка может, служить маркером аномалий плода, в том числе связанных с дефектами нервной системы. Низкие его цифры могут быть при синдромах Дауна и Эдвардса.
Свободный эстриол вырабатывается плацентой и обеспечивает нормальную работу беременной матки. С начала плацентарного периода его уровень растет. Поэтому быстрое снижение возможно указывает на нарушения развития эмбриона и плода, его тяжелые заболеваний, в том числе геномные.
Для этих анализов кровь берется из вены, утром натощак. Данные переводятся в особый коэффициент — МоМ. Это среднее (медианное) значение с учетом множества индивидуальных факторов женщины (возраст, наличие вредных привычек, хронических заболеваний, особенно сахарного диабета, какая по счету беременность и количество плодов в ней и т. п.). Медиана заносится в специальную программу, где рассчитывается МоМ профиль женщины. Полученный расчет сравнивается с типичными профилями при тех или иных патологиях плода. По степени сходства профилей можно говорить о риске патологии. Если риск есть, то женщина направляется на дополнительные обследования к генетику, на процедуры забора материала от плода — кордоцентез, амниоцентез и биопсию хориона.
Что такое скрининг первого триместра (пренатальная диагностика)?
Пренатальная диагностика (скрининг, или отсеивающая диагностика) является точным и своевременным выявлением возможных генетических аномалий у плода (синдром Дауна и т. д.) с помощью тестов, обследований или других процедур в течение короткого времени, «отсеивая» людей, у которых вероятность заболеваня маленькая; в свою очередь, люди с положительными либо подозрительными результатами скрининга направляются ко врачу для определения диагноза и дальнейшего выбора тактики.
В пренатальной диагностике применяются такие методы, как:
- сканирование ультразвуком
- определение разных биохимических маркеров в крови матери либо в околоплодных водах
- а также такие методы инвазивной диагностики, как биопсия хориона и амниоцентез
Пренатальная диагностика — Являются ли данные методы вредными для здоровья?
Некоторые из методов пренатальной диагностики не вредны для здоровья (ультрасонография, определение маркеров в сыворотке кроки), а инвазивные связаны с определенным риском для развития плода и течения беременности.
Скрининг первого триместра — Всем ли беременным нужно его пройти?
Скрининг первого триместра необходимо проходить всем беременным женщинам.
Инвазивную (к примеру, амниоцентез) пренатальную диагностику небходимо проходить во всех случаях, когда изменены специфические биохимические показатели в плазме крови матери и/или показатели ультразвукового обследования, так как 100% исключение или подтверждение хромосомных патологий плода возможно только после проведения анализа генетического материала плода, который получен при помощи инвазивной диагностической манипуляции (хорион или околоплодные воды).
Кто организует скрининг 1-го триместра?
Направление на определение уровня свободного βHGT и PAPP-A выдает гинеколог/акушер (или же акушерка, семейный врач) одновременно с направлением на УЗИ 1-го триместра. После выполнения УЗИ и измерения воротникового пространства УЗИ специалист заполняет или дополняет соответствующий протокол биохимического скрининга 1-го триместра. Беременная, не позже чем в течение двух дней после проведения УЗИ, сдает анализы крови на биохимические маркеры.
Значение 4D УЗИ в перинатальной диагностике: преимущества и особенности
В современной практике врачебного ведения беременности такая процедура как 4D УЗИ стала базовой, как для специалиста контролирующего течение вынашивания плода, так и для нетерпеливых родителей, которые ждут встречи со своим чадом. Эта методика имеет несколько существенных преимуществ перед классическим двухмерным скринингом и очень часто применяется в качестве дополнения к базовому курсу обязательных исследований.
4D УЗИ даст возможность не только полноценно оценить здоровье и развитие малыша, но и подарит родителям радость первого визуального контакта с ребенком, который при этом будет пребывать в естественной внутриутробной среде.
4D УЗИ — возможности и преимущества
Возможности процедуры 4D УЗИ несколько расширены в сравнении с привычной двухмерной эхографией. Это обеспечивается тем, что обследование (его ещё называют цветным УЗИ) позволяет оценить внешние проявления плода, используя одновременно четыре измерения: глубина высота, длина и время. В результате проведения процедуры изображение, выводимое на монитор приборной панели, будет напоминать видеоролик, который в режиме реального времени демонстрирует не только внешность и основные морфологические особенности малыша, но и его движения, мимику, жесты и улыбку.
Если малыш не повернулся к УЗИ-сканеру спиной, такое зрелище вызывает массу положительных эмоций у родителей и дает определенную диагностическую информацию специалисту.
Положительные аспекты 4D УЗИ для специалиста, ведущего беременность
Кроме стандартных для всех ультразвуковых способов данных, относительно возраста, размера и положения плода, 4D УЗИ дает специалисту возможность определить наличие следующих аномалий развития малыша:
- Лицевые дефекты (расщелины лица)
- Пороки развития скелета (незаращивание спинного мозга)
- Аномалии кистей рук (количественные патологии пальцев)
- Наличие объемных образований у плода
- Патологические изменения последа
- Дефекты передней брюшной стенки
- Неправильное развитие наружных половых органов
4D УЗИ дает возможность отследить естественные движения плода
Это также может стать важной информацией в процессе подтверждения той или иной патологии развития. Благодаря расширенному обзору, который предполагает такой вариант ультразвукового скрининга, удается также визуально оценить строение всех внешний признаков
Это особенно актуально для лицевых структур (носогубный треугольник, губы, уши, подбородок, нос и т.д.).
Также нельзя не отметить, что методика 4D предоставляет более точную информацию относительно половой принадлежности малыша. Эта информация интересует врача в силу наличия наследственного фактора патологии или генетических аномалий, сцепленных с полом. А это одна из главных задач перинатального скрининга.
Положительные аспекты 4D УЗИ для будущих родителей:
Возможность увидеть малыша задолго до его рождения, установить определенный психологический контакт с ним, а также подготовиться к внешним особенностям крохи.
Можно точно узнать пол и даже увидеть подтверждение лично, на экране монитора
Этот аспект практически всегда волнует родителей, также как и особенности развития ребенка.
Родители могут получить видеоролик, который останется необычной памятью о таком важном периоде в жизни каждой семьи, как беременность. Мы дарим диск с записью в подарок!
Как проходит 4D УЗИ
Методика проведения процедуры практически ничем не отличается от стандартного ультразвукового скрининга. Однако занимает четырехмерная эхография почти в три раза больше времени, чем черно-белое УЗИ (около 45 минут). При этом беременная женщина должна знать, что наполнение мочевого пузыря не влияет на полученные результаты. Кроме того, стоит понимать, что 4D методика обладает максимальным уровнем информативности в период с 22 до 33 недель, что обусловлено развитием и размерами плода.
Пациентки, страдающие тяжелыми формами ожирения или имеющие рубцы на животе, а также при диагностировании такого состояния как маловодие, должны быть готовы к тому, что картинка может быть недостаточно четкой. Практически во всех остальных случаях 4D УЗИ станет прекрасным способом познакомиться с крохой и получить гарантию его нормального внутриутробного развития. Клиника Диана предлагает своим пациентам проведение процедуры 4D УЗИ, гарантируя информативность и безопасность малыша и будущей мамы.
Описание
Внимание! Для данного исследования необходимо наличие результатов УЗИ, выполненного в 1 триместре.
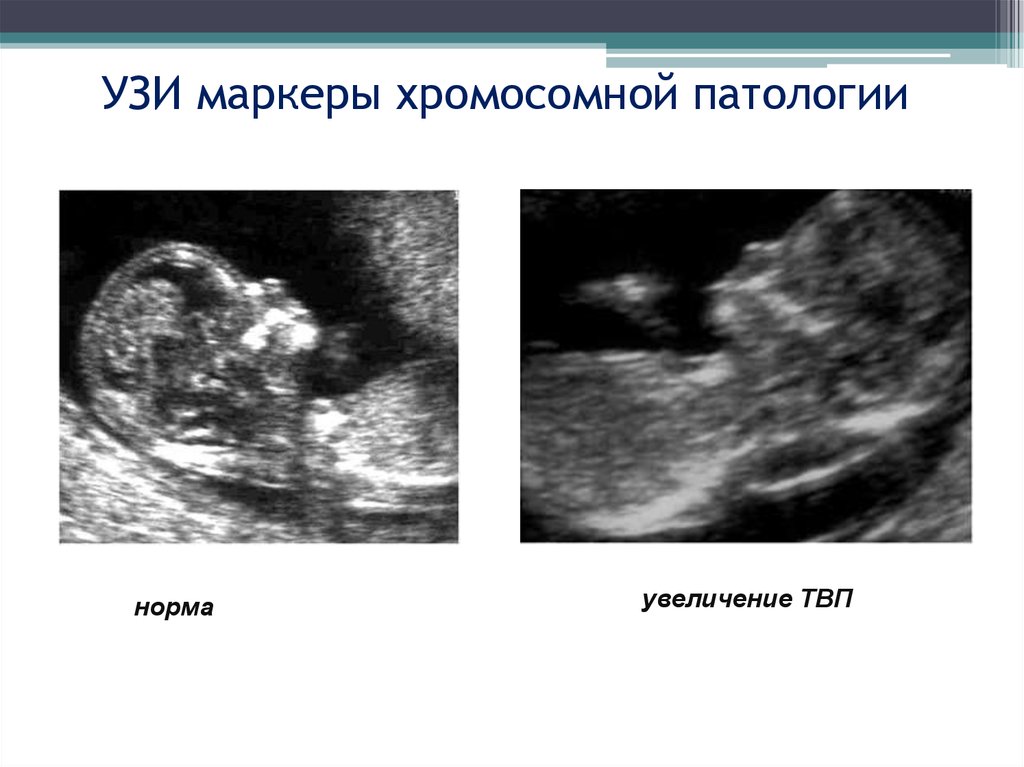
Исследование выполняется для скринингового обследования беременных женщин с целью оценки риска хромосомных аномалий плода — трисомии 21 (синдром Дауна), трисомии 18 (синдром Эдвардса), наличие дефекта нервной трубки (ДНТ).
Биохимический скрининг I триместра беременности «двойной тест» состоит из следующих исследований:
- свободная b-субъединица хорионического гонадотропина человека (свободный b-ХГЧ, free b-hCG);
- РАРР-А (pregnancy associated protein A, белок А плазмы ассоциированный с беременностью).
Исследование проводится между 10 и 13 неделями беременности.
Показания:
- возраст женщины старше 35 лет;
- наличие в семье ребёнка (или в анамнезе — плода прерванной беременности) с генетически подтвержденной болезнью Дауна, другими хромосомными болезнями, врождёнными пороками развития;
- наследственные заболевания у ближайших родственников;
- радиационное облучение или другое вредное воздействие на одного из супругов до зачатия.
Подготовка
При направлении на исследование должен быть заполнен специальный направительный бланк, в котором указываются индивидуальные данные беременной женщины. К ним относится возраст, вес, результаты УЗИ для точного расчёта срока беременности с обязательным указанием даты УЗИ и ФИО врача УЗИ (КТР, БПР, количество плодов, срок беременности по УЗИ, если имеются, данные о величине шейной складки — NT nuchal translucency), наличие дополнительных факторов риска (курение, диабет, ЭКО), этническая принадлежность. Необходимо указать также ФИО направляющего врача.
Кровь рекомендуется сдавать утром, в период с 8 до 12 часов. Взятие крови производится натощак или спустя 6–8 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.Интерпретация результатов
Результаты обследования выдаются в виде бланка-отчёта. В нем указываются данные, использовавшиеся при расчётах, приводятся результаты проведённых исследований, скорректированные значения МоМ. В заключении указываются количественные показатели степени риска по трисомии 21 (синдром Дауна), трисомии 18 (синдром Эдвардса) и дефекту нервной трубки (ДНТ).
Результаты расчёта риска хромосомных аномалий плода на основании скрининговых биохимических исследований это статистические вероятностные показатели, которые не являются основанием для постановки диагноза, а служат показанием для дальнейших специальных методов исследования.
Количественная оценка результатов, полученных при проведении этих профильных исследований, будет производиться с помощью автоматизированной программы PRISCA (разработка фирмы DPC, США).
При использовании программы PRISCA производится коррекция медиан референсных значений с учётом индивидуальных данных. Для анализа результатов применяется расчёт МоМ (отношение полученного при исследовании результата к индивидуально скорректированной медиане референсных значений). Использование комплексного подхода повышает ценность скрининга и, по данным ряда исследований, позволяет выявлять синдром Дауна у плода в первом триместре беременности в 85–90% случаев с 5% ложноположительных результатов.
Общие сведения о скрининге
СКРИНИНГ (SCREENING) — в 1951 г. Комиссия США по хроническим заболеваниям дала следующее определение скринингу: «Предположительная идентификация нераспознанного заболевания или дефекта путем проведения тестов, обследований или других легко используемых процедур». Скрининговые тесты позволяют выделить из среды кажущихся здоровыми людей тех, кто, вероятно, имеет заболевание, и тех, кто, вероятно, его не имеет. Скрининговый тест не предназначен для диагностики. Лица с положительными или подозрительными результатами должны направляться к своим врачам для установления диагноза и назначения необходимого лечения». Инициатива в проведении скрининга обычно исходит от исследователя, лица или организации, которые оказывают медицинскую помощь, а не от пациента с жалобами. Обычно скрининг нацелен на хронические болезни и на выявление заболевания, в отношении которого медицинская помощь еще не оказывается. Скрининг позволяет выявлять факторы риска, генетические предрасположенности и предвестники или ранние проявления заболевания. Существуют разные типы медицинского скрининга, каждый из которых имеет собственную направленность.
Этапы перинатального скрининга
Весь комплекс мероприятий в рамках перинатального исследования, делят на три этапа, каждый из которых женщина должна пройти в определенный срок беременности. Первая часть диагностических процедур приходиться на срок беременности 11-13 недель, второй раз отправиться на диагностику нужно по достижении 18-24 недель, третий перинатальный скрининг проводится на 30-34 неделе беременности. Первые 2 этапа состоят из двух базовых диагностических процедур, каждая из которых помогает выявить генетические отклонения
- УЗИ – ультразвуковое исследование дает наиболее полную картину относительно структуры органов, работы сердца, а также внешних признаков малыша и его положения в пространстве.
- Биохимическое исследование крови – этот анализ направлен на выявление в крови пациентки определённых веществ, белковой природы, которые вырабатываются плодом и околоплодными оболочками и могут указывать на наличие хромосомных патологий и нарушений формирования нервной трубки.
В нашем медцентре обследование плода проводится на современном аппарате 3D, 4D с доплером от SAMSUNG MEDISON
Трофобластические опухоли
Также динамика ВХГЧ дает возможность диагностировать трофобластические опухоли.
Частичный и полный пузырный занос
Если беременность развивается нормально, то после сливания сперматозоида и яйцеклетки образуется зигота, в которой вмещается генетическая информация отца и матери. Но в некоторых случаях происходит своеобразное изгнание хромосом яйцеклетки из плодного яйца. В таком случае у женщины развивается состояние, похожее на беременность, но только в нем участвует только генетический материал отца. Такое явление определяют как полный пузырный занос.
Если имеет место частичный пузырный занос, то информация яйцеклетки остается, однако удваивается информация сперматозоида.
И при нормальном течении беременности, и при пузырном заносе хромосомы отца определяют формирование плаценты и трофобласт. Если эти хромосомы удваиваются, то трофобласт развивается очень быстро, при этом в кровь начинает выделяться очень большое количество гормонов, среди которых – и гонадотропин человека. На этом и основывается диагностика этой болезни.
Если у женщины имеет место пузырный занос, то беременность нормально развиваться не может. В итоге происходит спонтанный аборт. Однако наибольшая опасность такого состояния в том, что гиперактивный трофобласт постепенно внедряется в матку, далее за ее пределы и, как следствие, потом происходит образование опухоли с метастазами.
Поэтому надо своевременно определить эту болезнь и провести лечение.
Главными признаками пузырного заноса являются:
- Постоянная, неукротимая рвота, намного боле мучительная, чем при обычном токсикозе.
- Маточное кровотечение (сильная мазня) на раннем сроке.
- Размеры матки больше, чем в норме на таком сроке.
- Симптомы преэклампсии (иногда).
- Дрожание пальцев, сильное сердцебиение, уменьшение веса (редко).
Когда отмечаются описанные выше признаки, важно обратиться к гинекологу, пройти УЗИ и сдать анализ на ХГЧ. Если беременность развивается нормально, то показатель этого гормона редко увеличивается больше 500000 МЕ/л
Существует приблизительный расчет норм гормона для каждого срока. Но если развивается пузырный занос, уровень ХГЧ отличается, в несколько раз превышая эти нормы
Если беременность развивается нормально, то показатель этого гормона редко увеличивается больше 500000 МЕ/л. Существует приблизительный расчет норм гормона для каждого срока. Но если развивается пузырный занос, уровень ХГЧ отличается, в несколько раз превышая эти нормы.
Чтобы излечить пузырный занос, нужно удалить из матки весь трофобласт. Для этого проводят выскабливание либо другие оперативные вмешательства.
Может произойти так, что доброкачественный пузырный занос превратится в злокачественную хорионкарциному. Как правило, при этой опухоли очень быстро появляются метастазы. Но она хорошо поддается лечению с помощью химиотерапии.
Существуют следующие показания для проведения химиотерапии:
- Уровень ХГЧ выше 20000 МЕ/л спустя месяц после того, как пузырный занос был удален.
- Увеличение уровня этого гормона после того, как пузырный занос был удален.
- Метастазы в другие органы.
Хорионкарцинома
Хорионкарцинома может проявиться как после пузырного заноса, так и после родов или аборта. Если у женщины развивается это заболевание, то спустя 40 дней после того, как беременность завершилась, уровень ХГЧ не упал, а отмечается его прирост. Также могут отмечаться маточные кровотечения, признаки, которые свидетельствуют о метастазах. В такой ситуации есть показания к проведению химиотерапии, оперативного вмешательства. В дальнейшем пациентка должна пребывать под наблюдением. Насколько долго оно должно длиться, решает врач.
Что такое программа Astraia
Astraia – это профессиональная программа, вычисляющая вероятность хромосомных аномалий у плода. Программа была разработана Фондом Медицины Плода (Fetal Medicine Foundation – FMF) в Лондоне и успешно апробирована на огромном клиническом материале во многих странах мира. Она постоянно совершенствуется под руководством ведущего специалиста в области пренатальной диагностики профессора Кипроса Николаидеса, в соответствии с последними мировыми достижениями в области медицины плода.
Специалист, проводящий ранний пренатальный скрининг, должен иметь международный сертификат FMF, дающий право на выполнение данной диагностики и работу с программой Astraia. Сертификат подтверждается ежегодно после статистического аудита проделанной за год работы и сдачи сертификационного экзамена. Таким образом обеспечивается высокая диагностическая точность полученных рисков.
Проведение раннего пренатального скрининга с помощью данной программы регламентировано приказом Министерства Здравоохранения РФ от 1 ноября 2012 г. № 572н «Об утверждении порядка оказания медицинской помощи по профилю «акушерство-гинекология» (за исключением использования вспомогательных репродуктивных технологий)».
Ранний пренатальный скрининг позволяет вычислить следующие риски:
- синдром Дауна (трисомия 21) у плода;
- синдром Эдварда (трисомия 18) у плода;
- синдром Патау (трисомия 13) у плода;
- опасность развития ранней (до 34 недель) и поздней (после 37 недель) преэклампсии (гестоза) у самой беременной.
Клинический скрининг
Клиническое обследование проводится врачом в клинике. Эту процедуру рекомендуется регулярно проходить всем женщинам, чей возраст превышает 40 лет. Кроме визуального осмотра и пальпации молочных желез врач может выдать направление на диагностические процедуры, которые могут предоставить более объективную информацию о состоянии здоровья женщины. К ним относятся маммография, УЗИ молочной железы, биопсия, МРТ и др.

Отдельно стоит сказать об анализах на онкомаркеры. Применять их в качестве скрининга не совсем показательно и оправдано. Такой анализ имеет смысл при уже выявленном опухолевом процессе. Онкомаркеры помогут отследить ответ на лечение, оценить динамику течения заболевания, но для раннего выявления рака молочной железы они не применяются.
Неинвазивный генетический тест
Неинвазивный генетический тест: суть данного исследования заключается в выделении из крови женщины ДНК плода, некоторое количество которого свободно циркулирует в ее организме во время беременности. На основании анализа фетальной ДНК можно получить информацию о нарушении числа хромосом, с которым связаны наиболее распространенные заболевания.
Таким образом, неинвазивный генетический тест позволяет с точностью 99% определить такие заболевания, как синдром Дауна, синдром Патау, синдром Эвардса, синдром Тернера и с 98% точностью диагностировать синдром Клайнфельтера. Данный метод исследования на сегодняшний день является точным и безопасным способом диагностировать нарушение числа хромосом у плода (анеуплоидии).
В отличие от различных инвазивных методов, таких как кордоцентез, амниоцентез и аспирация ворсин хориона, этот тест делается по крови матери и является абсолютно безопасным как для ее здоровья, так и для здоровья будущего ребенка.
При этом точность неинвазивного теста гораздо выше, чем у биохимического скрининга, так как на его результат не оказывают влияния особенности течения беременности, принимаемые препараты и соматические заболевания женщины. Немаловажным плюсом является тот факт, что делать неинвазивный генетический тест можно на ранних сроках беременности, начиная уже с 9 недель.
Неинвазивный пренатальный скриннинг
Неинвазивный пренатальный скрининг – комплекс диагностических исследований, направленный на выявление генетических пороков развития плода. Пренатальный скрининг в центре пренатальной диагностики проводится в два этапа. Первый этап исследований предполагается на сроке 10-13 недель, а второй делается в 16-20 недель. Оба этапа включают в себя ультразвуковое исследование и биохимический анализ крови.
Пренатальный скрининг показан абсолютно всем беременным женщинам. Этот вид обследования позволяет оценить состояние плода и наличие врожденных болезней. Пренатальный скрининг поможет выявить также признаки наиболее распространенных генетических заболеваний и хромосомных аномалий.
Пренатальный скрининг позволяет выявить такие виды врожденных пороков, как дефекты нервной трубки, синдром Дауна, синдром Эдвардса, триплоидию материнского происхождения, риск трисомии по 13 хромосоме и ряд других отклонений в развитии плода.
Кому показан пренатальный скрининг
Биохимическую и ультразвуковую пренатальную диагностику рекомендуется проводить всем беременным женщинам. Полученные в результате скринингов данные позволяют выделить группы риска осложнений беременности и риска врожденных пороков у плода.
При этом отнесение женщины и плода по результатам пренатального скрининга к группе риска по какой-либо патологии вовсе не означает, что это осложнение неминуемо разовьется. Правильнее будет сказать, что вероятность развития определенного вида патологии у ребенка этой пациентки выше, чем у остальных.
Также в группы риска автоматически входят пациентки:
- в возрасте 35+ (и/ или если будущий отец старше 40 лет);
- имеющие в роду генетические аномалии развития плода;
- принимавшие препараты, способные негативно повлиять на развитие плода;
- подвергшиеся вредному облучению;
- перенесшие инфекционные или вирусные заболевания в первом триместре беременности;
- с отягощенным анамнезом (замершая беременность, мертворождение, невынашивание в прошлом).
Какие параметры учитывает биохимический пренатальный скрининг:
Двойной тест (скрининг первого триместра). Сдается на 10-13 неделе беременности (на более поздних сроках анализ не проводится, поскольку становится неинформативным).
В ходе исследования определяются:
- свободная b-субъединица хорионического гонадотропина человека (ХГЧ) — гормон, вырабатываемый на всем протяжении беременности и регулирующий множество важнейших процессов в развитии плода.
- РАРР-А (pregnancy associated plasma protein A) — плазменный протеин А, вырабатываемый плацентой. Его концентрация растет постепенно в течение беременности.
Просчитать риски хромосомных аномалий у плода позволяет специальное программное обеспечение. Причем учитываются не сами показатели концентрации ХГЧ и РАРР-А в крови беременной женщины — эти данные программа переводит в специальные величины, именуемые МоМ. А уже по МоМ вычисляется, насколько близок к норме или далек от нее искомый показатель в соответствии с данным сроком беременности. В норме значения МоМ варьируются от 0,5 до 2. Отклонения от этих величин могут указывать на генетические дефекты.
Хромосомные патологии регистрируются примерно у 0,6-1% новорожденных. Наиболее распространенными являются синдром Дауна (встречается у 1 ребенка на 600-700 новорожденных), синдром Эдвардса (1:6500), синдром Патау (1:7800), синдром Шерешевского-Тернера (1:3000).
Анализ крови всегда делается после ультразвукового исследования плода. Каждое из обследований дает свой объем информации о беременности и помогает врачу максимально верно объединить результаты в общую картину.
Тройной тест. Данная биохимическая диагностика проводится на 16-20 неделе беременности (оптимально на — 16-18 неделе).
Тройным тест называется из-за того, что в его ходе определяются три показателя:
- общий хорионический гонадотропин (ХГЧ);
- эстриол — гормон беременности, вырабатываемый плацентой. При нормально протекающей беременности его концентрация неуклонно растет;
- альфа-фетопротеин (АФП) — белок, вырабатываемый при беременности. Его концентрация возрастает по мере увеличения срока, затем постепенно уменьшается.
Иногда в исследование еще включают гормон ингибин А. Его уровень в норме также изменяется в ходе беременности — в сторону понижения концентрации к поздним срокам.
Информативность тройного теста такова, что позволяет в 80% выявить пороки развития нервной трубки (то есть позвоночника, спинного и головного мозга) и ряд генетических дефектов (синдромы Дауна, Эдвардса, Клайнфельтера).
Опираясь на все полученные данные, врач корректирует тактику ведения беременности, либо (при худшем сценарии) решается вопрос о возможности пролонгирования беременности.
Важно: не следует интерпретировать результаты пренатального скрининга самостоятельно, опираясь на советы «экспертов» из интернета. Только опытный специалист, получивший специальное образование, имеет право трактовать данные исследований, заниматься расшифровкой данных
Беременность — не то состояние, при котором возможны самодиагностика или самолечение!
В третьем триместре в пренатальный скрининг входит только УЗИ. Вся информативная ценность стандартных биохимических тестов к этому времени уже исчерпана.
Неинвазивный пренатальный тест ДНК.
Сегодня появился еще один метод определения хромосомных отклонений — неинвазивный пренатальный тест ДНК. Исследование информативно и безопасно как для женщины, так и для плода. А сдать кровь на анализ можно уже после 9 недель беременности. К сожалению, на сегодня этот тест еще мало распространен и весьма дорогостоящ.
Что могут означать отклонения от нормы в биохимическом анализе крови?
- слишком высокий уровень свободного ХГЧ: сильный токсикоз, многоплодная беременность, риск синдрома Дауна;
- слишком низкий уровень свободного ХГЧ: синдром Эдвардса, риск прерывания беременности; нарушения развития у плода; замершая беременность;
- завышенное содержание РАРР-А: практически не имеет значения;
- заниженное содержание РАРР-А: риски синдромов: Дауна, Корнелии де Ланге, Эдвардса, Смита-Опица; замершая беременность; риск выкидыша или преждевременных родов; проблема формирования нервной трубки у плода; резус-конфликт у плода и беременной.
Если одна из вышеназванных патологий была обнаружена на УЗИ во время первого скрининга при беременности и результаты биохимического анализа крови ее подтвердили, статистика утверждает, что достоверность такого вывода будет верна на 90%.
Что касается только биохимического анализа крови, то после получения негативных результатов не стоит впадать в панику, поскольку на показатели крови могут влиять:
- неверно определенный срок беременности;
- сахарный диабет беременной;
- активное лечение препаратами прогестерона;
- состояние депрессии у беременной;
- многоплодная беременность;
- беременность в результате ЭКО;
- превышение массы тела, ожирение у беременной.