Диастолическое давление — что это такое, показатели нормы, причины повышенных или пониженных значений
Содержание:
- Введение
- За что отвечает систолическое давление, отличие от диастолического и норма
- Основными фазами сердечного цикла являются систола и диастола
- Ингибитора АПФ против диастолического давления
- Причины и факторы риска
- Нормальное и повышенное артериальное давление (мм.рт.ст.)*
- Правила измерения артериального давления на приеме у врача*
- Как нормализовать значения
- Классификация
- Что значит высокое нижнее давление
- Факторы, которые могут способствовать повышению артериального давления
- Причины низкого диастолического давления
- Что такое диастолическое давление и причины его повышения
- ФАЗЫ СЕРДЕЧНОГО ЦИКЛА:
- Нормы давления
- Патологические причины
- Последствия
- Заключение
Введение
Измерение артериального давления (АД) при проведении клинического нагрузочного тестирования (КНТ) – необходимое дополнение к электрокардиографии (ЭКГ) и оценке частоты сердечных сокращений (ЧСС), поскольку аномальные реакции могут выявить скрытую патологию. Учитывая сложность измерения АД при физической нагрузке, для обеспечения оптимальной клинической интерпретации необходима точная методика измерения (1). Широко распространённые противопоказания к продолжению КНТ для обеспечения безопасности включают верхние границы АД (2,3). Тем не менее, определение «нормального» АД при физической нагрузке и безопасной «верхней границы» основаны на немногочисленных исследованиях начала 1970-х годов (4, 5). С тех пор наши знания о фенотипических вариациях и возможных связей с патологией аномальных реакций АД значительно развились. Несмотря на это, реакции АД при КНТ, превышающие рекомендованные нормы, часто представляют дилемму из-за неясных клинических последствий, особенно при нормальных данных других тестов. Существуют убедительные доказательства, что чрезмерное повышение систолического АД (САД) или диастолического АД (ДАД) при КНТ, называемые гипертонической реакцией (2, 3), связаны с повышением риска сердечно-сосудистых событий и смертности на 36% (6), скрытой гипертонией, несмотря на клинически нормальное АД (7), и повышенным риском латентной гипертонии у нормотонических людей (8 – 18). Эти наблюдения подчёркивают потенциальную клиническую диагностическую и прогностическую пользу измерения АД при физической нагрузке, но они пока мало распространены в клинической практике из-за ограничений предыдущих исследований (19), отсутствия стандартизированной методологии и ограниченных эмпирических данных для широких слоёв населения.
Цель данного обзора – критический анализ данных, содержащихся в текущих руководствах для КНТ АД. Мы покажем, что критерии, которые используются для определения «нормальных» и «аномальных» реакций, в значительной мере произвольные и основаны на недостаточных эмпирических данных. Мы также определим ключевые факторы, влияющие на реакции АД при физических нагрузках, и как повысить их объясняющую ценность в случае индивидуальной реакции на КНТ. И наконец, мы предоставим рекомендации для будущих исследований по измерению АД при физической нагрузке, чтобы расширить доказательную базу и облегчить её принятие в клинической практике.
За что отвечает систолическое давление, отличие от диастолического и норма
Под систолическим АД принято понимать уровень силы, с которой кровь поступаемся из области миокарда давит на стенки кровеносных сосудов. При этом происходит раскрытие сердечного клапана, в результате чего кровяной поток поступает в область аорты.
По сути, показатели систолического и диастолического давления являются полной противоположностью друг другу. Различия между ними представлены в следующей таблице
| Характеристика | Систолическое | Диастолическое |
|---|---|---|
| На что указывает? | Отображает верхний уровень кровяного давления | Показывает минимальный показатель АД |
| О чем свидетельствует повышение? | Повышенный уровень систолического давления указывает на риски развития инсульта или же инфаркта | Указывает на нарушение сосудистых или же почечных функций |
| Кто склонен к повышению? | Представительницы слабого пола | Мужчины |
| Как проявляются возрастные изменения? | С возрастом, систолическое давление стабильно растет | При нормальном образе жизни, постепенно стабилизируется |
| У людей с каким характером повышается? | У людей, склонных к проявлению лидерских качеств | У лиц с заниженной самооценкой |
Основными фазами сердечного цикла являются систола и диастола
Кроме того, четыре клапана, чтобы отделить эти полости и предотвратить перекачку крови вперед или назад, когда она должна существовать в сердце атриовентрикулярного клапана по часовой стрелке, как указывает его название, что отделяет правый желудочек от правого предсердия и что называется трехстворчатый клапан и левый желудочковый клапан (отделяет левое предсердие и желудочек), который назван митральный клапан.
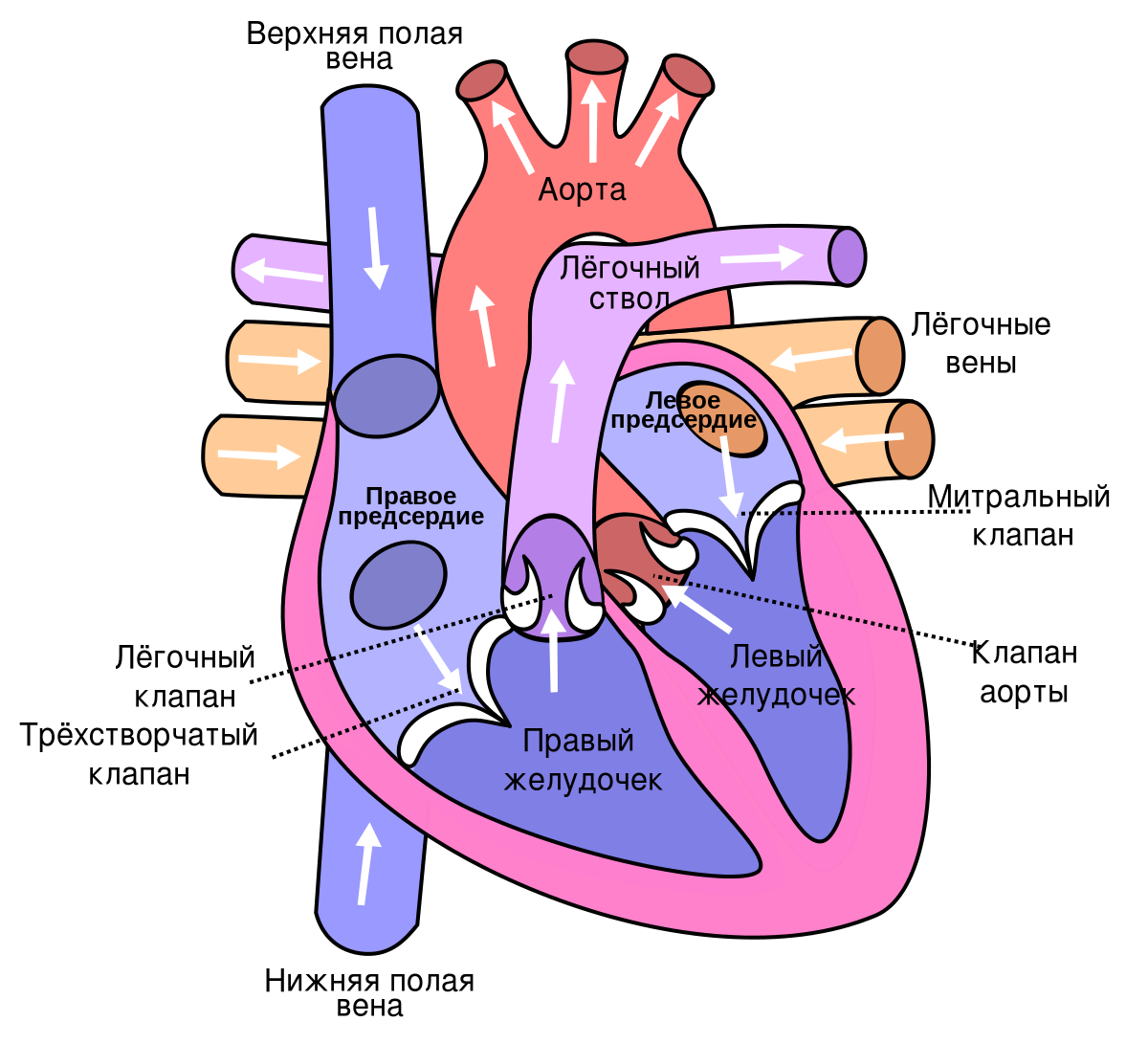
Два других клапана находятся между желудочками и кровеносными сосудами, которые покидают сердце и называются полулунными клапанами. Тот, который отделяет правый желудочек от легочной артерии, называется легочным клапаном, а тот, который отделяет левый желудочек от аорты, называется аортальным клапаном .
Во время каждого сердечного ритма или сердечного цикла есть две основные фазы, которые мы уже упоминали: систола и диастола. Теперь мы подробно объясним, из чего состоит каждая из фаз, но в качестве введения должно быть ясно, что во время систолы сердце сжимается, а во время диастолы сердце расслабляется и наполняется кровью.
Когда сердце наполнено кровью, наш естественный кардиостимулятор, называемый аурикулярным узлом, высвобождает электрические импульсы, которые передаются через мышечные стенки сердца и стимулируют его сокращение. Это начинается систола, активная и мощная фаза сердечного ритма, стенки желудочков сжимаются таким образом, что давление внутри увеличивается, а аортальные и легочные клапаны открываются, а затем кровь может проходить в аорту и в легочные артерии, поскольку клапаны атрио-желудочков закрыты.
Ингибитора АПФ против диастолического давления
Беназеприл
Лекарственное средство, которое способно достаточно быстро нейтрализовать высокое АД с минимальным отрицательным воздействием на организм. Производится на территории Германии, отличается довольно высокой ценой, но отличной результативностью. Для получения заметного результата пациенты принимают препарат сначала в минимальных дозировках по 2,5 мг, увеличивая каждые несколько недель при необходимости дозировку до 20 мг. Пациентам с выраженной почечной недостаточностью запрещено принимать более 10 мг Беназеприла. Назначенная дозировка принимается дважды в день индивидуально подобранное время.
Данный препарат итальянского производства отличается вполне доступной стоимостью и хорошими результатами в лечении изолированного нижнего АД и артериальной гипертензии. Принимается Лотензин в дозировке 2,5-20 мг, лечение начинается с малых щадящих доз, чтобы оценить переносимость лекарственного средства. При наличии почечной недостаточности или других серьезных проблем с почками доза подбирается с учетом полученных анализов, но не может превышать 10 мг за сутки. Назначенное количество активного вещества следует делить на два приема – утренний и вечерний. Продолжительность терапии – по назначению врача.
Спираприл (Квадроприл)
Данный медикамент относится к карбоксильной группе ингибиторов АПФ. Особенностью лекарственного средства является его пролонгирующее воздействие и отсутствие необходимости корректировки дозы даже при нарушениях работы почек. Для стабилизации состояния больного ему следует принимать по 3-6 мг Спираприла в утреннее время. Терапия продолжается довольно продолжительное время, пока полностью не устранится проблема с диастолой.
Внимание! Препараты данной группы значительно уменьшают риск развития таких опасных осложнений, как инфаркт миокарда, инсульт и ряд других сердечно-сосудистых заболеваний. Могут сочетаться с другими сердечными лекарственными средствами
Причины и факторы риска
Гипертензия может быть первичной или вторичной:
- первичная (эссенциальная) гипертония встречается чаще — по разным оценкам в 85-95% случаев. Ее появление не связано с сопутствующими заболеваниями, давление повышается под влиянием комплекса факторов;
- вторичная (симптоматическая) гипертоническая болезнь встречается в 5-15%. В этом случае высокое давление относится к числу симптомов, которые могут быть связаны с эндокринными нарушениями, болезнями почек, аномалиями крупных сосудов.
Когда нарушается регуляция и поддержание оптимального кровяного давления, возникает первичная гипертония. Причиной ее возникновения обычно является постоянное нервное перенапряжение
При диагностике важно как можно точнее установить, чем вызвана гипертония, нет ли у нее вторичных причин (наличие болезней, из-за которых повышается давление)
Есть ряд факторов риска, увеличивающих шансы развития первичной гипертонии:
- лишний вес (ожирение);
- недостаточная активность, гиподинамия, отсутствие физических нагрузок;
- употребление алкоголя и курение;
- стресс, постоянное эмоциональное напряжение;
- недостаток сна, его низкое качество, бессонница;
- избыточное количество потребляемой соли;
- неправильно организованный режим сна и отдыха (в том числе из-за ненормированного или слишком длинного рабочего дня);
- изменения гормонального фона (у женщин могут быть связаны с приемом оральных контрацептивов, с наступлением менопаузы);
- наследственные факторы (всего выявлено более 20 генов, которые определяют предрасположенность к гипертонии);
- возраст старше 65 лет (заболевание может встречаться и у молодых людей, периодически контролировать артериальное давление стоит уже после 35 лет);
- неправильное питание (недостаток овощей и фруктов в рационе, избыток продуктов с высоким содержанием трансжиров и насыщенных жиров);
- болезни почек, сахарный диабет и некоторые другие сопутствующие состояния, заболевания.
Многие из этих факторов связаны между собой и усиливают действие друг друга. Часть из них можно контролировать (например, рацион и режим питания, сон, физическую активность, вес, употребление алкоголя, курение). Это — простой способ снизить риск появления гипертонии или улучшить самочувствие в случае, если давление уже повышено.
Нормальное и повышенное артериальное давление (мм.рт.ст.)*
| Категория | САД** | ДАД*** | |
| Оптимальное | ‹120 | и | ‹80 |
| Нормальное | 120-129 | и/или | 80-84 |
| Высокое нормальное | 130-139 | и/или | 85-89 |
| Артериальная гипертензия I степени | 140-159 | и/или | 90-99 |
| Артериальная гипертензия II степени | 160-179 | и/или | 100-109 |
| Артериальная гипертензия III степени | ≥180 | и/или | ≥110 |
| Изолированная систолическая артериальная гипертензия | ≥140 | и | ‹90 |
САД
ДАД — диастолическое артериальное давлние
Правила измерения артериального давления на приеме у врача*
- Перед измерением артериального давления следует дать пациенту возможность отдохнуть несколько минут.
- Измерять артериальное давление следует в положении пациента сидя, как минимум дважды, рекомендованный интервал между измерениями 1-2 минуты. При значительной разнице в результате первых двух измерений необходимо измерить артериальное давление в третий раз. После чего можно либо отбросить выскакивающий показатель, либо рассчитать среднее артериальное давление
- Если у пациента аритмия, например, фибрилляция предсердий, повысить точность измерения можно выполнив повторные замеры.
- Для измерения артериального давления следует использовать стандартную манжету: ширина 12-13 см, длина 35 см. Следует помнить, что для пациентов с худыми или полными (с окружностью плеча более 32 см) руками необходимо использовать манжеты соответствующих размеров.
- Манжета располагается на уровне сердца вне зависимости от положения пациента. Если используется аускультативный метод измерения систолического и диастолического артериального давления, то фиксируются 1 и 5 фазы тонов Короткова.
- Если у пациента артериальное давление измеряется в первый раз, то следует измерить давление на двух руках, для выявления возможной разницы. За основу принимают более высокие цифры АД
- У пациентов пожилого возраста, у пациентов с сахарным диабетом, у других пациентов с подозрением на ортостатическую гипотонию артериальное давление следует измерять после пребывания в положении стоя через 1 и 3 минуты
- При измерении артериального давления сфигмоманометром следует определить частоту сердечных сокращений пропальпировав пульс в течение не менее 30 секунд
*По материалам ESH/ESC 2013 Рекомендации по лечению артериальной гипертензии
См. также:
- Базальное артериальное давление
- Боковое артериальное давление
- Диастолическое артериальное давление
- Дополнительное артериальное давление
- Остаточное артериальное давление
- Пульсовое артериальное давление
- Систолическое артериальное давление
- Случайное артериальное давление
- Среднее артериальное давление
- Ударное артериальное давление
Как нормализовать значения
 Самостоятельное лечение любого изменения артериального давления может окончиться тяжелым нарушением кровообращения. Поэтому визит к врачу обязателен. Для коррекции изменений назначают такие препараты:
Самостоятельное лечение любого изменения артериального давления может окончиться тяжелым нарушением кровообращения. Поэтому визит к врачу обязателен. Для коррекции изменений назначают такие препараты:
- гипотензивные (диуретики, антагонисты кальция, бета-адреноблокаторы, ингибиторы ангиотензинпревращающего фермента, рецепторов к альдостерону и ангиотензину 2, вазодилататоры);
- адаптогены растительного происхождения при исходно низких показателях – настойки заманихи, левзеи, женьшеня;
- средства для понижения содержания холестерина в крови;
- успокаивающие;
- улучшающие обменные процессы в миокарде.
Выбрать нужный препарат или комбинацию медикаментов из такого обширного перечня без полного обследования невозможно. То, что можно и нужно изменить – это пересмотреть питание с включением в меню свежих овощей, фруктов, отварной рыбы, орехов, отрубей, цельнозерновых каш и темных сортов хлеба.
Необходимо отказаться от курения, приема алкоголя, уменьшить содержание сладостей и кондитерских изделий.
Для укрепления сердечной мышцы рекомендуются прогулки на природе, дыхательная гимнастика, йога, лечебная физкультура. При хорошем самочувствии полезны бег, плавание, езда на велосипеде, танцы, скандинавская ходьба. Для подбора правильного уровня нагрузки необходимо пройти ЭКГ с функциональными пробами.
Понижение или повышение систолического и диастолического показателей артериального давления может быть признаком заболевания сердца, сосудов, нервной и эндокринной систем. К повышению часто приводит патология почек и атеросклероз, резкое падение давления бывает при шоковых состояниях, кровопотерях и обезвоживании.
Пульсовое давление – это разница между систолическим и диастолическим, его повышение рассматривают как неблагоприятный прогностический признак развития нарушений мозгового и коронарного кровотока, особенно у пожилых пациентов. Для коррекции нарушений необходимо обследование и лечение у специалиста.
Классификация
Для классификации заболевания применяют два подхода: по степеням и стадиям. Степени гипертонии различаются тем, до каких значений поднимается артериальное давление, разница между стадиями — в течении заболевания, в количестве, тяжести сопутствующих органических поражений.
Первая степень
Систолическое артериальное давление — более 139 и менее 159 мм рт. ст., а диастолическое находится на уровне 90-99 мм рт. ст. При повышенных значениях нормализовать кровяное давление можно, скорректировав образ жизни. Для этого нужно увеличить физическую активность, скорректировать питание, отказаться от вредных привычек, снизить уровень стресса.
Вторая степень
При второй степени значения артериального давления становятся высокими и составляют 160-179 мм рт. ст. для систолического и 100-109 мм рт. ст. для диастолического. При таких значениях нагрузка на сердце сильно увеличивается. Кровоснабжение головного мозга ухудшается, и это может вызывать головные боли и головокружение, снижение работоспособности. Возникают изменения на глазном дне. Начинается склероз тканей и сосудов почек, выделительная функция нарушается, возможно развитие почечной недостаточности. Состояние сосудов ухудшается. Для лечения нужно изменить образ жизни, а также начать прием лекарств.
Третья степень
Значение систолического давления — выше 180 мм рт. ст., диастолического — выше 110 мм рт. ст. При гипертонической болезни нагрузка на сердце становится слишком высокой и провоцирует необратимые изменения. Давление нужно постоянно снижать с помощью лекарств. Без этого возникает угроза острой сердечной недостаточности, аритмии, стенокардии, инфаркта миокарда, других тяжелых состояний. Пациентам с гипертонией третьей степени нужно постоянно находиться под наблюдением у врача. Необходим непрерывный прием лекарств, снижающих кровяное давление.
| Артериальное давление | Систолическое (мм рт. ст.) | Диастолическое (мм рт. ст.) |
|---|---|---|
| В норме | < 130 | < 85 |
| В норме, т.н. предгипертония | 130–139 | 85–89 |
| 1 — лёгкая степень гипертонии | 140–159 | 90–99 |
| 2 — умеренная степень гипертонии | 160–179 | 100–109 |
| 3 — тяжёлая степень гипертонии | ≥ 180 | ≥ 110 |
Что значит высокое нижнее давление
Гипертоникам и гипотоникам следует знать, о чем говорит повышенное нижнее артериальное давление? Вариантов патологических отклонений может быть несколько:
- повышены обе цифры;
- повышенными бывают только систолические показатели, диастолические нормальны;
- высокое нижнее давление, верхнее в норме.
Повышение обеих цифр на тонометре говорит о наличии гипертонии, которая нуждается в срочном лечении. При этом частота сокращений сердечной мышцы повышает нагрузку на кровеносную систему, но иногда ситуация бывает обратной – увеличение диастолических показателей оказывает влияние на систолические. В любом случае механизм ухудшения функционирования организма, зависящий от показателей работы сердца, должен рассматриваться комплексно.
Повышенное нижнее давление при нормальном верхнем
Ориентируясь на систолические показатели, люди не знают, о чем свидетельствует повышенный уровень диастолических. Это серьезная проблема, говорящая о возможных болезнях почек, поскольку ренин способствует сокращению сосудов и повышает мышечный тонус
Это важное свойство почек и определило второе название диастолического АД – почечное. Изолированной диастолической гипертензией называется патология, когда у человека определяется повышенное нижнее давление при нормальном верхнем
Факторы, которые могут способствовать повышению артериального давления
На артериальное давление человека может влиять несколько факторов. Некоторые из них поддаются контролю, в то время как другие — нет.
Факторы, которые человек может контролировать
- употребление алкоголя
- избыточный вес
- отсутствие физической активности
- употребление большого количества соли
- недостаточное количество калия в рационе
- дефицит витамина D
- прием лекарственных средств против кашля и ОРВИ
- прием нестероидных противовоспалительных средств (НПВС), таких как ибупрофен
- повышенный уровень стресса
Факторы, которые человек не может контролировать
- возраст
- пол
- семейный анамнез
- диабет
Причины низкого диастолического давления
Только комплексное обследование и консультация кардиолога, онколога, нефролога помогут узнать причины низкого диастолического давления, поскольку болезни внутренних органов, вызывающие уменьшение показателей диастолических цифр АД, могут отличаться. Среди них:
- болезни почек (гломерулонефрит, пиелонефрит);
- перебои в деятельности сердечной мышцы;
- язвенная болезнь ЖКТ;
- тяжелый приступ аллергии;
- наличие в организме инфекционных очагов воспаления, высокая температура;
- онкологические заболевания;
- аутоиммунные болезни в стадии обострения;
- обезвоживание организма при рвоте и диарее, вызванных отравлением;
- чувство резкой слабости, которое сопровождается потерей сознания, от духоты при большом скоплении людей.
Что такое диастолическое давление и причины его повышения
При измерении артериального давления (АД) определяют два показателя:
- Систолическое (верхнее, сердечное) давление – давление крови на стенки артерий в момент сокращения сердца, то есть его систолы. Его величина определяется силой и частотой сердечных сокращений, именно поэтому систолическое давление еще называют сердечным.
- Диастолическое (нижнее, почечное) – давление крови на сосудистые стенки, регистрируемое в момент диастолы (расслабления миокарда). Величина этого показателя зависит от сопротивления периферических сосудов. На силу сосудистого тонуса большое влияние оказывает вырабатываемое почками биологически активное вещество – ренин. Его синтез увеличивается при различных заболеваниях почек, поэтому одним из их симптомов и является повышенное диастолическое давление.
Повышенное артериальное давление называется артериальной гипертензией (гипертонией). Чаще всего при этом отмечается повышение обоих показателей, то есть верхнего и нижнего давления. Если систолическое в норме, а диастолическое давление высокое (90 мм рт. ст. и выше), такое состояние называется изолированной диастолической гипертонией. К его возникновению приводят разные причины, оказывающие непосредственное влияние на сосудистый тонус. Например, диастолическая гипертония наблюдается в следующих случаях:
- выраженный атеросклероз артерий;
- заболевания почек (хронический гломерулонефрит, склероз почечных артерий, почечная недостаточность, поликистоз, хронический пиелонефрит);
- заболевания сердца (миокардиты, сердечная недостаточность, кардиосклероз, кардиомиопатия);
- нарушение функций щитовидной железы (гипертиреоз или гипотиреоз);
- амилоидоз;
- гормональный дисбаланс у женщин в период постменопаузы.
Для организма человека длительно повышенное нижнее давление представляет потенциальную опасность, поскольку говорит о том, что даже в момент диастолы не происходит полноценного расслабления полостей сердца и мышц кровеносных сосудов. Это, в свою очередь, повышает риск развития инфаркта миокарда, инсульта головного мозга, а также аневризм.
Типичных симптомов, характерных только для диастолической гипертонии не существует. Передоложить развитие этого состояния можно по следующим признакам:
- головная боль – пульсирующего, ноющего или распирающего характера, локализующаяся в теменно-височной, лобной или затылочной областях;
- головокружение;
- тошнота, может быть неоднократная рвота;
- общая слабость;
- мышечная дрожь;
- чувство нехватки воздуха;
- учащенное сердцебиение;
- боли в области сердца;
- холодный липкий пот.
При появлении одного или нескольких из перечисленных симптомов необходимо измерить артериальное давление при помощи тонометра. В зависимости от нижнего показателя диастолическая гипертония подразделяется на несколько стадий:
- Легкая – от 90 до 99 мм рт. ст.;
- Средняя – от 100 до 109 мм рт. ст.;
- Тяжелая – от 110 мм рт. ст. и выше.
ФАЗЫ СЕРДЕЧНОГО ЦИКЛА:
сердцасистола предсердийсистола предсердийлевого и правого желудочковлевого и правого предсердий
систола желудочков
Здесь возникает закономерный вопрос: почему же кровь не устремляется обратно в предсердие? Именно так бы и произошло, но она совершить подобного не может: первое, что начинает выталкиваться в предсердие, это плавающие в желудочках свободные края створок атриовентрикулярных клапанов. Казалось бы, под таким давлением они должны были вывернуться в полость предсердия. Но подобного не случается, так как увеличивается напряжение не только в миокарде желудочков, также напрягаются мясистые перекладины и сосочковые мышцы, натягивая сухожильные нити, которые и уберегают створки клапанов от «выпадения» в предсердие. Таким образом, смыканием створок атриовентрикулярных клапанов, то есть захлопыванием сообщения между желудочками и предсердиями, заканчивается период напряжения в систоле желудочков.
После того, как напряжение достигнет максимума, берет свое начало миокарда желудочков, длится он в течение 0,25 с, в этот период совершается собственно систола желудочков. За 0,13 с происходит выброс крови в отверстия легочного ствола и аорты, клапаны прижимаются к стенкам. Происходит это из-за нарастания давления до 200 мм рт.ст. в левом желудочке и до 60 мм рт.ст. в правом. Эта фаза носит название . После нее, в оставшееся время, происходит более медленный выброс крови под меньшим давлением — . В этот момент предсердия расслаблены и начинают снова получать кровь из вен, таким образом происходит наслаивание систолы желудочков на диастолу предсердий.
общей диастолой, или общей диастолической паузой
В следующие после протодиастолического периода 0,08 с миокард вступает в . В ходе этой фазы створки митрального и трехстворчатого клапанов еще закрыты, и кровь, стало быть, в желудочки не поступает. Но спокойствие заканчивается тогда, когда давление в желудочках становится ниже, чем давление в предсердиях (0 или даже чуть меньше в первых и от 2 до 6 мм рт.ст. во вторых), что неминуемо ведет к открытию атриовентрикулярных клапанов. Кровь успевает за это время накопится в предсердиях, диастола которых началась раньше. За 0,08 с она благополучно перекочевывает в желудочки, осуществляется . Кровь еще 0,17 с постепенно продолжает поступать в предсердия, небольшое ее количество попадает в желудочки через атриовентрикулярные отверстия — . Последнее, что претерпевают желудочки во время своей диастолы, это неожиданное поступление крови из предсердий за их систолу, длящееся 0,1 с и составляющее диастолы желудочков. Ну а дальше цикл замыкается и начинается вновь.
Нормы давления
| Возраст | Норма артериального давления |
|---|---|
| Грудничок | От 60 на 40 до 90 на 50 |
| От 1 месяца до 1 года | От 80 на 74 до 112 на 40 |
| От 2 до 3 лет | От 100 на 60 до 112 на 74 |
| От 3 до 5 лет | От 100 на 60 до 116 на 76 |
| От 6 до 9 лет | От 100 на 60 до 122 на 78 |
| От 10 до 12 лет | От 110 на 70 до 126 на 82 |
| От 13 лет и старше | От 110 на 70 до 136 на 86 |
Для грудничков
В силу того, что у новорожденного очень эластичные кровеносные сосуды, артериальное давление малыша может быть пониженным. Показатели АД увеличиваются в процессе роста крохи в течении первого года его жизни.
В течении первого года жизни младенца постепенно повышается его сосудистый тонус, следовательно, давление увеличивается до 90 на 74 мм рт. ст. или же 50 на 74 мм рт. ст. Точные показатели нормы у маленьких детей определяются индивидуально с учетом телосложения и массы тела малыша.
Для детей 2-3 лет
При достижении малышом 2-летнего возраста, кровяное давление относительно стабилизируется и его уровень увеличивается в замедленном темпе. Нормой для крохи 2-3 лет является АД, составляющее от 100 на 60 мм рт. ст. до 112 на 74 мм рт. ст.
Дети такого возраста особенно активны и подвижны, они находятся в постоянном движении. В результате учащается частота пульса ребенка, активизируются процессы кровообращения и микроциркуляции.
Влияние на показатели кровяного давления у маленьких детей, оказывают следующие факторы:
- Степень двигательной активности;
- Состояние кровеносной системы;
- Наследственная предрасположенность;
- Состояние и функционирование сердечно-сосудистой системы.
Определить среднюю норму АД у детей от года до 3 лет, можно при помощи формулы: систолическое давление — 90 + возраст малыша, умноженный в два раза, диастолическое давление — 60+ количество полных лет, прожитых маленьким пациентом.
Для детей 3- 5 лет
В возрастной категории от 3 до 5 лет показатели артериального давления у детей практически не изменяются. Небольшие колебания возможны по причине еще не вполне сформированного, активно развивающегося организма. Нормальное давление у ребенка 3-5 лет составляет от 100 на 60 мм рт. ст. до 116 на 76 мм рт. ст.
Еще один фактор, который следует учитывать при измерении давления у малышей — это время суток. В большинстве случаев, максимальные показатели фиксируются в утренние и дневные часы, а ближе к вечеру уровень АД постепенно снижается.
Для детей 6-9 лет
У дошкольников давление стабилизируется и остается практически неизменным. В возрасте 8 лет незначительное повышение верхних показателей — допускается, но лишь в незначительной степени.
Незначительное повышение пределов возрастной нормы возможно, поскольку в 6 −7 лет дети начинают посещать школу, увеличивается их физическая, умственная и психоэмоциональная нагрузка. Если школьник часто жалуется на головную боль, слабость, упадок сил, головокружение, рекомендуется обратиться за консультацией к доктору!
Для детей 10 −12 лет
Возраст от 10 до 12 лет является периодом перехода. Детский организм стремительно растет и развивается, происходят изменения гормонального характера, сопровождающиеся психоэмоциональной нестабильностью. В совокупности эти факторы воздействуют на сосудистые стенки и работу кровеносной системы, что может спровоцировать резкие скачки артериального давления.
Нормальное давление у ребенка 10 лет составляет от 110 на 70 мм рт. ст. У детей в 11 лет — уровень нормы повышается до 126 на 82 мм рт. ст.
Для подростков 13- 15 лет
По мнению специалистов, определить показатели нормы кровяного давления у подростков — особенно сложная задача. На уровень АД оказывают влияние следующие моменты:
- Физические нагрузки;
- Умственное переутомления;
- Изменения гормонального характера;
- Психоэмоциональная нестабильность;
- Частые стрессовые ситуации;
- Недостаточная двигательная активность.
Средние показатели нормы давления ребенка в 14 лет составляют 110 на 70 мм рт. ст. Допускается и повышение показателей АД до 136 на 86 мм рт. ст. Насторожить родителей подростка должны резкие перепады кровяного давления, особенно при наличии сопутствующих болезненных симптомов. При подобной клинической картине нужно обратиться за врачебной консультацией, пройти медицинское обследование у специалиста, который при необходимости назначит оптимальное лечение.
Патологические причины
Болезнетворных факторов много больше и встречаются они, к сожалению, чаще. Возможна трансформация физиологического момента в патологический (пример ― беременность окончена, роды произошли, но состояние не стабилизировалось, варианта два: приобретенная в период гестации болезнь или ошибка в оценке ситуации).
Остеохондроз шейного отдела позвоночника
Отягощенный нарушением питания головного мозга (чаще всего вертебробазилярная недостаточность).
Заболевания опорно-двигательного аппарата приводят к ослаблению церебрального кровотока. Отсюда проблемы с верхним и нижним давлением и АД в целом.
Скорректировать состояние, особенно на поздних этапах, почти невозможно. Вероятна энцефалопатия и масса патологических явлений со стороны головного мозга и его особых центров. В лучшем случае придется пить таблетки всю оставшуюся жизнь.
Гипотиреоз
Болезнь гормонального профиля, сопряженная с недостатком специфических веществ щитовидной железы. Факторы развития: опухоль, травма, аутоиммунный процесс (вроде тиреоидита Хашимото).
Разница между верхним и нижним АД большая, по причине недостаточной стимуляции стенок сосудов. Кровоток нарушается, страдает миокард и все ткани.
При нормализации гормонального статуса состояние приходит в порядок, но не сразу. Требуется время (от 2 недель до 4 месяцев). Почти так же сказывается и гипертиреоз или избыток веществ щитовидной железы.
Недостаток или чрезмерное количество кортизола
Гипер- и гипокортицизм индуцированного характера соответственно. Выяснить этиологию процесса сложно, возможна масса вариантов: от опухолей до интоксикаций организма.
Лечение комплексное, с применение и оперативного метода и медикаментозного воздействия.
Сахарный диабет
Непредсказуемое и опасное заболевания эндокринного профиля. Пожалуй, одно из самых грозных. Не поддается коррекции. Существенно меняет образ жизни пациента, накладывая отпечаток как на быт, так и непрофессиональную реализацию.
Вызывает сгущение крови, стеноз сосудов и нарушение нормальной регуляции тонуса полых органов. В системе это дает колоссальный по деструктивности эффект.
Именно поэтому диабетики — частые пациенты кардиологов и офтальмологов, также флебологов и хирургов: возможна слепота из-за ишемии сетчатки и роста новых сосудистых структур, гангрена по тем же причинам.
Проблемы с выделительным трактом
Чаще всего с почками. Вариантов патологий много, они сопровождаются одним и тем же проявлением: снижением синтеза ренина (особого вещества гипертензивного (повышающего АД) свойства).
Также нарушением фильтрующей функции: воды становится слишком много или чересчур мало.
Плохо как то, так и другое. Разрыв между уровнями давления скачет и не приходит в норму сам никогда. Даже в ночное время суток большой разрыв между показателями сохраняется.
Инфаркты, инсульты
Неотложные состояния, которые идентичны в одном моменте: ишемия тканей, невроз и возможность скоропостижного летального исхода. Коррекция проводится в условиях стационара.
После подобных патологий изолированно высокое верхнее давление и большая разница с нижним показателем (или наоборот) сохраняется в течение 2-3 месяцев. Это опасно.
Потому на протяжении всего периода ранней реабилитации требуется помощь врачей. К тому же родственникам лучше не оставлять пациента в таком состоянии одного надолго.
Железодефицитная анемия
Недостаток элемента приводит к сокращению числа жизнеспособных эритроцитов до минимума. Возникает гипоксия тканей, клеточное голодание. Возможная смерть пациента.
Кровь становится гуще, сердцу приходится работать интенсивнее, чтобы жидкость столь высокой плотности быстро двигалась по сосудам.
Гипертоническая болезнь длительного свойства
Чем более продолжителен период или «стаж», тем выше вероятность развития высокого ПД.
Большая разница между систолическим и диастолическим давлением обусловлена гипертрофией сердца (увеличением в размерах). Оно работает стабильно на износ.
Сделать нельзя почти ничего. Нужно постоянно наблюдаться у кардиолога для предотвращения фатальных последствий.
Ишемическая болезнь сердца
Развивается как самостоятельная патология или исход перенесенного инфаркта. Также возможна недостаточность работы.
По статистике, пациенты, перенесшие некроз тканей органа, погибают в течение 3-5 лет от подобных осложнений.
Эндокардит или перикардит
Воспалительные заболевания сердца. Опасны сами по себе, на фоне повышенного ПД несут еще большую угрозу жизни и здоровью пациента.
Дополняют список:
- Высокая температура тела и интоксикация.
- Атеросклероз. Стеноз или окклюзия артерий.
- Пороки сердца врожденные и приобретенные.
Последствия
Без лечения артериальная гипертензия провоцирует тяжелые последствия. Постоянный спазм сосудов головного мозга приводит к ишемии, инсульту. Они опасны тяжелой инвалидностью и даже смертью. Когда нагрузка на сердечную мышцу становится слишком высокой, возникает тахикардия, аритмия, сердечная недостаточность. Без лечения возможен инфаркт миокарда.
Тяжесть гипертонических кризов возрастает, они становятся осложненными, угрожают жизни и могут сопровождаться инсультом, острым коронарным синдромом и другими тяжелыми состояниями. Качество жизни на фоне гипертонической болезни без адекватной терапии и восстановления нормального состояния здоровья резко снижается, вплоть до тяжелой инвалидности.
Заключение
Левосторонняя сердечная недостаточность может быть систолической или диастолической. Систолическая сердечная недостаточность возникает во время сердцебиения и связана с насосной функцией, в то время как диастолическая сердечная недостаточность возникает между ударами сердца и обусловлена проблемой с расслабляющей функцией. Врач может диагностировать систолическую и диастолическую сердечную недостаточность с помощью различных диагностических методов. Лечат систолическую сердечную недостаточность с помощью лекарственных средств. Однако лечение диастолической сердечной недостаточности фокусируется на ее причинах и симптомах. Существуют различные хирургические процедуры для лечения левосторонней сердечной недостаточности, если другие методы лечения оказываются неэффективными. Пациент с левосторонней сердечной недостаточностью может обсудить со своим врачом наиболее подходящие для него методы лечения.
Научная статья по теме: Сердечная недостаточность может увеличить риск развития рака.