Аденокарцинома сигмовидной кишки
Содержание:
- Магнитно-резонансная томография (МРТ).
- Постановка диагноза
- А колоноскопия?
- Симптомы рака толстой кишки
- Показания к резекции тонкой кишки
- Подготовка к операции
- Симптомы
- Симптомы рака прямой кишки
- Толстая кишка
- Правильное питание при раке сигмовидной кишки
- Стадии
- Нет ли риска, что вмешательство будет способствовать распространению опухоли и возникновению рецидивов?
- Причины развития рака толстой кишки
- Опасность рака толстой кишки
- А как определяют, есть ли воспаление и другие осложнения?
Магнитно-резонансная томография (МРТ).
Рак прямой кишки.
Также как и КТ, магнитно резонансная томография (МРТ) делает снимки человеческого тела в виде виртуальных срезов. Ключевое отличие заключается в использовании магнитного поля вместо облучения. Помимо информации о состоянии лимфатических узлов и о наличии метастазов в других органах, МРТ дает очень точную картину распространения опухоли в малом тазу
Это очень важно при раке прямой кишки. Наряду с УЗИ прямой кишки — это ключевое исследование для рака прямой кишки, которое показывает необходимость проведения химиолучевой терапии перед оперативным лечением
Использование МРТ ограничено у людей с кардиостимуляторами и металлическими имплантантами, а также у людей, страдающих клаустрофобией.
Постановка диагноза
Для диагностики применяют следующие методы:
- Физикальный осмотр, оценка общего состояния пациента.
- Пальпация (в некоторых случаях можно обнаружить опухоль руками).
- Ирригоскопия (рентгено-контрастное исследование толстой кишки).
- Эндоскопические методы (, ректороманоскопия).
- Лабораторная диагностика (анализы крови, кала, онкомаркеры).
При первичном обращении пациента и наличии характерных жалоб, врач первым делом направляет на анализы, подтверждающие или исключающие онкологию. Если диагноз подтвердится, назначают дополнительные обследования для выявления формы, локализации и размеров опухоли.
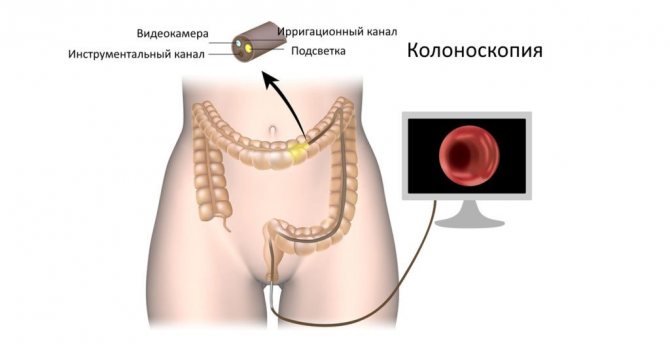
А колоноскопия?
Колоноскопия — то есть исследование толстой кишки при помощи гибкого аппарата с видеокамерой — тоже способ обнаружить дивертикулы. Большинство дивертикулов обнаруживают случайно именно при плановой колоноскопии, которую делают для раннего выявления рака. Однако при подозрении на острое воспаление дивертикула (дивертикулит), колоноскопию не используют как первоочередной способ диагностики. При колоноскопии кишку изнутри раздувают газом, а это может привести к перфорации (разрыву) дивертикула.
В то же время, уже после того, как воспаление дивертикула прошло, колоноскопию выполнить следует обязательно. Исследования показывают: вероятность найти рак толстой кишки повышается в течение первого года после острого дивертикулита. По-видимому, воспаление у некоторых пациентов «маскирует» опухоль на рентгеновских снимках, а сразу посмотреть всю толстую кишку эндоскопом во время острого воспаления и небезопасно, и невозможно из-за болезненности.
Симптомы рака толстой кишки
При раке толстой кишки симптомы на ранних стадиях могут не проявляться вовсе.
Наиболее частые признаки болезни на 2-4 стадии:
- Выделения слизи, крови, слизисто-гнойных выделений из заднего прохода.
- Боли в животе различного характера.
- Чередование запоров с кратковременной диареей (поносом).
- Тенезмы (непродуктивные, болезненные позывы на дефекацию).
- Общая интоксикация (потеря аппетита, веса, небольшое повышение температуры тела, слабость).
Фото: изображение толстого кишечника, его отделы
Существуют условные формы ЗНО (злокачественных новообразований) толстой кишки, выделенные по наличию самых выраженных начальных проявлений.
Токсико-анемическая форма. Преобладают признаки рака толстой кишки с интоксикацией, развитием анемии. Эта форма характерна для злокачественного новообразования восходящего отдела, первой воловины ободочной кишки.
При таком раке толстой кишки первые симптомы неспецифичны:
- слабость;
- субфебрилитет (частый, немотивированный подъем температуры до 380С);
- повышенная утомляемость;
- снижение гемоглобина крови;
- признаки анемии (могут быть бледность, одышка, учащенное сердцебиение, повышенная потливость).
Обтурационная форма. При этой форме рака толстой кишки симптомы в самом начале появляются от уменьшения (обтурации) просвета кишечника:
- боли (чаще тупые, с развитием болезни становятся приступообразными, по типу кишечных «колик»);
- нарастающие, упорные запоры;
- чередование кратковременной диареи с длительными запорами;
- усиленная перистальтика, вздутие, урчание в животе;
- задержка газов.
Нарастающая кишечная непроходимость проявляется схваткообразными болями, спазмами в животе, после которых возможно опорожнение кишечника с временным облегчением самочувствия. Часто больные прибегают к вспомогательным пособиям (клизмам). Однако разрастающаяся опухоль приводит к полному перекрытию кишечника и развивается полная кишечная непроходимость.
В связи с ростом раковой опухоли и вовлечением подлежащих органов клинические формы болезни могут сменять друг друга, присоединяются другие симптомы:
- потеря веса;
- псевдовоспалительные проявления, имитирующие аппендицит, холецистит и др. острые патологии в брюшной полости;
- появление опухолевидного образования в животе (атипичная, опухолевая форма рака толстой кишки может характеризоваться большой опухолью, определяемой при осмотре без выраженных сопутствующих симптомов).
Показания к резекции тонкой кишки
В экстренной хирургии показаниями к резекции тонкой кишки являются следующие состояния:
- Массивное ранение кишки и брыжейки. В случаях, когда простое ушивание раны невозможно технически и ненадежно, производится экономная резекция поврежденного участка с восстановлением непрерывности с помощью кишечного шва.
- Мезентериальный тромбоз — тяжелейшая ситуация, связанная с тромбозом питающих кишку мезентериальных (брыжеечных) сосудов. При этом происходит некроз значительной части кишечной трубки, кровоснабжение которой обеспечивалось бассейном «блокированных» брыжеечных сосудов. В данной ситуации очень трудно определить границу демаркации между уже «умершим» участком кишки и оставшейся ее живой частью, кровоснабжение которой осталось сохранным. Резекция производится в экстренных условиях у неподготовленных больных, чаще всего пожилого и старческого возраста, отягощенных сопутствующими заболеваниями. Хирургам приходится выполнять расширенную резекцию тонкой кишки предположительно в пределах сохранных участков кишки. В оснащенных клиниках операция дополняется вмешательством на сосудах с целью извлечения тромба и попытками восстановления кровоснабжения ишемизированных участков. Все зависит от массивности поражения и стадии процесса. Эти факторы обеспечивают исход операции. Если анастомоз накладывается между жизнеспособными концами кишки, а прогрессирование тромбоза удается остановить, есть надежда, что анастомоз будет состоятельным. Таким образом, у врача есть шанс победить болезнь, а у больного — шанс выжить.
- Ущемленная грыжа брюшной стенки с некрозом петли ущемленной кишки. Ущемленная в грыжевых воротах петля тонкой кишки страдает не только от ущемления ее стенки, но и от прекращения кровоснабжения в результате сжатия питающих петлю сосудов. Если в течение 2-3 часов не разрешить ситуацию, происходит некроз кишки. Приводящий отдел кишки страдает больше, чем отводящий. Как правило просвет его расширен, атоничен, микроциркуляция нарушена. В этом случае производится расширенная резекция тонкой кишки. Приводящий участок пересекается на расстоянии не менее 40 см от места ущемления, отводящий участок — на расстоянии 15 см. Учитывая разный диаметр приводящего и отводящего отделов, рационально восстанавливать проходимость кишки анастомозом «бок в бок».
- Болезнь Крона — хроническое воспалительное заболевание кишки, имеющее аутоимунную природу. При обострении заболевания и появлении клиники острого живота больные подвергаются неотложному хирургическому вмешательству. Объем вмешательства включает экономную резекцию пораженного участка кишки с наложением анастомоза.
- Заворот кишки случается чаще у детей и больных старческого возраста. Предрасполагающим фактором является анатомические особенности: удлинение кишки и ее брыжейки. Возникающая излишняя подвижность петель может привести к перекручиванию участка кишки вокруг оси с образованием заворота. В случае нарушения кровоснабжения возникает некроз вовлеченной в процесс петли кишки. В таком случае требуется резекция кишки в пределах здоровых тканей.
- Воспаление дивертикула Меккеля. Дивертикул Меккеля – редкая патология подвздошной кишки, встречается у 3% населения. Это остаточная часть пупочно-брыжеечного протока, выглядит как мешковидное выпячивание на расстоянии 60-80 см от слепой кишки. При воспалении дивертикула возникает клиника острого живота, похожая на клинику острого аппендицита. На операции при установленном диагнозе хирург выполняет секторальную резекцию киши. При этом удаляется сектор кишки с очагом поражения без полного ее пересечения. Далее дефект кишки ушивается.
В плановом порядке резекция кишки бывает показана при наличии новообразований тонкой кишки.
Доброкачественные образования в зависимости от размера могут быть удалены либо с использованием секторальной, либо экономной резекции с соответствующим восстановлении проходимости. При злокачественных новообразованиях производится расширенная резекция с клиновидной резекцией брыжейки и удалением проходящего в ней артериально-лимфатического комплекса, связанного с пораженным участком кишки.
Подготовка к операции
Подготовка к операции Гартмана включает в себя предоперационные тесты и обследования:
- общий анализ крови;
- биохимический анализ крови;
- коагулограмма;
- анализ на инфекционную группу;
- определение группы крови;
- общий анализ мочи;
- электрокардиография (ЭКГ);
- флюорография;
- колоноскопия;
- УЗИ и КТ органов брюшной полости;
- исследование на онкомаркеры.
При наличии сопутствующих хронических заболеваний могут потребоваться дополнительные обследования и консультации профильных специалистов, а также консультации анестезиолога и терапевта. Для снижения вероятности и инфицирования брюшной полости и послеоперационных швов за 3-5 дней до операции назначаются прием антибиотиков и специальная диета. В день операции нельзя пить и принимать пищу. Необходимо принять слабительное, непосредственно перед вмешательством ставят очистительную клизму, желудочный зонд и мочевой катетер.
Симптомы
В Украине неутешительная статистика выявления онкологических заболеваний, часто болезнь обнаруживается на поздних стадиях, при которых лечение становится сложным и не таким эффективным
Поэтому важно обращать внимание на самочувствие, чтобы распознать симптомы заболевания и вовремя пройти профилактический осмотр
О наличии аденокарциномы могут сигнализировать ряд симптомов, которые делят на общие и специфические.
Общие симптомы аденокарциномы:
- слабость, усталость;
- низкая работоспособность;
- потеря аппетита;
- снижение массы тела;
- анемия;
- потеря веса;
- проблемы с пищеварением;
- локализованная боль.
Специфические симптомы зависят от локализации в конкретной области:
- аденокарцинома желудка: ухудшение аппетита, снижение веса, наполненность желудка, приступы тошноты и рвоты, слабость, болевые ощущения.
- аденокарцинома легких: кашель невыясненного происхождения, изменение голоса, охриплость, боль в грудной клетке, одышка, увеличение лимфоузлов, частые пневмонии.
- аденокарцинома молочной железы: изменение цвета и формы молочной железы и соска, уплотнение, болевые ощущения, выделения из соска, отечность железы.
- аденокарцинома простаты: расстройство мочеиспускания, боли в паховой области, крестце, нарушение потенции, гипоспермия.
- аденокарцинома яичника: нерегулярные менструации, вздутие живота, дискомфорт внизу живота, кишечная непроходимость.
- аденокарцинома кишечника: диарея, выделение слизи, гноя из заднего прохода, ложные позывы к опорожнению, болезненная дефекация.
- аденокарцинома матки: постоянные ноющие боли в прямой кишке, маточные кровотечения в период менопаузы, значительное увеличение размеров живота(на поздних стадиях), слишком обильные и продолжительные менструации.
При наличии этих симптомов необходимо обратиться к врачу для диагностики. Для постановки точного диагноза проводят комплексное обследование. Выбор способа диагностики зависит от месторасположения опухоли.
Симптомы рака прямой кишки
Рак прямой кишки не проявляет специфичные симптомы. Рак толстой кишки также может не проявлять симптомы. Проявление признаков колоректального рака зависит от стадии болезни. Таким образом, рак кишечника может не проявлять никаких симптомов, а может иметь следующие признаки:
- малокровие;
- чувство дискомфорта и боли в животе;
- вздутие живота;
- запоры или, наоборот, поносы;
- кровь в стуле;
- похудение и общее недомогание.
С ростом опухоли рак проявляет признаки ярче, чем в начальной стадии. К числу симптомов, позволяющих заподозрить рак слепой кишки, относятся: головокружение, тахикардия, общая слабость, изменение цвета каловых масс и кровотечения из заднепроходного отверстия. Нередко рак слепой кишки сопровождается ноющими, постоянными болями в правой нижней части живота. Симптомы рака прямой кишки зависят от стадии заболевания, характера роста опухоли (в просвет кишки, внутристеночно или смешанный рост) и уровня ее расположения. Самые частые и постоянные симптомы – это кровотечение, различные виды расстройства функций кишечника: изменение ритма дефекации, формы кала, понос, запор и недержание кала и газов. Симптомы на поздних стадиях проявляются выделениями гноя и слизи вместе с кровью. Кишечная непроходимость, боли в животе, отрыжка, тошнота, непроизвольное напряжение мышц брюшного пресса, характерные вздутия в правой части живота – все это признаки того, что у человека может быть опухоль сигмовидной кишки. Лечение проводится только после проведения необходимых анализов и комплексного обследования больного. Рак толстой кишки симптомы может проявлять такие, как кишечное кровотечение, нарушение стула. При подозрении на кишечное кровотечение следует срочно обратиться к врачу, так как при этом осложнении всегда имеется реальная опасность для жизни больного. Также опасна кишечная непроходимость. Иногда рак толстой кишки симптомы сразу проявляет острой кишечной непроходимостью, требующей хирургического вмешательства. В большинстве случаев для лечения кишечной непроходимости необходима срочная операция.
Толстая кишка
Толстая кишка является следующим за тонким кишечником отделом желудочно- кишечного тракта и подразделяется на слепую кишку, восходящую ободочную, поперечную ободочную, нисходящую, сигмовидную ободочную и прямую кишку.
Длина ободочной кишки 1,5—2 м, диаметр 4—6 см. Стенка толстой кишки представлена продольными мышечными волокнами, которые концентрируются в виде трех параллельных друг другу лент. Ширина каждой из них около 1 см. Они тянутся от места отхождения червеобразного отростка в слепой кишке до начальной части прямой кишки. Кишка как бы гофрируется, образуя выпячивания — гаустры. Внутренний (циркулярный) мышечный слой сплошной. Слизистая оболочка толстой кишки в отличие от тонкой кишки не имеет ворсинок. Подслизистая основа представлена рыхлой соединительной тканью, содержащей основную массу сосудов.
Восходящая ободочная кишка в правом подреберье образует печеночный изгиб и переходит в поперечную ободочную кишку длина которой составляет 50—60 см. В левом подреберье кишка образует левый (селезеночный) изгиб и переходит в нисходящую ободочную кишку. Нисходящая ободочная кишка переходит в сигмовидную ободочную кишку и далее в прямую кишку.
Правильное питание при раке сигмовидной кишки
После операции человек должен строго изучать клинические рекомендации
Важно ответственно соблюдать правила, касающиеся правильного питания и диеты. В течение первых 24 часов рекомендуется полностью отказаться от употребления любых продуктов и питья напитков
Врачи советуют придерживаться голодания на протяжении первого дня.
В тело пациента питательные микроэлементы, витамины и минералы поступают внутривенно. В течение дальнейших семи дней запрещается потреблять продукты в твёрдом виде. Разрешается принимать исключительно бульон, пюреобразный суп, отвары и свежие соки. Окончательный и уточнённый перечень разрешённых к употреблению блюд можно получить у лечащего доктора. Спустя 10 дней допускается добавить в питание кисломолочную продукцию, нежирные сорта мясных продуктов либо нежирные виды рыбы и морепродуктов.
Среди запрещённых к приёму продуктов выделяют:
- разновидности засолов, консервов и маринованных продуктов;
- жирная и жареная пища, приготовленная из мясных продуктов;
- разновидность копчёных изделий и колбасной продукции;
- сдоба, хлебобулочная продукция, свежеиспечённый хлебный продукт;
- кофеин и шоколад;
- алкогольная продукция и газосодержащие напитки;
- жирные разновидности молочной продукции, в том числе сыр;
- яйца;
- овощи, содержащие грубую клетчатку;
- отруби;
- бобовые культуры – фасоль, горох, бобы.
Разрешённые блюда рекомендуется приготовить на пару либо употреблять в варёном виде. Порция делится на 5 либо 6 приёмов малого объёма для разового употребления. Питание после операции по иссечению ракового образования сегментной кишки рекомендовано с минимальным показателем жирности
Важно снизить до минимума либо полноценно отказаться от приёма продуктов, содержащих газы и провоцирующих вздутие живота
Нельзя надеяться на лечение при помощи средств народной медицины. Самолечение не окажет на состояние организма и борьбу с раковыми клетками положительного эффекта, ухудшит нынешнее тяжёлое состояние пациента. Ошибочные лечебные методы способны вызвать летальный исход. Правильная и здоровая диета выступает вспомогательным способом для быстрого восстановления пищеварительного процесса организма, наполняет тело энергетическими ресурсами и силами после химиотерапии и прочих вредоносных процедур.
Профилактика рака сигмовидной кишки включает уменьшение потребляемых вредных продуктов с канцерогенами, стабилизацию перистальтики кишечника и лечение нарушенного кишечного функционирования, в частности запоров и диареи
Присутствующие в организме воспалительные очаги в обязательном порядке важно вылечить до конца. Также на положительный результат влияет своевременное прохождение обследования и проведение диагностики
В особенности ситуация касается людей, обладающих сильной предрасположенностью к указанной онкологической патологии.
Стадии
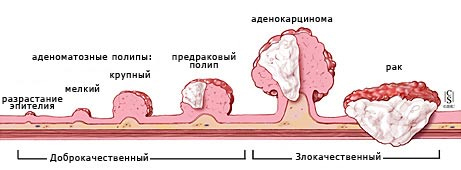
У рака сигмовидной кишки определяются такие стадии:
- in situ (0-я). Злокачественные клетки локализуются исключительно на поверхностном слизистом слое кишки.
- 1-я. Опухоль прорастает в слизистую, доходит до подслизистого основания, мышечного слоя.
- 2-я. Рак просачивается во всю стенку кишки, может выходить за ее пределы, но не метастазирует.
- 3-я. Появляются метастазы в лимфоузлах. Опухоль любых размеров.
- 4-я. Метастазы могут быть отдаленными, также сама опухоль распространяется по брюшине.
Способы метастазирования при данном виде рака разные: лимфогенный (по лимфатическим сосудам), гематогенный (по кровеносным сосудам), а также имплантационный. Последний способ предполагает, что опухоль выходит за пределы кишечника и поражает органы, которые расположены рядом. При гематогенном способе часто поражаются печень, легкие, костный мозг.
Нет ли риска, что вмешательство будет способствовать распространению опухоли и возникновению рецидивов?
Во-первых, при проведении экстренной операции взвешиваются все риски, и если лечащий врач идет на операцию, значит, другого выбора уже нет, и промедление приведет к смерти пациента.
Во-вторых, операции, как экстренные, так и плановые, проводятся со строгим соблюдением правил абластики. В частности, сначала пережимаются все кровеносные сосуды, питающие опухоль и лишь потом максимально удаляется пораженный участок кишки. Вместе со значительной частью здоровых тканей с обеих сторон пораженного кишечника кровеносными и лимфатическими сосудами и лимфоузлами в области удаляемого сегмента.
Причины развития рака толстой кишки
Как у всех опухолевых заболеваний, сложно назвать точные причины, послужившие «триггером» в развитии раковой трансформации клеток. Но существует перечень предрасполагающих факторов, сочетание которых в разы увеличивает риск появления рака толстой кишки:
- предраковые заболевания (полипы);
- генетическая предрасположенность (семейные полипозы, синдромы Тюрко, Линча, Гарднера и синдром Пейтца-Егерса;
- злоупотребление алкоголем, табакокурение;
- несбалансированное питание (избыток животных белков, рафинированные, жареные блюда, малое количество клетчатки, овощей и фруктов);
- гиподинамия (недостаточная физическая активность);
- хронические запоры;
- хронические воспалительные болезни кишечника (болезнь Крона, болезнь Уиппла, неспецифический язвенный колит);
- возраст старше 50 лет;
- длительный прием противовоспалительных препаратов;
- воздействие экзогенных и эндогенных токсинов (полициклических ароматических углеводородов, аминов, нитросоединений, офлатоксинов).
Опасность рака толстой кишки
Рак толстой кишки — это патологическое разрастание клеток различных отделов толстого кишечника, образующее опухоль.
Ежегодно в мире выявляют до 1 млн новых случаев заболевания раком толстой кишки. Смертность от этой болезни ежегодно составляет свыше 500 тыс. случаев среди населения планеты. Рак толстой кишки среди онкологических заболеваний стоит на 2-м месте по частоте у женщин (после рака молочных желез) и на 3-м месте у мужчин (после рака легких и рака простаты). «Вклад» развитых, урбанизированных стран в наступление этого заболевания – более 60%. Виновниками этой эпидемии, основными ее причинами, называют растущий процент в составе населения городских жителей, неблагоприятное экологическое воздействие на здоровье горожан, плохое качество питания и снижение физической активности. ВОЗ спрогнозировала, что, при нынешних темпах роста заболеваемостью раком прямой кишки, в 2030 году от него может погибнуть порядка 13 миллионов людей.
В нашей клинике проводятся операции рака 1, 2, 3 и 4 стадии. Хирурги и онкологи дополняют мастерски выполненные вмешательства применением методов таргетной химиотерапии с высокой точностью подбора доз препаратов, лучевой терапии. Комбинирование методов лечения помогает снизить токсическую нагрузку на организм, повысить эффективность и значительно улучшает прогнозы пациентов после лечения.
Опухоль толстой кишки чаще возникает у возрастной категории населения, после 40-50 лет. Но сейчас очень часто и лица в более раннем возрасте становятся пациентами с таким диагнозом. Как ни странно, прогноз у них хуже, чем у пожилых людей. Это связано с высоким уровнем кровоснабжения стенок кишечника и быстрым делением клеток (интенсивным метаболизмом) у молодых людей. Эти характеристики клеточного обмена и кровоснабжения приводят к быстрому росту первичной опухоли и раннему метастазированию.
А как определяют, есть ли воспаление и другие осложнения?
Наилучшим методом обследования при подозрении на воспаление дивертикулов является компьютерная томография. При этом исследовании вокруг человеческого тела вращаются несколько излучателей и получаются многочисленные рентгеновские изображения. Затем компьютерная программа по этим фрагментам создает цельные «срезы» тела. Томография позволяет не только увидеть изменения контура кишечной стенки (то есть собственно дивертикулы), но и изменения тканей, окружающих толстую кишку (например, абсцессы). Менее точным способом найти дивертикулы является ирригоскопия или, по-простому, клизма с сульфатом бария, который хорошо различим в рентгеновских лучах и позволяет увидеть внутренний контур кишки и некоторые совсем уж грубые осложнения (например, стриктуры).
Вместо компьютерной томографии в некоторых центрах используют ультразвуковое исследование (УЗИ), которое, в отличие от томографии, полностью безопасно и, по-видимому (в опытных руках), обладает почти такой же точностью. Минусом является то, что специалист по УЗИ должен пройти специальную длительную подготовку, чтобы научиться диагностировать дивертикулы, поэтому такие врачи, увы, есть не в каждой клинике.