Радиоволновая коагуляция кисты
Содержание:
- Что такое эрозия шейки матки?
- Как проводится процедура?
- Когда обращаться к врачу?
- Подготовка и проведение биопсии
- Показания
- Показания к проведению аргоноплазменной коагуляции
- Лечение эрозии и дисплазии шейки матки
- Облитерация вен за счет тепла
- ПРЕДПРОЦЕДУРНАЯ ДИАГНОСТИКА Лазеровапоризация шейки матки никогда не назначается без предварительного обследования. Пациентке будут назначены лабораторные анализы и инструментальные обследования.
- Плюсы и минусы
- Применение радиоволновой методики в «ЛОР-Клинике в Чертаново»
- Наши специалисты
- ПРОТИВОПОКАЗАНИЯ
- Наши медицинские центры
Что такое эрозия шейки матки?
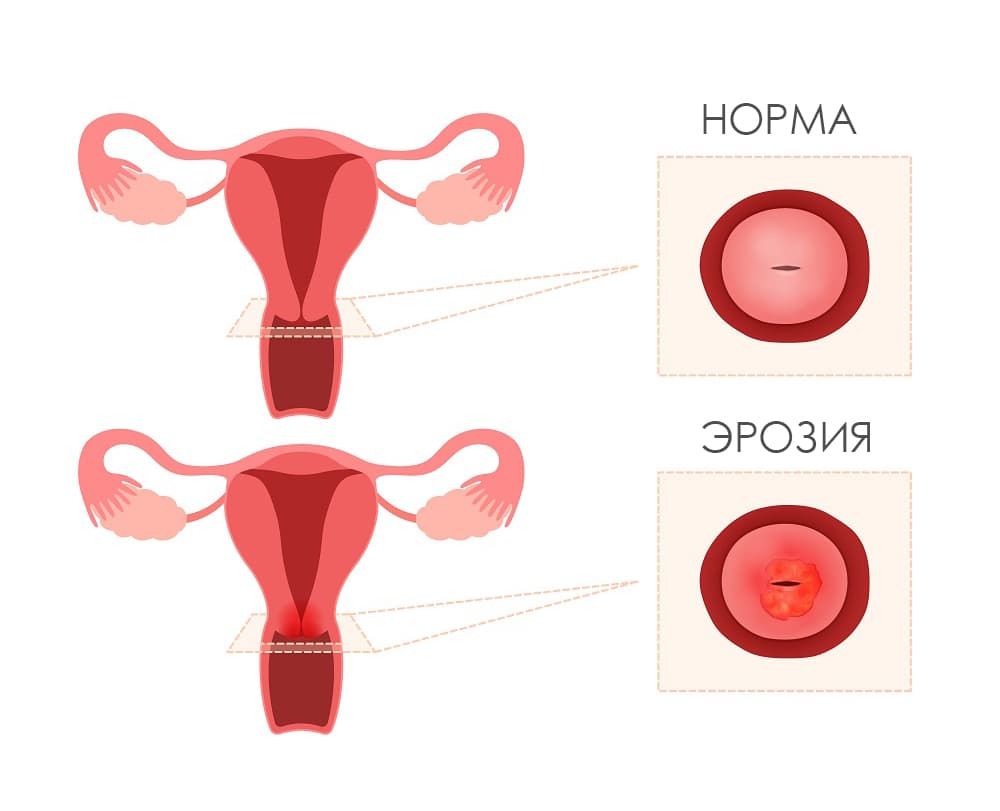
Под эрозией в среде пациентов подразумевают неопределенное, но опасное для шейки матки состояние. Медицинское название этому явлению –псевдоэрозия (ложная), так как истинная эрозия шейки матки, или какой-либо другой ткани, подразумевает ее дефект (повреждение). Псевдоэрозию называют еще и эктопией цилиндрического эпителия (по латыни: ткань не на своем месте). На шейке матки дефекта ткани нет, хотя внешнее сходство есть. Что же находят врачи? Нетипичный (цилиндрический) эпителий, место которому в цервикальном канале (это канал шейки матки), обнаруживают на влагалищной поверхности шейки матки. Естественно, внешне он отличается от типичного (многослойного) эпителия. Будучи тонким (однослойным), он позволяет сосудам просвечиваться, что и придает так называемой «эрозии» красный цвет на фоне бледно-розового многослойного плоского эпителия.
Причина такого соседства в том, что цилиндрический эпителий своевременно не «сместился» в канал шейки матки, чтобы выполнять там свою функцию, а «задержался» на поверхности шейки. И в таком виде «мешает жить» женщине, усиливая дискомфорт от повышенного количества выделений из влагалища. К слову говоря, в таком состоянии «эрозия шейки матки» мало опасна. Врачи-кольпоскописты даже называют ее нормальной зоной трансформации, описывая стадии превращения.
Как проводится процедура?
Аргоноплазменная коагуляция во время эндоскопии со стороны выглядит как обычное эндоскопическое исследование. Как правило, процедура продолжается не дольше часа, она может быть выполнена без госпитализации в стационар.
Инструмент для коагуляции представляет собой электрод в виде металлического стержня, находящийся внутри трубки, заполненной аргоном. Когда на электрод подают переменный ток, аргон переходит в состояние плазмы, и в нем возникает вспышка, напоминающая искру или миниатюрную молнию. Эта «молния» используется вместо скальпеля. Сам инструмент с тканями не соприкасается, он находится на расстоянии 2–10 мм.
На изображении слева показана схема устройства инструмента для аргоноплазменной коагуляции. Справа — фото, на котором видна «молния», возникающая во время подачи электрического тока.
Аргоноплазменная коагуляция шейки матки
Аргоноплазменная коагуляция может применяться при следующих патологиях шейки матки:
- полипы;
- эрозии;
- дисплазия;
- папилломатоз;
- гиперкератоз;
- кондиломы;
- лейкоплакия.
Процедуру выполняют на 5–9 день менструального цикла, и она, в зависимости от размеров патологического образования, может продолжаться всего 5–10 минут. Преимущество метода в том, что он максимально щадящий, позволяет сохранить эластичность тканей и поэтому хорошо подходит даже для нерожавших женщин.
Аргоноплазменная коагуляция при пищеводе Барретта
Аргоноплазменная коагуляция — наиболее эффективный метод эндоскопического лечения при пищеводе Барретта, не сопровождающегося тяжелой дисплазией (выраженными изменениями клеток слизистой оболочки) и злокачественным перерождением. Как показывают исследования, если длина пораженного участка органа не более 3–4 см, эффективность применения аргоноплазменной коагуляции составляет 80–90%.
Аргоноплазменная коагуляция прямой кишки
Аргоноплазменная коагуляция очень эффективна при хроническом лучевом проктите — осложнении лучевой терапии органов малого таза. Это состояние приводит к кровотечениям в прямой кишке, которые с трудом поддаются лечению. На данный момент аргоноплазменная коагуляция считается самым эффективным методом лечения кровотечений из прямой кишки после лучевой терапии. Эксперты рекомендуют рассматривать ее при этих состояниях в качестве терапии первой линии.
Также аргоноплазменную коагуляцию успешно применяют при полипах и других доброкачественных новообразованиях толстой и прямой кишки. При злокачественных опухолях кишечника эта методика, как правило, используется на поздних стадиях, для паллиативного лечения.
Когда обращаться к врачу?
Удаление полипа, эрозии шейки матки, кондилом и папиллом радиоволной осуществляется после того, как заболевание предварительно диагностировано гинекологом при осмотре и подтверждено анализами. Поэтому перед тем, как обращаться к хирургу, необходимо пройти обследование у соответствующего специалиста-гинеколога.
К врачу следует обращаться при возникновении таких проблем как:
- болезненные менструации;
- жжение и другие неприятные ощущения во время полового акта;
- кровянистые или обильные светлые выделения (бели);
- невозможность забеременеть в течение длительного времени;
- бородавки на наружных половых органах.
Вообще женщине желательно записываться на прием и консультацию к гинекологу в среднем раз в полгода, поскольку любое из вышеперечисленных заболеваний может возникнуть в любой момент и протекать практически бессимптомно
Важно не упустить этот момент. Аппарат радиоволновой хирургии в гинекологии применяется часто, его использование позволяет уменьшить зону некроза и воздействие настолько точное, что даже лазер не может с ним сравниться
Бояться операции не стоит, риск возникновения непредвиденных ситуаций практически нулевой.
Нельзя откладывать поход к гинекологу и лечение радиоволнами, когда вы обнаруживаете у себя какие-либо образования типа бородавок на коже в области промежности или половых губ. Вполне вероятно, что это может быть папилломатоз, который вызывается вирусом, и может стать причиной рака. Лечение бородавок радиоволнами на ранней стадии отнимает минимум времени и может полностью излечить пациентку, поскольку вирус папилломы не проник пока вглубь тканей и не стал онкозаболеванием.
Удаление эрозии шейки матки радиоволнами показано не только рожавшим женщинам, но и тем, кто хочет завести ребенка. Такое хирургическое вмешательство так же, как и в случае с папилломами, предотвратит возможную трансформацию тканей в злокачественную опухоль. А кроме того, отсутствие рубцов после операции существенно повышает шанс оплодотворения.
К предраковым заболеваниям относятся и полипы. На шейке матки их чаще всего обнаруживает гинеколог при обычном профилактическом осмотре. Удаление полипа радиоволной — один из наименее опасных способов борьбы с этой патологией. Достоинством метода является то, что кровеносные сосуды сразу же запаиваются (коагулируются) кровеносные сосуды. Следовательно, исключен риск заноса микрофлоры в ткани, расположенные под удаляемыми, и возможность возникновения кровотечения, если используется метод радиоволновой хирургии.
Подготовка и проведение биопсии
Подготовка к исследованию состоит из 3 этапов:
- лабораторное исследование;
- инструментальное исследование;
- санитарно-гигиенические процедуры.
Перед проведением диагнотики необходимо сдать анализы, после чего врач назначит дату процедуры.
Лабораторное исследование включает в себя:
- общий анализ крови;
- коагулограмму;
- мазок из влагалища и уретры на флору;
- мазок на онкоцитологию;
- обследование на ИППП;
- исследование крови на ВИЧ, сифилис, гепатит B и C.
Инструментальное обследование заключается в:
- кольпоскопии с указанием места биопсии;
- УЗИ органов малого таза.
Санитарно-гигиенические процедуры
Для снижения рисков в послеоперационном периоде необходимо:
- избегать половых контактов за 2 дня до операции;
- не использовать тампоны и спринцевание за 2 дня до процедуры;
- не пользоваться лекарственными средствами без консультации врача;
- при проведении под общим наркозом избегать приема пищи за 8 часов до процедуры.
Радиоволновую биопсию шейки матки проводят на 5 – 13 день менструального цикла с целью:
- заживления места повреждения к следующей менструации;
- исключения беременности.
Эпителизация тканей цервикса при радиоволновой процедуре составляет в среднем 7 дней, а при проведении травматичных видов биопсии – 14 дней.
Кровянистые выделения из половых путей после вмешательства радионожом продолжаются до 3 дней и носят скудный мажущий характер.
После исследования половая жизнь запрещена до 4 – 6 недель для полного восстановления слизистой оболочки.
Показания
- Позитивный ПАП-тест (3-5 класс мазка);
- Кольпоскопические признаки патологии.
- Папилломавирусная инфекция, вызванная высокоонкогенным видом возбудителя (обычно ВПЧ 16 или 18);
- Цервикальная дисплазия (предраковое состояние);
- Неинвазивная (локализованная в пределах эпителия) карцинома;
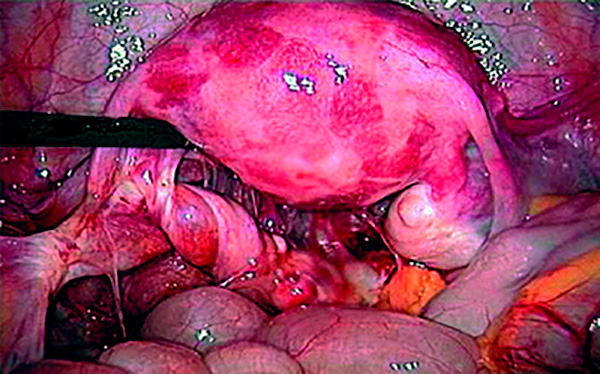
- Длительно существующая ложная эрозия, осложнённая хроническим воспалительным процессом, наботовыми кистами, гипертрофией шейки матки;
- Цервикальный эндометриоз;
- Лейкоплакия;
- Полипы, остроконечные кондиломы;
- Рубцовая деформация шейки матки.
К хирургической операции приступают, если менее травматичные методы (терапевтические, хирургические безоперационные — деструктивные) не принесли результата.
Показания к проведению аргоноплазменной коагуляции
Аргоноплазменная коагуляция находит применение во всех сферах хирургии, в том числе при онкологических заболеваниях. Эту процедуру выполняют при следующих состояниях:
- Кровотечения в полых органах, в том числе при изъязвлении, варикозном расширении вен пищевода (при циррозе, опухолевом поражении печени), лучевой проктит (осложнение лучевой терапии).
- Пищевод Барретта — предраковое состояние, при котором в слизистой оболочке пищевода обнаруживается нехарактерный эпителий кишечного типа.
- Прорастание злокачественной опухоли через стент — трубку с сетчатой стенкой, которую устанавливают в участок полого органа, заблокированный опухолью, чтобы восстановить его проходимость. Стентирование — эндоскопическая процедура, она помогает устранить опухолевую обструкцию. Однако, за счет сетчатой структуры стенки стента, со временем опухоль может прорасти через нее и снова заблокировать орган. Одно из возможных решений этой проблемы — аргоноплазменная коагуляция.
- Доброкачественные новообразования, предраковые состояния, некоторые злокачественные опухоли на самых ранних стадиях.
- Запущенные злокачественные опухоли, которые перекрывают просвет полых органов. В данном случае аргоноплазменная коагуляция применяется как паллиативный метод лечения. Уничтожая опухолевую ткань, хирург освобождает просвет органа.
- Гинекологические патологии: эрозии и дисплазии шейки матки, полипы, папилломатоз, гиперкератоз, кондиломы, лейкоплакия.
Применение аргоноплазменной коагуляции ограничивается не только эндоскопическими вмешательствами: ее используют в полостной хирургии, лапароскопии, нейрохирургии. С помощью этого метода можно удалять патологические образования на поверхности кожи.
Лечение эрозии и дисплазии шейки матки
Лечение поверхностных эрозий небольших по размеру и дисплазии легкой степени проводят консервативными методами, которые требуют много времени и терпения. При наличии сопутствующих инфекций обязательно назначается противовоспалительное и антибактериальное лечение хламидиоза, уреаплазмоза, генитального герпеса и прочих заболеваний.
Местное лечение с помощью гинекологических ванночек и аппликаций лекарственных средств. Также используют воздействие на шейку матки с применением современных технологий — прижигание шейки матки.
Прижигание эрозии шейки матки относится к физиохирургическим методам лечения. К нему прибегают, если консервативные методы не дают результата, а также при наличии крупных эрозий. Прижигание при дисплазии шейки матки средней и тяжелой степени является единственным лечением.
Кроме того, подход к методу лечения зависит от возраста женщины. Если женщина не рожала, то от прижигания эрозии шейки матки лучше воздержаться, и начать лечение с консервативных методов. Во время родов коагулированная шейка после прижигания эрозии шейки матки плохо раскрывается и легко рвется.
Физиохирургическое лечение (прижигание шейки матки) при дисплазии и эрозии подразумевает воздействие на измененные ткани разными способами:
- электрокоагуляция (диатермокоагуляция), при которой на патологический участок ткани воздействуют электрическим током. Удаляются необходимые ткани, а полное заживление наступает через 2-3 месяца. После такого прижигания эрозии шейки матки возможно появление кровотечений. Шейка матки после прижигания электрическим током теряет эластичность, имеет рубцы, что в дальнейшем может осложнять беременность и роды. Электрокоагуляция применяется для лечения доброкачественных эрозий у рожавших женщин;
- криодеструкция — лечение при помощи жидкого азота. Это более щадящий метод лечения эрозии и дисплазии. Под воздействием жидкого азота происходит охлаждение (замораживание) участков ткани и разрушение клеток. Процедура безопасна и безболезненна. Длительность заживления — 8-10 недель. Криодеструкция не оставляет шрамов или рубцов и может быть рекомендована нерожавшим женщинам или женщинам, планирующим еще одного ребенка в будущем. Однако криодеструкция имеет отрицательные стороны — возможно недостаточное промораживание тканей и не все измененные клетки могут погибнуть;
- лазерная коагуляция, которая является одним из эффективных и безболезненных методов прижигания шейки матки. Репарация места операции происходит за 1-2 два месяца в зависимости от сложности операции. Данный метод прижигания шейки матки практически не дает осложнений и после него не остается рубцов. Данный вид прижигания дисплазии шейки матки абсолютно безболезнен и проводится без обезболивания. Прижигание дисплазии шейки матки лазером проводится в течение нескольких минут и не дает рецидивов;
- радиоволновая деструкция — прижигание шейки матки радиоволнами особой частоты. Радиоволновая хирургия является самым перспективным методом лечения патологии шейки матки, и особенно предраковых заболеваний. Радиоволны стимулируют внутреннюю энергию измененной клетки, с помощью которой клетка разрушается. Этот метод лечения быстрый и безболезненный. Прижигание шейки матки радиоволнами имеет неоспоримые преимущества: минимальное разрушение подлежащих тканей, сокращение времени проведения операции, полное заживление через 30 дней. При прижигании шейки матки радиоволнами устраняются очаги дисплазии, при этом структура мышц шейки матки после прижигания сохраняется. Это является главным достоинством метода — рубец в процессе заживления не возникает. Безрубцовая радиоволновая деструкция при дисплазии — это гарантия отсутствия разрывов шейки матки в родах. Поэтому данный метод лечения рекомендуется применять у нерожавших женщин.
- электроконизация, которая рекомендуется при тяжелой степени дисплазии. Данный метод лечения позволяет удалить атипичные клетки по всей толще эпителия. Конизация — это удаление конусовидного фрагмента шейки матки. К данному методу прибегают в том случае, если физиохирургические методы не устранили патологического очага дисплазии. Операция производится под местной анестезией. Женщина с удаленной частью шейки может выносить беременность, но в данном случае врачи рекомендуют наложение швов на шейку матки, чтобы избежать преждевременных родов.
Облитерация вен за счет тепла
Процедура радиоволновой терапии похожа на лазерную терапию, так как и здесь в пораженную подкожную вену вводится гибкий катетер, и вена нагревается. После этого вена отмирает и впоследствии разрушается организмом.
Кому подойдет радиоволновая терапия?
При помощи радиоволновой терапии могет быть удалены только подкожные вены, если глубокая венозная система не поражена. Это проверяется перед началом лечения, например, при помощи ультразвукового исследования (допплерографии). В отличие от стриппинга вен, радиоволновая терапия не оставляет рубцов, поэтому процедура оптимально подходит для пациентов, которые придают большое значение косметическому результату. Кроме того, в отличие от лазерной терапии, радиоволновая терапия обычно вызывает меньше поверхностных кровоподтеков.
Как лечить варикозное расширение вен радиоволновой терапией
Метод лечения с помощью радиоволновой терапии идентичен методу лазерной терапии. Единственное отличие — вид энергии, используемой для склерозирования подкожных вен. При радиоволновой терапии вена нагревается биполярной радиочастотной энергией. Основные моменты процедуры:
- Для обезболивания и защиты окружающих тканей вокруг пораженной вены вводится специальный анестетик.
- Игла вводится в пораженную подкожную вену выше колена или на уровне голеностопного сустава.
- Радиочастотный катетер вводится в пораженный сегмент вены.
- Вена нагревается изнутри и облитерируется.
После радиоволновой терапии
Процедура радиоволновой терапии обычно проводится амбулаторно. В точке доступа жидкость может продолжать вытекать на протяжении нескольких часов после процедуры. Большая часть этой жидкости — анестетик. Послеоперационное кровотечение встречается редко. На следующий день после процедуры врач проводит осмотр для проверки результата лечения. При необходимости после этого могут быть проведены дополнительные исследования. После процедуры может быть полезно выполнение восстановительных упражнений. Тем не менее, пациент должен избегать значительной физической нагрузки, не должен поднимать тяжестеи и стоять в течение длительного времени. Компрессионный трикотаж обычно необходимо использовать в течение недели. Это помогает предотвратить возможные побочные эффекты. Осложнения встречаются редко и могут включать
- Сильную боль
- Нарушение заживления ран
- Непереносимость анестетика
- Инфекции
- Тромбозы.
Венозная недостаточность не может быть вылечена только хирургическим вмешательством. После успешной операции на венах пациенты должны ежедневно использовать компрессионный трикотаж для предотвращения возникновения новых варикозных вен.
ПРЕДПРОЦЕДУРНАЯ ДИАГНОСТИКА Лазеровапоризация шейки матки никогда не назначается без предварительного обследования. Пациентке будут назначены лабораторные анализы и инструментальные обследования.
Обязательным исследованием является расширенная кольпоскопия. Процедура позволяет зрительно увидеть произошедшие изменения поверхности шейки, а также выявить сопутствующие заболевания.
Необходимой является дифференцированная диагностика. С этой целью выполняется забор тканей для последующей гистологии.
Подготовка к лазерной вапоризации шейки матки заключается в исследовании микрофлоры влагалища. Анализ мазка позволяет выявить патогенные микроорганизмы, способные спровоцировать развитие послеоперационных осложнений и негативных последствий. Поэтому при определении таковых до начала процедуры женщине назначается местное антибактериальное, противовирусное, иммуномодулирующее лечение комбинированными или монопрепаратами.
Вапоризация шейки матки лазерным способом проводится строго на 8 – 9 сутки менструального цикла. Именно в этот период изменения слизистой выражены наиболее активно.
РЕАБИЛИТАЦИЯ
Лечение лазером шейки матки сопровождается непродолжительным реабилитационным периодом, который длится 1 месяц. Этого времени вполне достаточно для полной эпителизации зоны вапоризации.
После лазерного прижигания слизистой шейки матки женщине запрещено:
- давать себе значительные физические нагрузки;
- заниматься сексом;
- посещать баню, сауну и просто перегревать нижнюю часть тела.
Спустя месяц после вапоризации необходимо посетить гинеколога. В ходе осмотра врач оценит степень и качество заживления тканей. Впоследствии женщине рекомендуется дважды в год проходить гинекологический осмотр, чтобы не пропустить рецидив.
Лечение лазером шейки матки – современный метод терапии, хорошо себя зарекомендовавший благодаря минимальному риску развития осложнений.
Метод позволяет удалять пораженные ткани даже при минимальных повреждениях эпителия и предотвращать дальнейшее развитие болезни.
Лазерная вапоризация – безболезненная процедура с коротким сроком реабилитации. Заживление шейки матки из-за малой травматизации ее слизистой происходит в самые короткие сроки.
Несмотря на эффективность, лазерное лечение шейки матки имеет свои противопоказания:
- выявление раковых клеток;
- онкообразования;
- дисплазия 2 или 3 степени;
- диагностирование полипозных образований в верхней части шейки матки;
- острые воспалительные заболевания органов малого таза (вапоризацию выполняют после медикаментозного снятия обострения);
- предрасположенность к кровотечениям (патология свёртываемости крови);
- болезни сердца и сосудов;
- беременность.
Эрозия шейки матки требуют тщательного контроля и адекватной терапии.
Ведь именно при таких процессах вероятность развития осложнений высока.
При отсутствии лечения могут возникнуть такие последствия как:
- различные воспалительные и инфекционные процессы;
- бесплодие;
- преждевременные роды, выкидыш;
- злокачественные новообразования;
- спаечные процессы (сращения участков слизистой).
Эрозия шейки матки относится к неопухолевым процессам по медицинской классификации, но риск возникновения онкологического процесса при отсутствии терапии заболевания высокий. Поскольку при данной патологии поражаются не все слои эпителия цервикального канала, то высока вероятность ее заживления без значимых последствий.
Из-за постоянного местного воспаления и нарушенной целостности стенки шейки матки возникают следующие патологии:
- аднексит— воспаление придатков матки – маточных труб, яичников, круглых связок;
- кольпит— поражение слизистой во влагалище;
- эндометрит— болезнь внутреннего слоя матки.
Данные заболевания сопровождаются бурной симптоматикой и приносят много страданий и неудобств больной. При их тяжелом течении рекомендовано стационарное лечение. В клинической картине преобладают болевые ощущения внизу живота, гнойные выделения, лихорадка, нарушения менструального цикла.
Чтобы избежать проблем со здоровьем, необходимо находить время для посещения врача. При постановке данного диагноза не нужно откладывать лечение на потом
Ведь именно запущенная и неправильно вылеченная эрозия приводит к серьезным последствиям и несет угрозу для самого важного предназначения женского организма – вынашивание и рождение детей
Наши опытные врачи — специалисты гарантируют
Вам высокую эффективность лечения и чуткое отношение к Вашим проблемам.
Плюсы и минусы
Каждое устройство имеет преимущества и недостатки. Среди положительных черт следует отметить следующие:
- удаление родинок щадящим и безопасным способом;
- незначительные болевые ощущения во время манипуляции;
- быстрый период реабилитации и восстановления;
- снижение риска воспалительного процесса и инфицирования в постоперационный период;
- радиоволновое излучение губительное действует по отношению практически ко всем патогенным микроорганизмам;
- воздействие не сопровождается ожогами;
- доступная стоимость процедуры.
Недостатки проведения терапии.
- Не рекомендуется использовать при наличии хронических заболеваний, сахарного диабета, глаукома, эпилептические припадки.
- Редко разрешено применение при воспалительных заболеваниях кожи, особенно в процессе обострения.
- Не назначают людям, которые имеют склонность к кровотечениям.
Перед тем, как начинать лечение, следует изучить, радиоволновой аппарат Сургитрон. Рекомендуют выбирать проверенные клиники, которые регулярно его практикуют. Это обеспечит благоприятный результат.
Применение радиоволновой методики в «ЛОР-Клинике в Чертаново»
В «ЛОР-Клинике в Чертаново» проводятся амбулаторные оперативные вмешательства с использованием радиоволновой методики на аппарате ФОТЕК Е81М. В основе работы данного аппарата применен широкополосный радиоволновой сигнал, сочетающий в себе все преимущества традиционной высокочастотной и радиоволновой хирургии. Аппарат имеет наивысший класс электробезопасности, что обеспечивает безопасность пациента и персонала, и позволяет проводить оперативные вмешательства на самом современном уровне.
Все вмешательства проводятся с использованием современных анестетиков, что исключает дискомфорт во время оперативного воздействия и быстрое восстановление функциональной жизнедеятельности органов в послеоперационный период.
Делайте свой выбор в пользу современных, малоинвазивных и высокоэффективных методик радиоволновой хирургии при лечении хронической или острой патологии ЛОР-органов.
Наши специалисты
Записаться
Ахмедова Шамала Акаевна
Акушер-гинеколог, Гинеколог, Гинеколог-эндокринолог, Ультразвуковая диагностика (УЗИ), Репродуктолог
Кандидат медицинских наук
Стаж 24 года
Записаться
Шашина Анна Игоревна
Акушер-гинеколог, Гинеколог, Функциональная диагностика, Ультразвуковая диагностика (УЗИ)
Стаж 35 лет
Записаться
Сосновцева Оксана Ивановна
Гинеколог, Акушер-гинеколог, Ультразвуковая диагностика (УЗИ)
Врач первой квалификационной категории
Стаж 24 года
Записаться
Колодкина Любовь Александровна
Акушер-гинеколог, Гинеколог, Ультразвуковая диагностика (УЗИ)
Врач высшей квалификационной категории
Стаж 48 лет
Записаться
Дмитриева Наталья Александровна
Акушер-гинеколог, Гинеколог-эндокринолог, Ультразвуковая диагностика (УЗИ)
Стаж 9 лет
ПРОТИВОПОКАЗАНИЯ
- повышенная чувствительность к активным компонентам и наполнителям вакцины;
- при возникновении симптомов повышенной чувствительности к Гардасилу введение последующей дозы вакцины противопоказано.
Относительные противопоказания:нарушения свертываемости крови вследствие гемофилии, тромбоцитопении или на фоне приема антикоагулянтов. При необходимости применения вакцины у данной категории пациентов следует оценить потенциальные преимущества вакцинации и сопряженный с ней риск. При вакцинации в таких случаях необходимо принять меры для снижения риска образования постинъекционной гематомы.
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 — выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
-
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение