Техники подкожного введения препаратов
Содержание:
- Как выполняется внутривенное введение лекарственного препарата струйно
- Внутрикожное введение лекарственных средств
- Внутривенное струйное введение лекарственных препаратов
- Внутривенное введение лекарственных средств струйное.
- Техника выполнения инъекции
- Препараты
- Внутривенно – струйные инъекции: особенности и преимущества
- Внутривенная инъекция: подготовка к процедуре
- Подготовка к процедуре
- Медицинское использование
- Демодекоз у мужчин
- Демодекоз у женщин
- Показания и места пункции
- Топ 10 лучших методов
- Польза от инъекций в живот
- Внутривенная инъекция: осложнения
- Уколы в живот при ЭКО
- Возможные осложнения
- Диагностика
Как выполняется внутривенное введение лекарственного препарата струйно
Введение препарата струйно выполняется в следующей последовательности:
- Врач надевает перчатки, после чего обрабатывает ватным диском, смоченным антисептиком место инъекции.
- Когда пациент принял положение сидя или лёжа под локоть кладется специальная подушечка.
- Накладывается жгут на среднюю треть плеча. Жгут должен быть наложен поверх одежды либо другой ткани.
- Пациент делает серию сжиманий – разжиманий руки. В результате таких движений вены становятся лучше видны.
- Врач находит наиболее выделяющуюся вену и прокалывает её иглой.
- Когда игла находится в вене пациенту снимают жгут и вводят лекарственный препарат.
По окончанию процедуры место инъекции снова обрабатывается антисептиком во избежание появления гематомы.
Если вы нуждаетесь в данной услуге, то вы можете обратиться в Центр восстановительной медицины. Квалифицированный персонал выполнит свою работу быстро и качественно. Узнать более подробную информацию и записаться на приём можно на официальном сайте либо по телефонам +7 (8552) 78-09-35, +7 (953) 482-66-62.
Источник
Внутрикожное введение лекарственных средств
Материалы и инструменты
Манипуляционный столик, кушетка, две емкости для дезинфекции, шприц инъекционный одноразовый (объемом 1 мл), игла инъекционная стерильная длиной (не более 13–15 мм), лоток стерильный, лоток нестерильный, контейнер для сбора отходов, антисептик для обработки инъекционного поля, антисептик для обработки рук, 2 салфетки или 2 ватных шарика, мыло жидкое, перчатки нестерильные – (пара), дезинфицирующие средства.
Перед выполнением инъекции уточните фамилию пациента, проверьте название препарата и соответствие его дозы назначению врача. Уточните у пациента индивидуальную переносимость препарата, соберите аллергологический анамнез. Объясните пациенту цель и ход предстоящей манипуляции, получите информированное согласие на парентеральное введение препарата. Важным требованием техники безопасности при выполнении инъекции является обработка рук по гигиеническому стандарту до и после манипуляции и использование медицинских перчаток.
Обработайте руки по стандарту гигиенической обработки.
Соберите одноразовый инъекционный шприц по стандарту.
Наберите в шприц лекарственный препарат (раствор) по стандарту набора лекарственного препарата из ампулы или флакона и положите его в стерильный лоток.
Разместите необходимое оснащение на манипуляционном столике.
Выберите безопасное положение для инъекции в зависимости от вводимого препарата и состояния пациента.
Предложите пациенту занять удобное положение (сидя или лежа) или помогите ему занять удобное положение.
Выберите и осмотрите анатомические области, которые обычно используются для внутрикожного введения лекарственных средств: верхнюю треть наружной поверхности плеча, среднюю треть внутренней поверхности предплечья.
Убедитесь в отсутствии признаков воспаления и повреждения кожи, отека и инфекции и пропальпируйте планируемый участок инъекции.
Наденьте нестирильные перчатки.
Смочите кожным антисептиком 2 ватных шарика.
Одним обработайте инъекционное поле, другим – место инъекции. Сбросьте шарики в контейнер.
Большим и указательным пальцами левой руки натяните кожу в месте инъекции.
Возьмите шприц в правую руку и введите в кожу инъекционную иглу срезом вверх под углом 10–15 градусов на глубину среза иглы.
Медленно вводите препарат до образования «лимонной корочки», появление которой свидетельствует о корректно выполненной манипуляции.
Аккуратно извлеките иглу, не прижимая ватный шарик к месту инъекции.
Сбросьте использованные одноразовые инструменты и изделия медицинского назначения в контейнер для сбора отходов.
Обработайте руки по гигиеническому стандарту.
Сделайте запись о выполнении инъекции в документах учета.
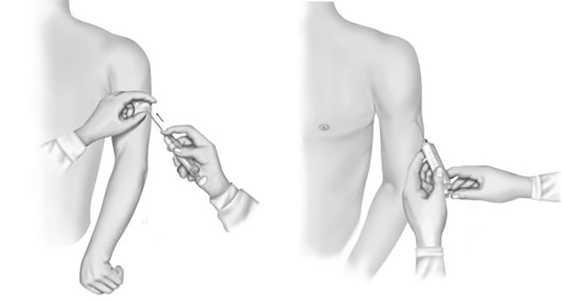
Рис. 10. Безопасная техника подкожной инъекции

Рис. 11. Захват складки кожи треугольной формы для выполнения подкожной инъекции
Внутривенное струйное введение лекарственных препаратов
Когда нужна Внутривенное струйное введение лекарственных препаратов?
Струйное вливание проводят обычно при небольшом объеме вводимого раствора. Основными преимуществами этого способа являются быстрота действия и точность дозировки. Лекарство поступает в кровь в неизменном виде.
Противопоказания:
- Любое поражение кожи и подкожно-жировой клетчатки в предполагаемом месте инъекции.
- Атрофия мышечной ткани.
- Флебит (воспаление) пунктируемой вены.
Чаще всего используют вены локтевой ямки, поскольку они имеют большой диаметр, лежат поверхностно и сравнительно мало смещаются, а так же поверхностные вены кисти, предплечья, локтевого сгиба.
Путем венепункции (прокалывание стенки вены стерильной иглой со шприцем) вводят лекарство внутривенно. Некоторые лекарства вводят струйно из шприца медленно (например, строфантин), другие можно вводить быстро. Особенно внимательно следует отнестись к внутривенным вливаниям веществ, вызывающих раздражение и даже некроз при попадании под кожу.
Советы и рекомендации
Перед процедурой обязательно сообщите медсестре, если ранее имели место реакции на любые лекарственные препараты.
Во время проведения процедуры незамедлительно сообщайте медсестре о появившемся дискомфорте в месте введения лекарства, и любом внезапном изменении вашего состояния.
Примечание
Инъекции в ЦИР проводится без записи, в наших филиалах по адресу: м.Марьино, ул.Люблинская 112, м.Третьяковская или м.Полянка, ул.М.Ордынка д.25, м.Войковская, ул 1-й Новоподмосковный пер., 4.
При себе необходимо иметь лекарственный препарат и направление от врача с указанием названия лекарственного средства, дозировки, способа введения и количества необходимых процедур. На направлении должны быть печать врача, назначившего процедуру, и печать лечебного учреждения.
Лицензия № ЛО-77-01-013791 от 24.01.2017
Центр иммунологии и репродукции ООО «Лаборатории ЦИР» 2006–2021
Версия для слабовидящих в разработке
Источник
Внутривенное введение лекарственных средств струйное.
В лечебном процессе практическая медицина не обходится без лекарственных средств, которые попадают в организм несколькими способами. Внутривенная инъекция оказывает сверхценную помощь в случаях, когда возникло неотложное состояние. При этом лекарственные средства доставляются в кровь сразу с рецептурной точностью дозировки, а желаемая концентрация в крови сохранится долгое время благодаря повторным инъекциям. Введение в вену лечащих средств принесет пользу тогда, когда глотать это лекарство нельзя или нормы выполнения препарата предусматривали его поступление внутрь через кровь.
Техника выполнения инъекции
После выполнения всех подготовительных процедур можно приступать к постановке укола. Для достижения желаемого результата необходимо придерживаться простых правил:
- Лекарство в нужном количестве набирают в шприц. Для средств в шприц-ручке дозировка выбирается непосредственно на самой тубе.
- Шприц необходимо держать, как дротик.
- Другой рукой берут складку кожи и захватывают подкожную жировую клетчатку. Не следует вводить препарат в покрасневшую или ушибленную область.
- Углу быстро и уверенно погружают в кожу под углом 90 градусов. Неловкие движения могут привести к появлению болезненных ощущений.
- После полного проникновения иглы в кожный покров вводят лекарство.
- Аккуратно извлекают шприц. Место инъекции протирают стерильной салфеткой.
Препараты
Когда с процедурами все более-менее понятно, настало время подробнее узнать, какие именно препараты используются для инъекционных методик похудения живота.
Каждый из них имеет различный состав и, соответственно, эффективность в борьбе с жировыми отложениями.
Акваликс

Акваликс – препарат на основе дезоксихолата. Его действие основано на разрушении клеточных структур жировой клетчатки.
Препарат имеет свойство постепенно высвобождаться в подкожных слоях, благодаря чему он присутствует в высокой концентрации в течение нескольких дней.
Средство эффективно работает при условии незначительного отклонения от физиологических весовых норм.
Поэтому основные показания ограничиваются локальными жировыми отложениями в проблемных зонах.
Дермастабилон
Дермастабилон – коктейль липолитиков, применяемый для удаления небольших объемов жировых отложений. В состав коктейля входит вышеупомянутый дезоксихолат в сочетании с лецитином.
Комплексное действие позволяет гораздо быстрее достичь желаемого результата, сократив курс похудения.
Допускается сочетание с другими препаратами для подтяжки и тонуса кожи в процессе снижения веса.
Особенности и эффективность лазерной липосакции живота, отзывы пациентов и мнения специалистов. В этой публикации мы расскажем, как убрать растяжки на груди после родов.
Ревитал Целлюформ
Помимо липолитиков, в составе коктейля для похудения живота содержатся аминокислоты, витамины и антиоксиданты.
Благодаря этому, кроме расщепляющего действия, препарат оказывает противовоспалительный, иммуномодулирующий, регенерирующий и омолаживающий эффект.
Основные показания – борьба с локализованными жировыми отложениями, избавление от целлюлита и восстановление обменных процессов в тканях.
Фосфатидилхолин
Липолитик местного действия обладает способностью преобразовывать тугой жир в легкую эмульсию, поддающуюся выведению лимфатической системой.
Основой препарат является натуральное вещество, присутствующее в человеческом организме. Поэтому при его введении практически невозможно возникновение аллергических реакций.
Сама процедура практически безболезненна, что позволяет обойтись без использования анестезирующих средств.
Дезоксихолат натрия
Дезоксихолат натрия может использоваться, как в чистом виде, так и в составе мезокотейлей для похудения живота.
Препарат обладает высокой степенью эффективности, что позволяет сохранить достигнутый результат на срок до года.
При умеренных физических нагрузках и здоровом питании эффект сохраняется гораздо дольше.
Коктейль Dermaheal LL

Активные вещества коктейля Dermaheal LL – пептиды, фосфатидилхолин и Л-карнитин. Он оказывает комплексное воздействие на жировую ткань, расщепляя ее клетки, одновременно с тем запуская обменные и регенеративные процессы в ней.
На косметологическом рынке препарат предлагается уже более 15 лет, и за это время успел заслужить репутацию эффективного средства.
Коктейль MIC
Инъекции в области живота MIC – это коктейль из инозитола, холина и метионина (аминокислота).
Помимо жиросжигающего действия, препарат благоприятно воздействует на клетки печени, помогая справиться с продуктами распада жировых клеток.
Чаще всего уколы MIC ставят в составе коктейлей с витамином В12. Согласно отзывам, похудеть с его помощью действительно возможно.
В видео смотрите проведение интралипотерапии препаратом Акваликс.
Внутривенно – струйные инъекции: особенности и преимущества
Во время проведения процедуры пациент может находиться в положении сидя или лёжа. К особенностям данного метода инъекции можно отнести то, что введение препарата может производиться как быстро, так и медленно, это зависит от свойств лекарства. Инъекция может производиться при помощи шприца либо системы для переливаний.
К преимуществам струйного введения можно отнести следующие факты:
- Лекарственный препарат действует быстро и эффективно;
- Препарат попадает прямо в кровь и по ней поступает к органам и тканям. Всасывание лекарства кишечником, жировой клетчаткой и мышечными тканями исключено;
- Такой инъекцией легко управлять. Если препарат вызовет негативную реакцию организма, то его введение можно мгновенно остановить;
- Препарат можно вводить с нужной объёмной скоростью.
Внутривенная инъекция: подготовка к процедуре
Перед инъекцией проводится подготовка:
- пациента
- медицинского работника
- рабочего пространства
Подготовка пациента
Медицинская сестра должна представиться пациенту, объяснить ему, что врачом назначена манипуляция, получить согласие на ее проведение. У пациента следует поинтересоваться о наличии в анамнезе аллергических реакций и об опыте подобных манипуляций. Также следует выяснить, как давно пациент принимал пищу.
Большинство препаратов нельзя вводить внутривенно струйно натощак. В некоторых ситуациях, наоборот, не следует принимать пищу перед инъекцией. Пациент должен дать согласие на проведение медицинского вмешательства «внутривенная инъекция».
Подготовка медицинской сестры
Медицинская сестра проверяет наличие всего оснащения, необходимого для внутривенной инъекции. Инструментарий, медикаменты, расходные материалы, дезинфекционные растворы — все следует проконтролировать на наличие и по срокам годности.
Медработник моет руки гигиеническим способом, высушивает одноразовым полотенцем. Затем чистыми руками надевается маска, защитные очки, клеенчатый или полиэтиленовый фартук. Кожа рук обрабатывается кожным антисептиком. Следует подождать, пока руки обсохнут, затем надеть нестерильные перчатки.
Подготовка рабочего пространства
Для проведения процедуры понадобятся:
- Мыло для мытья рук
- Кожный антисептик для рук
- Манипуляционный столик
- Кушетка
- Кресло для внутривенных манипуляций. При его отсутствии — подушка для подкладывания под локтевой сгиб или другое место инъекции.
- Стерильный лоток для шприца с лекарственным средством
- Нестерильный лоток для израсходованных материалов
- Ножницы или пинцет (нестерильные) для открывания флаконов
- Пилка для открывания ампулы
- Шприцы соответствующих объемов
- Спиртовые салфетки или стерильные ватные шарики + антисептик для обработки ампул, флаконов и кожи пациента (спирт 70% или другой)
- Нестерильные перчатки
- Стерильные перчатки
- Контейнер для сбора колющих отходов класса Б
- Контейнеры для сбора отходов классов А и Б
Подготовка к проведению инъекции
Набрать лекарственное средство в шприц.
- При наборе препарата из ампулы : проверить название, внешний вид, дозировку и срок годности лекарственного средства. Встряхнуть ампулу, чтобы раствор оказался в ее широкой части, надпилить шейку, протереть шейку салфеткой с антисептиком, надломить горлышко, набрать препарат.
- При наборе лекарственного средства из флакона: проверить название, внешний вид, дозировку и срок годности лекарственного средства. Ножницами или пинцетом отогнуть часть крышки, закрывающую резиновую пробку, протереть пробку салфеткой с антисептиком, поместить иглу через пробку во флакон под углом 90 градусов, чтобы срез находился внутри флакона. Перевернуть флакон вверх донышком, набрать раствор в шприц.
Для внутривенной инъекции чаще всего используется действующее лекарственное вещество в малом количестве (в среднем от 1 до 10 мл) и физиологический раствор для разведения. Дозировку как основного действующего вещества, так и раствора для разведения, определяет врач.
- Заменить иглу шприца на стерильную, выпустить из шприца воздух, не снимая колпачка с иглы, положить шприц в стерильный лоток. В тот же лоток положить салфетки для обработки инъекционного поля.
- В случае наличия у пациента только мелких просматриваемых вен, а также для детей, пользуются иглой-бабочкой различных размеров — от 21G до 27G.
Подготовка к процедуре
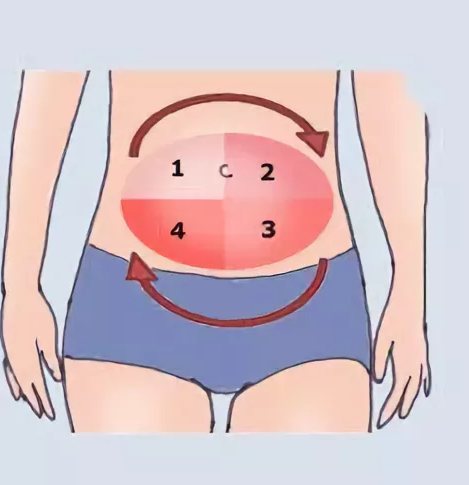
Чтобы не было гематом, надо чередовать места укола
Подготовка к выполнению подкожной инъекции подразумевает тщательный выбор места постановки укола. Врачи рекомендуют проводить все манипуляции на участке, расположенном в непосредственной близости к пупку (примерно в 2 см от него). Процедуру лучше всего выполнять в одно и то же время, в спокойной обстановке и уединенном месте.
Для инъекций в живот используются специальные шприцы с тонкой иглой. Дозировка препарата подбирается врачом индивидуально для каждого пациента. Для обработки кожи перед постановкой укола используется медицинский спирт. Перед процедурой руки обязательно моют с использованием проточной воды и любого мыла. Также рекомендуется надеть стерильные перчатки, особенно если человек будет выполнять инъекцию не себе.
Медицинское использование
Инсулиновая помпа с подкожной инъекцией
Подкожная инъекция вводится в жировую клетчатку подкожной клетчатки , расположенную ниже дермы и эпидермиса . Они обычно используются для приема лекарств, особенно тех, которые нельзя вводить перорально, поскольку они не всасываются из желудочно-кишечного тракта . Подкожная инъекция всасывается медленнее, чем вещество, введенное внутривенно или в мышцу , но быстрее, чем лекарство, вводимое перорально.
Лекарства
Лекарства, обычно вводимые путем подкожной инъекции, включают инсулин , моноклональные антитела и гепарин . Эти лекарства нельзя вводить перорально, поскольку их молекулы слишком велики для всасывания в кишечнике. Подкожные инъекции также могут использоваться, когда предпочтительны повышенная биодоступность и более быстрое действие по сравнению с пероральным введением. Они также являются самой простой формой парентерального введения лекарств для непрофессионалов и связаны с меньшими побочными эффектами, такими как боль или инфекция, чем другие формы инъекций.
Инсулин
Пожалуй, наиболее распространенным лекарством, вводимым подкожно, является инсулин. Хотя с 1920-х годов предпринимались попытки перорального введения инсулина, большой размер молекулы затруднял создание препарата с абсорбцией и предсказуемостью, близкой к подкожным инъекциям инсулина. Почти всем людям с диабетом 1-го типа требуется инсулин как часть схемы лечения, и меньшая часть людей с диабетом 2-го типа также нуждается в инсулине — только в США им выписываются десятки миллионов рецептов в год.
Исторически инсулин вводили из флакона с помощью шприца и иглы, но его также можно вводить подкожно с помощью таких устройств, как ручки для инъекций или инсулиновые помпы . Инсулиновая помпа состоит из катетера, который вводится в подкожную клетчатку и затем закрепляется на месте, чтобы инсулин можно было вводить несколько раз через одно и то же место инъекции.
Люди также могут использовать подкожную инъекцию для (самостоятельного) приема рекреационных наркотиков . Это можно назвать вздрагиванием кожи . В некоторых случаях введение запрещенных наркотиков таким образом связано с небезопасной практикой, ведущей к инфекциям и другим побочным эффектам. В редких случаях это приводит к серьезным побочным эффектам, таким как амилоидоз АА . Рекреационные наркотики, которые, как сообщается , вводятся подкожно, включают кокаин , мефедрон и производные амфетамина , такие как ПММА .
Демодекоз у мужчин
Демодекозная инфекция встречается как у женщин, так и у мужчин, вне зависимости от возраста или расовой принадлежности. Она не имеет отличительных особенностей в течении, прогнозе, симптоматике и причинах развития. Терапия назначается в индивидуальном порядке, но, как правило, является одинаковой для всех гендеров. Отличия могут касаться только дозировки лекарственных средств.
Демодекоз у женщин
Согласно статистическим данным, женщины болеют демодекозом в 4 раза чаще, чем мужчины. Научного объяснения этим сведениям нет, но многие склоняются к гормональной теории. Она основана на том, что вследствие регулярного всплеска гормонов (менструальный цикл, беременность), представительницы женского пола больше склонны к стрессам и иммунодефицитным состояниям. Клиническая картина заболевания является стандартной и включает в себя:
- Кожная сыпь разной степени выраженности;
- Зуд, болезненность и дискомфорт в поврежденном месте;
- Повышенная выработка кожного сала;
- Боль в глазах, ощущение инородного тела.
Схема лечения демодекоза для женщин является стандартной. Она состоит из диеты, длительного приема медикаментов и использования специальных уходовых средств (масла, лосьоны, крема и прочее) для профилактики рецидива и закрепления терапевтического результата.
Показания и места пункции
Внутривенное струйное введение лекарственных веществ проводят однократно либо курсом лечения:
- при оказании неотложной помощи
- при необходимости быстрого введения лекарственного средства в кровяное русло
Показания для внутривенных инъекций определяются исключительно врачом. Медицинская сестра выполняет процедуру по врачебному назначению.
Для введения препарата в венозный просвет необходима венепункция (от латинского vena — вена, punctio — колоть). Пунктировать легче хорошо выраженные вены. Места, где вены находятся близко под кожей:
- локтевые сгибы
- тыльная сторона кисти
- предплечье
- височные вены — у новорожденных
Топ 10 лучших методов
Первое, что следует сделать в обязательном порядке – это проконсультироваться с врачом. Обращаться можно сразу к терапевту, так как он вправе назначить анализы крови, кала, мочи, а также направить на флюорографию, дополнительные обследования к врачам узкой специализации.
Все это в комплексе позволит определить точную физиологию пациента, наличие заболеваний мочеиспускательной, сердечно-сосудистой системы, печени. В некоторых случаях чистку проводить будет небезопасно (например, при воспаленных лимфатических узлах или при наличии злокачественной опухоли).
После этого уже можно приступать к процедуре очищения. Предлагаем список из 10 самых распространенных народных рецептов и методов.
1. Солодка и Энтеросорбент
Данная методика довольно эффективна, а главное – безопасна. Солодку можно принимать и в форме спиртового настоя, который продается в любой аптеке. Весь курс занимает всего 1 неделю.
2. Травяные сборы и чаи
Также лечение можно дополнить чаем из аптечной ромашки, календулы и бессмертника – это комплексно укрепит иммунитет и улучшит работу печени.
3. Фруктовые и овощные соки
Для очистки лимфы лучше всего подходят следующие соки:
- томатный;
- гранатовый;
- морковный (с тыквой – ещё лучше);
- виноградный;
- свекольный;
- «зеленый» (на основе шпината, укропа, петрушки, спаржи).
А главное их действие заключается в насыщении лимфы нутриентами, а также увеличении её кислотности, что впоследствии нормализует баланс калия и натрия в крови.
4. Смесь чеснока, лука и лимона
Для приготовления смеси смешивают 1 лук, 1 чеснок, 1 лимон, все это мелко нарезают или измельчают блендером, далее – проваривают в 1 литре молока.
Принимать по 1,5 стакана утром и вечером.
Стоит учесть, что такое средство у многих пациентов вызывает диарею – это нормальное явление, так как смесь вызывает раздражение стенок кишечника.
5. Метод Марвы Оганян
- Каждую траву берут по 1 чайной ложке в сушеном виде, заливают 2 литрами кипятка, проваривают на водяной бане в течение 15 минут.
- Далее – процедить.
Принимать по 1 стакану 3 раза в день на протяжении 5 дней.
6. Очищение лимфы по Неумывакину
Чистка соками по Неумывакину выполняется в течение 3 дней. Смесь, которая и будет использоваться для вывода токсинов, включает в себя (из расчета на один день приема):
- 0,9 литра сока грейпфрута;
- 0,9 литра сока апельсина;
- 0,2 литра сока лимона;
- 2 литра талой воды (можно и простой родниковой).
Все это смешивается в одной посуде, тщательно взбалтывается. Пить через каждый час по 0,2 литра. Такое средство укрепляет также иммунитет, восстанавливает баланс аскорбиновой кислоты (витамин С), а вместе с этим – избавляет кишечник не только от шлаков и токсинов, но и от большинства разновидностей гельминтов.
7. Чистка лимфы по Норману Уокеру
Но стоит учесть, что по данной методике Нормана Уокера на тематических форумах больше всего негативных отзывов. В том плане, что никакого положительного эффекта впоследствии не наблюдается. Но и побочных – также не возникает. Поэтому данный вариант очищения лимфосистемы следует использовать в качестве дополнения к любому другому.
8. Способ Ольги Бутаковой
Ключевое отличие данной методики – в ней используются фармакологические препараты. В частности:
- Артишок;
- Корал-Майн;
- Фан Детокс;
- Тру Лецитин;
- Ассимилятор;
- Люцерна.
Такая чистка рассчитана на 1 неделю, преимущественно подходит для женщин (то есть, методика составлена с учетом физиологии женского организма, где баланс нутриентов несколько отличается от мужского).
9. Тибетский способ
Такая методика позволяет быстро нормализовать правильный баланс форменных элементов в крови, а также улучшить работу желудочно-кишечного тракта.
И ещё важный нюанс — все клизмы проводятся с использованием настоя аптечной ромашки, которая позволит снизить концентрацию патогенных бактерий в кишечнике и нормализовать в будущем микрофлору.
10. Отвар корня солодки и активированного угля
Принцип работы – аналогичный. Экстракт корня ускоряет отток лимфы, а активированный уголь – выводит из кишечника токсины. Курс – 7 дней, через 7 дней перерыва его следует повторить. И так – 3 раза.
Главное преимущество данного метода – это безопасность. Но есть один незначительный побочный эффект – стимуляция секреции слизи, что может спровоцировать кашель (особенно часто наблюдается у курильщиков).
Польза от инъекций в живот
Инъекции, которые назначают беременным, направлены на разжижение крови. При беременности кровь становится гуще. Для примера, представьте парез на пальце. Сначала из ранки течет жидкая кровь, затем она густеет и в итоге останавливается. В сосудах организма сбалансированы две системы, свертываемость и наоборот разжижение крови. При стрессовых ситуациях баланс может нарушиться и произойдет закупорка сосудов.
Во время беременности на организм женщины нагрузка увеличивается в несколько раз. Кровь может стать гуще, а это чревато уменьшением потока питательных веществ и кислорода к плоду. Наступает голодание и беременность может замереть или случится выкидыш.
Внутривенная инъекция: осложнения
Внутривенная инъекция — очень ответственная процедура. Ниже приводятся возможные осложнения данной манипуляции. В скобках обозначены наиболее частые причины их возникновения.
- Подкожная гематома (прокол стенок вены насквозь, недостаточное прижатие вены после инъекции)
- Подкожный инфильтрат (попадание под кожу лекарственного вещества)
- Флебит, тромбофлебит (раздражающее действие раствора, частые инъекции в область одной вены)
- Отрыв тромба (венепункция в месте образования тромба)
- Некроз мягких тканей (попадание под кожу лекарственных веществ, вызывающих ожог тканей)
- Пирогенная реакция (использование просроченных растворов)
- Обморок, коллапс (быстрое введение лекарственного раствора, инъекция натощак)
- Аллергические реакции — крапивница, отек Квинке, анафилактический шок (разные причины)
- Воздушная эмболия (введение пузырьков воздуха в вену)
- Масляная эмболия (ошибочное введение масляных растворов в вену)
- Остановка сердца (струйное введение лекарственных препаратов, предназначенных только для капельного вливания)
Медицинская сестра должна осознавать серьезность такого метода лечения, как внутривенная инъекция. Чтобы с наибольшей вероятностью предупредить возникновения осложнений, следует соблюдать:
- все правила асептики и антисептики
- предписания нормативных документов, регламентирующих проведение процедуры
Предлагаем посмотреть видео наших коллег по рассматриваемой теме.
Уколы в живот при ЭКО
Для любого протокола (длинный, короткий) назначаются лекарственные препараты.

Первый этап протокола: стимуляция. Медикаменты, вызывающие рост и развитие фолликулов, содержащие в своем составе ХГЧ: Гонал-ф, Пурегон, Овитрель, Прегнил, Менопур, Хориомон, Элонва, Хорагон.
После первой фазы происходит овуляция, пункция и перенос эмбрионов. Для подготовки эндометрия и успешной имплантации назначаются искусственные препараты прогестерона: Крайнон, Прогестерон, Утрожестан. В большинстве случаев врачи отдают предпочтения свечам и гелям, но некоторые назначают чистый прогестерон, который представляет собой масляный раствор для внутримышечного введения.
Часто пациенткам назначают Фрагмин (Фраксипарин, Клексан) при повышении д-димеров, влияющих на оплодотворение и беременность. Разжижение крови необходимо и для профилактики тромбоза. В основном дозировки 2500 или 5000 ME.
Возможные осложнения
Осложнения возникают при нарушении техники выполнения кожной инъекции. К ним относятся:
- Возникновение инфильтратов.
- Абсцессы, флегмоны.
- Повреждение нервных стволов.
- Подкожные кровоизлияния.
- Некроз тканей.
- Образование участков липодистрофии.
- Поломка иглы.
- Аллергическая реакция.
- Медикаментозная эмболия.
Возникновение инфильтратов, представляющих собой болезненные уплотнения в местах инъекций, является самым распространенным осложнением подкожных инъекций. Они образуются, если:
- Укол был сделан в участок тела с отеком или уплотнением, развившимся вследствие предшествующего введения препарата.
- Использовался масляный раствор, не подогретый до необходимой температуры.
- За один раз ввели слишком большое количество лекарства (более 5 мл).
От инфильтратов избавляются с помощью компрессов и физиотерапевтических процедур.
Абсцесс (скопление гноя в тканях, обладающее четкими границами) и флегмона (гнойное воспаление клеточных пространств, не имеющее четких границ) могут возникнуть при нарушении правил асептики и антисептики во впемя осуществлении подкожной инъекции, а также при отсутствии лечения (или недостаточном/неверном лечении) инфильтратов.
Повреждение нервных стволов происходит, если инъекция была произведена в неподходящий участок. Как правило, повреждения носят химический характер. Если лекарственное депо образовалось в непосредственной близости от нервного ствола, препарат может вызвать нарушения в нем. Такие повреждения могут повлечь за собой развитие параличей и парезов (частичных параличей). Устранение повреждений нервных стволов должно осуществляться только врачом, так как комплекс мероприятий зависит от характера нарушений, симптоматики, серьезности поражения.
Подкожные кровоизлияния возникают при использовании деформированной или тупой иглы. В качестве лечения применяют компрессы.
Участок липодистрофии (атрофии подкожного жирового слоя) может образоваться при инъекциях инсулина, если:
- Уколы осуществляются в одно и то же место.
- Вводится препарат неправильной температуры.
- Возникновения участка липодистрофии можно избежать, чередуя места инъекций.
Некроз тканей способен развиться при подкожном введении раздражающих растворов (вследствие ошибки медперсонала). Устраняют это осложнение с помощью инъекций адреналина, хлорида натрия и новокаина.
Поломка иглы происходит при излишне глубоком ее введении, несоблюдении техники проведения подкожной инъекции или использовании некачественной иглы. При невозможности достать инородное тело незамедлительно его извлекают хирургическим путем.
Аллергические реакции возникают у пациента при индивидуальной непереносимости препарата. Самой тяжелой реакцией подобного рода является анафилактический шок – состояние, угрожающее жизни.
Медикаментозная эмболия – редкое, но крайне опасное осложнение. Возникает вследствие ошибки медперсонала при введении масляного раствора. Эмболия развивается при попадании препарата в сосуд (этого можно избежать, контролируя положение иглы). Необходимо немедленно принять симптоматические меры, так как это состояние способно привести к летальному исходу.
Диагностика
Демодекоз на лице и кожных покровах диагностируется врачом-дерматологом. Если заболевание является вторичным и развилось на фоне основной болезни, то с диагностической и лечебной целью могут привлекаться врачи других специальностей (гастроэнтеролог, гинеколог, трихолог, эндокринолог и т.д.). Для диагностики, в первую очередь, применяется визуальный осмотр. Врач оценивает состояние кожи, глаз и пораженных участков тела. Помимо этого, практикуется биомикроскопия глаза и лабораторные методы обследования. Самыми информативными из них считаются:
- Биомикроскопия глаза щелевой лампой — неинвазивное обследование, направленное на поиск активного воспаления. Это абсолютно безболезненная манипуляция, не требующая специальной подготовки;
- Ресничная проба — предусматривает взятие свежеудаленных ресниц (по 4 с каждого века) для дальнейшего изучения под микроскопом. С помощью этого метода удается определить численность паразитов (наличие более 1 клеща на 2-4 ресницах является болезнетворным). Это также безболезненная процедура, но перед её проведением необходимо отказаться от декоративных и уходовых косметических средств на несколько дней;
- Биопсия. Это наиболее информативный диагностический способ, но самый травматичный. Диагностика проводится под местным обезболиванием с применением трубчатого ножа или скальпеля. Взятый биоматериал закрепляется в формалиновом растворе на сутки и обрабатывается красящими веществами. Это дает возможность визуализировать в полном объеме железу и соседние ткани с патогенным клещом.









